Алла Викторовна Нестерова
Лечебное питание при хроническом гастрите
Введение
Гастрит – одно из наиболее часто возникающих заболеваний желудочно-кишечного тракта. Среди заболеваний органов пищеварения гастрит наблюдается в 30% случаев, то есть у каждого третьего больного, а среди страдающих заболеваниями желудка – почти в 80% случаев.
Основной причиной возникновения гастрита является неправильный образ жизни. Чрезмерное употребление алкоголя, курение, частые стрессы, ослабляющие организм и вызывающие нарушение естественного биологически обусловленного ритма жизни, отсутствие полноценного сна и режима питания, длительный прием некоторых лекарственных препаратов в конечном итоге могут привести к развитию хронического гастрита. Однако, как показала практика, большинство людей, страдающих этим заболеванием, придерживались нерациональной системы питания.
Большие перерывы между приемами пищи, нерегулярное питание, питание всухомятку и «на ходу», питание, не сбалансированное по микроэлементам и витаминам, употребление некачественных продуктов, преобладание в рационе острых блюд и грубой пищи, недостаточное пережевывание пищи – все это способствует инволютивным изменениям слизистой оболочки желудка.
Развитие гастрита может привести к самым неприятным последствиям – таким, как кровоизлияния и рак желудка. Чтобы не допустить этого, здоровый образ жизни и рациональное питание необходимо сделать основным принципом. При гастрите назначают лечебное питание (стол № 1), которое по мере улучшения состояния больного заменяют щадящими диетами, различающимися в зависимости от типа гастрита.
Основной причиной возникновения гастрита является неправильный образ жизни. Чрезмерное употребление алкоголя, курение, частые стрессы, ослабляющие организм и вызывающие нарушение естественного биологически обусловленного ритма жизни, отсутствие полноценного сна и режима питания, длительный прием некоторых лекарственных препаратов в конечном итоге могут привести к развитию хронического гастрита. Однако, как показала практика, большинство людей, страдающих этим заболеванием, придерживались нерациональной системы питания.
Большие перерывы между приемами пищи, нерегулярное питание, питание всухомятку и «на ходу», питание, не сбалансированное по микроэлементам и витаминам, употребление некачественных продуктов, преобладание в рационе острых блюд и грубой пищи, недостаточное пережевывание пищи – все это способствует инволютивным изменениям слизистой оболочки желудка.
Развитие гастрита может привести к самым неприятным последствиям – таким, как кровоизлияния и рак желудка. Чтобы не допустить этого, здоровый образ жизни и рациональное питание необходимо сделать основным принципом. При гастрите назначают лечебное питание (стол № 1), которое по мере улучшения состояния больного заменяют щадящими диетами, различающимися в зависимости от типа гастрита.
Гастрит
Гастрит – это воспаление слизистой оболочки желудка. При этом морфологические изменения слизистой оболочки неспецифичны, обычно воспалительный процесс во время гастрита носит очаговый или диффузный характер. Гастрит в хронической форме является клинико-анатомическим понятием. В данном случае происходит структурная перестройка слизистой с нарушением регенерации и атрофией.
Первые работы, посвященные изучению данного заболевания, появились в глубокой древности и были написаны великим Гиппократом. Медики всех европейских стран на протяжении многих столетий опирались именно на труды Гиппократа, пытаясь установить правильный диагноз гастрита и назначить правильное лечение. Только в конце XIX века ученые приступили к более серьезному изучению данного вопроса. Появились некоторые усовершенствования и изменения, что стало возможным благодаря улучшению лабораторных условий и появлению самые разнообразных технических средств, позволяющих установить абсолютно правильный диагноз.
В 1983 году в свет вышла научная работа ученых Б. Маршала и Дж. Варрена, которая перевернула представление о природе возникновения гастрита. Ученым удалось выявить микроорганизм под названием Helicobacter pylori, который, попадая в организм человека, провоцирует развитие гастрита, а также становится причиной хеликобактериоза – не менее распространенного заболевания. Данный микроорганизм относится к патогенным бактериям, но при этом обладает свойствами симбионта, поскольку прекрасно адаптируется в различных условиях и быстро размножается, способен противостоять иммунным факторам организма и практически игнорирует прочие агрессивные реакции человеческого организма. Ученые выдвинули теорию, что Helicobacter pylori появилась несколько тысяч лет назад – в период формирования человеческого организма.
Исследования показали, что, когда бактерия попадает в организм человека, а именно в его пищеварительную систему, происходит своеобразная реакция: на поверхности бактерии появляется вещество уреаза, которое вырабатывается микроорганизмом для защиты от желудочного сока. Уреаза действует разрушающе на стенки слизистой и эпителий желудка. Когда бактерия попадает в клетки человеческого организма, то изменяется их геном, что в дальнейшем ведет к появлению ослабленного поколения клеток, в связи с чем гастрит приобретает острую форму. Инфицированные и новые ослабленные клетки гибнут сначала по одной; по мере прогрессирования заболевания клетки погибают группами, что приводит к развитию кишечной метаплазии и даже раку желудка.
Медицинская практика утверждает, что в настоящее время гастрит является самым распространенным из внутренних болезней человека. Причем частота заболевания хроническим гастритом возрастает с каждым годом и возрастные категории неограниченны. К 70 годам полиэтиологическое заболевание развивается у каждого четвертого. К сожалению, истинная причина стремительного распространения гастрита остается так и не выясненной до конца. В 1990 году гастрит был внесен в Международную классификацию болезней органов пищеварения.
Первые работы, посвященные изучению данного заболевания, появились в глубокой древности и были написаны великим Гиппократом. Медики всех европейских стран на протяжении многих столетий опирались именно на труды Гиппократа, пытаясь установить правильный диагноз гастрита и назначить правильное лечение. Только в конце XIX века ученые приступили к более серьезному изучению данного вопроса. Появились некоторые усовершенствования и изменения, что стало возможным благодаря улучшению лабораторных условий и появлению самые разнообразных технических средств, позволяющих установить абсолютно правильный диагноз.
В 1983 году в свет вышла научная работа ученых Б. Маршала и Дж. Варрена, которая перевернула представление о природе возникновения гастрита. Ученым удалось выявить микроорганизм под названием Helicobacter pylori, который, попадая в организм человека, провоцирует развитие гастрита, а также становится причиной хеликобактериоза – не менее распространенного заболевания. Данный микроорганизм относится к патогенным бактериям, но при этом обладает свойствами симбионта, поскольку прекрасно адаптируется в различных условиях и быстро размножается, способен противостоять иммунным факторам организма и практически игнорирует прочие агрессивные реакции человеческого организма. Ученые выдвинули теорию, что Helicobacter pylori появилась несколько тысяч лет назад – в период формирования человеческого организма.
Исследования показали, что, когда бактерия попадает в организм человека, а именно в его пищеварительную систему, происходит своеобразная реакция: на поверхности бактерии появляется вещество уреаза, которое вырабатывается микроорганизмом для защиты от желудочного сока. Уреаза действует разрушающе на стенки слизистой и эпителий желудка. Когда бактерия попадает в клетки человеческого организма, то изменяется их геном, что в дальнейшем ведет к появлению ослабленного поколения клеток, в связи с чем гастрит приобретает острую форму. Инфицированные и новые ослабленные клетки гибнут сначала по одной; по мере прогрессирования заболевания клетки погибают группами, что приводит к развитию кишечной метаплазии и даже раку желудка.
Медицинская практика утверждает, что в настоящее время гастрит является самым распространенным из внутренних болезней человека. Причем частота заболевания хроническим гастритом возрастает с каждым годом и возрастные категории неограниченны. К 70 годам полиэтиологическое заболевание развивается у каждого четвертого. К сожалению, истинная причина стремительного распространения гастрита остается так и не выясненной до конца. В 1990 году гастрит был внесен в Международную классификацию болезней органов пищеварения.
Причины заболевания
Выделяют 2 группы этиологических факторов, влияющих на возникновение гастрита. Первая группа включает экзогенные факторы – такие, как:
– длительное нарушение режима и ритма питания;
– длительное употребление пищи, которая вызывает раздражение желудка;
– длительное употребление агрессивных жидкостей (щелочные);
– длительное употребление алкоголя;
– длительное курение;
– длительное применение лекарств, которые способствуют развитию гастрита (сульфаниламиды, резерпин, хлорид калия);
– длительный контакт с вредными внешними раздражителями, связанными со спецификой работы (пыль, пары щелочей и кислот). Данный фактор является наиболее провокационным в плане влияния на развитие гастрита, хотя в настоящее время почти не учитывается.
Вторая группа включает эндогенные факторы – такие, как:
– длительное нервное напряжение;
– эндокринные заболевания – сахарный диабет, тиреотоксикоз, гипотиреоз;
– хронический дефицит витамина В12 и железа;
– хронический избыток токсинов, сопровождающий хроническую почечную недостаточность;
– хронические инфекции;
– аллергические заболевания;
– радиоактивное облучение;
– гипоксия при сердечной и легочной недостаточности.
На практике чаще встречаются различные комбинации эндо– и экзофакторов, которые и влияют на возникновение и развитие гастрита.
Развитию гастрита также способствуют болезнетворные бактерии, в том числе а-гемолитические стрептококки, и вирусы – Herpis, цитомегаловирусы и др. Если в первых трактатах, описывающих причины гастрита, были представлены громадные списки возможных возбудителей заболевания, то в настоящее время уже стало доподлинно известно, что такие вирусы, как энтеровирусы, ротавирусы, вирус Норволка, не вызывают гастрита. Они способствуют развитию флегмонозных и эмфизематозных заболеваний, которые, в свою очередь, могут привести к летальному исходу.
Стрессовые ситуации, связанные с большим риском для жизни, могут стать причиной так называемого стрессового гастрита. Заболевания почек и печени, дыхательная недостаточность, коагулопатия, сильные ожоги, сепсис, повреждения центральной нервной системы, травмы и тяжелые операции нередко уже в течение суток после стресса вызывают эрозию слизистой оболочки желудка. В 30 случаях из 100 у больных возникают желудочно-кишечные кровотечения. В отдельных случаях кровотечения бывают настолько сильными, что приводят к летальному исходу.
У пострадавших от сильных ожогов наблюдается повреждение слизистой оболочки верхних отделов желудочно-кишечного тракта – так называемые язвы Курлинга. Обычно они появляются в двенадцатиперстной кишке. Болезнь быстро прогрессирует, приводя к разрушению тканей и сильным кровотечениям.
Последствием травмы головы, помимо основных нарушений, становится появление язв Курлинга. Язвы стремительно разрастаются, повышая секрецию, в результате чего усиленная выработка соляной кислоты приводит к нарушению химического баланса среды органов брюшной полости. Язвы Курлинга провоцируют сильные кровотечения и перфорацию. В каких бы формах ни проявлялся гастрит, он может повлечь за собой серьезные осложнения, вплоть до рака желудка и летального исхода. Поэтому при первых же симптомах гастрита необходимо обратиться к врачу, пройти соответствующее обследование и курс лечения. Для предотвращения гастрита желательно регулярно прибегать к профилактическим мерам, соблюдать ритм и режим питания и в целом вести здоровый образ жизни, давая своему организму необходимый отдых и психологическую разгрузку.
– длительное нарушение режима и ритма питания;
– длительное употребление пищи, которая вызывает раздражение желудка;
– длительное употребление агрессивных жидкостей (щелочные);
– длительное употребление алкоголя;
– длительное курение;
– длительное применение лекарств, которые способствуют развитию гастрита (сульфаниламиды, резерпин, хлорид калия);
– длительный контакт с вредными внешними раздражителями, связанными со спецификой работы (пыль, пары щелочей и кислот). Данный фактор является наиболее провокационным в плане влияния на развитие гастрита, хотя в настоящее время почти не учитывается.
Вторая группа включает эндогенные факторы – такие, как:
– длительное нервное напряжение;
– эндокринные заболевания – сахарный диабет, тиреотоксикоз, гипотиреоз;
– хронический дефицит витамина В12 и железа;
– хронический избыток токсинов, сопровождающий хроническую почечную недостаточность;
– хронические инфекции;
– аллергические заболевания;
– радиоактивное облучение;
– гипоксия при сердечной и легочной недостаточности.
На практике чаще встречаются различные комбинации эндо– и экзофакторов, которые и влияют на возникновение и развитие гастрита.
Развитию гастрита также способствуют болезнетворные бактерии, в том числе а-гемолитические стрептококки, и вирусы – Herpis, цитомегаловирусы и др. Если в первых трактатах, описывающих причины гастрита, были представлены громадные списки возможных возбудителей заболевания, то в настоящее время уже стало доподлинно известно, что такие вирусы, как энтеровирусы, ротавирусы, вирус Норволка, не вызывают гастрита. Они способствуют развитию флегмонозных и эмфизематозных заболеваний, которые, в свою очередь, могут привести к летальному исходу.
Стрессовые ситуации, связанные с большим риском для жизни, могут стать причиной так называемого стрессового гастрита. Заболевания почек и печени, дыхательная недостаточность, коагулопатия, сильные ожоги, сепсис, повреждения центральной нервной системы, травмы и тяжелые операции нередко уже в течение суток после стресса вызывают эрозию слизистой оболочки желудка. В 30 случаях из 100 у больных возникают желудочно-кишечные кровотечения. В отдельных случаях кровотечения бывают настолько сильными, что приводят к летальному исходу.
У пострадавших от сильных ожогов наблюдается повреждение слизистой оболочки верхних отделов желудочно-кишечного тракта – так называемые язвы Курлинга. Обычно они появляются в двенадцатиперстной кишке. Болезнь быстро прогрессирует, приводя к разрушению тканей и сильным кровотечениям.
Последствием травмы головы, помимо основных нарушений, становится появление язв Курлинга. Язвы стремительно разрастаются, повышая секрецию, в результате чего усиленная выработка соляной кислоты приводит к нарушению химического баланса среды органов брюшной полости. Язвы Курлинга провоцируют сильные кровотечения и перфорацию. В каких бы формах ни проявлялся гастрит, он может повлечь за собой серьезные осложнения, вплоть до рака желудка и летального исхода. Поэтому при первых же симптомах гастрита необходимо обратиться к врачу, пройти соответствующее обследование и курс лечения. Для предотвращения гастрита желательно регулярно прибегать к профилактическим мерам, соблюдать ритм и режим питания и в целом вести здоровый образ жизни, давая своему организму необходимый отдых и психологическую разгрузку.
Основные симптомы
Нередко, даже не подозревая о развитии гастрита, человек продолжает вести неправильный образ жизни, нарушая режим питания и злоупотребляя сильнодействующими лекарствами, курением или алкоголем. Определить самостоятельно гастрит можно, опираясь на проявление определенных клинических признаков, хотя и не существует специфических симптомов, которые помогли бы установить точный диагноз. В некоторых случаях гастрит протекает без клинических проявлений, в этом случае только специальное обследование (гастроскопия и прицельная биопсия) помогут установить развитие заболевания.
Выделяют 7 основных синдромов возникновения гастрита.
1. Синдром желудочной диспепсии. Гипердиспепсия сопровождается изжогой и кислой отрыжкой, гиподиспепсия проявляется частой тошнотой и горькой тухлой отрыжкой.
2. Болевой синдром. При этом различают 3 вида:
– ранние боли, возникающие сразу после еды;
– поздние или голодные боли, которые возникают спустя 2 часа после еды (иногда сопровождаются антральным дуоденитом);
– двухволновые боли, которые возникают при наличии дуоденита.
3. Синдром кишечной диспепсии. Этот синдром возникает при секреторной недостаточности.
4. Демпингоподобный синдром. Проявляется повышенной слабостью и головокружением после еды.
5. Синдром полигиповитаминоза. Проявляется шелушением кожи, выпадением волос и ломкостью ногтей. В углах рта возникают так называемые заеды. Бывает жжение языка, на его поверхности остаются отпечатки зубов.
6. Анемический синдром. Проявляется крайней недостаточностью железа и витамина В12.
7. Астеноневротический синдром. Наблюдается в основном у женщин. Объективное исследование не дает каких-либо результатов, однако при пальпации возникает небольшое болезненное ощущение в подложечной области. В некоторых случаях наблюдается дефицит К+ (результаты ЭКГ показывают снижение ST и отрицательный Т) и кальция. Иногда сопровождается алкалозом, возникают ферментативные изменения, проявляется синдром полиграндулярной эндокринной недостаточности, то есть возникает нарушение половой функции и наблюдается умеренная надпочечниковая недостаточность.
К неспецифическим клиническим проявлениям гастрита относится нарушение моторной, секреторной и частично инкреторной функций.
Выделяют 7 основных синдромов возникновения гастрита.
1. Синдром желудочной диспепсии. Гипердиспепсия сопровождается изжогой и кислой отрыжкой, гиподиспепсия проявляется частой тошнотой и горькой тухлой отрыжкой.
2. Болевой синдром. При этом различают 3 вида:
– ранние боли, возникающие сразу после еды;
– поздние или голодные боли, которые возникают спустя 2 часа после еды (иногда сопровождаются антральным дуоденитом);
– двухволновые боли, которые возникают при наличии дуоденита.
3. Синдром кишечной диспепсии. Этот синдром возникает при секреторной недостаточности.
4. Демпингоподобный синдром. Проявляется повышенной слабостью и головокружением после еды.
5. Синдром полигиповитаминоза. Проявляется шелушением кожи, выпадением волос и ломкостью ногтей. В углах рта возникают так называемые заеды. Бывает жжение языка, на его поверхности остаются отпечатки зубов.
6. Анемический синдром. Проявляется крайней недостаточностью железа и витамина В12.
7. Астеноневротический синдром. Наблюдается в основном у женщин. Объективное исследование не дает каких-либо результатов, однако при пальпации возникает небольшое болезненное ощущение в подложечной области. В некоторых случаях наблюдается дефицит К+ (результаты ЭКГ показывают снижение ST и отрицательный Т) и кальция. Иногда сопровождается алкалозом, возникают ферментативные изменения, проявляется синдром полиграндулярной эндокринной недостаточности, то есть возникает нарушение половой функции и наблюдается умеренная надпочечниковая недостаточность.
К неспецифическим клиническим проявлениям гастрита относится нарушение моторной, секреторной и частично инкреторной функций.
Диагностика
Выделяют несколько основных видов обследования при гастрите:
1. Объективное.
2. Неинвазивное диагностирование (клинический анализ крови, кал на реакцию Грегерсена и пр.).
3. Инвазивное диагностирование (гистологический метод, быстрый уреазный и иммуноферментный тесты, фазово-контрастная микроскопия и бактериологический метод).
4. Рентген.
5. Зондовая диагностика (гистаминовый тест).
6. Фиброгастроскопия (ФГС) и фиброэзофагогастродуоденоскопия (ФЭГДС).
7. Термография.
Повышенная сонливость и утомляемость наблюдаются при аутоиммунном гастрите. В данном случае больной быстро теряет в весе, резко снижается аппетит, появляются симметричные парестезии в конечностях. Кроме того, наблюдаются бледность кожи, налет на языке и нёбе, некоторые симптомы неврологического характера. В отдельных случаях возникают проблемы со зрением, часто появляется ощущение жжения языка и ротовой полости.
Более точный диагноз можно поставить лишь после глубокого обследования с использованием дополнительных методов диагностирования.
Иммуноферментный тест является косвенным и относится к экспресс-тестам. Данный метод обследования позволяет выявить в крови больного антитела к бактерии Helicobacter pylory (Hp). Результаты анализов устанавливаются очень быстро, для этого не требуются лабораторные условия и сложные аппараты для специальной обработки. Однако наличие антител в организме не может служить абсолютным доказательством развития инфекции в желудке человека. К тому же на ранних стадиях развития инфекции тесты не дают никаких результатов. Данные тесты обычно применяются во время массовых исследований (при вспышке эпидемий и т. п.).
Гистологический метод считается наиболее эффективным в диагностировании хеликобакцидной инфекции и в то же время простым в плане проведения. Тест не портится во время транспортировки и при хранении, а исследования полученных результатов можно проводить в обычных условиях без каких-либо специальных лабораторных аппаратов.
Метод быстрого уреазного теста заключается в том, что в желудок вводится вещество, которое приводит к увеличению pH-среды, те или иные результаты влияют на изменение окраски. Тест может продолжаться несколько минут, а иногда сутки. Эффективные результаты получаются лишь в том случае, если больной инфицирован и бактерии активно распространяются. Тест очень прост в выполнении и обладает высокой гарантией обнаружения бактерий Hp.
На практике применяется несколько разновидностей быстрого уреазного теста: CLOtest (Delta West Ltd, Bentley, Australia); Denol-test (Yamanauchi); Pyloritek (Serin Research Corporation, Elkhart, India); Hpfast (GI Supply, Philadelphia, USA).
При сильном инфицировании слизистой желудка результаты теста готовы через 1 час (+++). При умеренном инфицировании через 2 часа (++). При незначительном инфицировании тест даст результаты спустя 2 часа или через сутки (+). Чтобы убедиться в отрицательном результате теста (–), необходимо ждать проявления изменения цвета более 24 часов.
Метод фазово-контрастной микроскопии позволяет выявить в организме человека наличие бактерии Hp в считаные минуты. Данный тест обладает высокой точностью, поскольку исследование результатов проводится в лабораторных условиях в эндоскопическом кабинете при помощи фазово-контрастного микроскопа. Полученный в ходе исследования свежий биоптат кладут на специальное стекло, сверху накрывают другим стеклом, смоченным иммерсионным маслом. Дальнейшие исследования проводятся методом фазового контраста. Стократное увеличение позволяет выявить наличие или отсутствие бактерий Hp, которые представляют собой спиралевидные изогнутые микроорганизмы. Если таковые имеются, то можно поставить бесспорный диагноз заболевания гастритом. Обработка результатов теста может проводиться лишь в лабораторных условиях и с помощью специального оборудования, что исключает возможность использования данного метода в обычных условиях.
Метод бактериологического исследования считается одним из самых сложных и потому достаточно дорогих. Он заключается в определении чувствительности организма человека по отношению к различным препаратам на предмет наличия инфекции.
Зондирование включает в себя три фазы. Первая фаза проводится натощак, когда пациент перед началом сеанса в течение 6–8 часов не принимает пищу. Вторая фаза наступает через час после введения зонда: устанавливается базальная секреция, то есть реакция органов кишечника на механическое воздействие. Третья фаза проходит после искусственного стимулирования. Для стимулирования желудка используются парентеральные возбудители секреции, хотя в недалеком прошлом в качестве стимуляторов пациенту давали различные дозы пищи. Парентеральные возбудители секреции – специальные препараты (пентагастрин, гистамин, в отдельных случаях эуфиллин или инсулин).
Гистамин вводится в количестве 0,008 мг на килограмм веса пациента, при среднем весе количество вводимого препарата составляет примерно 0,4–0,5 мг. Прием гистамина позволяет врачу установить состояние желудка по следующим параметрам:
– общая кислотность;
– общее количество желудочного сока, выделенного за 2 часа (норма составляет 150–200 мл);
– повышение содержания пепсина в желудочном соке, выработанном за 1 час, или, говоря научным языком, дебит-час пепсина;
– количество кислоты, выработанной за 1 час, или дебит-час соляной кислоты.
Метод с использованием гистамина при зондировании желудка называется субмаксимальным гистаминовым тестом. Данный метод позволят точно установить диагноз в 97 случаях из 100.
Существует также метод с использованием суточного мониторинга. Суть его заключается в том, что в брюшную полость пациента помещается сразу несколько зондов, имеющих гораздо меньшие размеры, чем у тех, что используются при проведении гистаминового теста. Суточный мониторинг длится гораздо дольше, чем гистаминовый тест, и позволяет досконально исследовать состояние внутренних органов брюшной полости.
Зондовая диагностика позволяет поставить очень точный диагноз, поэтому широко используется в большинстве клиник нашей страны.
Фиброэзофагогастродуоденоскопия является одним из эффективных методов обследования состояния желудка, пищевода, двенадцатиперстной кишки. Его используют во многих клиниках, хотя считается, что данный метод несколько устарел. Обследование внутренних органов брюшной полости проводится с помощью гибких эндоскопов на жидких кристаллах с фиброволоконной оптикой, которая представляет собой своего рода камеру. ФЭГДС применяется в основном как стартовый тест на начальных этапах развития заболевания и при первых жалобах пациента. Показания данного метода могут быть экстренными и плановыми.
Экстренные показания позволяют установить следующие факты:
1. Выявление желудочно-кишечных кровотечений.
2. Обнаружение объектов инородного происхождения в системе внутренних органов брюшной полости.
На основе обследования врач назначает лечение, и в дальнейшем (если возникнет необходимость) применяются плановые показания.
Плановые показания позволяют установить следующие параметры:
1. Диагностирование и визуальное подтверждение заболевания.
2. Параметры развития заболевания (скорость распространения инфекции и месторасположение пораженных участков).
На основе данных фактов врач назначает соответствующие лечебные процедуры и проводит анализ эффективности лечения.
1. Объективное.
2. Неинвазивное диагностирование (клинический анализ крови, кал на реакцию Грегерсена и пр.).
3. Инвазивное диагностирование (гистологический метод, быстрый уреазный и иммуноферментный тесты, фазово-контрастная микроскопия и бактериологический метод).
4. Рентген.
5. Зондовая диагностика (гистаминовый тест).
6. Фиброгастроскопия (ФГС) и фиброэзофагогастродуоденоскопия (ФЭГДС).
7. Термография.
Объективное диагностирование
Объективное диагностирование дает мало информации, поскольку опирается лишь на внешние симптомы гастрита – такие, как сильное похудение, бледность кожи и т. п. При хроническом аутоиммунном гастрите с синдромом плохого пищеварения и всасывания наблюдаются кровоточивость десен, преждевременное облысение, ломкость ногтей, сухость кожи (особенно в уголках рта), гиперкератоз, белый или желтый налет на языке. При хеликобактерном гастрите возникают болезненные ощущения во время пальпации.Повышенная сонливость и утомляемость наблюдаются при аутоиммунном гастрите. В данном случае больной быстро теряет в весе, резко снижается аппетит, появляются симметричные парестезии в конечностях. Кроме того, наблюдаются бледность кожи, налет на языке и нёбе, некоторые симптомы неврологического характера. В отдельных случаях возникают проблемы со зрением, часто появляется ощущение жжения языка и ротовой полости.
Более точный диагноз можно поставить лишь после глубокого обследования с использованием дополнительных методов диагностирования.
Неинвазивное диагностирование
Данный метод основан на изучении анализов кала, крови, сыворотки выдыхаемого воздуха. К данного рода обследованиям относится дыхательный уреазный тест с применением меченой мочевины и иммуноферментный тест (Read-Fast Test).Иммуноферментный тест является косвенным и относится к экспресс-тестам. Данный метод обследования позволяет выявить в крови больного антитела к бактерии Helicobacter pylory (Hp). Результаты анализов устанавливаются очень быстро, для этого не требуются лабораторные условия и сложные аппараты для специальной обработки. Однако наличие антител в организме не может служить абсолютным доказательством развития инфекции в желудке человека. К тому же на ранних стадиях развития инфекции тесты не дают никаких результатов. Данные тесты обычно применяются во время массовых исследований (при вспышке эпидемий и т. п.).
Инвазивное диагностирование
Гистологический метод, как бактериологический и быстрый уреазный, а также фазово-контрастная микроскопия, относится к инвазивному методу диагностирования. Данные тесты основаны на исследовании слизистой оболочки и гастродуоденальной зоны желудка с выявлением бактерий Hp в желудке человека. Исследованию подвергается биоптат слизистой оболочки желудка.Гистологический метод считается наиболее эффективным в диагностировании хеликобакцидной инфекции и в то же время простым в плане проведения. Тест не портится во время транспортировки и при хранении, а исследования полученных результатов можно проводить в обычных условиях без каких-либо специальных лабораторных аппаратов.
Метод быстрого уреазного теста заключается в том, что в желудок вводится вещество, которое приводит к увеличению pH-среды, те или иные результаты влияют на изменение окраски. Тест может продолжаться несколько минут, а иногда сутки. Эффективные результаты получаются лишь в том случае, если больной инфицирован и бактерии активно распространяются. Тест очень прост в выполнении и обладает высокой гарантией обнаружения бактерий Hp.
На практике применяется несколько разновидностей быстрого уреазного теста: CLOtest (Delta West Ltd, Bentley, Australia); Denol-test (Yamanauchi); Pyloritek (Serin Research Corporation, Elkhart, India); Hpfast (GI Supply, Philadelphia, USA).
При сильном инфицировании слизистой желудка результаты теста готовы через 1 час (+++). При умеренном инфицировании через 2 часа (++). При незначительном инфицировании тест даст результаты спустя 2 часа или через сутки (+). Чтобы убедиться в отрицательном результате теста (–), необходимо ждать проявления изменения цвета более 24 часов.
Метод фазово-контрастной микроскопии позволяет выявить в организме человека наличие бактерии Hp в считаные минуты. Данный тест обладает высокой точностью, поскольку исследование результатов проводится в лабораторных условиях в эндоскопическом кабинете при помощи фазово-контрастного микроскопа. Полученный в ходе исследования свежий биоптат кладут на специальное стекло, сверху накрывают другим стеклом, смоченным иммерсионным маслом. Дальнейшие исследования проводятся методом фазового контраста. Стократное увеличение позволяет выявить наличие или отсутствие бактерий Hp, которые представляют собой спиралевидные изогнутые микроорганизмы. Если таковые имеются, то можно поставить бесспорный диагноз заболевания гастритом. Обработка результатов теста может проводиться лишь в лабораторных условиях и с помощью специального оборудования, что исключает возможность использования данного метода в обычных условиях.
Метод бактериологического исследования считается одним из самых сложных и потому достаточно дорогих. Он заключается в определении чувствительности организма человека по отношению к различным препаратам на предмет наличия инфекции.
Рентген
Данный метод обследования необходим для дифференциации с язвенной болезнью и раком, выявить же развитие гастрита подобным способом нельзя. Если язвенная болезнь или опухоли не обнаруживаются по результатам рентгена, то для дальнейшей диагностики гастрита используются другие методы.Зондовая диагностика
Зондирование уже достаточно давно практикуется в нашей стране при диагностике гастрита, хотя за последнее время этот метод немного устарел. Однако с его помощью можно достаточно подробно изучить состояние желудка. Зонд представляет собой тонкую трубку, оснащенную микрокамерой и датчиками. Больной проглатывает эту трубку, таким образом зонд попадает в желудок и врач получает возможность обследовать его состояние.Зондирование включает в себя три фазы. Первая фаза проводится натощак, когда пациент перед началом сеанса в течение 6–8 часов не принимает пищу. Вторая фаза наступает через час после введения зонда: устанавливается базальная секреция, то есть реакция органов кишечника на механическое воздействие. Третья фаза проходит после искусственного стимулирования. Для стимулирования желудка используются парентеральные возбудители секреции, хотя в недалеком прошлом в качестве стимуляторов пациенту давали различные дозы пищи. Парентеральные возбудители секреции – специальные препараты (пентагастрин, гистамин, в отдельных случаях эуфиллин или инсулин).
Гистамин вводится в количестве 0,008 мг на килограмм веса пациента, при среднем весе количество вводимого препарата составляет примерно 0,4–0,5 мг. Прием гистамина позволяет врачу установить состояние желудка по следующим параметрам:
– общая кислотность;
– общее количество желудочного сока, выделенного за 2 часа (норма составляет 150–200 мл);
– повышение содержания пепсина в желудочном соке, выработанном за 1 час, или, говоря научным языком, дебит-час пепсина;
– количество кислоты, выработанной за 1 час, или дебит-час соляной кислоты.
Метод с использованием гистамина при зондировании желудка называется субмаксимальным гистаминовым тестом. Данный метод позволят точно установить диагноз в 97 случаях из 100.
Существует также метод с использованием суточного мониторинга. Суть его заключается в том, что в брюшную полость пациента помещается сразу несколько зондов, имеющих гораздо меньшие размеры, чем у тех, что используются при проведении гистаминового теста. Суточный мониторинг длится гораздо дольше, чем гистаминовый тест, и позволяет досконально исследовать состояние внутренних органов брюшной полости.
Зондовая диагностика позволяет поставить очень точный диагноз, поэтому широко используется в большинстве клиник нашей страны.
ФГС и ФЭГДС
Фиброгастроскопия с биопсией является одним из основных методов в диагностике гастрита, а также в обследовании желудка на предмет возможного развития злокачественной опухоли. С помощью этого метода можно тщательнейшим образом обследовать 45 отделов желудка с полной гарантией установления возможных предраковых признаков.Фиброэзофагогастродуоденоскопия является одним из эффективных методов обследования состояния желудка, пищевода, двенадцатиперстной кишки. Его используют во многих клиниках, хотя считается, что данный метод несколько устарел. Обследование внутренних органов брюшной полости проводится с помощью гибких эндоскопов на жидких кристаллах с фиброволоконной оптикой, которая представляет собой своего рода камеру. ФЭГДС применяется в основном как стартовый тест на начальных этапах развития заболевания и при первых жалобах пациента. Показания данного метода могут быть экстренными и плановыми.
Экстренные показания позволяют установить следующие факты:
1. Выявление желудочно-кишечных кровотечений.
2. Обнаружение объектов инородного происхождения в системе внутренних органов брюшной полости.
На основе обследования врач назначает лечение, и в дальнейшем (если возникнет необходимость) применяются плановые показания.
Плановые показания позволяют установить следующие параметры:
1. Диагностирование и визуальное подтверждение заболевания.
2. Параметры развития заболевания (скорость распространения инфекции и месторасположение пораженных участков).
На основе данных фактов врач назначает соответствующие лечебные процедуры и проводит анализ эффективности лечения.
Термография
Данный метод обследования внутренних органов брюшной полости проводится в клинических условиях с помощью специальной дорогостоящей аппаратуры. На сегодняшний день термография доступна немногим клиникам, хотя и позволяет без излишних усилий и механических воздействий (таких, как зондирование, например) поставить абсолютно точный диагноз. Метод основан на регистрации состояния теплового поля (инфракрасного излучения) обследуемых внутренних органов брюшной полости. Наличие бактерий Hp, возбудителей гастрита, устанавливается безошибочно.
Классификация гастрита
Хронический гастрит классифицируют по ряду признаков. Отмечаются следующие общие патогенные механизмы:
– повреждение или прорыв защитного барьера слизистой желудка;
– происходит блокада регенерации железистого эпителия, появляются малодифференцированные клетки (причины блокады не выявлены). Результатом становится снижение функциональной активности желез. Неполноценные клетки быстро отторгаются, опережая образование новых клеток, в итоге происходит атрофия главных и обкладочных клеток;
– происходит перестройка желез эпителия по типу кишечного (процесс носит название «энтерализация»);
– возникают иммунологические нарушения: появляются антитела к обкладочным клеткам, внутреннему фактору Кастла и в некоторых случаях даже к главным клеткам.
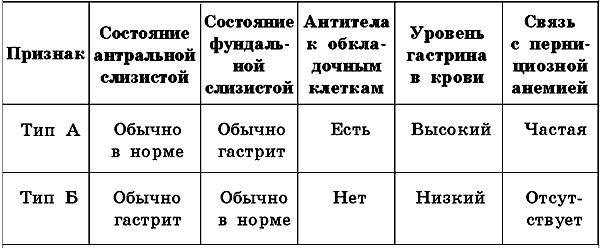
В нижеприведенной таблице указаны типы хронического гастрита по Стрикланд Мак Кэй, учитывающие как различные состояния слизистой желудка, так и содержание гастрина в крови.
Типы хронического гастрита по системе Стрикланд Мак Кэй:
 Частные механизмы хронического гастрита обусловлены разного рода факторами. Гастрит, спровоцированный экзофакторами, имеет следующие особенности:
Частные механизмы хронического гастрита обусловлены разного рода факторами. Гастрит, спровоцированный экзофакторами, имеет следующие особенности:
– возникают изменения слизистой желудка, которые относятся к первично-воспалительному процессу: инфильтрация, отек, гиперемия;
– развивается поражение антрального отдела, которое распространяется затем по всему желудку (процесс носит название антральной экспансии);
– происходит постепенное развитие заболевания.
Гастрит, спровоцированный эндогенными факторами, имеет следующие особенности:
– возникают изменения слизистой желудка, но не воспалительного характера (в данном случае воспалительный процесс выражен слабо);
– развивается поражение тела желудка, атрофия и ахилия.
Антральный, или болевой, гастрит (пилородуоденит) по патогенезу напоминает развитие язвенной болезни. Особенности в данном случае следующие:
– происходит гиперплазия фундальных желез;
– возникает повышение секреторной активности;
– наблюдается ацидотическое повреждение слизистой.
Как уже говорилось ранее, большое значение в этиологии гастрита имеет болезнетворная бактерия Helicobacter pilori. Она расщепляет мочевину и окружает себя защитным барьером из аммония, который оберегает микроорганизм от губительного воздействия соляной кислоты. Бактерия прекрасно развивается и распространяется, не реагируя на агрессивное иммунологическое сопротивление организма человека (сохраняет жизнеспособность при pH = 2).
В нашей стране принята классификация гастрита по системе С. М. Рысса.
Хронический гастрит по этиологии делится на:
– экзогенный;
– эндогенный.
Типы гастрита по морфологическим признакам следующие:
– поверхностный гастрит;
– гастрит с поражением желез без атрофии;
– атрофический, или умеренный, гастрит (с энтерализацией);
– гипертрофический гастрит;
– антральный гастрит;
– эрозивный гастрит.
Типы гастрита по функциональным признакам следующие:
– гастрит с нормальной секреторной функцией;
– гастрит с секреторной недостаточностью;
– гастрит с повышенной функцией.
Выделяют также несколько форм гастрита по клиническому развитию:
– гастрит во время фазы ремиссии;
– обостренная форма гастрита;
– гастрит в фазе затихающего обострения.
В 1960 году исследователь в данной области Н. С. Смирнов выделил несколько вариантов гипертрофического гастрита:
– зернистый,
– бородавчатый,
– полипозный.
Кроме того, хронический гастрит может иметь особые формы: гигантский гипертрофический (болезнь Менетрие) и ригидный гастрит.
Хронический гастрит по степени секреторных отклонений делится на гастрит с пониженной секрецией (кислотностью) и гастрит с сохраненной или повышенной секрецией.
Распространенный хронический гастрит, антральный (ригидный) и изолированный хронический гастрит дна желудка обусловлены местом локализации заболевания.
– повреждение или прорыв защитного барьера слизистой желудка;
– происходит блокада регенерации железистого эпителия, появляются малодифференцированные клетки (причины блокады не выявлены). Результатом становится снижение функциональной активности желез. Неполноценные клетки быстро отторгаются, опережая образование новых клеток, в итоге происходит атрофия главных и обкладочных клеток;
– происходит перестройка желез эпителия по типу кишечного (процесс носит название «энтерализация»);
– возникают иммунологические нарушения: появляются антитела к обкладочным клеткам, внутреннему фактору Кастла и в некоторых случаях даже к главным клеткам.
В нижеприведенной таблице указаны типы хронического гастрита по Стрикланд Мак Кэй, учитывающие как различные состояния слизистой желудка, так и содержание гастрина в крови.
Типы хронического гастрита по системе Стрикланд Мак Кэй:

– возникают изменения слизистой желудка, которые относятся к первично-воспалительному процессу: инфильтрация, отек, гиперемия;
– развивается поражение антрального отдела, которое распространяется затем по всему желудку (процесс носит название антральной экспансии);
– происходит постепенное развитие заболевания.
Гастрит, спровоцированный эндогенными факторами, имеет следующие особенности:
– возникают изменения слизистой желудка, но не воспалительного характера (в данном случае воспалительный процесс выражен слабо);
– развивается поражение тела желудка, атрофия и ахилия.
Антральный, или болевой, гастрит (пилородуоденит) по патогенезу напоминает развитие язвенной болезни. Особенности в данном случае следующие:
– происходит гиперплазия фундальных желез;
– возникает повышение секреторной активности;
– наблюдается ацидотическое повреждение слизистой.
Как уже говорилось ранее, большое значение в этиологии гастрита имеет болезнетворная бактерия Helicobacter pilori. Она расщепляет мочевину и окружает себя защитным барьером из аммония, который оберегает микроорганизм от губительного воздействия соляной кислоты. Бактерия прекрасно развивается и распространяется, не реагируя на агрессивное иммунологическое сопротивление организма человека (сохраняет жизнеспособность при pH = 2).
В нашей стране принята классификация гастрита по системе С. М. Рысса.
Хронический гастрит по этиологии делится на:
– экзогенный;
– эндогенный.
Типы гастрита по морфологическим признакам следующие:
– поверхностный гастрит;
– гастрит с поражением желез без атрофии;
– атрофический, или умеренный, гастрит (с энтерализацией);
– гипертрофический гастрит;
– антральный гастрит;
– эрозивный гастрит.
Типы гастрита по функциональным признакам следующие:
– гастрит с нормальной секреторной функцией;
– гастрит с секреторной недостаточностью;
– гастрит с повышенной функцией.
Выделяют также несколько форм гастрита по клиническому развитию:
– гастрит во время фазы ремиссии;
– обостренная форма гастрита;
– гастрит в фазе затихающего обострения.
В 1960 году исследователь в данной области Н. С. Смирнов выделил несколько вариантов гипертрофического гастрита:
– зернистый,
– бородавчатый,
– полипозный.
Кроме того, хронический гастрит может иметь особые формы: гигантский гипертрофический (болезнь Менетрие) и ригидный гастрит.
Хронический гастрит по степени секреторных отклонений делится на гастрит с пониженной секрецией (кислотностью) и гастрит с сохраненной или повышенной секрецией.
Распространенный хронический гастрит, антральный (ригидный) и изолированный хронический гастрит дна желудка обусловлены местом локализации заболевания.
