Об оценке функции тройничного нерва (V нерв) у новорожденных в литературе ничего не сообщается, хотя углубленное исследование черепно-мозговой иннервации у новорожденных в 5-8% наблюдений обнаруживает эту патологию. Понятно, что чувствительную функцию тройничного нерва в первые дни и недели жизни ребенка исследовать невозможно, но нарушения двигательной функции V нерва (крайне редкие у взрослых) у новорожденных встречаются. Этот симптом был впервые описан нами совместно с А. А. Рассказовой, и мы многократно убеждались в его диагностической ценности. Смысл симптома заключается в том, что нижняя челюсть с одной стороны несколько отвисает, и потому, по понятным причинам, резко затрудняется сосание. Объяснить возникновение этого симптома можно только поражением двигательной порции нерва (рис. 16). Это, в свою очередь, может быть объяснено лишь патологией двигательного ядра V нерва в стволе мозга – другого объяснения просто нет. Предполагать локальную геморрагию трудно (такие дети обычно погибают), и потому наиболее вероятным является предположение об ишемии ствола мозга за счет вертебрально-базилярного бассейна.
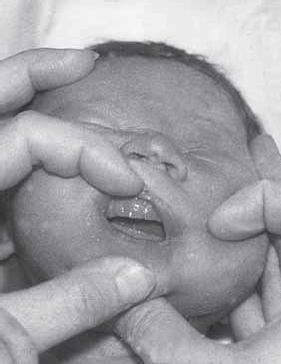 Рис. 16. Асимметрия стояния альвеолярных отростков у ребенка с поражением двигательной порции тройничного нерва. Нижняя челюсть на стороне поражения несколько отвисает
Рис. 16. Асимметрия стояния альвеолярных отростков у ребенка с поражением двигательной порции тройничного нерва. Нижняя челюсть на стороне поражения несколько отвисает
В этой связи следует специально остановиться на функции сосания у новорожденных. Многие новорожденные отказываются от груди либо сосут, но очень плохо. Каких только объяснений не находит врач в подобных случаях, включая ссылки на плохо сформированный сосок у матери. Этот вариант, конечно, тоже возможен, но наиболее частой причиной нарушения сосания мы считаем неврологическую патологию – слабость жевательной мускулатуры (V нерв), круговой мышцы рта (VII нерв) и языка (XII нерв). Отсюда вытекает максималистское требование – в каждом случае при малейшем нарушении сосания у новорожденного необходима немедленная консультация невролога для исключения органического повреждения нервной системы.
 Рис. 17. Поражение лицевого нерва по центральному типу у ребенка с родовой травмой
Рис. 17. Поражение лицевого нерва по центральному типу у ребенка с родовой травмой
Повреждение лицевого нерва (VII нерв) может быть как по центральному типу (рис. 17), так и по периферическому типу (рис. 18). При первом варианте выявляется слабость только нижней части лицевой мускулатуры, тогда как лагофтальма нет. При поражении лицевого нерва по периферическому типу обнаруживается слабость мышц и верхней, и нижней половин лица. В отличие от такой же патологии у взрослых в покое повреждение лицевого нерва не сразу заметно – оно бросается в глаза лишь при плаче. Может показаться невероятным, но поражение лицевого нерва у новорожденных получило в литературе название «синдром Мебиуса», объясняющее эту симптоматику «незрелостью ядра» лицевого нерва. У таких детей очень важно провести четкий дифференциальный диагноз по уровням поражения: уровень поражения мостомозжечкового угла, а также при выходе из фаллопиева канала автоматически исключается. Остается реальным единственный уровень – в канале лицевого нерва. Но тогда очевидно, что лицевой нерв в канале височной кости может быть поврежден только при условии трещины основания черепа. Таким образом, выявление периферического типа повреждения лицевого нерва свидетельствует не о «незрелости», а о тяжелой травме черепа и головного мозга. Даже хорошие показатели по шкале Апгар не могут внушить оптимизма при неврологическом осмотре такого новорожденного: среди этих пациентов особенно часто встречаются случаи резкого ухудшения общего состояния вплоть до «синдрома внезапной смерти», для которого в литературе находятся самые различные не неврологические объяснения.
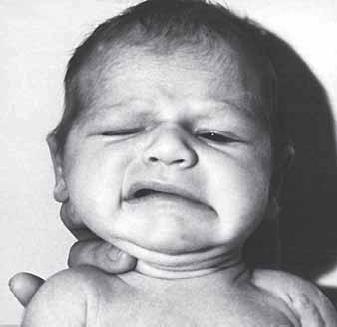 Рис. 18. Поражение лицевого нерва по периферическому типу у ребенка с родовой травмой
Рис. 18. Поражение лицевого нерва по периферическому типу у ребенка с родовой травмой
При центральном типе поражения лицевого нерва обычно выявляется и гемипарез на той же стороне – это признак неполноценности вещества головного мозга на противоположной стороне.
По поводу поражения слухового нерва (VIII нерв) у новорожденных в литературе вообще ничего не сообщается, как не анализируются и причины такой тугоухости. Не вызывают сомнения случаи врожденного дефекта слуха у детей, как и случаи токсического действия антибиотиков. Однако среди таких многочисленных пациентов существует и несомненная группа новорожденных, где тугоухость обусловлена натальной патологией вертебробазилярного бассейна, сосуды которого кровоснабжают внутреннее ухо. Оценить природу нарушения слуха у детей бывает очень трудно, и лишь по мере того, как эти дети подрастают, становится обычно возможным записать аудиограмму и тем самым локализовать поражение. Подробнее мы коснемся этого вопроса в разделе поздних осложнений перинатальной неврологической патологии.
Каудальная группа нервов (IX, X, XI, XII нервы) повреждается у новорожденных чаще, чем какие-либо другие церебральные образования, так как в процессе родов очень большая нагрузка падает не только на шейный отдел позвоночника и спинного мозга, но и на непосредственно примыкающий ствол мозга. Повреждение бульбарной группы нервов всегда очень опасный симптомокомплекс и у взрослых, и у новорожденных и всегда грозит непредсказуемыми осложнениями. И. Я. Гойхман (1983) провел в нашей клинике специальное исследование на эту тему и обнаружил бульбарный симптомокомплекс у 15-20% (!) всех новорожденных. Большая часть этих симптомов чаще всего постепенно проходит, но этот регрессирующий тип течения обычно подтверждает предположение об ишемическом характере патологии. Тем не менее эта группа пациентов составляет группу высокого риска по развитию внезапной остановки дыхания.
Проявление бульбарного симптомокомплекса в классической неврологии достаточно хорошо известно, но в руководствах по неонатологии и в педиатрических публикациях об этой патологии обычно ничего не сообщается. Такие новорожденные поперхиваются, молоко попадает в нос, плач не только тихий, но имеет гнусавый оттенок. В связи со слабостью круговой мышцы рта и языка ребенок не может взять грудь, у него не хватает сил сосать. Иногда этот симптомокомплекс впервые замечается врачом при включении в рацион плотной пищи – ребенок не может ее есть, поперхивается. Такие дети должны быть незамедлительно переведены в специализированные неврологические отделения для новорожденных.
Таким образом, исследование черепно-мозговых нервов у новорожденных вполне осуществимо, дает большой объем информации, позволяет выявить большую группу риска и предупредить развитие тяжелых витальных осложнений.
Исследовать чувствительность у новорожденного практически не представляется возможным, но исследование двигательных функций обязательно. Говорить об «отставании моторного развития» у новорожденного на основании неврологического осмотра мы считаем непозволительным: невролог обязан выяснить, имеется ли парез конечности, каков он (центральный или периферический) и на этом основании высказать предположение о том, где локализуется повреждение. Попытки сослаться на невозможность оценки парезов у новорожденных не требуют даже комментариев – ведь вялые парезы руки («плекситы») в состоянии увидеть даже не неврологи. Следовательно, нельзя распознать только спастические парезы? Ответ на этот вопрос однозначен – парезы можно и нужно уметь выявить даже в первые часы жизни ребенка.
Поскольку наша книга рассчитана не только на подготовленных неврологов, но и на педиатров, мы считаем полезным, прежде чем продолжить описание двигательных нарушений, напомнить читателям несколько основных неврологических истин, хорошо известных неврологам, но, возможно, забытых врачами других специальностей.
Двигательные нарушения возникают при повреждении двигательного пути, состоящего из двух нейронов. Центральный двигательный нейрон, начавшись в области коркового центра движения (передняя центральная извилина), проходит через ножки мозга, мост и продолговатый мозг (отдавая при этом волокна ядрам черепных нервов). На границе продолговатого и спинного мозга волокна центрального двигательного нейрона (пирамидный путь) переходят в большей своей части на противоположную сторону, попадают в боковые столбы спинного мозга, спускаясь в их составе до самых дистальных отделов спинного мозга. По ходу пирамидного пути в спинном мозгу от его волокон посегментарно (т. е. на уровне каждого сегмента спинного мозга) отходят ответвления и оканчиваются у клеток передних рогов каждого из сегментов. На этом кончается первый, центральный нейрон. Важно понять основное – повреждение центрального двигательного нейрона на любом его отрезке (и в головном, и в спинном мозгу) приводит к немедленному развитию центрального пареза или паралича со всеми типичными его проявлениями – повышением мышечного тонуса в этой конечности, повышением проприоцептивных рефлексов, появлением патологических рефлексов при отсутствии атрофий в мышцах этой конечности. Вспомнив эти истины, понимаешь, что спастический парез рук и ног может развиться и при поражении головного мозга, и при поражении спинного мозга, и необходимо знать ряд других неврологических тонкостей, позволяющих их дифференцировать. Дифференциация эта совершенно необходима – от этого зависит целенаправленность терапии. Сколько мы встречали больных детей, имеющих всеобъемлющий диагноз «детский церебральный паралич», поставленный лишь на основании обнаруженного спастического гемипареза или тетрапареза, но при этом психика ребенка была сохранна, черепные нервы не пострадали, имелся комплекс «цервикальных симптомов» и рентгеновские признаки травматической дислокации шейных позвонков! Грубая ошибка в поиске уровня поражения лишила таких пациентов шансов на эффективную терапию.
Второй нейрон двигательного пути – периферический. Повреждение его на любом отрезке дает периферический («вялый») парез или паралич конечности, для которого типичны гипотония мышц, гипорефлексия, последующее развитие атрофии мышц и нарушение электровозбудимости. При повреждении клеток передних рогов в спинном мозгу обнаруживаются характерные изменения на электромиограмме. Вот почему электромиографическое исследование паретичных конечностей у таких детей следует считать обязательным.
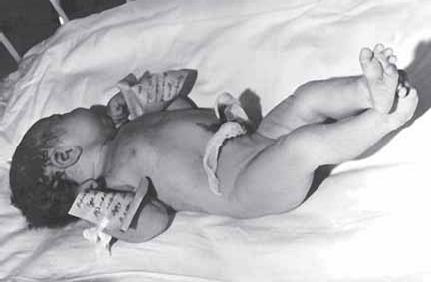 Рис. 19, Спастический тетрапарез
Рис. 19, Спастический тетрапарез
Клетки второго нейрона располагаются в передних рогах спинного мозга, а волокна от них идут в составе передних корешков, выходят из спинного мозга, участвуют в образовании сплетения, из которого формируются отдельные периферические нервы. Невролог обязан, обнаружив признаки периферического пареза, четко отдифференцировать, какой участок периферического нейрона пострадал: передний рог, корешок, сплетение, нерв или полиневральное разветвление? Начиная с корешка и вплоть до периферии вместе с двигательными волокнами идут и сенcорные, и потому невозможно повреждение сплетения с вялым параличом руки, но при сохранении чувствительности в ней. Мы подробно касались этой темы в предыдущей главе.
При повреждении головного мозга развивается либо гемипарез, либо тетрапарез, чаще всего с вовлечением в процесс VII и XII нервов (по центральному типу) и нередко с психическими отклонениями (рис. 19). Имеются дополнительные неврологические симптомы, помогающие отличать один уровень поражения в головном мозгу от другого еще точнее.
При повреждении спинного мозга двигательные нарушения варьируются в зависимости от уровня поражения. Если поврежден участок спинного мозга выше шейного утолщения (на уровне C1–C4-сегментов), то развивается спастический гемипарез или спастический тетрапарез при сохранных психических функциях и при сохранной черепно-мозговой иннервации. При повреждении на уровне шейного утолщения развивается верхний вялый монопарез, а при распространении процесса и на боковые столбы одновременно с вялым парезом рук развивается спастический парез в ногах. При патологии грудного отдела спинного мозга пареза в руках не бывает, а в ногах обнаруживается спастический моно– или парапарез. Наконец, при патологии нижних отделов спинного мозга на уровне поясничного утолщения типичным является нижний вялый моно– или парапарез. Почему-то диагностические ошибки у маленьких пациентов со спинальными поражениями особенно часты: примером могут служить приведенные факты по диагностике «плекситов», оказавшихся на поверку передне-роговой патологией. При вялых парезах в ногах ошибки еще невероятнее: «инъекционные» невриты вместо ишемического поражения поясничного утолщения и т. д.
Мы должны еще раз принести свои извинения тем нашим читателям, которые в совершенстве владеют топической диагностикой, за крайний схематизм приведенных выше сведений по вариантам двигательных нарушений. Выделять в монографии специальную анатомическую главу с подробным изложением всех тонкостей не представляется возможным, а не подсказать неонатологу хотя бы самые основы топической диагностики означает обречь его на непонимание основных диагностических доводов.
Нам хочется думать, что даже приведенных самых схематичных сведений должно быть достаточно, чтобы понять всю странность представлений о детском церебральном параличе, когда любые парезы (и вялые, и спастические) любой локализации в любом наборе вне зависимости от наличия или отсутствия черепно-мозговой симптоматики, от наличия или отсутствия нарушений психики называются детским церебральным параличом. Это очень удобно для врача, прошедшего двухнедельное (за 7 лет учебы в институте) обучение неврологии (полученных знаний для этого диагноза вполне достаточно), но это совершенно не может устраивать пациента, так как без понимания сути и локализации патологического процесса свести все многообразие перинатальной неврологии к детскому церебральному параличу означает обречь больных лишь на симптоматическую запоздалую терапию.
И все же, конечно, выявлять парезы конечностей у новорожденных значительно сложнее, чем у более старших детей. У последних основной метод исследования пареза – оказывание больным противодействия по просьбе исследующего, тогда как к новорожденному с такой просьбой обратиться невозможно, и приходится пользоваться опосредованными методами.
Прежде всего важно, не торопясь, наблюдать за объемом автоматических движений в конечностях. Мы отмечали и в предыдущей главе, что очень важно не торопиться оценивать руку (или ногу) с заведомо здоровой: парез может быть с обеих сторон, но с одной из них грубее. Одним из косвенных признаков пареза может явиться поза конечности. Так, при вялом парезе руки, как мы отмечали ранее, рука вяло лежит рядом с туловищем, ладонь обычно расправлена, предплечье в позе легкой пронации. Очень характерна поза «тюленьих лапок» (обе кисти свисают) при верхнем вялом парапарезе дистальной локализации. При спастических парезах рук бросаются в глаза сжатые в кулачок кисти и руки в состоянии некоторой флексии. Эти изменения так часты, что в педиатрической литературе появились необычные трактовки, будто бы для всех новорожденных в норме типичен «физиологический гипертонус новорожденных». Наш опыт неврологического обследования многих тысяч новорожденных в родильном доме, в поликлинике и в стационаре позволяет прийти к несколько неожиданному убеждению – для здорового новорожденного характерен не гипертонус, а нормальный тонус мышц. Даже незначительное повышение тонуса мышц свидетельствует о спастичности и, следовательно, о пирамидном парезе. Частота случаев повышения мышечного тонуса в конечностях у новорожденных не означает, что это нормальное физиологическое явление (как и серый сосок зрительного нерва не является нормой, несмотря на частоту этого симптома). Тем самым мы подошли ко второму очень важному косвенному методу выявления парезов у новорожденных – по состоянию мышечного тонуса. Это, пожалуй, основной метод. Гипотония мышц, их вялость указывают на возможность вялого пареза, тогда как гипертонус – на возможность спастического пареза. В руках при вялых парезах всегда выявляется переразгибание в локтевых суставах, в ногах при нижнем вялом парапарезе – переразгибание в коленных суставах. Ногами такого ребенка без труда можно достать до его лица. У обладателя спастического пареза, наоборот, обращает на себя внимание своеобразная «тугоподвижность» в конечностях. Проявлением мышечной гипотонии при нижнем вялом парапарезе является характерная «поза лягушки» – ноги раскладываются, отпадают в стороны (рис. 20). По этой же причине при одностороннем парезе ноги можно выявить «симптом отпадающей стопы» – этот симптом, несомненно, свидетельствует о слабости мышц этой ноги. При вялых парезах дистальных отделов обеих ног полезен симптом «пяточных стоп», когда врач без труда может коснуться тылом стопы новорожденного передней поверхности его голени (рис. 21).
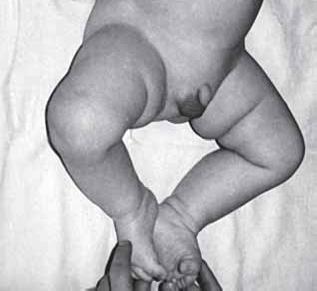 Рис. 20. Поза «лягушки» у ребенка с нижним вялым парапарезом
Рис. 20. Поза «лягушки» у ребенка с нижним вялым парапарезом
Мы придаем большое значение пробе на разведение ног: у здорового ребенка врач может развести ноги примерно на 90°: по 45° с каждой стороны. Если ноги разводятся больше, то велико предположение о вялых парезах ног, если меньше, то можно предположить спастический парез в ногах. В более грубых случаях ноги спастически приведены друг к другу – возникает типичный «симптом перекреста» (рис. 22).
Очень важным признаком мышечного гипертонуса в ногах является симптом «цыпочек». Этот симптом у новорожденных часто встречается, и потому даже опытные врачи, не имеющие неврологической подготовки, иногда считают цыпочки «вариантом нормы»: при проверке реакции опоры такой ребенок, во-первых, перекрещивает ноги и, во-вторых, встает на цыпочки. Трактовка однозначна – чем грубее цыпочки, тем грубее спастика в ногах. Этот симптом может держаться очень долго, а при грубых параличах остается практически навсегда, что окончательно лишает ребенка и в последующем возможности передвигаться. В это трудно поверить – наш пример выглядит анекдотическим и не внушающим доверия, но мы несколько раз слышали трактовку преподавателей-неврологов, что феномен «цыпочек» является не чем иным, как следствием врожденного укорочения ахиллова сухожилия. Упоминаем об этом единственно потому, что его величество господин случай может свести кого-либо из наших читателей с такой трактовкой и с таким преподавателем – приведенный пример, возможно, убережет врача от грубейшей диагностической ошибки. Грубые ошибки почему-то весьма живучи. Кстати, феномен «цыпочек» очень часто обнаруживается у недоношенных детей, но от этого в трактовке его ничего не меняется: у недоношенных спастические парезы в ногах особенно часты.
 Рис. 21. Симптом «пяточных стоп» у ребенка с вялым преимущественно дистальным парезом ног
Рис. 21. Симптом «пяточных стоп» у ребенка с вялым преимущественно дистальным парезом ног
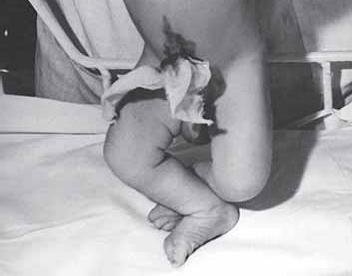 Рис. 22. Нижний спастический парапарез. Типичный симптом «перекреста»
Рис. 22. Нижний спастический парапарез. Типичный симптом «перекреста»
Приведенных симптомов обычно бывает достаточно для распознавания парезов у новорожденных в первые же дни их жизни. Но существуют еще дополнительные неврологические симптомы, которые мы оцениваем как очень важные, – часть из них малоизвестна практическим врачам, другая – не известна вообще. Каждый из них указывает на ту или иную неврологическую патологию, а в целом создается четкое представление об общем симптомокомплексе болезни.
Выше мы описали комплекс «цервикальных» симптомов, столь важных для диагноза. К этому комплексу относятся еще два симптома. Один из них – симптом падающей головы. У многих новорожденных обращает на себя внимание тот факт, что голова его необычно падает при попытке поднять ребенка за туловище. Само собой разумеется, что новорожденный удерживать голову не в состоянии, но у здоровых детей она никогда так безжизненно не падает. Мы пытались понять суть этого симптома и проводим четкую аналогию лишь с подобным симптомом у пациентов, перенесших клещевой энцефалит, – у них голова буквально падает на грудь, и сам больной вынужден постоянно поддерживать голову руками под подбородком. Это объясняется совершенно однозначно распространением воспалительного процесса на переднероговые структуры верхних шейных сегментов – по сути речь идет о парезе шейно-затылочной группы мышц. Нам кажется, что неальтернативного варианта для объяснения аналогичного симптома у новорожденного нет: в этих случаях остается предполагать распространение ишемии на передние рога спинного мозга выше шейного утолщения. Таким образом, это грубый признак родовой травмы цервикальной локализации.
Есть и еще один никем ранее не описанный цервикальный симптом: 10-15% всех новорожденных могут лежать на спине в необычной позе – голова повернута в сторону по отношению к туловищу почти на 90°. Любой здоровый ребенок в более старшем возрасте может без труда придать такое же положение голове, но активно: сразу возникает желание вернуть голову в прежнее положение. Что касается новорожденных, то часть из них может лежать так подолгу, причем у одних детей этот симптом выражен минимально, у других – очень грубо, и обычно он сочетается с другими неврологическими признаками родовой травмы цервикального уровня. Мы расцениваем этот симптом как проявление своеобразной разболтанности в области шейных позвонков вследствие травматизации этой области, нестабильности шейных позвонков, рентгенологические доказательства которой мы так часто обнаруживаем у детей в более старшем возрасте.
У детей с патологией на уровне грудного отдела позвоночника можно встретить такой доказательный признак, как локальный угловой кифоз, – несомненно, что на уровне локального кифоза имеется патология позвоночника (хотя иногда она рентгенологически не распознается), и этот симптом должен быть непременно учтен при окончательном суждении о диагнозе.
Существует еще ряд симптомов, очень полезных при оценке ягодиц и ног у новорожденных. Мы упоминали, что паретичная ножка иногда отпадает, «отваливается» настолько, что даже самым большим скептикам становится ясным существование вялого пареза ноги. Доказательства спинального происхождения вялых парезов руки у новорожденных мы выше приводили. В данном случае речь идет о происхождении вялого пареза ноги. В это трудно поверить, но в некоторых солидных неврологических публикациях такой парез ноги расценивается как «инъекционный неврит» седалищного нерва. Логика проста – ребенку могли делать инъекцию в область ягодицы и при этом могли попасть в седалищный нерв. Отсюда и вялый парез ножки. Несмотря, мягко говоря, на фантастичность такого предположения (хотя теоретически возможность преступной грубейшей ошибки медицинского персонала с вероятностью 1:100 000 допустить можно), мы решили специально обследовать большую группу таких новорожденных пациентов и проследить за их развитием в последующем. Обнаруженные неврологические симптомы не оставляли никаких сомнений в происхождении парезов ноги. При неврите седалищного нерва парез распространяется лишь на заднюю группу мышц ноги, а передняя группа мышц, иннервируемая бедренным нервом, должна быть совершенно интактна. У всех обследованных нами пациентов парез ноги, как и следовало ожидать, был диффузным без всякого преобладания в зоне иннервации седалищного нерва. Ни у кого из них ни в период новорожденности (когда оценка сложна), ни в более старшем возрасте не было нарушений чувствительности в зоне иннервации седалищного нерва. У всех этих пациентов тщательное неврологическое исследование позволило выявить точно такой же вялый парез и в другой ноге, но значительно менее выраженный – этот факт лишает теорию «инъекционного неврита» всякого смысла. И, наконец, для полной убедительности всем этим маленьким пациентам было проведено электромиографическое исследование, полностью подтвердившее сегментарную, спинальную локализацию патологического процесса. Таким образом, инъекционные невриты седалищного нерва у новорожденных если и существуют, то лишь как казуистическая редкость. В абсолютном большинстве случаев эти вялые парезы ножки являются спинальными, результатом натальной травмы на уровне поясничного утолщения (бассейн артерии Адамкевича).
Нередко даже такие очевидные вялые парезы ноги в периоде новорожденности проходят незамеченными (в результате отсутствия плановых неврологических осмотров новорожденных и совершенно недостаточной неврологической подготовки педиатров), и первые подозрения возникают с большим опозданием, когда ребенок не начинает вовремя ходить или ходит, прихрамывая. В нашей клинике находилось около 20 таких пациентов дошкольного и школьного возраста, объединенных совершенно необычными своими направительными диагнозами: явный вялый парез одной ноги с гипотонией мышц, с явной гипотрофией мышц и характерными электромиографическими изменениями был не распознан, а несомненная асимметрия ног была объяснена… несуществующими изменениями в другой (здоровой) ноге. В одних случаях была диагностирована слоновость этой ноги, в других весьма опытный врач изобрел особую «гипертрофическую» форму ДЦП (при ДЦП может быть все, что угодно) и т. д. И это при том, что вялый парез второй ноги не вызывал просто никаких сомнений.
В детской ортопедии принято считать одним из ранних признаков врожденного вывиха бедра асимметрию бедренных складок. Мы решили усомниться и проверить и эту непререкаемую истину. Оказалось, что такое совпадение действительно иногда существует (ортопеды правильно это заметили), но от внимания врачей ускользнул тот факт, что асимметрия бедренных складок возникает в результате нарушения трофики этих мышц, что это симптом неврологический. Он обычно является одним из признаков вялого пареза этой ножки. Другое дело, что у обладателя вялого пареза ноги вторично возникает разболтанность в тазобедренном суставе (как и симптом щелканья в плечевом суставе при акушерских параличах руки). Чуть ниже мы подробнее коснемся очень важной проблемы нейрогенных вывихов бедра у новорожденных, которая специально углубленно изучалась в нашей клинике. Здесь нам только важно подчеркнуть, что асимметрия бедренных складок у новорожденного побуждает врача к поиску вялого пареза ножки, а у таких детей вторично могут возникнуть изменения в тазобедренных суставах.
Полезным симптомом при оценке вялых парезов в ногах является следующий: подошвы у новорожденного легко сопоставляются друг с другом. Этот симптом иногда можно даже специально не исследовать, так как ребенок сам предпочитает лежать в этой позе. Врачу остается только, заметив эту особенность, провести полное неврологическое обследование. Может быть рекомендована еще одна проба – пяткой новорожденного попытаться коснуться его же анальной области, применяя некоторую силу, это можно сделать у любого новорожденного, но в результате гипотонии мышц ног при вялом нижнем парапарезе проба эта осуществляется без всякого насилия – пятка свободно касается ягодиц. Диагностически этот симптом весьма полезен.

В этой связи следует специально остановиться на функции сосания у новорожденных. Многие новорожденные отказываются от груди либо сосут, но очень плохо. Каких только объяснений не находит врач в подобных случаях, включая ссылки на плохо сформированный сосок у матери. Этот вариант, конечно, тоже возможен, но наиболее частой причиной нарушения сосания мы считаем неврологическую патологию – слабость жевательной мускулатуры (V нерв), круговой мышцы рта (VII нерв) и языка (XII нерв). Отсюда вытекает максималистское требование – в каждом случае при малейшем нарушении сосания у новорожденного необходима немедленная консультация невролога для исключения органического повреждения нервной системы.

Повреждение лицевого нерва (VII нерв) может быть как по центральному типу (рис. 17), так и по периферическому типу (рис. 18). При первом варианте выявляется слабость только нижней части лицевой мускулатуры, тогда как лагофтальма нет. При поражении лицевого нерва по периферическому типу обнаруживается слабость мышц и верхней, и нижней половин лица. В отличие от такой же патологии у взрослых в покое повреждение лицевого нерва не сразу заметно – оно бросается в глаза лишь при плаче. Может показаться невероятным, но поражение лицевого нерва у новорожденных получило в литературе название «синдром Мебиуса», объясняющее эту симптоматику «незрелостью ядра» лицевого нерва. У таких детей очень важно провести четкий дифференциальный диагноз по уровням поражения: уровень поражения мостомозжечкового угла, а также при выходе из фаллопиева канала автоматически исключается. Остается реальным единственный уровень – в канале лицевого нерва. Но тогда очевидно, что лицевой нерв в канале височной кости может быть поврежден только при условии трещины основания черепа. Таким образом, выявление периферического типа повреждения лицевого нерва свидетельствует не о «незрелости», а о тяжелой травме черепа и головного мозга. Даже хорошие показатели по шкале Апгар не могут внушить оптимизма при неврологическом осмотре такого новорожденного: среди этих пациентов особенно часто встречаются случаи резкого ухудшения общего состояния вплоть до «синдрома внезапной смерти», для которого в литературе находятся самые различные не неврологические объяснения.

При центральном типе поражения лицевого нерва обычно выявляется и гемипарез на той же стороне – это признак неполноценности вещества головного мозга на противоположной стороне.
По поводу поражения слухового нерва (VIII нерв) у новорожденных в литературе вообще ничего не сообщается, как не анализируются и причины такой тугоухости. Не вызывают сомнения случаи врожденного дефекта слуха у детей, как и случаи токсического действия антибиотиков. Однако среди таких многочисленных пациентов существует и несомненная группа новорожденных, где тугоухость обусловлена натальной патологией вертебробазилярного бассейна, сосуды которого кровоснабжают внутреннее ухо. Оценить природу нарушения слуха у детей бывает очень трудно, и лишь по мере того, как эти дети подрастают, становится обычно возможным записать аудиограмму и тем самым локализовать поражение. Подробнее мы коснемся этого вопроса в разделе поздних осложнений перинатальной неврологической патологии.
Каудальная группа нервов (IX, X, XI, XII нервы) повреждается у новорожденных чаще, чем какие-либо другие церебральные образования, так как в процессе родов очень большая нагрузка падает не только на шейный отдел позвоночника и спинного мозга, но и на непосредственно примыкающий ствол мозга. Повреждение бульбарной группы нервов всегда очень опасный симптомокомплекс и у взрослых, и у новорожденных и всегда грозит непредсказуемыми осложнениями. И. Я. Гойхман (1983) провел в нашей клинике специальное исследование на эту тему и обнаружил бульбарный симптомокомплекс у 15-20% (!) всех новорожденных. Большая часть этих симптомов чаще всего постепенно проходит, но этот регрессирующий тип течения обычно подтверждает предположение об ишемическом характере патологии. Тем не менее эта группа пациентов составляет группу высокого риска по развитию внезапной остановки дыхания.
Проявление бульбарного симптомокомплекса в классической неврологии достаточно хорошо известно, но в руководствах по неонатологии и в педиатрических публикациях об этой патологии обычно ничего не сообщается. Такие новорожденные поперхиваются, молоко попадает в нос, плач не только тихий, но имеет гнусавый оттенок. В связи со слабостью круговой мышцы рта и языка ребенок не может взять грудь, у него не хватает сил сосать. Иногда этот симптомокомплекс впервые замечается врачом при включении в рацион плотной пищи – ребенок не может ее есть, поперхивается. Такие дети должны быть незамедлительно переведены в специализированные неврологические отделения для новорожденных.
Таким образом, исследование черепно-мозговых нервов у новорожденных вполне осуществимо, дает большой объем информации, позволяет выявить большую группу риска и предупредить развитие тяжелых витальных осложнений.
Исследовать чувствительность у новорожденного практически не представляется возможным, но исследование двигательных функций обязательно. Говорить об «отставании моторного развития» у новорожденного на основании неврологического осмотра мы считаем непозволительным: невролог обязан выяснить, имеется ли парез конечности, каков он (центральный или периферический) и на этом основании высказать предположение о том, где локализуется повреждение. Попытки сослаться на невозможность оценки парезов у новорожденных не требуют даже комментариев – ведь вялые парезы руки («плекситы») в состоянии увидеть даже не неврологи. Следовательно, нельзя распознать только спастические парезы? Ответ на этот вопрос однозначен – парезы можно и нужно уметь выявить даже в первые часы жизни ребенка.
Поскольку наша книга рассчитана не только на подготовленных неврологов, но и на педиатров, мы считаем полезным, прежде чем продолжить описание двигательных нарушений, напомнить читателям несколько основных неврологических истин, хорошо известных неврологам, но, возможно, забытых врачами других специальностей.
Двигательные нарушения возникают при повреждении двигательного пути, состоящего из двух нейронов. Центральный двигательный нейрон, начавшись в области коркового центра движения (передняя центральная извилина), проходит через ножки мозга, мост и продолговатый мозг (отдавая при этом волокна ядрам черепных нервов). На границе продолговатого и спинного мозга волокна центрального двигательного нейрона (пирамидный путь) переходят в большей своей части на противоположную сторону, попадают в боковые столбы спинного мозга, спускаясь в их составе до самых дистальных отделов спинного мозга. По ходу пирамидного пути в спинном мозгу от его волокон посегментарно (т. е. на уровне каждого сегмента спинного мозга) отходят ответвления и оканчиваются у клеток передних рогов каждого из сегментов. На этом кончается первый, центральный нейрон. Важно понять основное – повреждение центрального двигательного нейрона на любом его отрезке (и в головном, и в спинном мозгу) приводит к немедленному развитию центрального пареза или паралича со всеми типичными его проявлениями – повышением мышечного тонуса в этой конечности, повышением проприоцептивных рефлексов, появлением патологических рефлексов при отсутствии атрофий в мышцах этой конечности. Вспомнив эти истины, понимаешь, что спастический парез рук и ног может развиться и при поражении головного мозга, и при поражении спинного мозга, и необходимо знать ряд других неврологических тонкостей, позволяющих их дифференцировать. Дифференциация эта совершенно необходима – от этого зависит целенаправленность терапии. Сколько мы встречали больных детей, имеющих всеобъемлющий диагноз «детский церебральный паралич», поставленный лишь на основании обнаруженного спастического гемипареза или тетрапареза, но при этом психика ребенка была сохранна, черепные нервы не пострадали, имелся комплекс «цервикальных симптомов» и рентгеновские признаки травматической дислокации шейных позвонков! Грубая ошибка в поиске уровня поражения лишила таких пациентов шансов на эффективную терапию.
Второй нейрон двигательного пути – периферический. Повреждение его на любом отрезке дает периферический («вялый») парез или паралич конечности, для которого типичны гипотония мышц, гипорефлексия, последующее развитие атрофии мышц и нарушение электровозбудимости. При повреждении клеток передних рогов в спинном мозгу обнаруживаются характерные изменения на электромиограмме. Вот почему электромиографическое исследование паретичных конечностей у таких детей следует считать обязательным.

Клетки второго нейрона располагаются в передних рогах спинного мозга, а волокна от них идут в составе передних корешков, выходят из спинного мозга, участвуют в образовании сплетения, из которого формируются отдельные периферические нервы. Невролог обязан, обнаружив признаки периферического пареза, четко отдифференцировать, какой участок периферического нейрона пострадал: передний рог, корешок, сплетение, нерв или полиневральное разветвление? Начиная с корешка и вплоть до периферии вместе с двигательными волокнами идут и сенcорные, и потому невозможно повреждение сплетения с вялым параличом руки, но при сохранении чувствительности в ней. Мы подробно касались этой темы в предыдущей главе.
При повреждении головного мозга развивается либо гемипарез, либо тетрапарез, чаще всего с вовлечением в процесс VII и XII нервов (по центральному типу) и нередко с психическими отклонениями (рис. 19). Имеются дополнительные неврологические симптомы, помогающие отличать один уровень поражения в головном мозгу от другого еще точнее.
При повреждении спинного мозга двигательные нарушения варьируются в зависимости от уровня поражения. Если поврежден участок спинного мозга выше шейного утолщения (на уровне C1–C4-сегментов), то развивается спастический гемипарез или спастический тетрапарез при сохранных психических функциях и при сохранной черепно-мозговой иннервации. При повреждении на уровне шейного утолщения развивается верхний вялый монопарез, а при распространении процесса и на боковые столбы одновременно с вялым парезом рук развивается спастический парез в ногах. При патологии грудного отдела спинного мозга пареза в руках не бывает, а в ногах обнаруживается спастический моно– или парапарез. Наконец, при патологии нижних отделов спинного мозга на уровне поясничного утолщения типичным является нижний вялый моно– или парапарез. Почему-то диагностические ошибки у маленьких пациентов со спинальными поражениями особенно часты: примером могут служить приведенные факты по диагностике «плекситов», оказавшихся на поверку передне-роговой патологией. При вялых парезах в ногах ошибки еще невероятнее: «инъекционные» невриты вместо ишемического поражения поясничного утолщения и т. д.
Мы должны еще раз принести свои извинения тем нашим читателям, которые в совершенстве владеют топической диагностикой, за крайний схематизм приведенных выше сведений по вариантам двигательных нарушений. Выделять в монографии специальную анатомическую главу с подробным изложением всех тонкостей не представляется возможным, а не подсказать неонатологу хотя бы самые основы топической диагностики означает обречь его на непонимание основных диагностических доводов.
Нам хочется думать, что даже приведенных самых схематичных сведений должно быть достаточно, чтобы понять всю странность представлений о детском церебральном параличе, когда любые парезы (и вялые, и спастические) любой локализации в любом наборе вне зависимости от наличия или отсутствия черепно-мозговой симптоматики, от наличия или отсутствия нарушений психики называются детским церебральным параличом. Это очень удобно для врача, прошедшего двухнедельное (за 7 лет учебы в институте) обучение неврологии (полученных знаний для этого диагноза вполне достаточно), но это совершенно не может устраивать пациента, так как без понимания сути и локализации патологического процесса свести все многообразие перинатальной неврологии к детскому церебральному параличу означает обречь больных лишь на симптоматическую запоздалую терапию.
И все же, конечно, выявлять парезы конечностей у новорожденных значительно сложнее, чем у более старших детей. У последних основной метод исследования пареза – оказывание больным противодействия по просьбе исследующего, тогда как к новорожденному с такой просьбой обратиться невозможно, и приходится пользоваться опосредованными методами.
Прежде всего важно, не торопясь, наблюдать за объемом автоматических движений в конечностях. Мы отмечали и в предыдущей главе, что очень важно не торопиться оценивать руку (или ногу) с заведомо здоровой: парез может быть с обеих сторон, но с одной из них грубее. Одним из косвенных признаков пареза может явиться поза конечности. Так, при вялом парезе руки, как мы отмечали ранее, рука вяло лежит рядом с туловищем, ладонь обычно расправлена, предплечье в позе легкой пронации. Очень характерна поза «тюленьих лапок» (обе кисти свисают) при верхнем вялом парапарезе дистальной локализации. При спастических парезах рук бросаются в глаза сжатые в кулачок кисти и руки в состоянии некоторой флексии. Эти изменения так часты, что в педиатрической литературе появились необычные трактовки, будто бы для всех новорожденных в норме типичен «физиологический гипертонус новорожденных». Наш опыт неврологического обследования многих тысяч новорожденных в родильном доме, в поликлинике и в стационаре позволяет прийти к несколько неожиданному убеждению – для здорового новорожденного характерен не гипертонус, а нормальный тонус мышц. Даже незначительное повышение тонуса мышц свидетельствует о спастичности и, следовательно, о пирамидном парезе. Частота случаев повышения мышечного тонуса в конечностях у новорожденных не означает, что это нормальное физиологическое явление (как и серый сосок зрительного нерва не является нормой, несмотря на частоту этого симптома). Тем самым мы подошли ко второму очень важному косвенному методу выявления парезов у новорожденных – по состоянию мышечного тонуса. Это, пожалуй, основной метод. Гипотония мышц, их вялость указывают на возможность вялого пареза, тогда как гипертонус – на возможность спастического пареза. В руках при вялых парезах всегда выявляется переразгибание в локтевых суставах, в ногах при нижнем вялом парапарезе – переразгибание в коленных суставах. Ногами такого ребенка без труда можно достать до его лица. У обладателя спастического пареза, наоборот, обращает на себя внимание своеобразная «тугоподвижность» в конечностях. Проявлением мышечной гипотонии при нижнем вялом парапарезе является характерная «поза лягушки» – ноги раскладываются, отпадают в стороны (рис. 20). По этой же причине при одностороннем парезе ноги можно выявить «симптом отпадающей стопы» – этот симптом, несомненно, свидетельствует о слабости мышц этой ноги. При вялых парезах дистальных отделов обеих ног полезен симптом «пяточных стоп», когда врач без труда может коснуться тылом стопы новорожденного передней поверхности его голени (рис. 21).

Мы придаем большое значение пробе на разведение ног: у здорового ребенка врач может развести ноги примерно на 90°: по 45° с каждой стороны. Если ноги разводятся больше, то велико предположение о вялых парезах ног, если меньше, то можно предположить спастический парез в ногах. В более грубых случаях ноги спастически приведены друг к другу – возникает типичный «симптом перекреста» (рис. 22).
Очень важным признаком мышечного гипертонуса в ногах является симптом «цыпочек». Этот симптом у новорожденных часто встречается, и потому даже опытные врачи, не имеющие неврологической подготовки, иногда считают цыпочки «вариантом нормы»: при проверке реакции опоры такой ребенок, во-первых, перекрещивает ноги и, во-вторых, встает на цыпочки. Трактовка однозначна – чем грубее цыпочки, тем грубее спастика в ногах. Этот симптом может держаться очень долго, а при грубых параличах остается практически навсегда, что окончательно лишает ребенка и в последующем возможности передвигаться. В это трудно поверить – наш пример выглядит анекдотическим и не внушающим доверия, но мы несколько раз слышали трактовку преподавателей-неврологов, что феномен «цыпочек» является не чем иным, как следствием врожденного укорочения ахиллова сухожилия. Упоминаем об этом единственно потому, что его величество господин случай может свести кого-либо из наших читателей с такой трактовкой и с таким преподавателем – приведенный пример, возможно, убережет врача от грубейшей диагностической ошибки. Грубые ошибки почему-то весьма живучи. Кстати, феномен «цыпочек» очень часто обнаруживается у недоношенных детей, но от этого в трактовке его ничего не меняется: у недоношенных спастические парезы в ногах особенно часты.


Приведенных симптомов обычно бывает достаточно для распознавания парезов у новорожденных в первые же дни их жизни. Но существуют еще дополнительные неврологические симптомы, которые мы оцениваем как очень важные, – часть из них малоизвестна практическим врачам, другая – не известна вообще. Каждый из них указывает на ту или иную неврологическую патологию, а в целом создается четкое представление об общем симптомокомплексе болезни.
Выше мы описали комплекс «цервикальных» симптомов, столь важных для диагноза. К этому комплексу относятся еще два симптома. Один из них – симптом падающей головы. У многих новорожденных обращает на себя внимание тот факт, что голова его необычно падает при попытке поднять ребенка за туловище. Само собой разумеется, что новорожденный удерживать голову не в состоянии, но у здоровых детей она никогда так безжизненно не падает. Мы пытались понять суть этого симптома и проводим четкую аналогию лишь с подобным симптомом у пациентов, перенесших клещевой энцефалит, – у них голова буквально падает на грудь, и сам больной вынужден постоянно поддерживать голову руками под подбородком. Это объясняется совершенно однозначно распространением воспалительного процесса на переднероговые структуры верхних шейных сегментов – по сути речь идет о парезе шейно-затылочной группы мышц. Нам кажется, что неальтернативного варианта для объяснения аналогичного симптома у новорожденного нет: в этих случаях остается предполагать распространение ишемии на передние рога спинного мозга выше шейного утолщения. Таким образом, это грубый признак родовой травмы цервикальной локализации.
Есть и еще один никем ранее не описанный цервикальный симптом: 10-15% всех новорожденных могут лежать на спине в необычной позе – голова повернута в сторону по отношению к туловищу почти на 90°. Любой здоровый ребенок в более старшем возрасте может без труда придать такое же положение голове, но активно: сразу возникает желание вернуть голову в прежнее положение. Что касается новорожденных, то часть из них может лежать так подолгу, причем у одних детей этот симптом выражен минимально, у других – очень грубо, и обычно он сочетается с другими неврологическими признаками родовой травмы цервикального уровня. Мы расцениваем этот симптом как проявление своеобразной разболтанности в области шейных позвонков вследствие травматизации этой области, нестабильности шейных позвонков, рентгенологические доказательства которой мы так часто обнаруживаем у детей в более старшем возрасте.
У детей с патологией на уровне грудного отдела позвоночника можно встретить такой доказательный признак, как локальный угловой кифоз, – несомненно, что на уровне локального кифоза имеется патология позвоночника (хотя иногда она рентгенологически не распознается), и этот симптом должен быть непременно учтен при окончательном суждении о диагнозе.
Существует еще ряд симптомов, очень полезных при оценке ягодиц и ног у новорожденных. Мы упоминали, что паретичная ножка иногда отпадает, «отваливается» настолько, что даже самым большим скептикам становится ясным существование вялого пареза ноги. Доказательства спинального происхождения вялых парезов руки у новорожденных мы выше приводили. В данном случае речь идет о происхождении вялого пареза ноги. В это трудно поверить, но в некоторых солидных неврологических публикациях такой парез ноги расценивается как «инъекционный неврит» седалищного нерва. Логика проста – ребенку могли делать инъекцию в область ягодицы и при этом могли попасть в седалищный нерв. Отсюда и вялый парез ножки. Несмотря, мягко говоря, на фантастичность такого предположения (хотя теоретически возможность преступной грубейшей ошибки медицинского персонала с вероятностью 1:100 000 допустить можно), мы решили специально обследовать большую группу таких новорожденных пациентов и проследить за их развитием в последующем. Обнаруженные неврологические симптомы не оставляли никаких сомнений в происхождении парезов ноги. При неврите седалищного нерва парез распространяется лишь на заднюю группу мышц ноги, а передняя группа мышц, иннервируемая бедренным нервом, должна быть совершенно интактна. У всех обследованных нами пациентов парез ноги, как и следовало ожидать, был диффузным без всякого преобладания в зоне иннервации седалищного нерва. Ни у кого из них ни в период новорожденности (когда оценка сложна), ни в более старшем возрасте не было нарушений чувствительности в зоне иннервации седалищного нерва. У всех этих пациентов тщательное неврологическое исследование позволило выявить точно такой же вялый парез и в другой ноге, но значительно менее выраженный – этот факт лишает теорию «инъекционного неврита» всякого смысла. И, наконец, для полной убедительности всем этим маленьким пациентам было проведено электромиографическое исследование, полностью подтвердившее сегментарную, спинальную локализацию патологического процесса. Таким образом, инъекционные невриты седалищного нерва у новорожденных если и существуют, то лишь как казуистическая редкость. В абсолютном большинстве случаев эти вялые парезы ножки являются спинальными, результатом натальной травмы на уровне поясничного утолщения (бассейн артерии Адамкевича).
Нередко даже такие очевидные вялые парезы ноги в периоде новорожденности проходят незамеченными (в результате отсутствия плановых неврологических осмотров новорожденных и совершенно недостаточной неврологической подготовки педиатров), и первые подозрения возникают с большим опозданием, когда ребенок не начинает вовремя ходить или ходит, прихрамывая. В нашей клинике находилось около 20 таких пациентов дошкольного и школьного возраста, объединенных совершенно необычными своими направительными диагнозами: явный вялый парез одной ноги с гипотонией мышц, с явной гипотрофией мышц и характерными электромиографическими изменениями был не распознан, а несомненная асимметрия ног была объяснена… несуществующими изменениями в другой (здоровой) ноге. В одних случаях была диагностирована слоновость этой ноги, в других весьма опытный врач изобрел особую «гипертрофическую» форму ДЦП (при ДЦП может быть все, что угодно) и т. д. И это при том, что вялый парез второй ноги не вызывал просто никаких сомнений.
В детской ортопедии принято считать одним из ранних признаков врожденного вывиха бедра асимметрию бедренных складок. Мы решили усомниться и проверить и эту непререкаемую истину. Оказалось, что такое совпадение действительно иногда существует (ортопеды правильно это заметили), но от внимания врачей ускользнул тот факт, что асимметрия бедренных складок возникает в результате нарушения трофики этих мышц, что это симптом неврологический. Он обычно является одним из признаков вялого пареза этой ножки. Другое дело, что у обладателя вялого пареза ноги вторично возникает разболтанность в тазобедренном суставе (как и симптом щелканья в плечевом суставе при акушерских параличах руки). Чуть ниже мы подробнее коснемся очень важной проблемы нейрогенных вывихов бедра у новорожденных, которая специально углубленно изучалась в нашей клинике. Здесь нам только важно подчеркнуть, что асимметрия бедренных складок у новорожденного побуждает врача к поиску вялого пареза ножки, а у таких детей вторично могут возникнуть изменения в тазобедренных суставах.
Полезным симптомом при оценке вялых парезов в ногах является следующий: подошвы у новорожденного легко сопоставляются друг с другом. Этот симптом иногда можно даже специально не исследовать, так как ребенок сам предпочитает лежать в этой позе. Врачу остается только, заметив эту особенность, провести полное неврологическое обследование. Может быть рекомендована еще одна проба – пяткой новорожденного попытаться коснуться его же анальной области, применяя некоторую силу, это можно сделать у любого новорожденного, но в результате гипотонии мышц ног при вялом нижнем парапарезе проба эта осуществляется без всякого насилия – пятка свободно касается ягодиц. Диагностически этот симптом весьма полезен.
Конец бесплатного ознакомительного фрагмента
