Страница:
8. Контроль за уровнем гликированного гемоглобина. Это интегральный анализ, позволяющий судить о степени компенсации диабета за два последних месяца. Его нельзя провести в домашних условиях, и для контроля за этим параметром вам придется обращаться в Диабетический центр или в поликлинику.
9. Контроль холестерина и его фракций. Этот анализ позволяет следить за нарушением обмена жиров и развитием атеросклероза – закупорки кровеносных сосудов. Анализ сложный, и выполнить его самостоятельно нельзя, за одним исключением: прибор компании «Рош Диагностика», называемый «Акутрендом», позволяет измерить как глюкозу крови, так и уровень холестерина в домашних условиях. О глюкометрах компании «Рош Диагностика» и других фирм будет рассказано в главе 16.
Итак, мы выделили девять параметров контроля за диабетом и обозначили соответствующие виды анализов и измерений. Эта тема будет подробно рассмотрена в частях третьей и четвертой, а сейчас отметим, что семь из девяти параметров вы можете проконтролировать своими силами. Отсюда следует вывод:
КОНТРОЛЬ ДИАБЕТА ЯВЛЯЕТСЯ ПРЕЖДЕ ВСЕГО САМОКОНТРОЛЕМ.
2. Курортное лечение сахарного диабета
Глава 8
1. Инсулин
2. Классификация инсулинов
3. Достоверность информации об инсулинах
4. Зоны для инъекций инсулина и кинетика всасывания инсулина
5. Доза инсулина
9. Контроль холестерина и его фракций. Этот анализ позволяет следить за нарушением обмена жиров и развитием атеросклероза – закупорки кровеносных сосудов. Анализ сложный, и выполнить его самостоятельно нельзя, за одним исключением: прибор компании «Рош Диагностика», называемый «Акутрендом», позволяет измерить как глюкозу крови, так и уровень холестерина в домашних условиях. О глюкометрах компании «Рош Диагностика» и других фирм будет рассказано в главе 16.
Итак, мы выделили девять параметров контроля за диабетом и обозначили соответствующие виды анализов и измерений. Эта тема будет подробно рассмотрена в частях третьей и четвертой, а сейчас отметим, что семь из девяти параметров вы можете проконтролировать своими силами. Отсюда следует вывод:
КОНТРОЛЬ ДИАБЕТА ЯВЛЯЕТСЯ ПРЕЖДЕ ВСЕГО САМОКОНТРОЛЕМ.
2. Курортное лечение сахарного диабета
Этот вид лечения рекомендован больным диабетом I и II типа в легкой и среднетяжелой форме, успешно компенсирующим свою болезнь. Собственно, он рекомендован всем диабетикам, но при отсутствии компенсации (что чаще наблюдается при тяжелой форме диабета) больному не следует пускаться в долгий путь на Украину или на Кавказ, тем более в наши нелегкие времена.
Особенно полезно курортное лечение тем больным, у которых диабет сочетается с болезнями органов системы пищеварения, печени и желчевыводящих путей, мочевыделительной системы, опорно-двигательного аппарата, периферической нервной системы и органов кровообращения – в том числе с начальными формами микроангиопатий (о них будет рассказано в главе 14). Главным положительным фактором курортного лечения для диабетиков являются минеральные воды, принимаемые как внутрь, так и наружно, в виде ванн. Они оказывают положительное действие на углеводный обмен, снижают сахара (в случае диабета II типа), способствуют лучшему проникновению глюкозы в ткани. Минеральные ванны воздействуют на кожные нервные окончания, а газы, которые выделяются из воды, – на слизистые оболочки дыхательных путей. Что касается грязелечения, то оно не противопоказано людям с диабетом, однако не занимает столь важного места, как лечение минеральными водами. В целом положительный эффект от пребывания на курорте связан и с такими факторами, как климат, лечебная физкультура, физиотерапевтические процедуры. Словом, вы должны иметь информацию о курортах и минеральных водах, которые подходят диабетикам, и мы приводим ее в таблице 7.1.
Таблица 7.1. Сведения о курортах, рекомендуемых диабетикам
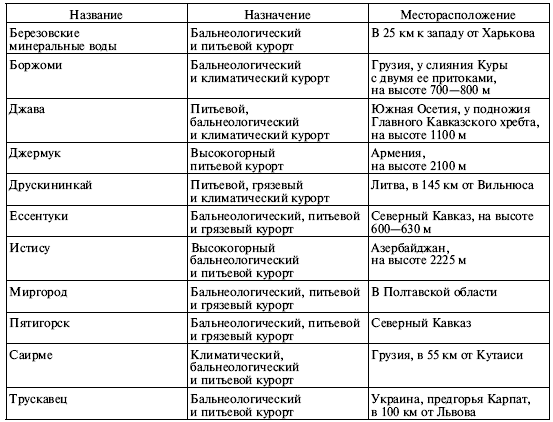
Мы с сожалением отмечаем, что большинство из перечисленных выше мест сейчас труднодоступны россиянам, и рекомендуем обратить внимание на отечественные курорты. Так, на Северном Кавказе, в Краснодарском и Ставропольском краях функционируют более десятка санаториев с отделениями для больных диабетом – «Надежда», «Предгорья Кавказа», «Украина», «Москва», «Жемчужина Кавказа» и др. Пять санаториев находятся в Подмосковье – среди них большой известностью пользуется «Малаховка», принимающая детей и подростков. Отделения для юных диабетиков имеются также в санаториях «Белокуриха» (Алтайский край), «Сосновый бор» (Владимирская область), «Оболсуново» (Ивановская область), «Светлогорск» (Калининградская область) и в ряде других мест Средней России и Северного Кавказа. Адреса и телефоны этих санаториев вы можете найти в справочнике /20/ и на сайте газеты «ДиаНовости».
Особенно полезно курортное лечение тем больным, у которых диабет сочетается с болезнями органов системы пищеварения, печени и желчевыводящих путей, мочевыделительной системы, опорно-двигательного аппарата, периферической нервной системы и органов кровообращения – в том числе с начальными формами микроангиопатий (о них будет рассказано в главе 14). Главным положительным фактором курортного лечения для диабетиков являются минеральные воды, принимаемые как внутрь, так и наружно, в виде ванн. Они оказывают положительное действие на углеводный обмен, снижают сахара (в случае диабета II типа), способствуют лучшему проникновению глюкозы в ткани. Минеральные ванны воздействуют на кожные нервные окончания, а газы, которые выделяются из воды, – на слизистые оболочки дыхательных путей. Что касается грязелечения, то оно не противопоказано людям с диабетом, однако не занимает столь важного места, как лечение минеральными водами. В целом положительный эффект от пребывания на курорте связан и с такими факторами, как климат, лечебная физкультура, физиотерапевтические процедуры. Словом, вы должны иметь информацию о курортах и минеральных водах, которые подходят диабетикам, и мы приводим ее в таблице 7.1.
Таблица 7.1. Сведения о курортах, рекомендуемых диабетикам

Мы с сожалением отмечаем, что большинство из перечисленных выше мест сейчас труднодоступны россиянам, и рекомендуем обратить внимание на отечественные курорты. Так, на Северном Кавказе, в Краснодарском и Ставропольском краях функционируют более десятка санаториев с отделениями для больных диабетом – «Надежда», «Предгорья Кавказа», «Украина», «Москва», «Жемчужина Кавказа» и др. Пять санаториев находятся в Подмосковье – среди них большой известностью пользуется «Малаховка», принимающая детей и подростков. Отделения для юных диабетиков имеются также в санаториях «Белокуриха» (Алтайский край), «Сосновый бор» (Владимирская область), «Оболсуново» (Ивановская область), «Светлогорск» (Калининградская область) и в ряде других мест Средней России и Северного Кавказа. Адреса и телефоны этих санаториев вы можете найти в справочнике /20/ и на сайте газеты «ДиаНовости».
Глава 8
Диабет I типа. Инсулин и его инъекции
1. Инсулин
В этой главе мы рассмотрим виды инсулинов и комплекс мероприятий, исключительно важных для диабетика, получающего инсулин: как вводить лекарство, куда вводить и какие возможны последствия после уколов.
Инсулин является белковым веществом с молекулярной массой 6000. В его молекулу входит 51 аминокислотный остаток шестнадцати различных аминокислот. Аминокислоты в молекуле инсулина соединены таким образом, что они составляют две цепочки: короткую цепь А (21 аминокислотный остаток) и длинную цепь В (30 аминокислотных остатков). Цепи А и В в свою очередь соединены между собой так называемыми «дисульфидными мостиками»; еще один такой мостик имеется в цепи А (см. рис. 8.1).
Это далеко не полное биохимическое описание молекулы инсулина может показаться абракадаброй, но мы извлечем из него один и самый главный для нас факт: белковая молекула инсулина очень сложна. Следовательно, синтезировать ее химическим путем из каких-то более простых органических и неорганических компонентов пока неосуществимая задача. Откуда же тогда берется инсулин? Как его производят?
К счастью, человек – не единственное живое существо на Земле. Есть еще и животные, в первую очередь – млекопитающие теплокровные, организм которых тоже вырабатывает инсулин. Правда, у каждого вида животных – у кошек, собак, слонов, верблюдов и т. д. – свой инсулин, отличающийся от инсулина другой разновидности млекопитающих аминокислотным строением. У человека тоже свой инсулин, и мы будем называть его в дальнейшем человеческим инсулином.
Второе счастливое обстоятельство заключается в том, что инсулины свиньи и коровы близки по своему молекулярному строению к человеческому. Можно сказать, очень близки: говяжий инсулин отличается от человеческого на три аминокислотных остатка, а свиной – на один. В принципе, говяжий и свиной инсулины подходят человеку – они также понижают сахар крови. В главе 19, посвященной истории лечения диабета, мы расскажем вам, как канадские медики Бантинг и Бест в 1921 году выделили инсулин из поджелудочной железы собаки, а затем теленка и осуществили успешное лечение; в России же подобный инсулин был впервые получен в 1922 году группой специалистов под руководством Г.Л. Эйгорна.
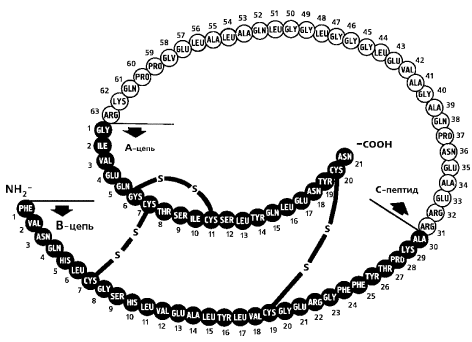
Рис. 8Л. Строение молекулы инсулина.
С тех пор производство инсулина стало важнейшей отраслью фармацевтической промышленности, которая пятнадцать – двадцать лет назад уже вырабатывала более пятидесяти различных препаратов инсулина. Для всех них исходным сырьем являлись поджелудочная железа свиньи или коровы (точнее, поросенка или теленка), из которой путем сложного процесса очистки изготовляли соответственно свиной или говяжий инсулин (животные инсулины). В настоящее время рядом фармацевтических компаний, из которых крупнейшими являются «Ново Нордиск» (Дания), «Эли Лилли» (США) и «Авентис» (Германия – Франция, бывшая компания «Хехст»), освоена технология генной инженерии. Заключается она в следующем: фрагмент ДНК, который отвечает за синтез инсулина, пересаживают в клетку дрожжей или других микроорганизмов, и они начинают выделять инсулин. Этот процесс идет по нарастающей: клетки делятся, и дочерние клетки тоже секретируют инсулин, точно такой же, как у человека. Этот искусственный человеческий инсулин подвергается трехступенчатой очистке и считается самым лучшим. Отметим, что препараты инсулина дороги; раньше, чтобы обеспечить одного больного инсулином на год, требовались железы сорока тысяч свиней.
Итак, в первом приближении инсулины делятся на говяжий, свиной и человеческий, и это обусловливает важнейшее их свойство – насколько хорошо они подходят человеку. Одно из частых осложнений инсулинотерапии – появление антител к вводимому инсулину – связано с тем, что животный инсулин все-таки отличается по своему строению от человеческого и, следовательно, обладает антигенными свойствами, что проявляется у некоторых больных.
Теперь вспомним о том, что у здорового человека инсулин вырабатывается непрерывно со скоростью от 0,25 ЕД/час до 2 ЕД/час и что скорость секреции инсулина поджелудочной железой регулируется уровнем глюкозы в крови. То есть, как говорилось ранее, это автоматический процесс с обратной связью: когда уровень сахара невысок, инсулина секретируется немного, но стоит поесть, как содержание глюкозы в крови увеличивается, по этому сигналу выработка инсулина возрастает, он поступает в кровь, транспортирует сахар в клетки, и в результате уровень сахара в крови уменьшается. Срок действия инсулина – то есть время, за которое он «отрабатывается» полностью, – составляет 2–3 часа, причем активная фаза, когда инсулина много и он действует с наибольшей эффективностью, равна всего лишь 1–2 часам. Таким образом, если мы вводим инсулин извне, то необходимо делать инъекции четыре-пять раз в сутки, перед каждой едой. Тогда активная фаза действия инсулина «погасится» пищей и еще останется его небольшое количество, чтобы «дотянуть» до следующей инъекции.
Обратите внимание, что мы не можем ввести сразу большую дозу инсулина – такую, чтобы ее хватило на сутки. Если доза велика, инсулин все равно будет действовать не больше восьми часов, зато с такой эффективностью (ведь его много!), что нам придется либо съесть за один прием всю суточную норму пищи, либо погибнуть от гипогликемии – резкого понижения уровня сахара. Поэтому мы вынуждены вводить инсулин в течение суток небольшими дозами, но несколько раз, полностью имитируя жизненный цикл кругооборота сахаров и инсулина.
Инсулин является белковым веществом с молекулярной массой 6000. В его молекулу входит 51 аминокислотный остаток шестнадцати различных аминокислот. Аминокислоты в молекуле инсулина соединены таким образом, что они составляют две цепочки: короткую цепь А (21 аминокислотный остаток) и длинную цепь В (30 аминокислотных остатков). Цепи А и В в свою очередь соединены между собой так называемыми «дисульфидными мостиками»; еще один такой мостик имеется в цепи А (см. рис. 8.1).
Это далеко не полное биохимическое описание молекулы инсулина может показаться абракадаброй, но мы извлечем из него один и самый главный для нас факт: белковая молекула инсулина очень сложна. Следовательно, синтезировать ее химическим путем из каких-то более простых органических и неорганических компонентов пока неосуществимая задача. Откуда же тогда берется инсулин? Как его производят?
К счастью, человек – не единственное живое существо на Земле. Есть еще и животные, в первую очередь – млекопитающие теплокровные, организм которых тоже вырабатывает инсулин. Правда, у каждого вида животных – у кошек, собак, слонов, верблюдов и т. д. – свой инсулин, отличающийся от инсулина другой разновидности млекопитающих аминокислотным строением. У человека тоже свой инсулин, и мы будем называть его в дальнейшем человеческим инсулином.
Второе счастливое обстоятельство заключается в том, что инсулины свиньи и коровы близки по своему молекулярному строению к человеческому. Можно сказать, очень близки: говяжий инсулин отличается от человеческого на три аминокислотных остатка, а свиной – на один. В принципе, говяжий и свиной инсулины подходят человеку – они также понижают сахар крови. В главе 19, посвященной истории лечения диабета, мы расскажем вам, как канадские медики Бантинг и Бест в 1921 году выделили инсулин из поджелудочной железы собаки, а затем теленка и осуществили успешное лечение; в России же подобный инсулин был впервые получен в 1922 году группой специалистов под руководством Г.Л. Эйгорна.

Рис. 8Л. Строение молекулы инсулина.
С тех пор производство инсулина стало важнейшей отраслью фармацевтической промышленности, которая пятнадцать – двадцать лет назад уже вырабатывала более пятидесяти различных препаратов инсулина. Для всех них исходным сырьем являлись поджелудочная железа свиньи или коровы (точнее, поросенка или теленка), из которой путем сложного процесса очистки изготовляли соответственно свиной или говяжий инсулин (животные инсулины). В настоящее время рядом фармацевтических компаний, из которых крупнейшими являются «Ново Нордиск» (Дания), «Эли Лилли» (США) и «Авентис» (Германия – Франция, бывшая компания «Хехст»), освоена технология генной инженерии. Заключается она в следующем: фрагмент ДНК, который отвечает за синтез инсулина, пересаживают в клетку дрожжей или других микроорганизмов, и они начинают выделять инсулин. Этот процесс идет по нарастающей: клетки делятся, и дочерние клетки тоже секретируют инсулин, точно такой же, как у человека. Этот искусственный человеческий инсулин подвергается трехступенчатой очистке и считается самым лучшим. Отметим, что препараты инсулина дороги; раньше, чтобы обеспечить одного больного инсулином на год, требовались железы сорока тысяч свиней.
Итак, в первом приближении инсулины делятся на говяжий, свиной и человеческий, и это обусловливает важнейшее их свойство – насколько хорошо они подходят человеку. Одно из частых осложнений инсулинотерапии – появление антител к вводимому инсулину – связано с тем, что животный инсулин все-таки отличается по своему строению от человеческого и, следовательно, обладает антигенными свойствами, что проявляется у некоторых больных.
Теперь вспомним о том, что у здорового человека инсулин вырабатывается непрерывно со скоростью от 0,25 ЕД/час до 2 ЕД/час и что скорость секреции инсулина поджелудочной железой регулируется уровнем глюкозы в крови. То есть, как говорилось ранее, это автоматический процесс с обратной связью: когда уровень сахара невысок, инсулина секретируется немного, но стоит поесть, как содержание глюкозы в крови увеличивается, по этому сигналу выработка инсулина возрастает, он поступает в кровь, транспортирует сахар в клетки, и в результате уровень сахара в крови уменьшается. Срок действия инсулина – то есть время, за которое он «отрабатывается» полностью, – составляет 2–3 часа, причем активная фаза, когда инсулина много и он действует с наибольшей эффективностью, равна всего лишь 1–2 часам. Таким образом, если мы вводим инсулин извне, то необходимо делать инъекции четыре-пять раз в сутки, перед каждой едой. Тогда активная фаза действия инсулина «погасится» пищей и еще останется его небольшое количество, чтобы «дотянуть» до следующей инъекции.
Обратите внимание, что мы не можем ввести сразу большую дозу инсулина – такую, чтобы ее хватило на сутки. Если доза велика, инсулин все равно будет действовать не больше восьми часов, зато с такой эффективностью (ведь его много!), что нам придется либо съесть за один прием всю суточную норму пищи, либо погибнуть от гипогликемии – резкого понижения уровня сахара. Поэтому мы вынуждены вводить инсулин в течение суток небольшими дозами, но несколько раз, полностью имитируя жизненный цикл кругооборота сахаров и инсулина.
2. Классификация инсулинов
Так, совершая несколько инъекций, поступали в сравнительно недавние времена, когда имелся только инсулин короткого действия, «работающий» не более шести-восьми часов. Но выяснилось, что действие инсулина можно продлить, а его активную фазу как бы сгладить, сделать более продолжительной и «мягкой», если добавить к «короткому» инсулину вещество-пролонгатор. В качестве пролонгатора в настоящее время используются цинковая суспензия или белковое вещество протамин.
В результате мы имеем на сегодняшний день целую гамму инсулинов, которые по сроку их действия классифируются на три категории:
препараты инсулина короткого действия;
препараты инсулина промежуточного действия;
препараты инсулина длительного действия.
Таким образом, мы можем «сконструировать» разнообразные методики применения инсулина – или, говоря иными словами, различные виды инсулинотерапии, наилучшим образом подходящие конкретному больному. Так, для одного достаточно вводить «длительный» инсулин раз в сутки, для другого – «промежуточный» два раза в день, утром и вечером; для третьего – немного «длительного» по утрам и «короткий» перед каждой едой; для четвертого – смесь «короткого» и «промежуточного» утром и вечером и т. д. Эти вопросы мы рассмотрим в следующей главе, а сейчас отметим, что инсулины разных сроков действия можно смешивать в различных пропорциях – для того, чтобы с максимальной точностью имитировать процесс секреции инсулина поджелудочной железой.
Итак, мы можем охарактеризовать инсулин следующим набором параметров:
1. Название.
2. Фирма и страна выпуска.
3. Вид – говяжий, свиной или человеческий (Г, С, Ч).
4. Категория – инсулин короткого, промежуточного, длительного действия или смешанный.
5. Интервал времени, через который инсулин начинает действовать, – так называемое время развертывания инсулина, отсчитанное от момента инъекции.
6. Интервал времени максимального действия (интервал МД), определяемый началом и концом, отсчитанными от момента инъекции.
7. Длительность действия, также отсчитанная от момента инъекции.
8. Для инсулинов промежуточного и длительного действия – тип пролонгатора, цинк или белок.
9. Для смешанных инсулинов – названия двух смешиваемых препаратов и их пропорция. (Отметим, что желательно смешивать инсулины одной и той же фирмы.)
10. Способ «упаковки» инсулина – во флаконе (Фл), откуда препарат нужно набирать шприцом, или в виде пенфилльной гильзы (Пн), предназначенной для шприц-ручки.
Относительно пункта 6 сделаем важное замечание – подчеркнем еще раз, что в данном случае мы определяем интервал МД его началом и концом, отсчитанными от момента инъекции. Например, если взять данные для хумулина Р, то он начинает действовать через 30 минут после укола, достигает максимума в промежутке между часом и тремя после укола, а его полное действие длится пять – семь часов. Однако некоторые производители указывают интервал МД просто сроком максимального действия – абсолютной величиной, не отсчитанной от момента инъекции. В случае хумулина Р эта величина равняется двум часам, и ясно, что такой способ гораздо менее информативен, чем принятый нами.
Теперь нужно составить список инсулинов с их параметрами, который будет нам чрезвычайно полезен во многих случаях жизни. Мы уже делали это в предыдущих изданиях «Настольной книги», а сейчас предлагаем вашему вниманию расширенную и уточненную таблицу 8.1, где приведены характеристики инсулинов различных фирм (в том числе препаратов, недавно поступивших на российский рынок).
Таблица 8.1. Препараты инсулина, классифицированные в соответствии со сроком их действия
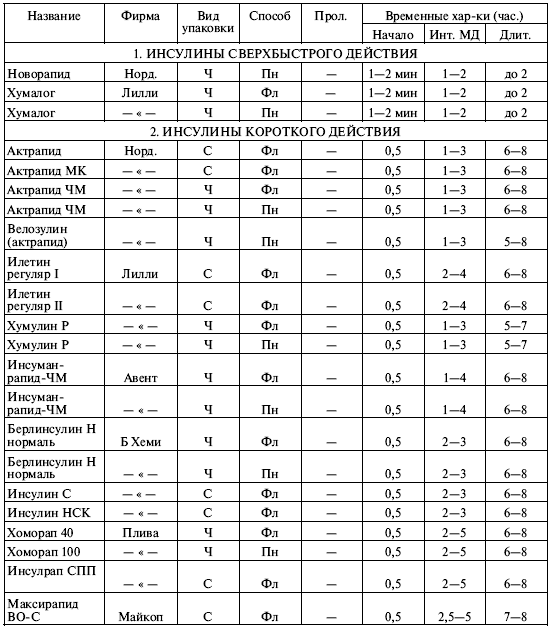
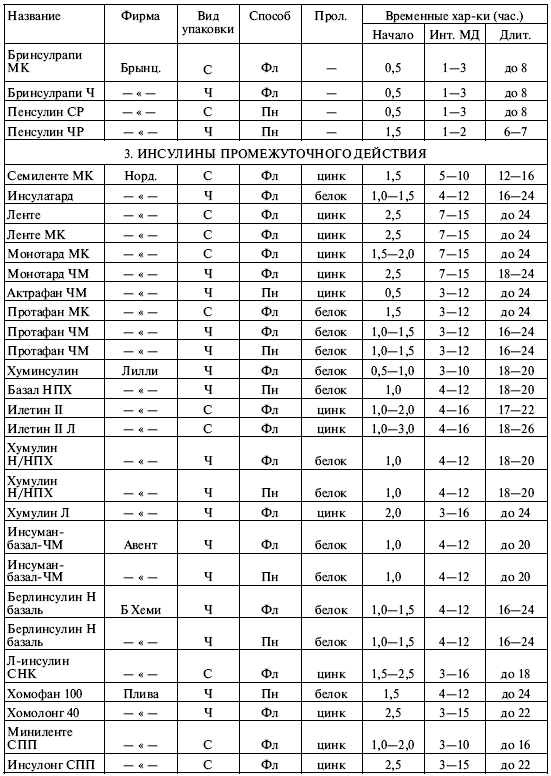
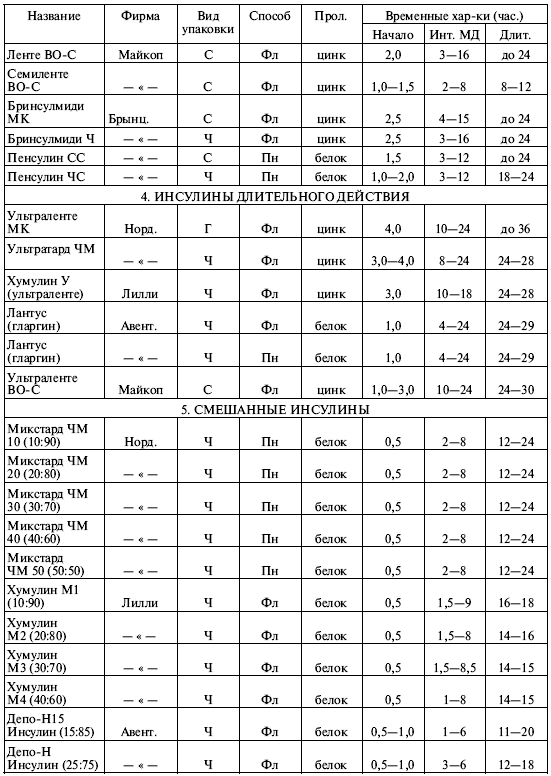
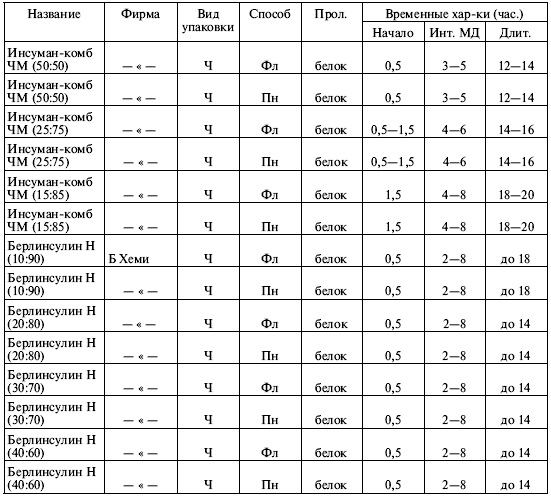
Примечания:
1. Вид инсулина: Г – говяжий, С – свиной, Ч – человеческий; способ упаковки – Фл – флакон, Пн – пенфилльная гильза; в скобках после названий смешанных инсулинов указано соотношение (в процентах) инсулинов короткого и промежуточного действия.
2. Расшифровка аббревиатур, которые стоят после названий инсулинов: ЧМ (НМ на латыни) – человеческий монокомпонентный; ВО-С – высокоочищенный свиной; МК (MC на латыни) – монокомпонентный свиной.
3. Обозначения фирм: Норд. – «Ново Нордиск», Дания (инсулины производства Дании и Индии); Лилли – «Эли Лилли», США (инсулины производства США и Индии); Авент. – «Авентис», Германия – Франция (бывшая «Хехст»); Б Хеми – «Берлин-Хеми», Германия; Плива – «Плива», Хорватия; Майкоп – «Российский инсулин», Россия, г. Майкоп; Брынц. – «Брынцалов А», «Ферейн», Россия.
4. Депо-инсулины – смесь рапида и базаля. Инсуман-комб – смесь рапида и базаля. Микстард – смесь актрапида и протафана. Хумулин М1-М4 – смесь хумулина Р и хумулина Н.
Изучая таблицу 8.1, мы можем обнаружить в ней вещи ясные и понятные и вещи странные и совершенно непонятные на первый взгляд. К понятному относятся усредненные характеристики инсулинов различных категорий. Мы видим, что «короткие» инсулины начинают разворачиваться через 30 минут после инъекции, достигают максимума через час или два, а через пять – восемь часов их действие прекращается. Инсулины промежуточного действия распадаются на две подгруппы: в одну (маленькую) входят только семиленте МК и семиленте ВО-С, а в другую (большую) – все остальные. Все «промежуточные» инсулины разворачиваются через один-два часа, но большая часть действует около суток, тогда как срок действия инсулинов семиленте порядка двенадцати часов. Это позволяет выделить их в особую подгруппу «инсулинов полусуточного действия». Наконец, «длительные» инсулины начинают работать через три-четыре часа после инъекции, достигают наиболее эффективного действия обычно к восьмому – десятому часу и действуют дольше суток. Эти обобщенные сведения можно проиллюстрировать графиками 2 и 3, приведенными на рис. 8.2, и нам совершенно понятно, что кривая действия для «короткого» инсулина имеет резкие подъем и спад и сжата по оси времени, а кривая для «промежуточного» инсулина более плавная и растянутая во времени.
Однако в табл. 8.1 есть масса непонятного. Перечислим, что именно.
1. Почему во многих случаях указан временной интервал для начала и окончания действия инсулина, а не точное число? Например, для протафана ЧМ: начало – от одного до полутора часов (а не точно 1,25 часа), окончание – через 16—24 часа (а не точно через 20 часов).
2. Почему так велик разброс значений? Можно примириться с тем, что инсулин начинает действовать в промежутке от часа до полутора (неопределенность – 30 минут), но вот окончание действия 16—24 часа дает неопределенность целых восемь часов! И хоть относительная ошибка в обоих случаях одинакова (20%, если отсчитывать от среднего), это нас не утешает. По чисто практическим соображениям: не столь уж важно, когда начнет разворачиваться инсулин, через час или полтора, а вот насколько его хватит? На шестнадцать часов? На восемнадцать или двадцать? Или все-таки на полные сутки?
3. Не очень понятно, чем различаются между собой смешанные инсулины одной и той же серии. У инсуманов-комб временные характеристики в общем-то различны, но у хумулинов М1-М4 они очень близки, а у микстардов ЧМ вообще одинаковы! Зачем же тогда делать несколько смесей разной концентрации?
Чтобы ответить на эти вопросы (назовем их так: вопрос первый, второй и третий), нам необходимо еще многое узнать. Начнем, как говорится, по порядку и рассмотрим в последующих разделах некоторые важные проблемы.

Рис. 8.2. Кривая естественной секреции инсулина (график 1), сопоставленная с графическими характеристиками «короткого» инсулина (график 2), «промежуточного» инсулина (график 3) и смешанных инсулинов (графики 4—8).
В результате мы имеем на сегодняшний день целую гамму инсулинов, которые по сроку их действия классифируются на три категории:
препараты инсулина короткого действия;
препараты инсулина промежуточного действия;
препараты инсулина длительного действия.
Таким образом, мы можем «сконструировать» разнообразные методики применения инсулина – или, говоря иными словами, различные виды инсулинотерапии, наилучшим образом подходящие конкретному больному. Так, для одного достаточно вводить «длительный» инсулин раз в сутки, для другого – «промежуточный» два раза в день, утром и вечером; для третьего – немного «длительного» по утрам и «короткий» перед каждой едой; для четвертого – смесь «короткого» и «промежуточного» утром и вечером и т. д. Эти вопросы мы рассмотрим в следующей главе, а сейчас отметим, что инсулины разных сроков действия можно смешивать в различных пропорциях – для того, чтобы с максимальной точностью имитировать процесс секреции инсулина поджелудочной железой.
Итак, мы можем охарактеризовать инсулин следующим набором параметров:
1. Название.
2. Фирма и страна выпуска.
3. Вид – говяжий, свиной или человеческий (Г, С, Ч).
4. Категория – инсулин короткого, промежуточного, длительного действия или смешанный.
5. Интервал времени, через который инсулин начинает действовать, – так называемое время развертывания инсулина, отсчитанное от момента инъекции.
6. Интервал времени максимального действия (интервал МД), определяемый началом и концом, отсчитанными от момента инъекции.
7. Длительность действия, также отсчитанная от момента инъекции.
8. Для инсулинов промежуточного и длительного действия – тип пролонгатора, цинк или белок.
9. Для смешанных инсулинов – названия двух смешиваемых препаратов и их пропорция. (Отметим, что желательно смешивать инсулины одной и той же фирмы.)
10. Способ «упаковки» инсулина – во флаконе (Фл), откуда препарат нужно набирать шприцом, или в виде пенфилльной гильзы (Пн), предназначенной для шприц-ручки.
Относительно пункта 6 сделаем важное замечание – подчеркнем еще раз, что в данном случае мы определяем интервал МД его началом и концом, отсчитанными от момента инъекции. Например, если взять данные для хумулина Р, то он начинает действовать через 30 минут после укола, достигает максимума в промежутке между часом и тремя после укола, а его полное действие длится пять – семь часов. Однако некоторые производители указывают интервал МД просто сроком максимального действия – абсолютной величиной, не отсчитанной от момента инъекции. В случае хумулина Р эта величина равняется двум часам, и ясно, что такой способ гораздо менее информативен, чем принятый нами.
Теперь нужно составить список инсулинов с их параметрами, который будет нам чрезвычайно полезен во многих случаях жизни. Мы уже делали это в предыдущих изданиях «Настольной книги», а сейчас предлагаем вашему вниманию расширенную и уточненную таблицу 8.1, где приведены характеристики инсулинов различных фирм (в том числе препаратов, недавно поступивших на российский рынок).
Таблица 8.1. Препараты инсулина, классифицированные в соответствии со сроком их действия




Примечания:
1. Вид инсулина: Г – говяжий, С – свиной, Ч – человеческий; способ упаковки – Фл – флакон, Пн – пенфилльная гильза; в скобках после названий смешанных инсулинов указано соотношение (в процентах) инсулинов короткого и промежуточного действия.
2. Расшифровка аббревиатур, которые стоят после названий инсулинов: ЧМ (НМ на латыни) – человеческий монокомпонентный; ВО-С – высокоочищенный свиной; МК (MC на латыни) – монокомпонентный свиной.
3. Обозначения фирм: Норд. – «Ново Нордиск», Дания (инсулины производства Дании и Индии); Лилли – «Эли Лилли», США (инсулины производства США и Индии); Авент. – «Авентис», Германия – Франция (бывшая «Хехст»); Б Хеми – «Берлин-Хеми», Германия; Плива – «Плива», Хорватия; Майкоп – «Российский инсулин», Россия, г. Майкоп; Брынц. – «Брынцалов А», «Ферейн», Россия.
4. Депо-инсулины – смесь рапида и базаля. Инсуман-комб – смесь рапида и базаля. Микстард – смесь актрапида и протафана. Хумулин М1-М4 – смесь хумулина Р и хумулина Н.
Изучая таблицу 8.1, мы можем обнаружить в ней вещи ясные и понятные и вещи странные и совершенно непонятные на первый взгляд. К понятному относятся усредненные характеристики инсулинов различных категорий. Мы видим, что «короткие» инсулины начинают разворачиваться через 30 минут после инъекции, достигают максимума через час или два, а через пять – восемь часов их действие прекращается. Инсулины промежуточного действия распадаются на две подгруппы: в одну (маленькую) входят только семиленте МК и семиленте ВО-С, а в другую (большую) – все остальные. Все «промежуточные» инсулины разворачиваются через один-два часа, но большая часть действует около суток, тогда как срок действия инсулинов семиленте порядка двенадцати часов. Это позволяет выделить их в особую подгруппу «инсулинов полусуточного действия». Наконец, «длительные» инсулины начинают работать через три-четыре часа после инъекции, достигают наиболее эффективного действия обычно к восьмому – десятому часу и действуют дольше суток. Эти обобщенные сведения можно проиллюстрировать графиками 2 и 3, приведенными на рис. 8.2, и нам совершенно понятно, что кривая действия для «короткого» инсулина имеет резкие подъем и спад и сжата по оси времени, а кривая для «промежуточного» инсулина более плавная и растянутая во времени.
Однако в табл. 8.1 есть масса непонятного. Перечислим, что именно.
1. Почему во многих случаях указан временной интервал для начала и окончания действия инсулина, а не точное число? Например, для протафана ЧМ: начало – от одного до полутора часов (а не точно 1,25 часа), окончание – через 16—24 часа (а не точно через 20 часов).
2. Почему так велик разброс значений? Можно примириться с тем, что инсулин начинает действовать в промежутке от часа до полутора (неопределенность – 30 минут), но вот окончание действия 16—24 часа дает неопределенность целых восемь часов! И хоть относительная ошибка в обоих случаях одинакова (20%, если отсчитывать от среднего), это нас не утешает. По чисто практическим соображениям: не столь уж важно, когда начнет разворачиваться инсулин, через час или полтора, а вот насколько его хватит? На шестнадцать часов? На восемнадцать или двадцать? Или все-таки на полные сутки?
3. Не очень понятно, чем различаются между собой смешанные инсулины одной и той же серии. У инсуманов-комб временные характеристики в общем-то различны, но у хумулинов М1-М4 они очень близки, а у микстардов ЧМ вообще одинаковы! Зачем же тогда делать несколько смесей разной концентрации?
Чтобы ответить на эти вопросы (назовем их так: вопрос первый, второй и третий), нам необходимо еще многое узнать. Начнем, как говорится, по порядку и рассмотрим в последующих разделах некоторые важные проблемы.

Рис. 8.2. Кривая естественной секреции инсулина (график 1), сопоставленная с графическими характеристиками «короткого» инсулина (график 2), «промежуточного» инсулина (график 3) и смешанных инсулинов (графики 4—8).
3. Достоверность информации об инсулинах
Откуда нам известно, что временные характеристики инсулинов именно таковы, как в приведенной выше таблице? Мы взяли их из проспектов фирм-производителей и инструкций, вложенных в упаковки с инсулинами. Например, сведения, касающиеся семи пенфилльных инсулинов «Ново Нордиск» (актрапид НМ, протафан НМ и серия микстардов НМ) взяты из проспекта «НовоПен 3 – удобная и точная инсулинотерапия». Данные, приведенные в проспектах и инструкциях, носят сугубо ориентировочный характер, и только долгая лечебная практика может подтвердить или откорректировать их. Например, хотя для «длительных» инсулинов указываются сроки действия до 26—30 часов, реально они действуют не дольше суток. Равным образом «промежуточные» инсулины действуют скорее не 22—24 часа, а 16—18 часов.
Теперь возникает законный вопрос: почему бы не уточнить эти показатели на практике? Ведь инсулин получают миллионы людей, так что статистическая база поистине огромна! Но не будем обвинять врачей в нерадивости и продолжим наше рассмотрение.
Теперь возникает законный вопрос: почему бы не уточнить эти показатели на практике? Ведь инсулин получают миллионы людей, так что статистическая база поистине огромна! Но не будем обвинять врачей в нерадивости и продолжим наше рассмотрение.
4. Зоны для инъекций инсулина и кинетика всасывания инсулина
Эти зоны представлены на рис. 8.3, и мы назовем их так: «живот» – зона пояса слева и справа от пупка с переходом на спину; «рука» – наружная часть руки от плеча до локтя; «нога» – передняя часть бедра от паха до колена; «лопатка» – традиционное место уколов «под лопатку». Оказывается, эффективность действия инсулина зависит от места инъекции, и эту зависимость вам необходимо знать:
– с «живота» всасывается и идет в работу 90% введенной дозы инсулина, и, кроме того, инсулин начинает действовать (разворачиваться) быстрее;
– с «руки» или «ноги» всасывается 70% введенной дозы, и инсулин разворачивается медленнее;
– с «лопатки» всасывается только 30% введенной дозы, и инсулин разворачивается медленнее всего.

Рис. 8.3. Зоны для введения инсулина.
Усвоив этот важный факт, двинемся дальше и рассмотрим несколько рекомендаций относительно зон инъекций:
1. Лучшие точки для инъекций расположены слева и справа от пупка на расстоянии двух пальцев. Эти точки лучшие в том смысле, что отсюда инсулин всасывается почти полностью и быстрее всего.
2. Вы не можете колоть все время в эти «лучшие места»; необходимо, чтобы между точками предыдущей и последующей инъекций было расстояние не меньше трех сантиметров. Повторить укол вблизи прежней точки инъекции можно лишь через двое-трое суток.
3. Не колите «под лопатку», это неэффективное место. Чередуйте уколы в «руку», в «ногу» и в «живот». Каждое из этих мест имеет свои особенности: инъекция в «руку» совершенно безболезненна, в «ногу» – более заметна, а в «живот» – наиболее чувствительна. Колите в складки живота ближе к бокам.
4. Если вы используете «короткий» и пролонгированный инсулины, то лучше всего вводить «короткий» в живот (откуда он быстро всасывается, и в результате вы можете скорее поесть), а пролонгированный – в руку или в ногу. Но это означает, что вам придется делать два укола, что большинству диабетиков не нравится. Это консервативное большинство предпочитает пользоваться уже готовыми смешанными инсулинами, или, если они не подходят, смешивать два вида инсулина в шприце и делать один укол. Как смешивать инсулины, мы расскажем в конце этой главы.
5. Если вы вводите инсулин шприц-ручкой, то практически любая зона на теле для вас досягаема. Если вы вводите инсулин с помощью шприца, то можете сами сделать укол в ногу или в живот, а вот в руку самого себя колоть неудобно. Поэтому научите делать уколы своих домашних, и пусть они колют вас в руку.
6. Ощущения и наблюдения при уколах, особенно в чувствительную область живота, могут быть самыми разными. Иногда вы не ощутите ни малейшей боли, как бы вы ни вводили иглу, быстро или медленно; значит, игла очень острая и вы не попали в нервное окончание. Если попали в нерв, почувствуете слабую боль. Если увидите маленькую капельку крови, значит, попали в кровеносный сосудик. Если сделаете укол тупой иглой, ощутите боль, а потом в месте укола образуется небольшой синяк. Не пугайтесь! Для большинства больных в этом нет ничего страшного. Боль вполне терпима, а синяки быстро рассасываются. Разумеется, не надо колоть в место синяка.
Что касается кинетики всасывания инсулина, то это дело весьма сложное и неоднозначное. Под кинетикой в данном случае подразумевается продвижение инсулина в кровь, и мы только что узнали, что данный процесс зависит от места инъекции, но это обстоятельство далеко не единственное. В общем и целом время развертывания инсулина и эффективность его действия зависят от следующих факторов:
– от места инъекции, о чем упоминалось выше;
– от того, куда попал инсулин, под кожу, в мышцу или в кровеносный сосудик;
– от температуры окружающей среды. Холод замедляет действие инсулина, тепло – ускоряет, и поэтому, приняв теплый душ, вы можете ощутить признаки гипогликемии;
– от массажа места инъекции – при легком поглаживании кожи инсулин всасывается быстрее;
– от накопления запаса инсулина в определенном месте под кожей и в прилегающих тканях, если вы сделали в это место несколько уколов подряд. Этот «запас» может внезапно проявиться на второй-третий день и понизить уровень сахара в крови;
– от реакции организма на конкретную марку инсулина и на инсулин вообще (иногда организм «сопротивляется» чужому инсулину, вводимому извне);
– от иных причин, вследствие которых инсулин «не доходит» или, наоборот, «доходит» с большей эффективностью, чем обычно и чем предсказывают теоретические цифры. Под «теоретическими цифрами» в данном случае понимаются те характеристики препарата, которые даны в проспектах и инструкциях и сведены нами в таблицу 8.1.
– с «живота» всасывается и идет в работу 90% введенной дозы инсулина, и, кроме того, инсулин начинает действовать (разворачиваться) быстрее;
– с «руки» или «ноги» всасывается 70% введенной дозы, и инсулин разворачивается медленнее;
– с «лопатки» всасывается только 30% введенной дозы, и инсулин разворачивается медленнее всего.

Рис. 8.3. Зоны для введения инсулина.
Усвоив этот важный факт, двинемся дальше и рассмотрим несколько рекомендаций относительно зон инъекций:
1. Лучшие точки для инъекций расположены слева и справа от пупка на расстоянии двух пальцев. Эти точки лучшие в том смысле, что отсюда инсулин всасывается почти полностью и быстрее всего.
2. Вы не можете колоть все время в эти «лучшие места»; необходимо, чтобы между точками предыдущей и последующей инъекций было расстояние не меньше трех сантиметров. Повторить укол вблизи прежней точки инъекции можно лишь через двое-трое суток.
3. Не колите «под лопатку», это неэффективное место. Чередуйте уколы в «руку», в «ногу» и в «живот». Каждое из этих мест имеет свои особенности: инъекция в «руку» совершенно безболезненна, в «ногу» – более заметна, а в «живот» – наиболее чувствительна. Колите в складки живота ближе к бокам.
4. Если вы используете «короткий» и пролонгированный инсулины, то лучше всего вводить «короткий» в живот (откуда он быстро всасывается, и в результате вы можете скорее поесть), а пролонгированный – в руку или в ногу. Но это означает, что вам придется делать два укола, что большинству диабетиков не нравится. Это консервативное большинство предпочитает пользоваться уже готовыми смешанными инсулинами, или, если они не подходят, смешивать два вида инсулина в шприце и делать один укол. Как смешивать инсулины, мы расскажем в конце этой главы.
5. Если вы вводите инсулин шприц-ручкой, то практически любая зона на теле для вас досягаема. Если вы вводите инсулин с помощью шприца, то можете сами сделать укол в ногу или в живот, а вот в руку самого себя колоть неудобно. Поэтому научите делать уколы своих домашних, и пусть они колют вас в руку.
6. Ощущения и наблюдения при уколах, особенно в чувствительную область живота, могут быть самыми разными. Иногда вы не ощутите ни малейшей боли, как бы вы ни вводили иглу, быстро или медленно; значит, игла очень острая и вы не попали в нервное окончание. Если попали в нерв, почувствуете слабую боль. Если увидите маленькую капельку крови, значит, попали в кровеносный сосудик. Если сделаете укол тупой иглой, ощутите боль, а потом в месте укола образуется небольшой синяк. Не пугайтесь! Для большинства больных в этом нет ничего страшного. Боль вполне терпима, а синяки быстро рассасываются. Разумеется, не надо колоть в место синяка.
Что касается кинетики всасывания инсулина, то это дело весьма сложное и неоднозначное. Под кинетикой в данном случае подразумевается продвижение инсулина в кровь, и мы только что узнали, что данный процесс зависит от места инъекции, но это обстоятельство далеко не единственное. В общем и целом время развертывания инсулина и эффективность его действия зависят от следующих факторов:
– от места инъекции, о чем упоминалось выше;
– от того, куда попал инсулин, под кожу, в мышцу или в кровеносный сосудик;
– от температуры окружающей среды. Холод замедляет действие инсулина, тепло – ускоряет, и поэтому, приняв теплый душ, вы можете ощутить признаки гипогликемии;
– от массажа места инъекции – при легком поглаживании кожи инсулин всасывается быстрее;
– от накопления запаса инсулина в определенном месте под кожей и в прилегающих тканях, если вы сделали в это место несколько уколов подряд. Этот «запас» может внезапно проявиться на второй-третий день и понизить уровень сахара в крови;
– от реакции организма на конкретную марку инсулина и на инсулин вообще (иногда организм «сопротивляется» чужому инсулину, вводимому извне);
– от иных причин, вследствие которых инсулин «не доходит» или, наоборот, «доходит» с большей эффективностью, чем обычно и чем предсказывают теоретические цифры. Под «теоретическими цифрами» в данном случае понимаются те характеристики препарата, которые даны в проспектах и инструкциях и сведены нами в таблицу 8.1.
5. Доза инсулина
Напомним, что у взрослого здорового человека скорость синтеза инсулина составляет около 40—50 ЕД в сутки, а его почасовая выработка колеблется в пределах от 0,25 ЕД до 2 ЕД в час, то есть инсулин из поджелудочной железы поступает в кровь п о с т е п е н н о. Вводя препарат извне, мы сразу даем значительную дозу, и в результате часть инсулина не воспринимается организмом и не работает на снижение сахара в крови. Какая именно часть? Тем большая, чем больше одномоментная доза. Например, при вводе пролонгированного инсулина в количестве 20—22 ЕД он используется полностью – или почти полностью, с учетом факторов, рассмотренных в предыдущем разделе. Если вводить одномоментно 50—70 ЕД пролонгированного инсулина, то 30—40% этой дозы «не доходят». В то же время увеличение дозы инсулина увеличивает длительность его действия – в пределах тех границ, которые указаны в таблице 8.1. Эта зависимость примерно такова:
– «короткий» инсулин: реально действует 4–5 часов при дозе менее 12 ЕД; при дозе 12—20 ЕД продолжительность увеличивается до 6–7 часов; дозу более 20 ЕД вводить одномоментно не рекомендуется – во-первых, велик риск гипогликемии, во-вторых, излишек инсулина все равно не всасывается;
– «промежуточный» инсулин: реально действует 16—18 часов при дозе менее 22 ЕД; при дозе 22—40 ЕД срок действия увеличивается и может стать больше 18 часов; дозу более 40 ЕД вводить одномоментно не рекомендуется – по тем же причинам, что и для «короткого» инсулина;
– «длительный» инсулин: действует около суток, не имеет выраженного сахароснижающего действия, поддерживает сахар в крови на определенном уровне в промежутках между едой и поэтому называется фоновым или базальным (от слова «база» – основание, фундамент). Базальный инсулин обычно используется в комбинации с «коротким». Вводится один раз в сутки, доза не превышает 14 ЕД.
Сколько же инсулина необходимо диабетику с ИЗСД? Вообще говоря, это зависит от состояния его поджелудочной железы – способна ли она секретировать хотя бы небольшое количество собственного инсулина или же «села» полностью и окончательно. Этот факт можно выяснить с помощью специального анализа (С-пептидного теста), но есть и более простой способ. Выше мы отмечали, что у здорового человека бета-клетки производят столько инсулина, чтобы на каждый килограмм веса тела приходилось по 0,5–0,6 ЕД. Таким образом, если диабетику весом 75 кг приходится вводить для достижения компенсации суммарную суточную дозу в 40 ЕД, это свидетельствует о полном отказе бета-клеток. Подчеркнем еще раз: в данном случае речь идет не о дозе одномоментной инъекции, а о суммарной суточной дозе инсулинов всех категорий («короткий» плюс «промежуточный» или «длительный»), которые вводит больной.
– «короткий» инсулин: реально действует 4–5 часов при дозе менее 12 ЕД; при дозе 12—20 ЕД продолжительность увеличивается до 6–7 часов; дозу более 20 ЕД вводить одномоментно не рекомендуется – во-первых, велик риск гипогликемии, во-вторых, излишек инсулина все равно не всасывается;
– «промежуточный» инсулин: реально действует 16—18 часов при дозе менее 22 ЕД; при дозе 22—40 ЕД срок действия увеличивается и может стать больше 18 часов; дозу более 40 ЕД вводить одномоментно не рекомендуется – по тем же причинам, что и для «короткого» инсулина;
– «длительный» инсулин: действует около суток, не имеет выраженного сахароснижающего действия, поддерживает сахар в крови на определенном уровне в промежутках между едой и поэтому называется фоновым или базальным (от слова «база» – основание, фундамент). Базальный инсулин обычно используется в комбинации с «коротким». Вводится один раз в сутки, доза не превышает 14 ЕД.
Сколько же инсулина необходимо диабетику с ИЗСД? Вообще говоря, это зависит от состояния его поджелудочной железы – способна ли она секретировать хотя бы небольшое количество собственного инсулина или же «села» полностью и окончательно. Этот факт можно выяснить с помощью специального анализа (С-пептидного теста), но есть и более простой способ. Выше мы отмечали, что у здорового человека бета-клетки производят столько инсулина, чтобы на каждый килограмм веса тела приходилось по 0,5–0,6 ЕД. Таким образом, если диабетику весом 75 кг приходится вводить для достижения компенсации суммарную суточную дозу в 40 ЕД, это свидетельствует о полном отказе бета-клеток. Подчеркнем еще раз: в данном случае речь идет не о дозе одномоментной инъекции, а о суммарной суточной дозе инсулинов всех категорий («короткий» плюс «промежуточный» или «длительный»), которые вводит больной.
