Страница:
К неврозоподобным расстройствам при соматогениях относятся в первую очередь тревожно-фобические расстройства, как правило обсессивного характера, астено-депрессивный синдром, нарушения сна и проч.
Психопатоподобные расстройства при соматогениях характеризуются заострением личностных черт, эксплозивностью, раздражительностью, обидчивостью, дисфоричностью больных, вязкостью, навязчивостями, категоричностью суждений, эмоциональным уплощением, эгоистичностью, преувеличенным выражением эмоций, игнорированием социальных норм и др.
Аффективные расстройства при соматогениях проявляются эмоциональной лабильностью, склонностью к депрессивным или, напротив, эйфоричным, гипоманиакальным реакциям, плаксивостью, разнообразными страхами, беспокойством, суетливостью и т. п.
Психотические расстройства при соматогениях проявляются галлюцинаторно-бредовыми синдромами, а также нарушениями сознания (оглушение, делирий, онейроид, аменция и др.).
Необратимые психические расстройства при соматогениях проявляются в виде различных вариантов психоорганического синдрома, характеризующегося триадой признаков: ослаблением памяти, снижением интеллекта, недержанием аффекта, а также все возрастающими астеническими явлениями.
1.2.3. Психические расстройства как предрасполагающий фактор соматических заболеваний
Психические расстройства неизбежно приводят к изменению реактивности организма, снижению его резистентности в отношении многих патогенных воздействий. Таким образом, психические расстройства оказывают влияние на уровень соматической заболеваемости, а также на течение и исход болезни. Иными словами, психическое расстройство (особенно связанное со стрессом, нарушением адаптации) снижает защитные функции организма, приводит к истощению его резервных возможностей. Оказывая влияние на иммунную и эндокринные системы организма, являясь важным «игроком» на поле гуморальной регуляции, психические расстройства создают тот неблагоприятный фон, который позволяет инфекции, онкологическим и многим другим заболеваниям относительно беспрепятственно поражать организм. Разумеется, подобный неблагоприятный соматический фон, обусловленный психическими расстройствами (связанными с ними нарушениями функций организма), способствует и тяжести течения того или иного заболевания, и низкой эффективности этиотропной терапии.
При этом необходимо учитывать, что в современных социально-экономических условиях, а также в связи с изменением культуральных стереотипов в России психическими расстройствами пограничного уровня страдает большая часть граждан РФ. Для обозначения данной группы психических расстройств используется термин «социально-стрессовое расстройство» (ССР), которое по сути является посттравматическим стрессовым расстройством (ПТСР), отличаясь от последнего только тем, что стрессовый фактор при ССР не столь очевиден, как при ПТСР, но действует перманентно, приводя к хроническому пролонгированному стрессу. Данное обстоятельство сказывается как на патоморфозе невротических расстройств, где в последнее время преобладают явления соматизации и ипохондризации, так и на росте общей заболеваемости, поскольку хронический стресс оказывает крайне неблагоприятное влияние на функции и системы организма.
Психические расстройства, являющиеся предрасполагающим фактором к развитию соматических заболеваний, необходимо отличать и от соматогенных психических расстройств, которые (что следует из самого названия этой категории заболеваний) появляются в качестве прямой и опосредованной реакции на соматическое страдание, однако, возникнув, они в свою очередь утяжеляют течение вызвавшего их соматического заболевания. Психическое расстройство в этом случае оказывается предрасполагающим фактором не к самому соматическому заболеванию, а к его прогрессированию или хронизации.
Все эти моменты должны, безусловно, учитываться врачом, занимающимся лечением соматической патологии. Тактика лечения должна в этих случаях касаться не только самого соматического страдания, которое, конечно, занимает ведущие позиции и нуждается в принятии соответствующих мер, но и в коррекции тех психических расстройств, которые обусловили снижение резистентности организма и утяжеляют патологический процесс. Таким образом, комплексная терапия соматических заболеваний, включающая в себя лечение психических расстройств, является не излишеством, а необходимостью. Недооценивать значимость психических расстройств в развитии соматической патологии – значит проявлять близорукость, за которую впоследствии приходится расплачиваться длительностью и зачастую безрезультатностью всех принимаемых мер.
Часть вторая
Глава 2.1
Глава 2.2
Глава 2.3
2.3.1. Фармакотерапия тревожных расстройств
2.3.2. Фармакотерапия депрессивного синдрома
Психопатоподобные расстройства при соматогениях характеризуются заострением личностных черт, эксплозивностью, раздражительностью, обидчивостью, дисфоричностью больных, вязкостью, навязчивостями, категоричностью суждений, эмоциональным уплощением, эгоистичностью, преувеличенным выражением эмоций, игнорированием социальных норм и др.
Аффективные расстройства при соматогениях проявляются эмоциональной лабильностью, склонностью к депрессивным или, напротив, эйфоричным, гипоманиакальным реакциям, плаксивостью, разнообразными страхами, беспокойством, суетливостью и т. п.
Психотические расстройства при соматогениях проявляются галлюцинаторно-бредовыми синдромами, а также нарушениями сознания (оглушение, делирий, онейроид, аменция и др.).
Необратимые психические расстройства при соматогениях проявляются в виде различных вариантов психоорганического синдрома, характеризующегося триадой признаков: ослаблением памяти, снижением интеллекта, недержанием аффекта, а также все возрастающими астеническими явлениями.
1.2.3. Психические расстройства как предрасполагающий фактор соматических заболеваний
Общие замечания
Систематика психических расстройств, встречающихся в практике врача общего профиля, требует учета не только тех психических расстройств, которые являются непосредственным этиологическим фактором в развитии того или иного соматического (психосоматического) заболевания, но и тех, которые могут рассматриваться как предрасполагающие факторы возникновения соматической патологии. Разница между собственно психосоматическими заболеваниями и соматическими заболеваниями, где психическое расстройство послужило лишь предрасполагающим фактором, весьма существенна. Если в первом случае соматические заболевания возникают как следствие психических расстройств, то есть развиваются (по крайней мере, в начальных стадиях) по механизмам, обусловленным психической дисфункцией, то во втором случае соматические заболевания развиваются по своим собственным законам, а психические расстройства лишь облегчают этот процесс.Психические расстройства неизбежно приводят к изменению реактивности организма, снижению его резистентности в отношении многих патогенных воздействий. Таким образом, психические расстройства оказывают влияние на уровень соматической заболеваемости, а также на течение и исход болезни. Иными словами, психическое расстройство (особенно связанное со стрессом, нарушением адаптации) снижает защитные функции организма, приводит к истощению его резервных возможностей. Оказывая влияние на иммунную и эндокринные системы организма, являясь важным «игроком» на поле гуморальной регуляции, психические расстройства создают тот неблагоприятный фон, который позволяет инфекции, онкологическим и многим другим заболеваниям относительно беспрепятственно поражать организм. Разумеется, подобный неблагоприятный соматический фон, обусловленный психическими расстройствами (связанными с ними нарушениями функций организма), способствует и тяжести течения того или иного заболевания, и низкой эффективности этиотропной терапии.
При этом необходимо учитывать, что в современных социально-экономических условиях, а также в связи с изменением культуральных стереотипов в России психическими расстройствами пограничного уровня страдает большая часть граждан РФ. Для обозначения данной группы психических расстройств используется термин «социально-стрессовое расстройство» (ССР), которое по сути является посттравматическим стрессовым расстройством (ПТСР), отличаясь от последнего только тем, что стрессовый фактор при ССР не столь очевиден, как при ПТСР, но действует перманентно, приводя к хроническому пролонгированному стрессу. Данное обстоятельство сказывается как на патоморфозе невротических расстройств, где в последнее время преобладают явления соматизации и ипохондризации, так и на росте общей заболеваемости, поскольку хронический стресс оказывает крайне неблагоприятное влияние на функции и системы организма.
Психические расстройства, являющиеся предрасполагающим фактором к развитию соматических заболеваний, необходимо отличать и от соматогенных психических расстройств, которые (что следует из самого названия этой категории заболеваний) появляются в качестве прямой и опосредованной реакции на соматическое страдание, однако, возникнув, они в свою очередь утяжеляют течение вызвавшего их соматического заболевания. Психическое расстройство в этом случае оказывается предрасполагающим фактором не к самому соматическому заболеванию, а к его прогрессированию или хронизации.
Все эти моменты должны, безусловно, учитываться врачом, занимающимся лечением соматической патологии. Тактика лечения должна в этих случаях касаться не только самого соматического страдания, которое, конечно, занимает ведущие позиции и нуждается в принятии соответствующих мер, но и в коррекции тех психических расстройств, которые обусловили снижение резистентности организма и утяжеляют патологический процесс. Таким образом, комплексная терапия соматических заболеваний, включающая в себя лечение психических расстройств, является не излишеством, а необходимостью. Недооценивать значимость психических расстройств в развитии соматической патологии – значит проявлять близорукость, за которую впоследствии приходится расплачиваться длительностью и зачастую безрезультатностью всех принимаемых мер.
Часть вторая
Терапия психических расстройств в общесоматических ЛПУ
Лица с психическими расстройствами по определению должны получать помощь у врачей-психиатров и врачей-психотерапевтов,[20] однако необходимо учитывать следующие объективные и субъективные факторы:
1) психические расстройства могут проявляться и маскироваться соматическим недомоганием (например, панические атаки с вегетативными кризами, соматоформные расстройства, маскированные депрессии и др. психические расстройства с соматическими проявлениями), что заставляет больных обращаться за помощью не к психиатрам-психотерапевтам, а к врачам общего профиля;
2) у пациентов с соматическими заболеваниями могут формироваться нозогении, что естественным образом заставляет этих лиц искать помощи у врачей общей практики, а не у специалистов психиатрической и психотерапевтической специальности;
3) психические расстройства могут существовать латентно, приводя в конечном итоге к развитию психосоматических заболеваний, с которыми пациенты и обращаются к врачам общей практики, но лечение этих заболеваний должно быть комплексным, то есть с коррекцией психических расстройств, являющихся этиологическим фактором данной группы заболеваний;
4) психические расстройства могут быть следствием соматической патологии (соматогенные психические расстройства), в этих случаях ведущим заболеванием является соматическое, однако возникшие таким образом психические расстройства также нуждаются в лечении;
5) чрезвычайная распространенность психических расстройств пограничного уровня способствует росту заболеваемости соматическими заболеваниями, тяжести течения этих заболеваний, видоизменению их клиники, малой эффективности этиотропной терапии;
6) большая часть психических расстройств, встречающихся в практике врача общего профиля, – это психические расстройства пограничного уровня, диагностика которых, как правило, затруднена, а «тяжесть» данных состояний недооценивается;
7) в обществе до сих пор существует страх перед «репрессивной психиатрией», что препятствует обращению пациентов с психическими расстройствами к соответствующим специалистам, при этом психотерапевтическая служба в условиях страховой медицины пока не получила достаточного развития, а потому тяжесть работы с психическими расстройствами пограничного уровня ложится пока на врачей общей практики.
Вместе с тем, как показывает практика, лечение психических расстройств в общесоматической сети имеет определенные издержки: во-первых, недостаточное или несвоевременное направление пациентов на консультацию к специалистам психиатрических специальностей; во-вторых, недостатки фармакотерапии психических расстройств.
Типичные ошибки при лечении психических расстройств в общесоматической практике могут быть сведены к следующим пунктам:
1. Неадекватный выбор препарата (например, антидепрессантов стимулирующего действия и грандаксина при выраженной тревоге, а антидепрессантов с седативным эффектом и бензодиазепинов – при вялости и апатии).
2. Определение времени приема без учета особенностей действия назначаемого препарата (например, грандаксина, эглонила, сиднокарба, стимулирующих антидепрессантов на ночь или превалирующие дозы седативных антидепрессантов и транквилизаторов, например амитриптилина и диазепама, по утрам).
3. Недооценка возможностей побочного действия назначаемого препарата (например, ортостатических обморочных состояний при лечении неулептилом, начатом с высоких доз; гормональных дисфункций при длительном лечении амитриптилином в высоких дозах; усиление тревоги при лечении бензодиазепинами и фенотиазинами; паники и деперсонализации – при лечении антидепрессантами), игнорирование имеющихся противопоказаний (например, острая алкогольная или барбитуровая интоксикация, тяжелые заболевания печени и почек, беременность и лактация, миастения и глаукома).
4. Неадекватные дозы назначаемых средств (например, слишком малые дозы антидепрессантов при лечении депрессий, транквилизаторов – при лечении тревожных расстройств, что может приводить к хронизации данных состояний, или необоснованно высокие дозы препаратов, что значительно повышает вероятность возникновения разнообразных побочных эффектов).
5. Длительное лечение одним и тем же препаратом, непонимание необходимости ротации психотропных средств.
6. Недоучет возможности появления привыкания при длительном приеме психотропных препаратов (например, таких транквилизаторов, как феназепам, диазепам, мепробамат и др.).
7. Редкость комбинированного применения психотропных препаратов различных классов (например, антидепрессантов и ноотропов с малыми дозами стимулирующих нейролептиков (эглонила)).
8. Недооценка возможного значительного повышения эффективности психотропных препаратов при парентеральном их введении (например, реланиума, амитриптилина, эглонила).
9. Отказ от коррегирования побочного действия психотропных средств препаратами преимущественно растительного происхождения (например, экстрактом или настойкой боярышника при тахикардии и других сердечно-сосудистых дисфункциях; эзерина, стрихнина и кофеина при задержке мочи, обусловленной спазмом сфинктера и атонией мочевого пузыря).
10. Отсутствие постепенного снижения доз назначаемых препаратов (например, при внезапном поступлении такого больного в общесоматическую клинику) – с неизбежным в ряде случаев появлением «синдрома отмены» или отдельных его компонентов и последующим неоправданным выводом о наличии у пациента токсикомании.
11. Недоучет того, что пожилые пациенты более чувствительны к возможным токсическим эффектам психотропных средств в отношении назначаемых препаратов (например, повышенный риск развития экстрапирамидных расстройств при назначении нейролептиков, холинергетических побочных эффектов при терапии трициклическими антидепрессантами).
12. Несвоевременное направление пациента на консультацию к психиатру или психотерапевту.
Все указанные обстоятельства диктуют необходимость высокой осведомленности врачей общей практики не только в вопросах дифференциальной диагностики психических расстройств с соматическими проявлениями, но также и в вопросах лечения данного круга заболеваний.
1) психические расстройства могут проявляться и маскироваться соматическим недомоганием (например, панические атаки с вегетативными кризами, соматоформные расстройства, маскированные депрессии и др. психические расстройства с соматическими проявлениями), что заставляет больных обращаться за помощью не к психиатрам-психотерапевтам, а к врачам общего профиля;
2) у пациентов с соматическими заболеваниями могут формироваться нозогении, что естественным образом заставляет этих лиц искать помощи у врачей общей практики, а не у специалистов психиатрической и психотерапевтической специальности;
3) психические расстройства могут существовать латентно, приводя в конечном итоге к развитию психосоматических заболеваний, с которыми пациенты и обращаются к врачам общей практики, но лечение этих заболеваний должно быть комплексным, то есть с коррекцией психических расстройств, являющихся этиологическим фактором данной группы заболеваний;
4) психические расстройства могут быть следствием соматической патологии (соматогенные психические расстройства), в этих случаях ведущим заболеванием является соматическое, однако возникшие таким образом психические расстройства также нуждаются в лечении;
5) чрезвычайная распространенность психических расстройств пограничного уровня способствует росту заболеваемости соматическими заболеваниями, тяжести течения этих заболеваний, видоизменению их клиники, малой эффективности этиотропной терапии;
6) большая часть психических расстройств, встречающихся в практике врача общего профиля, – это психические расстройства пограничного уровня, диагностика которых, как правило, затруднена, а «тяжесть» данных состояний недооценивается;
7) в обществе до сих пор существует страх перед «репрессивной психиатрией», что препятствует обращению пациентов с психическими расстройствами к соответствующим специалистам, при этом психотерапевтическая служба в условиях страховой медицины пока не получила достаточного развития, а потому тяжесть работы с психическими расстройствами пограничного уровня ложится пока на врачей общей практики.
Вместе с тем, как показывает практика, лечение психических расстройств в общесоматической сети имеет определенные издержки: во-первых, недостаточное или несвоевременное направление пациентов на консультацию к специалистам психиатрических специальностей; во-вторых, недостатки фармакотерапии психических расстройств.
Типичные ошибки при лечении психических расстройств в общесоматической практике могут быть сведены к следующим пунктам:
1. Неадекватный выбор препарата (например, антидепрессантов стимулирующего действия и грандаксина при выраженной тревоге, а антидепрессантов с седативным эффектом и бензодиазепинов – при вялости и апатии).
2. Определение времени приема без учета особенностей действия назначаемого препарата (например, грандаксина, эглонила, сиднокарба, стимулирующих антидепрессантов на ночь или превалирующие дозы седативных антидепрессантов и транквилизаторов, например амитриптилина и диазепама, по утрам).
3. Недооценка возможностей побочного действия назначаемого препарата (например, ортостатических обморочных состояний при лечении неулептилом, начатом с высоких доз; гормональных дисфункций при длительном лечении амитриптилином в высоких дозах; усиление тревоги при лечении бензодиазепинами и фенотиазинами; паники и деперсонализации – при лечении антидепрессантами), игнорирование имеющихся противопоказаний (например, острая алкогольная или барбитуровая интоксикация, тяжелые заболевания печени и почек, беременность и лактация, миастения и глаукома).
4. Неадекватные дозы назначаемых средств (например, слишком малые дозы антидепрессантов при лечении депрессий, транквилизаторов – при лечении тревожных расстройств, что может приводить к хронизации данных состояний, или необоснованно высокие дозы препаратов, что значительно повышает вероятность возникновения разнообразных побочных эффектов).
5. Длительное лечение одним и тем же препаратом, непонимание необходимости ротации психотропных средств.
6. Недоучет возможности появления привыкания при длительном приеме психотропных препаратов (например, таких транквилизаторов, как феназепам, диазепам, мепробамат и др.).
7. Редкость комбинированного применения психотропных препаратов различных классов (например, антидепрессантов и ноотропов с малыми дозами стимулирующих нейролептиков (эглонила)).
8. Недооценка возможного значительного повышения эффективности психотропных препаратов при парентеральном их введении (например, реланиума, амитриптилина, эглонила).
9. Отказ от коррегирования побочного действия психотропных средств препаратами преимущественно растительного происхождения (например, экстрактом или настойкой боярышника при тахикардии и других сердечно-сосудистых дисфункциях; эзерина, стрихнина и кофеина при задержке мочи, обусловленной спазмом сфинктера и атонией мочевого пузыря).
10. Отсутствие постепенного снижения доз назначаемых препаратов (например, при внезапном поступлении такого больного в общесоматическую клинику) – с неизбежным в ряде случаев появлением «синдрома отмены» или отдельных его компонентов и последующим неоправданным выводом о наличии у пациента токсикомании.
11. Недоучет того, что пожилые пациенты более чувствительны к возможным токсическим эффектам психотропных средств в отношении назначаемых препаратов (например, повышенный риск развития экстрапирамидных расстройств при назначении нейролептиков, холинергетических побочных эффектов при терапии трициклическими антидепрессантами).
12. Несвоевременное направление пациента на консультацию к психиатру или психотерапевту.
Все указанные обстоятельства диктуют необходимость высокой осведомленности врачей общей практики не только в вопросах дифференциальной диагностики психических расстройств с соматическими проявлениями, но также и в вопросах лечения данного круга заболеваний.
Глава 2.1
Основные принципы лечения психических расстройств
Существуют два основных направления лечения психических расстройств: биологическое лечение (прежде всего фармакотерапия) и психотерапия (включая также и социотерапию).
Под биологической терапией психических расстройств понимаются все лечебные воздействия на организм как на биологический объект, на болезнь как на биологический процесс. К ним относятся все лекарства, в том числе психотропные средства, шоковые методы, психохирургия, лечение гормонами, ферментными препаратами, витаминами и другими биологически активными веществами.
Психотерапией называют лечение посредством воздействия психическими факторами – словом, невербальными условными раздражителями, обстановкой, определенными занятиями и т. п. В основе психотерапевтического воздействия лежит понимание психопатогенеза психических расстройств и воздействие на соответствующие психические механизмы с помощью соответствующих психотерапевтических методов. К психотерапии непосредственно примыкает социотерапия, которая использует в своей работе социо-психологические факторы: влияние непосредственно окружающей социальной среды, различные формы социальной активности или коллективной деятельности.
Психотерапия применяется в различных областях медицины, однако ведущую роль она выполняет при лечении заболеваний, в развитии которых психогенный фактор является преобладающим (неврозы и другие реактивные состояния, психосоматические заболевания), а также в тех случаях, когда соматическое заболевание ставит пациента в стрессовые условия (например, перед– и послеоперационный период) или становится для него тяжелой психической травмой (например, приводит к инвалидности). При пограничных психических расстройствах психотерапия является основным методом лечения, но она применяется и практически при всех видах психических расстройств.
В отечественной психиатрии фармакотерапия основана на традиционном нозологическом подходе. Нозологическая классификация позволяет определить базовый класс психотропных средств, используемый в лечении того или иного заболевания (см. таблицу № 5). Так, при шизофрении упор делается на нейролептических средствах, при маниакально-депрессивном психозе – на антидепрессанты и нормотимические средства, при неврозах – на транквилизаторы, при нарушениях экзогенно-органической природы – на препараты нейрометаболического действия.


Однако современные классификации психических расстройств (в первую очередь действующая в настоящее время МКБ-10) построены на синдромологическом принципе, и решающим фактором при назначении препарата из того или иного класса психотропных средств является точная верификация ведущего психопатологического синдрома. Нейролептические средства применяются в основном при отчетливой выраженности психотической симптоматики (галлюцинации, бред, возбуждение и т. п.), как в рамках шизофрении, так и при эндогенных аффективных и органических психозах. Антидепрессанты и нормотимики применяются при аффективных расстройствах различного происхождения и регистра, а транквилизаторы – при тревожных синдромах без уточнения нозологической категории.
Согласно современным представлениям, психотропные средства не оказывают специфического воздействия на отдельные нозологические формы, а влияют лишь на различные психопатологические синдромы или даже на более мелкие клинические категории – «симптомы-мишени». Данный подход облегчает положение врача общего профиля, зачастую вынужденного принимать непосредственное участие в лечении пограничных психических расстройств обращающихся к нему за помощью пациентов.
Под биологической терапией психических расстройств понимаются все лечебные воздействия на организм как на биологический объект, на болезнь как на биологический процесс. К ним относятся все лекарства, в том числе психотропные средства, шоковые методы, психохирургия, лечение гормонами, ферментными препаратами, витаминами и другими биологически активными веществами.
Психотерапией называют лечение посредством воздействия психическими факторами – словом, невербальными условными раздражителями, обстановкой, определенными занятиями и т. п. В основе психотерапевтического воздействия лежит понимание психопатогенеза психических расстройств и воздействие на соответствующие психические механизмы с помощью соответствующих психотерапевтических методов. К психотерапии непосредственно примыкает социотерапия, которая использует в своей работе социо-психологические факторы: влияние непосредственно окружающей социальной среды, различные формы социальной активности или коллективной деятельности.
Психотерапия применяется в различных областях медицины, однако ведущую роль она выполняет при лечении заболеваний, в развитии которых психогенный фактор является преобладающим (неврозы и другие реактивные состояния, психосоматические заболевания), а также в тех случаях, когда соматическое заболевание ставит пациента в стрессовые условия (например, перед– и послеоперационный период) или становится для него тяжелой психической травмой (например, приводит к инвалидности). При пограничных психических расстройствах психотерапия является основным методом лечения, но она применяется и практически при всех видах психических расстройств.
В отечественной психиатрии фармакотерапия основана на традиционном нозологическом подходе. Нозологическая классификация позволяет определить базовый класс психотропных средств, используемый в лечении того или иного заболевания (см. таблицу № 5). Так, при шизофрении упор делается на нейролептических средствах, при маниакально-депрессивном психозе – на антидепрессанты и нормотимические средства, при неврозах – на транквилизаторы, при нарушениях экзогенно-органической природы – на препараты нейрометаболического действия.
Таблица № 5
Эффекты и побочные действия основных групп психотропных препаратов


Однако современные классификации психических расстройств (в первую очередь действующая в настоящее время МКБ-10) построены на синдромологическом принципе, и решающим фактором при назначении препарата из того или иного класса психотропных средств является точная верификация ведущего психопатологического синдрома. Нейролептические средства применяются в основном при отчетливой выраженности психотической симптоматики (галлюцинации, бред, возбуждение и т. п.), как в рамках шизофрении, так и при эндогенных аффективных и органических психозах. Антидепрессанты и нормотимики применяются при аффективных расстройствах различного происхождения и регистра, а транквилизаторы – при тревожных синдромах без уточнения нозологической категории.
Согласно современным представлениям, психотропные средства не оказывают специфического воздействия на отдельные нозологические формы, а влияют лишь на различные психопатологические синдромы или даже на более мелкие клинические категории – «симптомы-мишени». Данный подход облегчает положение врача общего профиля, зачастую вынужденного принимать непосредственное участие в лечении пограничных психических расстройств обращающихся к нему за помощью пациентов.
Глава 2.2
Алгоритм выбора психотропного препарата и схемы лечения
Назначение психотропных репаратов врачом общей практики должно производиться по следующей схеме (см. схему № 1).
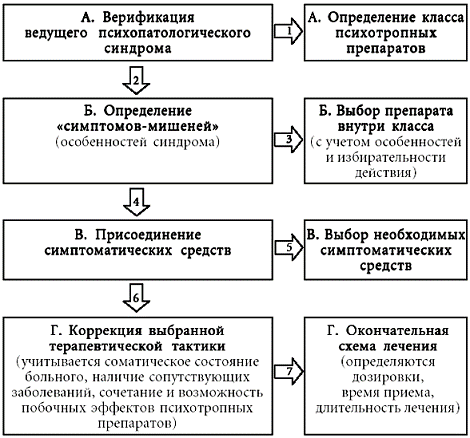
а) В соответствии с выявленным психопатологическим синдромом определяется класс психотропных препаратов (нейролептики, антидепрессанты, анксиолитики, нормотимические средства, ноотропы и др.);
б) в соответствии с выявленными особенностями синдрома внутри выбранного класса психотропных препаратов определяется конкретный препарат с учетом особенностей и избирательности его психотропного действия;
в) присоединяются средва симптоматической терапии (общеукрепляющие, витамины и т. п.);
г) корректируется общая схема лечения с учетом соматического состояния больного, сопутствующих заболеваний, совместимости препаратов и возможных побочных эффектов от их применения.
Представленный алгоритм выбора психотропного препарата и создания индивидуальной схемы лечения для конкретного пациента позволяют достичь наиболее точного подбора лекарственных средств, обеспечивающих наибольшую адекватность терапевтического воздействия.
Схема № 1
Алгоритм лечебных назначений при психических расстройствах

а) В соответствии с выявленным психопатологическим синдромом определяется класс психотропных препаратов (нейролептики, антидепрессанты, анксиолитики, нормотимические средства, ноотропы и др.);
б) в соответствии с выявленными особенностями синдрома внутри выбранного класса психотропных препаратов определяется конкретный препарат с учетом особенностей и избирательности его психотропного действия;
в) присоединяются средва симптоматической терапии (общеукрепляющие, витамины и т. п.);
г) корректируется общая схема лечения с учетом соматического состояния больного, сопутствующих заболеваний, совместимости препаратов и возможных побочных эффектов от их применения.
Представленный алгоритм выбора психотропного препарата и создания индивидуальной схемы лечения для конкретного пациента позволяют достичь наиболее точного подбора лекарственных средств, обеспечивающих наибольшую адекватность терапевтического воздействия.
Глава 2.3
Фармакологическая тактика при основных психопатологических синдромах
2.3.1. Фармакотерапия тревожных расстройств
К тревожным расстройствам относятся разнообразные страхи, тревожные опасения, чувство тревоги (зачастую «беспричинной»), беспокойство, суетливость, паника и т. п.
Основной группой психотропных препаратов, используемой при лечении тревожных расстройствах, являются транквилизаторы (анксиолитики).
Конкретный препарат назначается с учетом особенностей и избирательности его психотропного действия, то есть «симптома-мишени» (см. таблицу № 6).


Дополнение:
1) При сочетании симптомов тревоги с проявлениями депрессии может назначаться ксанакс. Особенностью этого препарата является не только выраженное анксиолитическое действие (в том числе и при панических атаках), но и отчетливый антидепрессивный эффект, развивающийся уже на первой неделе терапии. Ксанакс характеризуется малым количеством побочных эффектов, которые, как правило, наблюдаются только на начальном этапе терапии.
2) При тревожных расстройствах, сопровождающихся выраженными вегетативными нарушениями, рекомендуемым препаратом является грандаксин. Грандаксин хорошо зарекомендовал себя в общесоматической практике, доказана его эффективность в комплексном лечении бронхиальной астмы, функциональных расстройств ЖКТ, гипертонической болезни, ИБС, головной боли напряжения, предменструального, климактерического и посткастрационного синдромов.
В отличие от большинства других транквилизаторов грандаксин (в обычных дозах) не дает сонливости, не вызывает миорелаксации, не нарушает координации, не потенциирует действия алкоголя. Следует однако учитывать, что препарат может давать синдром отмены, а потому необходимо постепенное снижение его дозы.
3) У пожилых больных при наличии артериальной гипертензии, нарушений ритма сердца (пароксизмальная тахикардия), атеросклероза сосудов головного мозга, церебральных нарушений показан оксилидин (бензоклидин).
4) У ослабленных и пожилых больных, а также при астеническом синдроме может применяться медазепам (рудотель).
5) У пожилых людей и ослабленных больных с легкими невротическими проявлениями показан оксазепам (тазепам).
6) При наличии беспокойства и тревоги на фоне инволюционной депрессии показан сигнопам.
7) При наличии нарушений сна (диссомнии) не следует увлекаться использованием траквилизаторов в качестве снотворных средств. Рекомендуемым препаратом при диссомниях является ивадал, который хорошо совмещается с другими лекарственными средствами (что позволяет назначать ивадал при соматических заболеваниях), не влияет на утреннее и дневное самочувствие, работоспособность.
Подбор конкретной схемы лечения для каждого пациента должен осуществляться индивидуально, то есть с учетом клинической картины, эффективности и переносимости назначенных препаратов данным пациентом, а также совместимости принимаемых пациентом препаратов и при строгом соблюдении всех противопоказаний.
Транквилизаторы, как правило, не оказывают неблагоприятного влияния на функциональные системы организма, а также не вступают в интеракции с соматотропными препаратами. Более того, бензодиазепиновые анксиолитики используются для лечения функциональных нарушений сердечного ритма, некоторые (например, грандаксин, седуксен) оказывают коронаролитический эффект. Большинство транквилизаторов уменьшают желудочную секрецию, снижают содержание в желудочном соке пепсина и соляной кислоты, оказывают противорвотный эффект.
Однако необходимо учитывать, что большинство транквилизаторов потенциируют действие нейролептиков, антидепрессантов, снотворных, антигистаминных, антигипертензионных, наркотических и алкогольсодержащих средств, вступают в антагонизм с симпато– и парасимпатомиметиками, а также стимуляторами. Кроме того, следует отметить, что, несмотря на относительно небольшую токсичность траквилизаторов, они должны применяться при наличии соответствующих показаний и под врачебным наблюдением. Необоснованное и бесконтрольное применение транквилизаторов может приводить к побочным явлениям, нарастанию резистентности, формированию зависимости и другим нежелательным эффектам. Назначение транквилизаторов следует сочетать с психотерапией и реабилитационной работой.
Основной группой психотропных препаратов, используемой при лечении тревожных расстройствах, являются транквилизаторы (анксиолитики).
Конкретный препарат назначается с учетом особенностей и избирательности его психотропного действия, то есть «симптома-мишени» (см. таблицу № 6).
Таблица № 6
Особенности и избирательность психотропного действия транквилизаторов при тревожных расстройствах


Дополнение:
1) При сочетании симптомов тревоги с проявлениями депрессии может назначаться ксанакс. Особенностью этого препарата является не только выраженное анксиолитическое действие (в том числе и при панических атаках), но и отчетливый антидепрессивный эффект, развивающийся уже на первой неделе терапии. Ксанакс характеризуется малым количеством побочных эффектов, которые, как правило, наблюдаются только на начальном этапе терапии.
2) При тревожных расстройствах, сопровождающихся выраженными вегетативными нарушениями, рекомендуемым препаратом является грандаксин. Грандаксин хорошо зарекомендовал себя в общесоматической практике, доказана его эффективность в комплексном лечении бронхиальной астмы, функциональных расстройств ЖКТ, гипертонической болезни, ИБС, головной боли напряжения, предменструального, климактерического и посткастрационного синдромов.
В отличие от большинства других транквилизаторов грандаксин (в обычных дозах) не дает сонливости, не вызывает миорелаксации, не нарушает координации, не потенциирует действия алкоголя. Следует однако учитывать, что препарат может давать синдром отмены, а потому необходимо постепенное снижение его дозы.
3) У пожилых больных при наличии артериальной гипертензии, нарушений ритма сердца (пароксизмальная тахикардия), атеросклероза сосудов головного мозга, церебральных нарушений показан оксилидин (бензоклидин).
4) У ослабленных и пожилых больных, а также при астеническом синдроме может применяться медазепам (рудотель).
5) У пожилых людей и ослабленных больных с легкими невротическими проявлениями показан оксазепам (тазепам).
6) При наличии беспокойства и тревоги на фоне инволюционной депрессии показан сигнопам.
7) При наличии нарушений сна (диссомнии) не следует увлекаться использованием траквилизаторов в качестве снотворных средств. Рекомендуемым препаратом при диссомниях является ивадал, который хорошо совмещается с другими лекарственными средствами (что позволяет назначать ивадал при соматических заболеваниях), не влияет на утреннее и дневное самочувствие, работоспособность.
Подбор конкретной схемы лечения для каждого пациента должен осуществляться индивидуально, то есть с учетом клинической картины, эффективности и переносимости назначенных препаратов данным пациентом, а также совместимости принимаемых пациентом препаратов и при строгом соблюдении всех противопоказаний.
Транквилизаторы, как правило, не оказывают неблагоприятного влияния на функциональные системы организма, а также не вступают в интеракции с соматотропными препаратами. Более того, бензодиазепиновые анксиолитики используются для лечения функциональных нарушений сердечного ритма, некоторые (например, грандаксин, седуксен) оказывают коронаролитический эффект. Большинство транквилизаторов уменьшают желудочную секрецию, снижают содержание в желудочном соке пепсина и соляной кислоты, оказывают противорвотный эффект.
Однако необходимо учитывать, что большинство транквилизаторов потенциируют действие нейролептиков, антидепрессантов, снотворных, антигистаминных, антигипертензионных, наркотических и алкогольсодержащих средств, вступают в антагонизм с симпато– и парасимпатомиметиками, а также стимуляторами. Кроме того, следует отметить, что, несмотря на относительно небольшую токсичность траквилизаторов, они должны применяться при наличии соответствующих показаний и под врачебным наблюдением. Необоснованное и бесконтрольное применение транквилизаторов может приводить к побочным явлениям, нарастанию резистентности, формированию зависимости и другим нежелательным эффектам. Назначение транквилизаторов следует сочетать с психотерапией и реабилитационной работой.
2.3.2. Фармакотерапия депрессивного синдрома
Депрессивный синдром характеризуется сниженным, подавленным настроением, чувством тоски, пессимистическим умонастроением, нарушением сна, снижением аппетита и либидо.
Основной группой психотропных препаратов, используемой при лечении депрессивных расстройств, являются антидепрессанты. Конкретный препарат назначается с учетом особенностей и избирательности его психотропного действия, то есть «симптома-мишени» (см. таблицу № 7).


Дополнение:
1) Одним из самых популярных антидепрессантов является – флуоксетин («Прозак» и его аналоги). Он относится к числу селективных ингибиторов обратного захвата серотонина (СИОЗ), не дает сонливости и характеризуется хорошим «мягким» эффектом. Необходимо иметь в виду, что он, как и остальные препараты этой группы, оказывает свой эффект только со второй недели приема, полноценный эффект отмечается только через месяц, и необходима поддерживающая терапия от трех до шести месяцев.
2) В амбулаторной практике благодаря эффективности и безопасности хорошо себя зарекомендовал препарат ремерон, который кроме основной своей антидепрессивной функции оказывает и достаточно выраженный анксиолитический (противотревожный) эффект. Доказана эффективность ремерона при лечении депрессий с соматовегетативными, тревожными, алгическими и конверсионными расстройствами. Ремерон является хорошо переносимым препаратом, не вызывает зависимости, безопасен при терапии депрессий у больных с сердечно-сосудистой патологией, может назначаться пациентам пожилого возраста.
3) При депрессиях, сочетающихся с тревожными, фобическими и обсессивно-компульсивными расстройствами, целесообразно назначение ципрамила. Существенным достоинством ципрамила является возможность назначения препарата при суицидоопасных депрессиях, а также эффективность этого препарата при депрессивных расстройствах различной степени тяжести. Ципрамил, как правило, не требует индивидуального подбора доз, в том числе у пациентов позднего возраста и с соматической отягощенностью.
4) При легких депрессивных состояниях может назначаться негрустин – препарат, который относится к антидепрессантам растительного происхождения (препарат зверобоя). Негрустин отличается большей безопасностью и переносимостью, нежели стандартные антидепрессанты, однако он и менее эффективен.
Основной группой психотропных препаратов, используемой при лечении депрессивных расстройств, являются антидепрессанты. Конкретный препарат назначается с учетом особенностей и избирательности его психотропного действия, то есть «симптома-мишени» (см. таблицу № 7).
Таблица № 7
Особенности и избирательность психотропного действия антидепрессантов


Дополнение:
1) Одним из самых популярных антидепрессантов является – флуоксетин («Прозак» и его аналоги). Он относится к числу селективных ингибиторов обратного захвата серотонина (СИОЗ), не дает сонливости и характеризуется хорошим «мягким» эффектом. Необходимо иметь в виду, что он, как и остальные препараты этой группы, оказывает свой эффект только со второй недели приема, полноценный эффект отмечается только через месяц, и необходима поддерживающая терапия от трех до шести месяцев.
2) В амбулаторной практике благодаря эффективности и безопасности хорошо себя зарекомендовал препарат ремерон, который кроме основной своей антидепрессивной функции оказывает и достаточно выраженный анксиолитический (противотревожный) эффект. Доказана эффективность ремерона при лечении депрессий с соматовегетативными, тревожными, алгическими и конверсионными расстройствами. Ремерон является хорошо переносимым препаратом, не вызывает зависимости, безопасен при терапии депрессий у больных с сердечно-сосудистой патологией, может назначаться пациентам пожилого возраста.
3) При депрессиях, сочетающихся с тревожными, фобическими и обсессивно-компульсивными расстройствами, целесообразно назначение ципрамила. Существенным достоинством ципрамила является возможность назначения препарата при суицидоопасных депрессиях, а также эффективность этого препарата при депрессивных расстройствах различной степени тяжести. Ципрамил, как правило, не требует индивидуального подбора доз, в том числе у пациентов позднего возраста и с соматической отягощенностью.
4) При легких депрессивных состояниях может назначаться негрустин – препарат, который относится к антидепрессантам растительного происхождения (препарат зверобоя). Негрустин отличается большей безопасностью и переносимостью, нежели стандартные антидепрессанты, однако он и менее эффективен.
