Страница:
Перенесенный в дефект брюшной стенки лоскут фасции лучше расположить таким образом, чтобы он заходил под края дефекта на ширину 2—3 см. По краям дефекта лоскут следует подшить двухрядным узловатым или матрацным швом при умеренном натяжении. Отдельными швами осторожно можно прошить и подлежащие ткани, завязав эти швы над лоскутом на равном расстоянии друг от друга. Этим приемом удается ликвидировать свободные пространства между слоями сшиваемых тканей, что наряду с тщательным гемостазом является профилактикой сером. Кроме того, этим приемом нивелируется брюшное давление на основные швы по краям дефекта. Затем над прочно укрепленным имплантатом зашивают послойно ткани без чрезмерно частого наложения швов и лигатур. Полезно ввести в углы раны тонкие дренажи или длинные резиновые полоски. Повязка фиксируется клеолом и широкими поперечно наложенными полосками липкого пластыря. Тяжесть на область операции накладывают еще на операционном столе.
На одной из наших операций закрытия дефекта брюшной стенки при послеоперационной рецидивной грыже лоскут широкой фасции бедра оказался слишком узким, неадекватным по своим размерам величине дефекта и при наложении ситуационных швов, фиксировавших лоскут к краям дефекта, натяжение оказалось чрезмерным. Остроконечным скальпелем были нанесены в шахматном порядке маленькие продольные разрезы по поверхности лоскута, который хорошо растянулся и был без натяжения прочно пришит к краям изъяна в стенке живота. Таким образом дефект был закрыт решетчатой фасциальной пластинкой. Последовало гладкое заживление.
Морзе и др. применяли свободную пересадку лоскутов широкой фасции бедра для восстановления брюшной стенки при больших послеоперационных грыжах и пришли к заключению, что этот метод заслуживает большей популярности, так как всегда весьма эффективен. Различные мнения о судьбе фасциального лоскута, степени и характере его вживления имеют скорее академический, чем практический интерес. Как подчеркивают Пик и Миллер, свободно взятый лоскут аутофасции является хорошим материалом для восстановления брюшной стенки еще и потому, что он не способствует образованию спаек с органами брюшной полости, не травмирует их. После операций по поводу злокачественных новообразований имеет значение, что фасциальный лоскут не дает вторичного излучения, как танталовая сетка, и не является противопоказанием к проведению лучевой терапии.
Наряду со свободной пересадкой многие хирурги охотно пользуются лоскутами широкой фасции из tractus iliotibialis, взятыми на апоневротической или мышечно-апоневротической ножке. Такими лоскутами успешно пользовались для закрытия грыжевых ворот при послеоперационных грыжах Н. И. Краковский, П. Я. Ильченко, В. С. Степанов, Остин и др.
П. Я. Ильченко предлагает при больших срединных послеоперационных грыжах иссекать лоскуты фасции шириной 6—7 см, длиной до 35—38 см из продольных разрезов по наружной поверхности обоих бедер.
Для того чтобы выделить хорошо васкуляризованную ножку из m. tensor fasciae latae, следует начать разрез на бедре на 2—3 см ниже spina iliaca anterior superior и окончить его не доходя примерно 6—8 см до уровня коленного сустава.
Длинные лоскуты проводят корнцангом через образованные им подкожные тоннели и укладывают их диагонально таким образом, что перекрест их приходится над дефектом, соответственно которому получается удвоение фасциальных полос; последние по краям подшивают к краям дефекта; если остаются излишки лоскутов по длине, то их можно запрокинуть и пришить к краям дефекта и к месту перекреста лоскутов, благодаря чему создается прочное (тройное) закрытие изъяна в брюшной стенке. Могут применяться и другие варианты закрытия дефекта при помощи лоскутов широкой фасции бедра на ножке.
В. С. Степанов пользуется более широкими лоскутами фасции. Остин и соавторы берут широкий лоскут с одного бедра, а с другого — более узкий для изготовления узких полосок (0,2—0,3 см), которые они применяют как шовный материал вместе с танталовыми швами (для наложения швов из аутофасции авторы пользуются иглой Мейо с длинным ушком).
Н. 3. Монаков рекомендует закрывать дефект брюшной стенки при операции боковых послеоперационных грыж лоскутом на широком основании, взятым из стенки влагалища прямой мышцы на противоположной стороне.
Из более сложных методов аутопластики с использованием тканей в окружности грыжевых ворот приводим описание конструктивной операции, предложенной Тропполи (Troppoli).
Производится эллипсовидный разрез кожи, включающий старый рубец и измененные ткани. Левая рука отодвигает грыжевой мешок в сторону, доходя до края грыжевого кольца. Рука удерживается в этом положении и производится разрез жировой клетчатки отступив на 2 см от края кольца (рис. 103, а). Этот разрез доходит до апоневроза.
Разрез в апоневрозе производится отступя на 1 см от медиального края (см. рис. 103, а). Указательный палец вводится под апоневроз через только что сделанный разрез, и апоневроз обычно легко приподнимается. Изогнутыми ножницами по пальцу разрезают апоневроз; палец располагается параллельно кольцу (рис. 103, б).
Разрез апоневроза проводится не полностью вокруг кольца. Участок в 1,5 см шириной оставляется нетронутым на верхнем и нижнем краях (рис. 103, в). Далее края апоневроза сшиваются, при этом участок подкожного жира, покрывавшего грыжевое кольцо, переворачивается и превращается таким образом в предбрюшинный жир, покрывающий брюшину (рис. 103, г). После наложения первого и второго ряда швов на края апоневроза получается прочное закрытие грыжевых ворот (рис. 103, д).
Операция по Тропполи показана лишь при срединных послеоперационных грыжах.
Из других предложений следует кратко сказать об ослабляющих разрезах как способе закрытия мышечно-апоневротических дефектов стенки живота путем перемещения (сдвигания) апоневротических образований (A. Koontz, 1962) (рис. 104), а также о предложении 3. И. Карташева об использовании утильной фасции.
3. И. Карташев пользовался при операциях по поводу послеоперационных грыж консервированной фасцией как пластическим материалом. Лоскуты широкой фасции бедра, взятые от трупа, консервировались в течение 3—4 недель в глюкозо-пенициллиновой жидкости. Т. Д. Руиндеж отмечает большие пластические свойства таких лоскутов и их хорошую приживляемость, сообщая об успешных операциях у 28 больных, оперированных по поводу вентральных и рецидивных паховых грыж (1960).
Кожная пластика
Рен в 1914 г. опубликовал первые экспериментальные и клинические наблюдения над применением расщепленного кожного лоскута для аутопластики. Метод этот в пластической хирургии нашел свое дальнейшее развитие в многочисленных работах из клиник, руководимых Реном, Н. Н. Соколовым. Н. Н. Соколов назвал эту пластику «cutis-subcutis имплантация»[30]. Бетцнер (Batzner) определяет этот метод как пластику собственно кожей, лишенной эпидермального слоя, что больше всего соответствует сущности метода. Методом аутопластики, имплантацией кожи в глубину тканей (между отдельными слоями) в виде свободных лоскутов или взятых на ножке пользовались с успехом Г. Н. Булыгинский, С. Л. Тимофеев, И. Д. Корабельников. А. Н. Гостев успешно закрывал по этому способу большие дефекты брюшной стенки при послеоперационных грыжах. И. И. Греков сообщил об успешной операции «в своем буквально отчаянном случае с огромной рецидивирующей эвентрацией, который считали как „casus inoperabilis“ (H. H. Соколов).
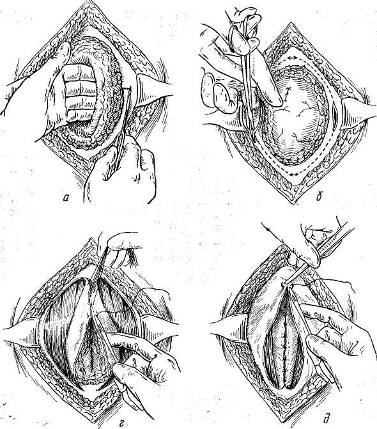
 Рис. 103. Реконструкция брюшной стенки по Тропполи.
Рис. 103. Реконструкция брюшной стенки по Тропполи.
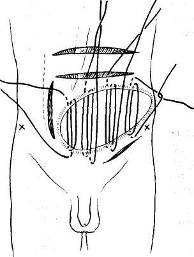
 Рис. 104. Проведение ослабляющих разрезов на брюшной стенке, облегчающих наложение швов на обширный дефект (A. Koontz).
Рис. 104. Проведение ослабляющих разрезов на брюшной стенке, облегчающих наложение швов на обширный дефект (A. Koontz).
Сторонники кожной пластики по Рену — Соколову считают этот метод лучшим для закрытия дефектов брюшной стенки, так как лоскут из собственно кожи хорошо вживает и трансформируется в прочную, васкуляризованную соединительнотканную пластину.
Пластика требует для успешного исхода правильных показаний (операция не ранее 1—2 лет после первой операции, осложнившейся гнойным воспалением), тщательной подготовки и дефекта и донорского участка. Лоскут чаще всего берется с бедра, по его наружной или наружно-передней поверхности (рис. 105, а). В некоторых случаях при хорошем состоянии кожи в окружности дефекта можно произвести пластику расщепленным лоскутом на ножке. Удалять эпидермис следует до очерчивания лоскута специальным или ампутационным ножом при натяжении кожи. Глубина удаления эпидермоидного слоя определяется характерной беловатой сетчатой stratum reticulsum собственно кожи. Оставлять островки эпидермиса не следует, ибо из них могут образоваться впоследствии эпидермальные кисты. Снимание поверхностного слоя идет ровнее и быстрее, если придерживаться правила всегда делать сечение скальпелем по белесоватой полоске, получающейся при оттягивании эпидермиса на границе между ним и подлежащим ретикулярным слоем.
Величина лоскута определяется размерами дефекта брюшной стенки. Лоскут собственно кожи берут после завершения первого этапа операции — отсепаровки тканей на брюшной стенке и определения величины дефекта, подлежащего пластическому закрытию. Затем лоскут на бедре очерчивают острым скальпелем, трансплантируют и пришивают к краям дефекта при сильном натяжении. Рен (рис. 105, б, в) подчеркивает, что лоскут при имплантации должен быть натянут, как кожа на барабане. Свенсон и Гаркинс (Swensn, Harkins) показали в эксперименте, что именно при таком натяжении оставшиеся, возможно, на лоскуте потовые и сальные железы атрофируются без образования кист. Операция завершается швами на подкожную клетчатку и кожу с последующим введением тонких дренажей в углы раны.
Для успешности пересадки и профилактики инфекции необходимо тщательное соблюдение асептики, хорошая подготовка донорского участка. Для этого больной получает до операции в течение 3—4 дней теплую ванну. Накануне операции производят тщательное бритье донорского участка и закрывают его асептической повязкой или же повязкой с 40 % алкоголем (Рен). Непосредственно перед операцией кожу тщательно моют, обрабатывают эфиром и спиртом.
За несколько дней до операции больному назначают сульфаниламидные препараты или антибиотики.
Операция требует хирургической техники, отработанной во всех деталях; при определении показаний к такой операции хирург должен тщательно взвесить свой опыт. Не следует расширять показания к этому методу при очень больших послеоперационных грыжах с многополостными мешками. В этих случаях возникает необходимость в сложных реконструктивных операциях, где применяются сложные методы ауто— и аллопластики. Такие операции бывают продолжительными и проводятся под общим современным обезболиванием. Для снятия эпидермального слоя применяют обычный дерматом Пэджета или Колокольцева. Однако обычные дерматомы годны лишь для взятия эпидермального слоя для поверхностной кожной пластики. Принцип применения этих дерматомов основан на кожном клее, который фиксирует гладкую сухую поверхность кожи к аппарату, срезающему эпидермальную пластинку специальной бритвой. Для взятия глубжележащего лоскута, собственно кожи, Свенсон и др. пользовались дерматомами собственной конструкции.


 Рис. 105. Кожная пластика но Рену.
Рис. 105. Кожная пластика но Рену.
Электродерматомы новейшей конструкции дают возможность с одного и того же участка брать два или три расщепленных лоскута. После взятия электродерматомом лоскута собственно кожи можно прикрыть образовавшийся дефект ее на донорском участке первым эпидермальным лоскутом. Электродерматом значительно упростил технику взятия расщепленных лоскутов и будет содействовать более широкому применению кожной пластики при операциях послеоперационных грыж. Такую пластику можно назвать электродерматомной пластикой (the dermatom-flap method).
Аллопластический метод
В последние годы в хирургической литературе отводится много места применению новых аллопластических материалов во всех областях пластической хирургии, а также при восстановительных операциях на брюшной стенке.
Введение в практику современных синтетических материалов (полимеров) заставляет пересмотреть и показания к операции в смысле их расширения, и методы пластического закрытия больших дефектов брюшной стенки, и саму технику операции при послеоперационных грыжах. Внесение в операцию как пластического компонента сеток из синтетической ткани или металлических (танталовых), хорошо вживающих в ткани организма, делает операцию менее продолжительной, менее травматичной и тем самым менее опасной и, что весьма существенно, расширяет наши возможности в деле избавления больных от пожизненного ношения громоздких бандажей, а нередко и возвращает таких больных к трудовой деятельности.
Аллопластика может быть применена и как самодовлеющий, основной метод для закрытия изъяна в тканях и в сочетании с аутопластикой как способ устранения чрезмерного напряжения сшиваемых тканей. Имплантированный между слоями рубцово-измененных тканей аллопластический материал (капроновая сетка) может быть использован как каркас, на котором как бы монтируются сохранившиеся в области дефекта и его окружности мышечно-апоневротические элементы. Такая «мозаика» может служить основой для образования новой плотной фиброзной ткани, прорастающей стенку и впоследствии прочно закрывающей грыжевые ворота.
По частоте образования послеоперационных грыж одно из первых мест занимает операция осложненного (деструктивного) аппендицита.
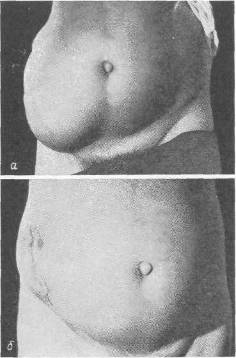 Рис. 106. а — вентральная грыжа после аппендэктомии у мужчины 62 лет; б — тот же больной после пластической операции.
Рис. 106. а — вентральная грыжа после аппендэктомии у мужчины 62 лет; б — тот же больной после пластической операции.
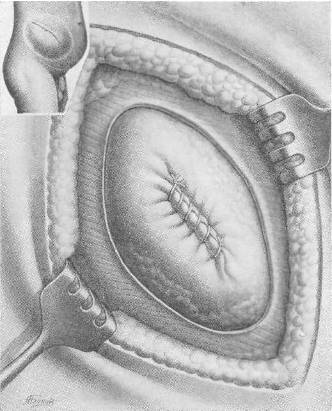 Рис. 107 а. Операция по поводу большой послеоперационной грыжи с закрытием дефекта двойной капроновой сеткой. Первый этап: ушивание грыжевого мешка, шов на брюшину.
Рис. 107 а. Операция по поводу большой послеоперационной грыжи с закрытием дефекта двойной капроновой сеткой. Первый этап: ушивание грыжевого мешка, шов на брюшину.
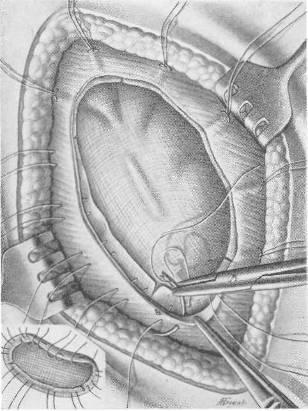 Рис. 107 б. Операция по поводу большой послеоперационной грыжи с закрытием дефекта двойной капроновой сеткой. Второй этап: укрепление первой капроновой сетки.
Рис. 107 б. Операция по поводу большой послеоперационной грыжи с закрытием дефекта двойной капроновой сеткой. Второй этап: укрепление первой капроновой сетки.
Большие трудности могут встретиться при обширных рецидивных послеоперационных грыжах, когда приходится прибегать к более сложным комбинированным способам пластического закрытия дефекта, исходя из сложившейся по ходу операции обстановки.
На одной из наших операций закрытия дефекта брюшной стенки при послеоперационной рецидивной грыже лоскут широкой фасции бедра оказался слишком узким, неадекватным по своим размерам величине дефекта и при наложении ситуационных швов, фиксировавших лоскут к краям дефекта, натяжение оказалось чрезмерным. Остроконечным скальпелем были нанесены в шахматном порядке маленькие продольные разрезы по поверхности лоскута, который хорошо растянулся и был без натяжения прочно пришит к краям изъяна в стенке живота. Таким образом дефект был закрыт решетчатой фасциальной пластинкой. Последовало гладкое заживление.
Морзе и др. применяли свободную пересадку лоскутов широкой фасции бедра для восстановления брюшной стенки при больших послеоперационных грыжах и пришли к заключению, что этот метод заслуживает большей популярности, так как всегда весьма эффективен. Различные мнения о судьбе фасциального лоскута, степени и характере его вживления имеют скорее академический, чем практический интерес. Как подчеркивают Пик и Миллер, свободно взятый лоскут аутофасции является хорошим материалом для восстановления брюшной стенки еще и потому, что он не способствует образованию спаек с органами брюшной полости, не травмирует их. После операций по поводу злокачественных новообразований имеет значение, что фасциальный лоскут не дает вторичного излучения, как танталовая сетка, и не является противопоказанием к проведению лучевой терапии.
Наряду со свободной пересадкой многие хирурги охотно пользуются лоскутами широкой фасции из tractus iliotibialis, взятыми на апоневротической или мышечно-апоневротической ножке. Такими лоскутами успешно пользовались для закрытия грыжевых ворот при послеоперационных грыжах Н. И. Краковский, П. Я. Ильченко, В. С. Степанов, Остин и др.
П. Я. Ильченко предлагает при больших срединных послеоперационных грыжах иссекать лоскуты фасции шириной 6—7 см, длиной до 35—38 см из продольных разрезов по наружной поверхности обоих бедер.
Для того чтобы выделить хорошо васкуляризованную ножку из m. tensor fasciae latae, следует начать разрез на бедре на 2—3 см ниже spina iliaca anterior superior и окончить его не доходя примерно 6—8 см до уровня коленного сустава.
Длинные лоскуты проводят корнцангом через образованные им подкожные тоннели и укладывают их диагонально таким образом, что перекрест их приходится над дефектом, соответственно которому получается удвоение фасциальных полос; последние по краям подшивают к краям дефекта; если остаются излишки лоскутов по длине, то их можно запрокинуть и пришить к краям дефекта и к месту перекреста лоскутов, благодаря чему создается прочное (тройное) закрытие изъяна в брюшной стенке. Могут применяться и другие варианты закрытия дефекта при помощи лоскутов широкой фасции бедра на ножке.
В. С. Степанов пользуется более широкими лоскутами фасции. Остин и соавторы берут широкий лоскут с одного бедра, а с другого — более узкий для изготовления узких полосок (0,2—0,3 см), которые они применяют как шовный материал вместе с танталовыми швами (для наложения швов из аутофасции авторы пользуются иглой Мейо с длинным ушком).
Н. 3. Монаков рекомендует закрывать дефект брюшной стенки при операции боковых послеоперационных грыж лоскутом на широком основании, взятым из стенки влагалища прямой мышцы на противоположной стороне.
Из более сложных методов аутопластики с использованием тканей в окружности грыжевых ворот приводим описание конструктивной операции, предложенной Тропполи (Troppoli).
Производится эллипсовидный разрез кожи, включающий старый рубец и измененные ткани. Левая рука отодвигает грыжевой мешок в сторону, доходя до края грыжевого кольца. Рука удерживается в этом положении и производится разрез жировой клетчатки отступив на 2 см от края кольца (рис. 103, а). Этот разрез доходит до апоневроза.
Разрез в апоневрозе производится отступя на 1 см от медиального края (см. рис. 103, а). Указательный палец вводится под апоневроз через только что сделанный разрез, и апоневроз обычно легко приподнимается. Изогнутыми ножницами по пальцу разрезают апоневроз; палец располагается параллельно кольцу (рис. 103, б).
Разрез апоневроза проводится не полностью вокруг кольца. Участок в 1,5 см шириной оставляется нетронутым на верхнем и нижнем краях (рис. 103, в). Далее края апоневроза сшиваются, при этом участок подкожного жира, покрывавшего грыжевое кольцо, переворачивается и превращается таким образом в предбрюшинный жир, покрывающий брюшину (рис. 103, г). После наложения первого и второго ряда швов на края апоневроза получается прочное закрытие грыжевых ворот (рис. 103, д).
Операция по Тропполи показана лишь при срединных послеоперационных грыжах.
Из других предложений следует кратко сказать об ослабляющих разрезах как способе закрытия мышечно-апоневротических дефектов стенки живота путем перемещения (сдвигания) апоневротических образований (A. Koontz, 1962) (рис. 104), а также о предложении 3. И. Карташева об использовании утильной фасции.
3. И. Карташев пользовался при операциях по поводу послеоперационных грыж консервированной фасцией как пластическим материалом. Лоскуты широкой фасции бедра, взятые от трупа, консервировались в течение 3—4 недель в глюкозо-пенициллиновой жидкости. Т. Д. Руиндеж отмечает большие пластические свойства таких лоскутов и их хорошую приживляемость, сообщая об успешных операциях у 28 больных, оперированных по поводу вентральных и рецидивных паховых грыж (1960).
Кожная пластика
Рен в 1914 г. опубликовал первые экспериментальные и клинические наблюдения над применением расщепленного кожного лоскута для аутопластики. Метод этот в пластической хирургии нашел свое дальнейшее развитие в многочисленных работах из клиник, руководимых Реном, Н. Н. Соколовым. Н. Н. Соколов назвал эту пластику «cutis-subcutis имплантация»[30]. Бетцнер (Batzner) определяет этот метод как пластику собственно кожей, лишенной эпидермального слоя, что больше всего соответствует сущности метода. Методом аутопластики, имплантацией кожи в глубину тканей (между отдельными слоями) в виде свободных лоскутов или взятых на ножке пользовались с успехом Г. Н. Булыгинский, С. Л. Тимофеев, И. Д. Корабельников. А. Н. Гостев успешно закрывал по этому способу большие дефекты брюшной стенки при послеоперационных грыжах. И. И. Греков сообщил об успешной операции «в своем буквально отчаянном случае с огромной рецидивирующей эвентрацией, который считали как „casus inoperabilis“ (H. H. Соколов).




Сторонники кожной пластики по Рену — Соколову считают этот метод лучшим для закрытия дефектов брюшной стенки, так как лоскут из собственно кожи хорошо вживает и трансформируется в прочную, васкуляризованную соединительнотканную пластину.
Пластика требует для успешного исхода правильных показаний (операция не ранее 1—2 лет после первой операции, осложнившейся гнойным воспалением), тщательной подготовки и дефекта и донорского участка. Лоскут чаще всего берется с бедра, по его наружной или наружно-передней поверхности (рис. 105, а). В некоторых случаях при хорошем состоянии кожи в окружности дефекта можно произвести пластику расщепленным лоскутом на ножке. Удалять эпидермис следует до очерчивания лоскута специальным или ампутационным ножом при натяжении кожи. Глубина удаления эпидермоидного слоя определяется характерной беловатой сетчатой stratum reticulsum собственно кожи. Оставлять островки эпидермиса не следует, ибо из них могут образоваться впоследствии эпидермальные кисты. Снимание поверхностного слоя идет ровнее и быстрее, если придерживаться правила всегда делать сечение скальпелем по белесоватой полоске, получающейся при оттягивании эпидермиса на границе между ним и подлежащим ретикулярным слоем.
Величина лоскута определяется размерами дефекта брюшной стенки. Лоскут собственно кожи берут после завершения первого этапа операции — отсепаровки тканей на брюшной стенке и определения величины дефекта, подлежащего пластическому закрытию. Затем лоскут на бедре очерчивают острым скальпелем, трансплантируют и пришивают к краям дефекта при сильном натяжении. Рен (рис. 105, б, в) подчеркивает, что лоскут при имплантации должен быть натянут, как кожа на барабане. Свенсон и Гаркинс (Swensn, Harkins) показали в эксперименте, что именно при таком натяжении оставшиеся, возможно, на лоскуте потовые и сальные железы атрофируются без образования кист. Операция завершается швами на подкожную клетчатку и кожу с последующим введением тонких дренажей в углы раны.
Для успешности пересадки и профилактики инфекции необходимо тщательное соблюдение асептики, хорошая подготовка донорского участка. Для этого больной получает до операции в течение 3—4 дней теплую ванну. Накануне операции производят тщательное бритье донорского участка и закрывают его асептической повязкой или же повязкой с 40 % алкоголем (Рен). Непосредственно перед операцией кожу тщательно моют, обрабатывают эфиром и спиртом.
За несколько дней до операции больному назначают сульфаниламидные препараты или антибиотики.
Операция требует хирургической техники, отработанной во всех деталях; при определении показаний к такой операции хирург должен тщательно взвесить свой опыт. Не следует расширять показания к этому методу при очень больших послеоперационных грыжах с многополостными мешками. В этих случаях возникает необходимость в сложных реконструктивных операциях, где применяются сложные методы ауто— и аллопластики. Такие операции бывают продолжительными и проводятся под общим современным обезболиванием. Для снятия эпидермального слоя применяют обычный дерматом Пэджета или Колокольцева. Однако обычные дерматомы годны лишь для взятия эпидермального слоя для поверхностной кожной пластики. Принцип применения этих дерматомов основан на кожном клее, который фиксирует гладкую сухую поверхность кожи к аппарату, срезающему эпидермальную пластинку специальной бритвой. Для взятия глубжележащего лоскута, собственно кожи, Свенсон и др. пользовались дерматомами собственной конструкции.



Электродерматомы новейшей конструкции дают возможность с одного и того же участка брать два или три расщепленных лоскута. После взятия электродерматомом лоскута собственно кожи можно прикрыть образовавшийся дефект ее на донорском участке первым эпидермальным лоскутом. Электродерматом значительно упростил технику взятия расщепленных лоскутов и будет содействовать более широкому применению кожной пластики при операциях послеоперационных грыж. Такую пластику можно назвать электродерматомной пластикой (the dermatom-flap method).
Аллопластический метод
«Если можно было бы искусственно создать ткань, по плотности и крепости равную фасции и сухожилию, то секрет радикального излечения грыж был бы найден».
БИЛЬРОТ[31]
В последние годы в хирургической литературе отводится много места применению новых аллопластических материалов во всех областях пластической хирургии, а также при восстановительных операциях на брюшной стенке.
Введение в практику современных синтетических материалов (полимеров) заставляет пересмотреть и показания к операции в смысле их расширения, и методы пластического закрытия больших дефектов брюшной стенки, и саму технику операции при послеоперационных грыжах. Внесение в операцию как пластического компонента сеток из синтетической ткани или металлических (танталовых), хорошо вживающих в ткани организма, делает операцию менее продолжительной, менее травматичной и тем самым менее опасной и, что весьма существенно, расширяет наши возможности в деле избавления больных от пожизненного ношения громоздких бандажей, а нередко и возвращает таких больных к трудовой деятельности.
Аллопластика может быть применена и как самодовлеющий, основной метод для закрытия изъяна в тканях и в сочетании с аутопластикой как способ устранения чрезмерного напряжения сшиваемых тканей. Имплантированный между слоями рубцово-измененных тканей аллопластический материал (капроновая сетка) может быть использован как каркас, на котором как бы монтируются сохранившиеся в области дефекта и его окружности мышечно-апоневротические элементы. Такая «мозаика» может служить основой для образования новой плотной фиброзной ткани, прорастающей стенку и впоследствии прочно закрывающей грыжевые ворота.
По частоте образования послеоперационных грыж одно из первых мест занимает операция осложненного (деструктивного) аппендицита.
Больная С, 54 лет, в 1956 г. оперирована по поводу острого аппендицита, осложненного перитонитом. Послеоперационное течение было тяжелым, перенесла релапаротомию, тампонаду брюшной полости. В 1958 г. появилось все увеличивающееся выпячивание в области послеоперационного рубца. В 1959 г. поступила в стационар с диагнозом послеоперационной невправимой грыжи.Метод аллопластики почти незаменим при повторных рецидивах послеоперационных грыж, когда имеется обширный решетчатый дефект в истонченном рубце, ткани почти не дифференцируются и закрыть дефект бывает буквально нечем, а ношение бандажа не дает облегчения, не избавляет от болей и нарушения функций внутренних органов.
Операция под местным обезболиванием. Разрез над грыжевым выпячиванием с иссечением рубца. Частью острым, частью тупым путем выделен из рубцово-измененных тканей многокамерный грыжевой мешок, расслаивающий слои стенки живота. Содержимое мешка— пряди сальника и петли тонких кишок. Сращенные со стенкой грыжевого мешка участки сальника резецированы на значительном участке. Грыжевые ворота размером примерно 10x3 см отсепаро-ваны; закрыть их обычным путем не представлялось возможным, мобилизованные края дефекта с трудом стягивались толстыми шелковыми нитями. Имплантирована капроновая сетка, уложенная на брюшину (ушитый грыжевой мешок) под края дефекта и пришита по окружности при умеренном натяжении. Края изъяна в стенке живота заметно сблизились. Тщательный гемостаз. Швы на подкожную клетчатку и кожу. Дренаж. Повязка. Гладкое послеоперационное течение. Спустя 2 года рецидива нет. Больная вернулась к прежней работе.
Больная С, 47 лет, поступила в хирургическое отделение с жалобами на периодические сильные боли в животе, усиливающиеся при ходьбе и работе, диспепсические явления, задержку стула, а временами и расстройство мочеиспускания. Жалобы свои больная связывает с наличием большой рецидивной послеоперационной грыжи в нижнем отделе живота. В 1941 г. больная была оперирована по поводу кисты левого яичника. Вскоре после операции появилось выпячивание в области операции, которое быстро увеличивалось. В 1948 г. перенесла операцию по поводу внематочной беременности и закрытие одновременно дефекта брюшной стенки после первой операции. В 1958 г. после поднятия тяжести вновь появилось больших размеров грыжевое выпячивание в области послеоперационного рубца. С этого времени больная лишена возможности работать. При осмотре между пупком и лобком по растянутому, неправильной формы рубцу пальпируется большой дефект по средней линии размером приблизительно 14x8 см. Над лобком расположен второй, небольшой, окаймленный плотным рубцом дефект в апоневрозе, поперечно расположенный. При вертикальном положении появляется неправильной формы большое выпячивание, над ним при перкуссии тимпанический звук. Пальпация причиняет боль. Диагноз: рецидивная послеоперационная срединная грыжа брюшной стенки. Операция под местным обезболиванием. Иссечен послеоперационный рубец и обнажен значительный дефект брюшной стенки, замещенный неравномерным слоем рубцовой ткани. Все слои стенки живота по средней линии вплоть до брюшины представляют собой гомогенную рубцовую субстанцию, в которой отдельные топографические элементы не дифференцируются. После иссечения рубцовой ткани выявился большой дефект брюшной стенки размером примерно 14 х 8 см, сблизить края грыжевых ворот не представлялось возможным. Была использована рубцово измененная соединительная ткань заднего листка апоневроза, которая соединена над предварительно вскрытой и затем сшитой брюшиной отдельными узловатыми шелковыми швами. Затем ушиты кетгутовыми швами разволокненные мышечные пучки (прямые мышцы живота). На сшитые таким путем ткани уложена капроновая сетка и фиксирована к краям хорошо выраженного уплотненного апоневроза ситуационными швами. Затем наложен второй ряд узловатых швов на продольную складку капроновой пластинки и края дефекта таким образом, что получилось умеренное натяжение трансплантата, причем края дефекта заметно сблизились. Над трансплантатом соединены сохранившиеся рубцово измененные ткани и фиксированы дополнительно по краям П-образными швами к капроновой сетке. Тщательный гемостаз. Введены тонкие дренажи. Наложены швы на кожу. Гладкое послеоперационное течение. Отсутствие рецидива в течение 3 лег.Грыжи брюшной стенки после операций по поводу осложненного аппендицита достигают иногда огромной величины. Закрытие дефекта в стенке живота может в таких случаях представить значительные трудности, и техника аллопластического закрытия бывает довольно сложной.
Больной С, 62 лет, в апреле I960 г. перенес операцию по поводу флегмонозного аппендицита, завершенную тампонадой и дренированием брюшной полости (рис. 106, а, б). Послеоперационное течение осложнилось обширным нагноением, пневмонией. Рана закрылась спустя 6 недель. Через полгода появилось большое выпячивание в области операции. По поводу послеоперационной грыжи был оперирован, но спустя короткое время наступил рецидив. Выпячивание увеличивалось. Больной носит бандаж. В июне 1962 г. грыжа стала невправимой, начали беспокоить боли.

Объективно: больной — тучный мужчина, высокого роста, вес 102 кг. Послеоперационный рубец длиной 20 см. Грыжевое выпячивание размером 20 Xl5 Xl см, вправляется с трудом. На рентгеноскопии в грыжевом мешке обнаружены петли тонкой и сигмовидной кишок. Операция под эфирно-кислородным наркозом. Из рубцово-измененных тканей с трудом выделены края грыжевого дефекта (16x10 см). Петля тонкой кишки сращена со стенкой грыжевого мешка. Спайки разделены. Грыжевой мешок ушит (рис. 107 а). Произведена пластика путем подшивания двух листков капроновой сетки к краям дефекта передней брюшной стенки (рис. 107, б, в, г)[32]. Над верхним листком капрона зашита подкожная клетчатка. Рана зажила первичным натяжением, однако к 20-му дню на месте небольшой серомы образовался инфильтрат и усилилось выделение серозной жидкости из углов раны. Спустя 6 недель после операции больной был выписан для амбулаторного лечения. Через месяц поступил повторно по поводу продолжающегося выделения серозно-слизистой жидкости. Лишь спустя 4 месяца после операции отделяемое прекратилось после повторного извлечения нитей капрона из образовавшихся свищей. Рецидива грыжи нет. Закрытие прочное.


Большие трудности могут встретиться при обширных рецидивных послеоперационных грыжах, когда приходится прибегать к более сложным комбинированным способам пластического закрытия дефекта, исходя из сложившейся по ходу операции обстановки.
Больная Н., 54 лет, поступила по поводу огромной послеоперационной рецидивной грыжи с жалобами на постоянные боли в животе, запор, огромное выпячивание, мешающее ходить, носить одежду. По словам больной, «бандаж не держит». В 13-летнем возрасте перенесла операцию ущемленной правосторонней паховой (?) грыжи. В 1953 и 1955 гг. — безуспешные операции в связи с рецидивами грыжи. В 1959 г. — операция по поводу гнойного аппендицита; слепая кишка и отросток были обнаружены в грыжевом мешке рецидивировавшей паховой грыжи (скользящая?). В правой паховой области в положении стоя видно огромное грыжевое выпячивание размером 25x15x15 см, свисающее вниз в виде мешка. Контуры выпячивания неровны, кожа истончена и пигментирована. Нижняя граница грыжевого выпячивания располагается на бедре, кожа которого сдвинута вниз и кнутри в виде большой складки. В горизонтальном положении грыжа не вправляется. Через истонченные покровы пальпируются заполняющие грыжевой мешок петли тонких кишок, которые невозможно отделить от стенки грыжевого мешка, но свободно перемещающиеся внутри его. В процессе подготовки к операции в течение 2 недель больная лежала с грузом (мешок с песком) по 4 часа утром и вечером. При этом постепенно ликвидировались боли, всегда возникавшие раньше при попытке вправить содержимое в брюшную полость, нормализовался стул, улучшилось общее состояние, грыжа к концу этого периода уже вправлялась полностью, оставляя большую складку истонченной кожи; вправление выпячивания не давало каких-либо осложнений со стороны сердечной деятельности и органов дыхания или неприятных ощущений.
Операция под поверхностным интубационным эфирно-кислородным наркозом с мышечными релаксантами. Эллипсовидный разрез кожи с иссечением большого участка истонченной кожи вместе с рубцами. Непосредственно под кожей располагается многокамерный грыжевой мешок, заполненный кишечными петлями. По вскрытии грыжевого мешка обнаружена картина спаечного процесса с фиксацией отдельных петель в полостях мешка. Произведено разделение спаек и погружение петель в брюшную полость, после чего иссечена большая часть огромного кожистого грыжевого мешка, стенка которого представляет собой рубцово-измененную обезличенную ткань. Отсеченный грыжевой мешок погружен в раствор пенициллина в новокаине. Края брюшины после отсечения грыжевого мешка ушиты непрерывным кетгутовым швом. Выявился дефект брюшной стенки размером 10 х12 см. Грыжевые ворота отсепарова-ны до видимо неизмененных тканей. Обнажилось позадибрюшинное пространство, клетчатка таза; видны подвздошная артерия и вена, клетчатка и сосуды прикрыты лоскутом иссеченного грыжевого мешка. Сблизить края дефекта в мышечно-апоневротическом слое невозможно. Имплантирована капроновая сетка, которая фиксирована П-образными швами по краям дефекта в мышечно-апоневротической ткани, а внизу — к лонной кости через специально проделанные в ней отверстия. Сетка присыпана порошком пенициллина и стрептомицина. Поверх капроновой сетки уложен второй лоскут грыжевого мешка, который отдельными швами фиксирован к краям дефекта, а по своей поверхности пришит к капроновой пластинке. Наложены швы: кетгутом на подкожную клетчатку, шелковые на кожу. В углы раны введены два тонких длинных дренажа, удаленные на 2-й и 3-й день. Гладкое послеоперационное течение. После выписки из стационара рекомендовано ношение легкого мягкого бандажа в течение 3—4 месяцев. Спустя год состояние хорошее, рецидива нет.
