Ирина Витальевна Милюкова
Правильное питание при диабете
Типы сахарного диабета
Сегодня различают два типа сахарного диабета. При одном инсулин абсолютно необходим, так как существует абсолютная его недостаточность, – это диабет 1 типа, или инсулинзависимый. Другой тип диабета связан с тем, что снижается чувствительность тканей организма к инсулину, в результате чего возникает относительная недостаточность инсулина – это диабет 2 типа, или инсулиннезависимый. Он развивается, как правило, в зрелом и пожилом возрасте и поначалу не требует обязательного введения инсулина. Однако рано или поздно наступает момент, когда поджелудочная железа «истощается» и относительная недостаточность инсулина превращается в абсолютную. В этих случаях уже нельзя обойтись без инъекций инсулина. В последнее время появились данные, что раннее введение инсулина при диабете 2 типа замедляет развитие сосудистых осложнений диабета и тем самым улучшает прогноз при этом заболевании.
Сахарный диабет 1 типа
На долю сахарного диабета 1 типа приходится только 15–20 %. Сахарным диабетом 1 типа чаще всего заболевают дети (включая новорожденных и грудных), подростки и молодые люди (до 30 лет), поэтому его еще называют «юношеским диабетом».
Сахарный диабет 1 типа относится к заболеваниям, которые довольно легко диагностировать. Клинические симптомы – то, что наблюдает врач, и то, что рассказывает ему больной (или родители больного), уже позволяют предположить наличие сахарного диабета. В дополнение к ним обычно достаточно сделать анализ крови «на сахар», чтобы определить уровень глюкозы в крови (кровь надо сдавать натощак, то есть ничего не есть с утра).
В норме содержание глюкозы (натощак) составляет 3,5–5,6 ммоль/л (или 60–100 мг/дл) в цельной крови
или 4,4–6,2 ммоль/л (80–110 мг/дл) в плазме крови. Достоверным признаком сахарного диабета считается содержание глюкозы (натощак) выше 7,2 ммоль/л (выше 130 мг/дл). Правда, бывает и так называемая физиологическая (то есть «нормальная») гипергликемия: кратковременное незначительное (до 7,8 ммоль/л) повышение уровня глюкозы в крови после приема пищи, богатой легкоусвояемыми углеводами, после интенсивной физической нагрузки, сильного эмоционального стресса.
Сахарный диабет 1 типа относится к заболеваниям, которые довольно легко диагностировать. Клинические симптомы – то, что наблюдает врач, и то, что рассказывает ему больной (или родители больного), уже позволяют предположить наличие сахарного диабета. В дополнение к ним обычно достаточно сделать анализ крови «на сахар», чтобы определить уровень глюкозы в крови (кровь надо сдавать натощак, то есть ничего не есть с утра).
В норме содержание глюкозы (натощак) составляет 3,5–5,6 ммоль/л (или 60–100 мг/дл) в цельной крови
или 4,4–6,2 ммоль/л (80–110 мг/дл) в плазме крови. Достоверным признаком сахарного диабета считается содержание глюкозы (натощак) выше 7,2 ммоль/л (выше 130 мг/дл). Правда, бывает и так называемая физиологическая (то есть «нормальная») гипергликемия: кратковременное незначительное (до 7,8 ммоль/л) повышение уровня глюкозы в крови после приема пищи, богатой легкоусвояемыми углеводами, после интенсивной физической нагрузки, сильного эмоционального стресса.
Питание при сахарном диабете 1 типа
При разработанных схемах инсулинотерапии и регулярном контроле уровня сахара в крови человек, страдающий сахарным диабетом 1 типа, может питаться без каких-либо существенных ограничений, ориентируясь только на чувство голода и насыщения, подобно здоровым людям. Необходимо лишь позаботиться о том, чтобы время действия и количество введенного инсулина соответствовали питанию. Для этого нужно знать, какая пища повышает сахар в крови.
Жиры и белки не влияют на концентрацию глюкозы в крови, поэтому продукты, состоящие из них (мясо, рыбу, птицу, морепродукты, яйца, масло, сыр, творог), можно употреблять в обычных количествах (это не означает «в неограниченных»!).
Уровень глюкозы в крови повышается в ответ на пищу, содержащую углеводы, а именно: все растительные продукты, а из животных продуктов – жидкие молочные продукты. Эти продукты нужно не столько ограничивать, сколько учитывать, чтобы правильно рассчитать дозу инсулина, а время приема пищи необходимо «подгонять» ко времени введения и дозам инсулина:
♦ при лечении инсулином короткого действия – через 20–25 минут после введения и через 3–3,5 часа после введения;
♦ при лечении инсулином средней продолжительности действия – через 30–40 минут после введения, равномерно через каждые 3–3,5 часа в течение дня и через 30 минут после введения вечерней дозы;
♦ при комбинированном лечении (инсулинами средней и короткой продолжительности действия) – через 20–25 минут после утренней инъекции, затем каждые 3–3,5 часа в течение дня и через 30 минут после вечерней инъекции промежуточного инсулина.
Количество углеводов, содержащихся в пище, и соответствующие дозы инсулина рассчитывают с помощью хлебных единиц (ХЕ): 1 ХЕ соответствует 1 куску хлеба весом 25 г. Это количество хлеба содержит 10–12 г углеводов и повышает глюкозу в крови в среднем на 1,8 ммоль/л. Остальные углеводсодержащие продукты также можно измерять в хлебных единицах (табл. 1). Состав и калорийность некоторых продуктов указаны в табл. 2.
Зная, сколько вы собираетесь съесть ХЕ, измерив сахар в крови до еды, вы можете ввести соответствующую дозу инсулина короткого действия, а после еды повторить анализ на сахар. После введения 1,5–1,7 ЕД короткого инсулина необходимо получить с пищей 1 ХЕ.
Таблица 1
Хлебные единицы

 Не требуют подсчета в ХЕ такие овощи и зелень: огурцы, морковь, редис, редька, репа, помидоры, кабачки, тыква, баклажаны, сладкий перец, зеленый и репчатый лук, листовой салат, петрушка, укроп, капуста, ревень, шпинат, грибы.
Не требуют подсчета в ХЕ такие овощи и зелень: огурцы, морковь, редис, редька, репа, помидоры, кабачки, тыква, баклажаны, сладкий перец, зеленый и репчатый лук, листовой салат, петрушка, укроп, капуста, ревень, шпинат, грибы.
Простые углеводы (крупы, картофель, большинство фруктов, молоко) необходимо принимать в одни и те же часы и в одном и том же количестве, чтобы не допустить больших перепадов уровня глюкозы в крови.
Таблица 2
Состав и калорийность некоторых продуктов, входящих в диету больных сахарным диабетом
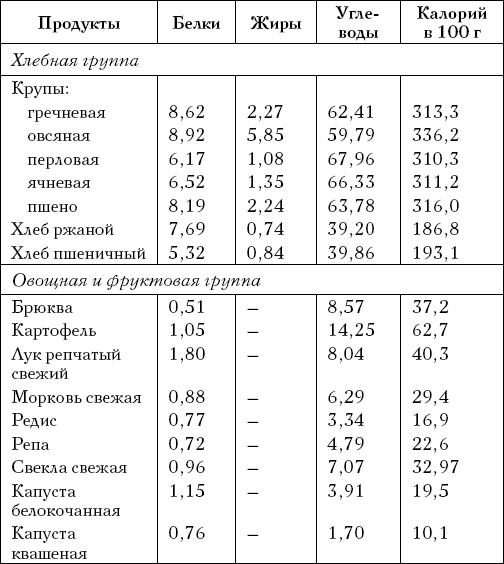


 Большинство больных диабетом 1 типа имеют недостаточную массу тела, поэтому калорийность суточного рациона должна составлять 2500–3500 килокалорий, в зависимости от исходного веса и физической активности. При этом 15–20 % калорийности должны обеспечивать белки, около 25 % – жиры и 55–60 % – углеводы.
Большинство больных диабетом 1 типа имеют недостаточную массу тела, поэтому калорийность суточного рациона должна составлять 2500–3500 килокалорий, в зависимости от исходного веса и физической активности. При этом 15–20 % калорийности должны обеспечивать белки, около 25 % – жиры и 55–60 % – углеводы.
Обычно рекомендуется шестиразовое питание: три основных приема пищи и три промежуточных.
По способам кулинарной обработки пищи никаких особых ограничений при диабете 1 типа нет. Рекомендации готовить на пару, не есть жареного и острого актуальны только для тех, у кого помимо диабета имеются заболевания желудочно-кишечного тракта. Строгих ограничений по питанию, по сути, два: не съедать более 7–8 ХЕ за один прием пищи и не употреблять сладкие напитки (лимонад, чай с сахаром, фруктовые соки), так как они вызывают очень быстрое повышение уровня сахара в крови. Однако следует иметь в виду, что питаться практически без ограничений может только «хорошо обученный» больной сахарным диабетом и только при условии частого контроля глюкозы в крови и многократных инъекций инсулина. Такое обучение проводят в специальных «Школах диабета».
Жиры и белки не влияют на концентрацию глюкозы в крови, поэтому продукты, состоящие из них (мясо, рыбу, птицу, морепродукты, яйца, масло, сыр, творог), можно употреблять в обычных количествах (это не означает «в неограниченных»!).
Уровень глюкозы в крови повышается в ответ на пищу, содержащую углеводы, а именно: все растительные продукты, а из животных продуктов – жидкие молочные продукты. Эти продукты нужно не столько ограничивать, сколько учитывать, чтобы правильно рассчитать дозу инсулина, а время приема пищи необходимо «подгонять» ко времени введения и дозам инсулина:
♦ при лечении инсулином короткого действия – через 20–25 минут после введения и через 3–3,5 часа после введения;
♦ при лечении инсулином средней продолжительности действия – через 30–40 минут после введения, равномерно через каждые 3–3,5 часа в течение дня и через 30 минут после введения вечерней дозы;
♦ при комбинированном лечении (инсулинами средней и короткой продолжительности действия) – через 20–25 минут после утренней инъекции, затем каждые 3–3,5 часа в течение дня и через 30 минут после вечерней инъекции промежуточного инсулина.
Количество углеводов, содержащихся в пище, и соответствующие дозы инсулина рассчитывают с помощью хлебных единиц (ХЕ): 1 ХЕ соответствует 1 куску хлеба весом 25 г. Это количество хлеба содержит 10–12 г углеводов и повышает глюкозу в крови в среднем на 1,8 ммоль/л. Остальные углеводсодержащие продукты также можно измерять в хлебных единицах (табл. 1). Состав и калорийность некоторых продуктов указаны в табл. 2.
Зная, сколько вы собираетесь съесть ХЕ, измерив сахар в крови до еды, вы можете ввести соответствующую дозу инсулина короткого действия, а после еды повторить анализ на сахар. После введения 1,5–1,7 ЕД короткого инсулина необходимо получить с пищей 1 ХЕ.
Таблица 1
Хлебные единицы


Простые углеводы (крупы, картофель, большинство фруктов, молоко) необходимо принимать в одни и те же часы и в одном и том же количестве, чтобы не допустить больших перепадов уровня глюкозы в крови.
Таблица 2
Состав и калорийность некоторых продуктов, входящих в диету больных сахарным диабетом




Обычно рекомендуется шестиразовое питание: три основных приема пищи и три промежуточных.
По способам кулинарной обработки пищи никаких особых ограничений при диабете 1 типа нет. Рекомендации готовить на пару, не есть жареного и острого актуальны только для тех, у кого помимо диабета имеются заболевания желудочно-кишечного тракта. Строгих ограничений по питанию, по сути, два: не съедать более 7–8 ХЕ за один прием пищи и не употреблять сладкие напитки (лимонад, чай с сахаром, фруктовые соки), так как они вызывают очень быстрое повышение уровня сахара в крови. Однако следует иметь в виду, что питаться практически без ограничений может только «хорошо обученный» больной сахарным диабетом и только при условии частого контроля глюкозы в крови и многократных инъекций инсулина. Такое обучение проводят в специальных «Школах диабета».
Сахарный диабет 2 типа
Сахарный диабет 2 типа называют иначе «диабетом пожилых», так как чаще всего он развивается у людей старше 40 лет, причем в каждой следующей возрастной группе распространенность этого заболевания заметно увеличивается.
Диабет 2 типа начинается с того, что клетки органов и тканей становятся невосприимчивы, или нечувствительны, к инсулину – это называется инсулинорезистентность (от латинского resistere – «сопротивляться»; клетки как бы сопротивляются действию инсулина). Речь идет не о полной и абсолютной невосприимчивости – в этом случае человек сразу бы умер, – а о нарушении работы инсулиновых рецепторов, в результате чего клетки плохо «берут» глюкозу из крови. Соответственно, уровень глюкозы должен бы повыситься, но поначалу этого не происходит, потому что организм компенсирует данное состояние усиленной выработкой инсулина, который «заставляет» клетки «взять» глюкозу, несмотря на их «сопротивление». На этой стадии заболевания у человека еще нет никаких жалоб, однако патологический процесс уже «запущен». В дальнейшем либо из-за того, что поджелудочная железа истощается, либо потому, что клетки все хуже усваивают глюкозу, уровень ее в крови повышается. На этой стадии симптомы диабета тоже еще очень трудно распознать – небольшая жажда и незначительное увеличение количества выделяемой мочи остаются незамеченными, потери в весе при диабете 2 типа обычно не происходит, а если и происходит, то только на радость больному (поскольку большинство людей, заболевающих диабетом, имеют избыточный вес).
С какими-либо жалобами люди обращаются к самым разным специалистам. Некоторые женщины долгие годы лечатся у гинеколога по поводу зуда наружных половых органов, ощущения сухости в промежности. Другие нередко обращаются к дерматологу с жалобами на кожный зуд, обследуются по поводу аллергии «непонятно на что». Третьи постоянно лечатся у стоматологов по поводу стоматита или пародонтоза. У многих людей в «преддверии» диабета отмечаются склонность к инфекциям и нагноениям даже небольших царапин и ссадин, фурункулы, кожный зуд. Одним из ранних признаков скрытого сахарного диабета может быть анальный зуд.
Зачастую впервые диабет выявляет окулист, когда больные приходят с жалобами на преходящие нарушения зрения. Иногда сахарный диабет диагностирует хирург, когда у больного уже имеются трофические язвы на ногах. И очень часто диагноза «сахарный диабет 2 типа» ставит кардиолог. Это уже поздние осложнения диабета, но именно эти осложнения (особенно сердечно-сосудистые заболевания) делают сахарный диабет коварной болезнью.
Нередко повышенный уровень сахара в крови выявляется случайно, при биохимическом анализе крови, сделанном по другому поводу. Конечно, лучше поздно, чем никогда. Но чем быстрее диабет станет явным для больного, тем быстрее можно принять меры. А у некоторых категорий людей есть все основания, не дожидаясь никаких симптомов, периодически сдавать кровь «на сахар».
Наследственная предрасположенность при сахарном диабете 2 типа имеет большее значение, чем при диабете 1 типа. В группу риска сахарного диабета 2 типа попадают:
♦ люди с избыточным весом (ожирением);
♦ люди с отягощенной наследственностью (у которых есть родственники, больные сахарным диабетом);
♦ люди с указаниями на нарушение толерантности к глюкозе в прошлом;
♦ женщины, имевшие сахарный диабет во время беременности;
♦ женщины, родившие крупных детей (весом более 4–4,5 кг).
Итак, избыточный вес считается самым главным фактором риска развития сахарного диабета 2 типа, даже без наследственной предрасположенности.
Диабет 2 типа начинается с того, что клетки органов и тканей становятся невосприимчивы, или нечувствительны, к инсулину – это называется инсулинорезистентность (от латинского resistere – «сопротивляться»; клетки как бы сопротивляются действию инсулина). Речь идет не о полной и абсолютной невосприимчивости – в этом случае человек сразу бы умер, – а о нарушении работы инсулиновых рецепторов, в результате чего клетки плохо «берут» глюкозу из крови. Соответственно, уровень глюкозы должен бы повыситься, но поначалу этого не происходит, потому что организм компенсирует данное состояние усиленной выработкой инсулина, который «заставляет» клетки «взять» глюкозу, несмотря на их «сопротивление». На этой стадии заболевания у человека еще нет никаких жалоб, однако патологический процесс уже «запущен». В дальнейшем либо из-за того, что поджелудочная железа истощается, либо потому, что клетки все хуже усваивают глюкозу, уровень ее в крови повышается. На этой стадии симптомы диабета тоже еще очень трудно распознать – небольшая жажда и незначительное увеличение количества выделяемой мочи остаются незамеченными, потери в весе при диабете 2 типа обычно не происходит, а если и происходит, то только на радость больному (поскольку большинство людей, заболевающих диабетом, имеют избыточный вес).
С какими-либо жалобами люди обращаются к самым разным специалистам. Некоторые женщины долгие годы лечатся у гинеколога по поводу зуда наружных половых органов, ощущения сухости в промежности. Другие нередко обращаются к дерматологу с жалобами на кожный зуд, обследуются по поводу аллергии «непонятно на что». Третьи постоянно лечатся у стоматологов по поводу стоматита или пародонтоза. У многих людей в «преддверии» диабета отмечаются склонность к инфекциям и нагноениям даже небольших царапин и ссадин, фурункулы, кожный зуд. Одним из ранних признаков скрытого сахарного диабета может быть анальный зуд.
Зачастую впервые диабет выявляет окулист, когда больные приходят с жалобами на преходящие нарушения зрения. Иногда сахарный диабет диагностирует хирург, когда у больного уже имеются трофические язвы на ногах. И очень часто диагноза «сахарный диабет 2 типа» ставит кардиолог. Это уже поздние осложнения диабета, но именно эти осложнения (особенно сердечно-сосудистые заболевания) делают сахарный диабет коварной болезнью.
Нередко повышенный уровень сахара в крови выявляется случайно, при биохимическом анализе крови, сделанном по другому поводу. Конечно, лучше поздно, чем никогда. Но чем быстрее диабет станет явным для больного, тем быстрее можно принять меры. А у некоторых категорий людей есть все основания, не дожидаясь никаких симптомов, периодически сдавать кровь «на сахар».
Наследственная предрасположенность при сахарном диабете 2 типа имеет большее значение, чем при диабете 1 типа. В группу риска сахарного диабета 2 типа попадают:
♦ люди с избыточным весом (ожирением);
♦ люди с отягощенной наследственностью (у которых есть родственники, больные сахарным диабетом);
♦ люди с указаниями на нарушение толерантности к глюкозе в прошлом;
♦ женщины, имевшие сахарный диабет во время беременности;
♦ женщины, родившие крупных детей (весом более 4–4,5 кг).
Итак, избыточный вес считается самым главным фактором риска развития сахарного диабета 2 типа, даже без наследственной предрасположенности.
Питание при сахарном диабете 2 типа
Диета – это краеугольный камень в лечении сахарного диабета 2 типа. Принципы построения рациона таковы.
1. Питание должно быть полноценным, калорийность рациона при нормальной массе тела должна составлять 1600–2500 ккал в сутки, при избыточной массе – 1300–1500 ккал, при ожирении – 1000–1200 ккал в сутки. При выраженном ожирении калорийность может быть ограничена до 600–900 ккал в сутки.
Однако при некоторых заболеваниях и состояниях лечение низкокалорийной диетой противопоказано.
К таким противопоказаниям относятся:
тяжелая диабетическая ретинопатия, нефропатия с нефротическим синдромом, хроническая почечная недостаточность;
♦ тяжелое течение диабетической нейропатии, периферической и автономной; нестабильная стенокардия;
♦ опасные для жизни аритмии сердца;
♦ психические расстройства;
♦ тяжелые хронические заболевания;
♦ подагра;
♦ тяжелые заболевания печени с нарушением ее функции.
2. Углеводы должны составлять около 55 % суточной калорийности рациона (300–350 г). В данном случае речь идет о медленно всасывающихся углеводах (крахмал и др.). Предпочтение следует отдавать источникам углеводов, богатым витаминами, минеральными веществами и пищевыми волокнами, – хлебу из муки грубого помола, крупам из цельного зерна, бобовым, овощам, плодам. Сахар и содержащие его продукты исключаются, вместо него использовать ксилит (или сорбит) из расчета 0,5–0,6 г на 1 кг массы тела (то есть 40–50 г в день), разделив на 2–3 приема. Углеводы надо распределять равномерно на 5–6 приемов пищи.
3. Количество белков в рационе соответствует физиологической норме, рекомендуемой для здорового человека, – примерно 90 г в сутки (15–20 % калорийности рациона). Лучше употреблять мясо птицы (без кожи), нежирную рыбу, нежирный творог, кефир, яйца – 2–3 в неделю.
4. Жиры должны составлять 30 % рациона (80 г), из них 2/3 – растительные масла.
5. Ограничить употребление поваренной соли (до 12 г), продуктов, содержащих холестерин, экстрактивные вещества (например, крепкие мясные бульоны).
Продукты, которые можно употреблять без ограничений
♦ Все зеленые овощи.
Лук, грибы, морковь, брюква, репа, свежие и замороженные бобы, баклажаны, чеснок, имбирь.
♦ Фрукты с кислым вкусом: грейпфруты, лимоны, ревень, крыжовник, черная смородина.
♦ Кофе, чай, фруктовые напитки из цитрусовых с газированной водой без сахара, диетические консервированные напитки, вода.
♦ Искусственный заменитель сахара.
♦ Перец, различные травы, уксус, горчица.
♦ Специи.
Продукты, которые можно употреблять в дозированных количествах
♦ Хлеб из непросеянной муки.
♦ Дробленая пшеница, хлопья из отрубей, каши.
♦ Картофель, шелушеный рис, сладкий картофель, пастернак, сладкая кукуруза.
♦ Спагетти или цельнозерновые макароны.
♦ Свежие фрукты: яблоки, апельсины, бананы, персики, груши.
♦ Беспримесное печенье, приготовленное из цельного зерна (например, крекеры).
Продукты, которые можно употреблять в очень малых количествах
♦ Мясо, курица, рыба, сыр, яйца. За один прием пищи можно употреблять только один из этих продуктов: небольшой кусок курицы или одно яйцо и т. п. Жир с мяса необходимо срезать.
♦ Цельное молоко (можно употреблять только полуснятое или снятое молоко).
♦ Масло, маргарин. Допускается лишь небольшое количество (например, на бутерброд).
♦ Растительное масло.
♦ Свиной жир.
♦ Топленое масло.
♦ Соль.
Продукты, которые следует исключить из употребления
♦ Сахар, глюкоза, мед, джем, мармелад.
♦ Шоколад, обычный лимонад, тоник, кока-кола, обычные ликеры и фруктовые напитки с сахаром.
♦ Сладкий херес, сладкое вино, консервированные фрукты в сиропе, консервированные пудинги, сдоба, бисквиты или печенье с кремом, пироги.
1. Питание должно быть полноценным, калорийность рациона при нормальной массе тела должна составлять 1600–2500 ккал в сутки, при избыточной массе – 1300–1500 ккал, при ожирении – 1000–1200 ккал в сутки. При выраженном ожирении калорийность может быть ограничена до 600–900 ккал в сутки.
Однако при некоторых заболеваниях и состояниях лечение низкокалорийной диетой противопоказано.
К таким противопоказаниям относятся:
тяжелая диабетическая ретинопатия, нефропатия с нефротическим синдромом, хроническая почечная недостаточность;
♦ тяжелое течение диабетической нейропатии, периферической и автономной; нестабильная стенокардия;
♦ опасные для жизни аритмии сердца;
♦ психические расстройства;
♦ тяжелые хронические заболевания;
♦ подагра;
♦ тяжелые заболевания печени с нарушением ее функции.
2. Углеводы должны составлять около 55 % суточной калорийности рациона (300–350 г). В данном случае речь идет о медленно всасывающихся углеводах (крахмал и др.). Предпочтение следует отдавать источникам углеводов, богатым витаминами, минеральными веществами и пищевыми волокнами, – хлебу из муки грубого помола, крупам из цельного зерна, бобовым, овощам, плодам. Сахар и содержащие его продукты исключаются, вместо него использовать ксилит (или сорбит) из расчета 0,5–0,6 г на 1 кг массы тела (то есть 40–50 г в день), разделив на 2–3 приема. Углеводы надо распределять равномерно на 5–6 приемов пищи.
3. Количество белков в рационе соответствует физиологической норме, рекомендуемой для здорового человека, – примерно 90 г в сутки (15–20 % калорийности рациона). Лучше употреблять мясо птицы (без кожи), нежирную рыбу, нежирный творог, кефир, яйца – 2–3 в неделю.
4. Жиры должны составлять 30 % рациона (80 г), из них 2/3 – растительные масла.
5. Ограничить употребление поваренной соли (до 12 г), продуктов, содержащих холестерин, экстрактивные вещества (например, крепкие мясные бульоны).
Продукты, которые можно употреблять без ограничений
♦ Все зеленые овощи.
Лук, грибы, морковь, брюква, репа, свежие и замороженные бобы, баклажаны, чеснок, имбирь.
♦ Фрукты с кислым вкусом: грейпфруты, лимоны, ревень, крыжовник, черная смородина.
♦ Кофе, чай, фруктовые напитки из цитрусовых с газированной водой без сахара, диетические консервированные напитки, вода.
♦ Искусственный заменитель сахара.
♦ Перец, различные травы, уксус, горчица.
♦ Специи.
Продукты, которые можно употреблять в дозированных количествах
♦ Хлеб из непросеянной муки.
♦ Дробленая пшеница, хлопья из отрубей, каши.
♦ Картофель, шелушеный рис, сладкий картофель, пастернак, сладкая кукуруза.
♦ Спагетти или цельнозерновые макароны.
♦ Свежие фрукты: яблоки, апельсины, бананы, персики, груши.
♦ Беспримесное печенье, приготовленное из цельного зерна (например, крекеры).
Продукты, которые можно употреблять в очень малых количествах
♦ Мясо, курица, рыба, сыр, яйца. За один прием пищи можно употреблять только один из этих продуктов: небольшой кусок курицы или одно яйцо и т. п. Жир с мяса необходимо срезать.
♦ Цельное молоко (можно употреблять только полуснятое или снятое молоко).
♦ Масло, маргарин. Допускается лишь небольшое количество (например, на бутерброд).
♦ Растительное масло.
♦ Свиной жир.
♦ Топленое масло.
♦ Соль.
Продукты, которые следует исключить из употребления
♦ Сахар, глюкоза, мед, джем, мармелад.
♦ Шоколад, обычный лимонад, тоник, кока-кола, обычные ликеры и фруктовые напитки с сахаром.
♦ Сладкий херес, сладкое вино, консервированные фрукты в сиропе, консервированные пудинги, сдоба, бисквиты или печенье с кремом, пироги.
Примерное меню при сахарном диабете 2 типа
Первый вариант
Первый завтрак: творог нежирный с молоком; каша гречневая рассыпчатая; чай.
Второй завтрак: отвар пшеничных отрубей. Обед: щи из свежей капусты вегетарианские с растительным маслом; мясо отварное с молочным соусом; тушеная морковь; желе фруктовое на ксилите.
Полдник: яблоки свежие.
Ужин: шницель капустный; рыба отварная в молочном соусе; чай.
На ночь: кефир.
Второй вариант
Первый завтрак: язык отварной (или омлет паровой), каша гречневая с растительным маслом, салат из помидоров и сладкого перца с растительным маслом, чай с молоком без сахара, хлеб с отрубями.
Второй завтрак: фруктовое желе (без сахара, крахмала и желатина), апельсин.
Обед: борщ вегетарианский со сметаной, бефстроганов из отварного мяса, рагу овощное (брокколи, цветная капуста, зеленая стручковая фасоль, морковь), компот из свежих яблок без сахара, хлеб с отрубями.
Полдник: кисель (без сахара, крахмала и желатина), сухофрукты размоченные (чернослив, курага).
Ужин: рыба запеченная, баклажаны тушеные, винегрет овощной с растительным маслом, морская капуста, чай без сахара, хлеб с отрубями.
На ночь: кефир 1 %-ный.
Первый завтрак: творог нежирный с молоком; каша гречневая рассыпчатая; чай.
Второй завтрак: отвар пшеничных отрубей. Обед: щи из свежей капусты вегетарианские с растительным маслом; мясо отварное с молочным соусом; тушеная морковь; желе фруктовое на ксилите.
Полдник: яблоки свежие.
Ужин: шницель капустный; рыба отварная в молочном соусе; чай.
На ночь: кефир.
Второй вариант
Первый завтрак: язык отварной (или омлет паровой), каша гречневая с растительным маслом, салат из помидоров и сладкого перца с растительным маслом, чай с молоком без сахара, хлеб с отрубями.
Второй завтрак: фруктовое желе (без сахара, крахмала и желатина), апельсин.
Обед: борщ вегетарианский со сметаной, бефстроганов из отварного мяса, рагу овощное (брокколи, цветная капуста, зеленая стручковая фасоль, морковь), компот из свежих яблок без сахара, хлеб с отрубями.
Полдник: кисель (без сахара, крахмала и желатина), сухофрукты размоченные (чернослив, курага).
Ужин: рыба запеченная, баклажаны тушеные, винегрет овощной с растительным маслом, морская капуста, чай без сахара, хлеб с отрубями.
На ночь: кефир 1 %-ный.
Сахарозаменители
Сахарозаменители делятся на две группы:
1) с энергетической ценностью, равной глюкозе (сахару);
2) некалорийные.
1-я группа:
♦ фруктоза – в 2 раза слаще сахарозы (коэффициент сладости – 2); ее калорийность равна таковой у глюкозы – 4 ккал/г. Она повышает сахар крови в три раза медленнее сахара. 36 г фруктозы соответствуют одной ХЕ;
♦ ксилит – коэффициент сладости 2;
♦ сорбит – в 3 раза менее сладкий, чем сахароза.
Ксилит и сорбит имеют достаточно низкую калорийность – 2,4 ккал/г; в количестве до 30 г они не повышают сахар крови. Кроме того, ксилит и сорбит можно использовать для приготовления компотов, варенья и других блюд, требующих горячей кулинарной обработки. Эти препараты обладают также способностью стимулировать перистальтику кишечника и желчегонным эффектом. Но есть и неприятный момент, ограничивающий применение этих сахарозаменителей: в больших количествах они оказывают слабительное действие, поэтому суточная доза ксилита или сорбита не должна превышать 20–30 г.
2-я группа:
♦ сахарин – более чем в 350 раз слаще сахара; противопоказаниями к его применению служат болезни печени и почек;
♦ аспартам – в 200 раз слаще сахара;
♦ цикломат – в 30–50 раз слаще сахара;
♦ ацетсульфам калия – в 200 раз слаще сахара.
Эти препараты выпускаются под названиями свитли, суоли, цюкли, сластилин, сукразит, сукрадайт, милфорд и др. Эти сахарозаменители, кроме аспартама, можно использовать для горячей кулинарной обработки.
Разрешенные для применения сахарозаменители не оказывают вредного воздействия на организм.
Суточные дозы: для сахарина – 5 мг на 1 кг массы тела, для цикламатов – 11 мг/кг. То есть при массе тела 80 кг можно съесть не больше 40 г сахарина в сутки или не больше 85–90 г цикломатов.
Кроме искусственных сахарозаменителей существуют и растения, имеющие сладкий вкус и не повышающие сахар крови. К ним, например, относится лист стевии, имеющий коэффициент сладости 300. Он также улучшает работу желудка, снижает артериальное давление и укрепляет иммунитет.
1) с энергетической ценностью, равной глюкозе (сахару);
2) некалорийные.
1-я группа:
♦ фруктоза – в 2 раза слаще сахарозы (коэффициент сладости – 2); ее калорийность равна таковой у глюкозы – 4 ккал/г. Она повышает сахар крови в три раза медленнее сахара. 36 г фруктозы соответствуют одной ХЕ;
♦ ксилит – коэффициент сладости 2;
♦ сорбит – в 3 раза менее сладкий, чем сахароза.
Ксилит и сорбит имеют достаточно низкую калорийность – 2,4 ккал/г; в количестве до 30 г они не повышают сахар крови. Кроме того, ксилит и сорбит можно использовать для приготовления компотов, варенья и других блюд, требующих горячей кулинарной обработки. Эти препараты обладают также способностью стимулировать перистальтику кишечника и желчегонным эффектом. Но есть и неприятный момент, ограничивающий применение этих сахарозаменителей: в больших количествах они оказывают слабительное действие, поэтому суточная доза ксилита или сорбита не должна превышать 20–30 г.
2-я группа:
♦ сахарин – более чем в 350 раз слаще сахара; противопоказаниями к его применению служат болезни печени и почек;
♦ аспартам – в 200 раз слаще сахара;
♦ цикломат – в 30–50 раз слаще сахара;
♦ ацетсульфам калия – в 200 раз слаще сахара.
Эти препараты выпускаются под названиями свитли, суоли, цюкли, сластилин, сукразит, сукрадайт, милфорд и др. Эти сахарозаменители, кроме аспартама, можно использовать для горячей кулинарной обработки.
Разрешенные для применения сахарозаменители не оказывают вредного воздействия на организм.
Суточные дозы: для сахарина – 5 мг на 1 кг массы тела, для цикламатов – 11 мг/кг. То есть при массе тела 80 кг можно съесть не больше 40 г сахарина в сутки или не больше 85–90 г цикломатов.
Кроме искусственных сахарозаменителей существуют и растения, имеющие сладкий вкус и не повышающие сахар крови. К ним, например, относится лист стевии, имеющий коэффициент сладости 300. Он также улучшает работу желудка, снижает артериальное давление и укрепляет иммунитет.
Диета по гликемическому индексу
Многие исследователи пытаются так составить рацион для больного сахарным диабетом, чтобы по возможности удержать на приемлемом уровне концентрацию сахара в крови. Именно в этих целях в 1981 году Дж. Дженкис (Канада) впервые ввел понятие «гликемический индекс» (ГИ). Слово «гликемия» образовано от греческих слов «сладкий» и «кровь» и означает «концентрация глюкозы в крови». Гликемический индекс продукта означает его способность (в количественном выражении) влиять на содержание глюкозы в крови. В результате все продукты можно распределить по гликемическому индексу на несколько групп: продукты с низким ГИ, умеренным ГИ, высоким ГИ.
Определить гликемический индекс довольно сложно. Сначала у испытуемого определяют гликемическую кривую, которая показывает, насколько повышается в крови содержание глюкозы после употребления (натощак) 50 г чистой глюкозы. Затем берут какой-либо конкретный продукт, содержащий 50 г усвояемых углеводов (пищевые волокна при этом не учитываются), и определяют, насколько повышается уровень глюкозы в крови у того же человека после употребления этого продукта (для чего также строят гликемическую кривую). После этого сравнивают две эти кривые.
В реальности это очень непросто и весьма дорого – и испытуемых должно быть несколько, и проб надо сделать несколько. В целом для одного продукта получается 40–50 показателей гликемического индекса, из которых вычисляют средний.
Гликемический индекс можно определять не только «по глюкозе», но и «по белому хлебу». Для этого испытуемым дают вместо 50 г чистой глюкозы в начале обследования количество белого хлеба, содержащее 50 г усвояемых углеводов.
В табл. 3 представлены ГИ пищевых продуктов и блюд «по белому хлебу».
Таблица 3
Гликемические индексы (ГИ) пищевых продуктов и блюд по сравнению с ГИ белого хлеба, принятым за 100 (J. Gray, 2003)
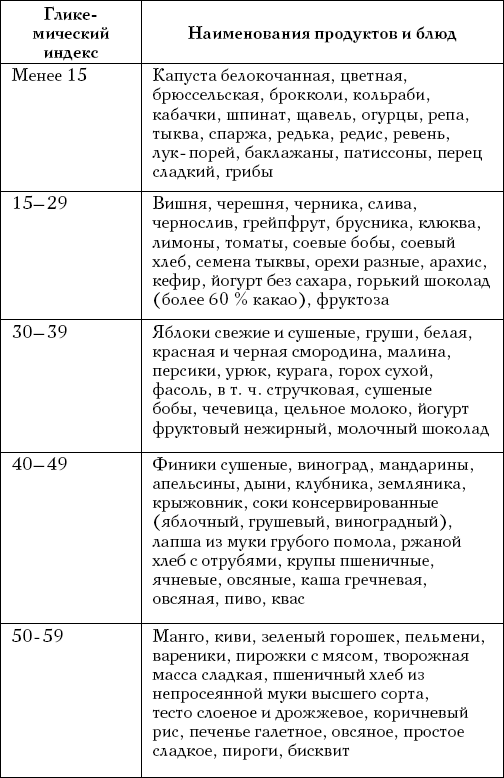
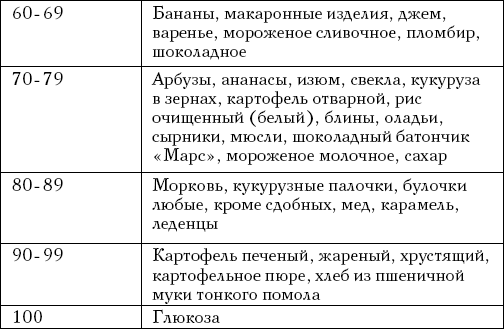 Величины ГИ продуктов и блюд, определяемые по отношению к белому хлебу, выше, чем определяемые по отношению к глюкозе, в среднем в 1,4 раза. Например, для сахара это 87 и 77 соответственно, для бананов – 83 и 65, для меда – 104 и 85, для овсяной каши – 87 и 46 и т. д. В результате одни и те же продукты и блюда могут попасть в разные группы (низких, средних или высоких величин ГИ). В одном и том же количестве белого хлеба может содержаться разное количество усвояемых углеводов (это зависит от степени помола муки, сорта пшеницы, природной структуры крахмала данной пшеницы и др.), поэтому более точные значения ГИ продуктов и блюд получаются, когда за стандарт берется глюкоза, а не белый хлеб. Большинство овощей, многие фрукты и ягоды, бобовые, грибы и молочные продукты имеют низкий ГИ.
Величины ГИ продуктов и блюд, определяемые по отношению к белому хлебу, выше, чем определяемые по отношению к глюкозе, в среднем в 1,4 раза. Например, для сахара это 87 и 77 соответственно, для бананов – 83 и 65, для меда – 104 и 85, для овсяной каши – 87 и 46 и т. д. В результате одни и те же продукты и блюда могут попасть в разные группы (низких, средних или высоких величин ГИ). В одном и том же количестве белого хлеба может содержаться разное количество усвояемых углеводов (это зависит от степени помола муки, сорта пшеницы, природной структуры крахмала данной пшеницы и др.), поэтому более точные значения ГИ продуктов и блюд получаются, когда за стандарт берется глюкоза, а не белый хлеб. Большинство овощей, многие фрукты и ягоды, бобовые, грибы и молочные продукты имеют низкий ГИ.
Итак, чем выше ГИ какого-то продукта или блюда, тем быстрее и значительнее после их употребления происходит подъем уровня глюкозы в крови и тем больше требуется инсулина для ее усвоения. При низких значениях ГИ продуктов и блюд глюкоза в кровь должна поступать медленнее, более равномерно, что требует меньшего количества инсулина.
Однако на практике оказалось, что ГИ продукта зависит от целого ряда факторов. Самое большое влияние на ГИ продукта оказывает «вид» (структура и свойства) содержащегося в нем крахмала. Крахмал состоит в основном из смеси двух полимеров глюкозы – амилопектина и амилозы; кроме того, какая-то часть крахмала не переваривается. Соотношение между этими двумя полимерами может быть разным даже в одном и том же продукте, потому что зависит от очень многих факторов: места произрастания и условий выращивания, времени сбора урожая, наконец, от сорта. Чем больше в крахмале продукта доля амилопектина, тем быстрее переваривается в желудочно-кишечном тракте этот продукт. А уровни глюкозы и, как следствие, инсулина в крови повышаются тем быстрее и значительнее, чем быстрее происходит расщепление углеводов до глюкозы. Соответственно, ГИ, например, разных сортов риса могут различаться в 1,5 раза. На этикетках продуктов эти пропорции не указываются, поэтому точно оценить ГИ данного конкретного продукта невозможно иногда даже приблизительно.
Большое влияние на ГИ оказывает весь химический состав продукта или блюда. Особое значение в этом плане имеют пищевые волокна, и прежде всего клетчатка. Пищевые волокна замедляют распад крахмала и дисахаридов (сахароза, лактоза), а также всасывание из кишечника глюкозы, фруктозы и галактозы, что способствует снижению ГИ. Например, очищенные от кожуры фрукты содержат значительно меньше пищевых волокон, чем неочищенные. У осветленных соков фруктов и ягод ГИ в 1,5–2 раза выше, чем у неосветленных с мякотью (нектаров), содержащих пектин и клетчатку.
Белки и жиры также способствуют снижению ГИ. Например, ГИ сливочного мороженого ниже, чем молочного, поскольку при одинаковом количестве сахара в сливочном мороженом жира больше (10 %), чем в молочном (3,5 %).
На величины ГИ оказывают некоторое влияние также танины и прочие дубильные вещества, которые тормозят переваривание крахмала и/или всасывание из кишечника глюкозы. Следовательно, если запивать кашу или другую крахмалистую пищу очень крепким чаем, богатым танином, ГИ будет немного снижаться.
Количество устойчивого крахмала (и соответственно величина ГИ) зависит также и от его кулинарной обработки. Так, в горячем сваренном картофеле определяется 6,8 % устойчивого крахмала, а в этом же, но холодном (остывшем) картофеле – 13,3 %. То есть холодные вареные продукты будут иметь меньшие ГИ, чем те же продукты в горячем виде.
Сырой крахмал нерастворим в воде, поэтому он почти не переваривается и, значит, не влияет на уровень глюкозы в крови. При нагревании в присутствии воды гранулы крахмала набухают и распадаются (происходит желатинизация крахмала). Между степенью желатинизации крахмала, скоростью его переваривания и выраженностью подъема уровня глюкозы в крови (величинами ГИ) имеется почти прямая зависимость.
Сравнение полуготовых и готовых продуктов промышленного производства (например, из риса, кукурузы, картофеля или гороха) с продукцией домашнего приготовления показало, что только чипсы из картофеля имели такой же ГИ, как у картофеля, сваренного обычным способом. У остальных заводских продуктов ГИ был более высоким.
Определить гликемический индекс довольно сложно. Сначала у испытуемого определяют гликемическую кривую, которая показывает, насколько повышается в крови содержание глюкозы после употребления (натощак) 50 г чистой глюкозы. Затем берут какой-либо конкретный продукт, содержащий 50 г усвояемых углеводов (пищевые волокна при этом не учитываются), и определяют, насколько повышается уровень глюкозы в крови у того же человека после употребления этого продукта (для чего также строят гликемическую кривую). После этого сравнивают две эти кривые.
В реальности это очень непросто и весьма дорого – и испытуемых должно быть несколько, и проб надо сделать несколько. В целом для одного продукта получается 40–50 показателей гликемического индекса, из которых вычисляют средний.
Гликемический индекс можно определять не только «по глюкозе», но и «по белому хлебу». Для этого испытуемым дают вместо 50 г чистой глюкозы в начале обследования количество белого хлеба, содержащее 50 г усвояемых углеводов.
В табл. 3 представлены ГИ пищевых продуктов и блюд «по белому хлебу».
Таблица 3
Гликемические индексы (ГИ) пищевых продуктов и блюд по сравнению с ГИ белого хлеба, принятым за 100 (J. Gray, 2003)


Итак, чем выше ГИ какого-то продукта или блюда, тем быстрее и значительнее после их употребления происходит подъем уровня глюкозы в крови и тем больше требуется инсулина для ее усвоения. При низких значениях ГИ продуктов и блюд глюкоза в кровь должна поступать медленнее, более равномерно, что требует меньшего количества инсулина.
Однако на практике оказалось, что ГИ продукта зависит от целого ряда факторов. Самое большое влияние на ГИ продукта оказывает «вид» (структура и свойства) содержащегося в нем крахмала. Крахмал состоит в основном из смеси двух полимеров глюкозы – амилопектина и амилозы; кроме того, какая-то часть крахмала не переваривается. Соотношение между этими двумя полимерами может быть разным даже в одном и том же продукте, потому что зависит от очень многих факторов: места произрастания и условий выращивания, времени сбора урожая, наконец, от сорта. Чем больше в крахмале продукта доля амилопектина, тем быстрее переваривается в желудочно-кишечном тракте этот продукт. А уровни глюкозы и, как следствие, инсулина в крови повышаются тем быстрее и значительнее, чем быстрее происходит расщепление углеводов до глюкозы. Соответственно, ГИ, например, разных сортов риса могут различаться в 1,5 раза. На этикетках продуктов эти пропорции не указываются, поэтому точно оценить ГИ данного конкретного продукта невозможно иногда даже приблизительно.
Большое влияние на ГИ оказывает весь химический состав продукта или блюда. Особое значение в этом плане имеют пищевые волокна, и прежде всего клетчатка. Пищевые волокна замедляют распад крахмала и дисахаридов (сахароза, лактоза), а также всасывание из кишечника глюкозы, фруктозы и галактозы, что способствует снижению ГИ. Например, очищенные от кожуры фрукты содержат значительно меньше пищевых волокон, чем неочищенные. У осветленных соков фруктов и ягод ГИ в 1,5–2 раза выше, чем у неосветленных с мякотью (нектаров), содержащих пектин и клетчатку.
Белки и жиры также способствуют снижению ГИ. Например, ГИ сливочного мороженого ниже, чем молочного, поскольку при одинаковом количестве сахара в сливочном мороженом жира больше (10 %), чем в молочном (3,5 %).
На величины ГИ оказывают некоторое влияние также танины и прочие дубильные вещества, которые тормозят переваривание крахмала и/или всасывание из кишечника глюкозы. Следовательно, если запивать кашу или другую крахмалистую пищу очень крепким чаем, богатым танином, ГИ будет немного снижаться.
Количество устойчивого крахмала (и соответственно величина ГИ) зависит также и от его кулинарной обработки. Так, в горячем сваренном картофеле определяется 6,8 % устойчивого крахмала, а в этом же, но холодном (остывшем) картофеле – 13,3 %. То есть холодные вареные продукты будут иметь меньшие ГИ, чем те же продукты в горячем виде.
Сырой крахмал нерастворим в воде, поэтому он почти не переваривается и, значит, не влияет на уровень глюкозы в крови. При нагревании в присутствии воды гранулы крахмала набухают и распадаются (происходит желатинизация крахмала). Между степенью желатинизации крахмала, скоростью его переваривания и выраженностью подъема уровня глюкозы в крови (величинами ГИ) имеется почти прямая зависимость.
Сравнение полуготовых и готовых продуктов промышленного производства (например, из риса, кукурузы, картофеля или гороха) с продукцией домашнего приготовления показало, что только чипсы из картофеля имели такой же ГИ, как у картофеля, сваренного обычным способом. У остальных заводских продуктов ГИ был более высоким.
Конец бесплатного ознакомительного фрагмента
