Страница:
• Подобные схемы диетических «столов», по-видимому, нужны и сейчас и в будущем, поскольку помогают молодому врачу разобраться в основах лечебного питания; они нужны и для использования в обучающих программах по лечебному питанию.
• Что касается групповой системы диетических столов в общественном питании, ее нужно пересмотреть, дать более четкую характеристику отдельным «столам», а главное, уменьшить количество диетических «столов», в то же время предоставив возможность и право выбора конкретных блюд. Пусть количество «столов» будет минимальным, а возможность выбора блюд в предлагаемом меню – значительно большей. Это касается в первую очередь диетических столовых и санаториев. Что касается возможности выбора блюд в больницах, это вопрос, требующий соответствующего экономического подкрепления.
• Некоторые диетологи, составив индивидуальную диету для конкретного больного и подчеркивая ее достоинства (а они несомненны), позволяют утверждать, что эта диета лучше, чем «диета Певзнера». Сразу скажем: сопоставление индивидуальной диеты с диетами, входящими в групповую систему диетических столов профессора Певзнера, неправомерно и не выдерживает никакой критики, речь идет при этом о совершенно разных понятиях. Групповая система диетических столов, мы позволим еще раз подчеркнуть, сознательно составлена ее автором в расчете «лечить болезнь, а не больного» и рассчитана прежде всего на внедрение лечебного питания в образ жизни тысяч и тысяч людей. Эта система помогает убедить их в необходимости соблюдения режима питания, применении щадящих диет при обострении некоторых заболеваний.
Часто нас спрашивают: как перейти от групповой системы диетических столов к индивидуальному диетическому питанию?
Отвечаем: в домашних условиях прежде всего нужно пройти «школу лечебного питания». Необходима консультация лечащего врача, диетолога, ознакомление с научно-популярной литературой, написанной специалистами-врачами. Обученный, грамотный пациент будет знать, что ему можно есть и от какой пищи следует воздержаться.
Что касается людей, находящихся в санаториях и пансионатах с лечением, приблизиться к индивидуальному питанию, на наш взгляд, можно при наличии права выбора блюд (одного из 3 – 5 по предварительному заказу). Кстати, как во времена М. И. Певзнера, так и в настоящее время возможность выбора блюд самим едоком обязательно предусматривается во многих санаториях, пансионатах, диетстоловых.
Номенклатура диетических столов
Диета № 1
Диета № 2
Диета № 3
Диета № 4
Диета № 5
Диета № 6
Диета № 7
Диета № 8
Диета № 9
Диета № 10
Диета № 11
Диета № 12
Диета № 13
Диета № 14
Диета № 15
Раздел IX
М. И. Певзнер
Питание при заболеваниях органов пищеварения
Предисловие
Питание при болезнях пищевода
Питание при эзофагите
Питание при желудочно-пищеводном рефлюксе
Питание при пептической язве пищевода
Питание при кардиоспазме (ахалазии пищевода)
Питание при дивертикулах пищевода
Питание при грыже пищеводного отверстия диафрагмы
Питание при язвенной болезни
Диетический стол № 1а
Диетический стол № 1б
Рецепты диетических столов № 1а и № 1б
• Что касается групповой системы диетических столов в общественном питании, ее нужно пересмотреть, дать более четкую характеристику отдельным «столам», а главное, уменьшить количество диетических «столов», в то же время предоставив возможность и право выбора конкретных блюд. Пусть количество «столов» будет минимальным, а возможность выбора блюд в предлагаемом меню – значительно большей. Это касается в первую очередь диетических столовых и санаториев. Что касается возможности выбора блюд в больницах, это вопрос, требующий соответствующего экономического подкрепления.
• Некоторые диетологи, составив индивидуальную диету для конкретного больного и подчеркивая ее достоинства (а они несомненны), позволяют утверждать, что эта диета лучше, чем «диета Певзнера». Сразу скажем: сопоставление индивидуальной диеты с диетами, входящими в групповую систему диетических столов профессора Певзнера, неправомерно и не выдерживает никакой критики, речь идет при этом о совершенно разных понятиях. Групповая система диетических столов, мы позволим еще раз подчеркнуть, сознательно составлена ее автором в расчете «лечить болезнь, а не больного» и рассчитана прежде всего на внедрение лечебного питания в образ жизни тысяч и тысяч людей. Эта система помогает убедить их в необходимости соблюдения режима питания, применении щадящих диет при обострении некоторых заболеваний.
Часто нас спрашивают: как перейти от групповой системы диетических столов к индивидуальному диетическому питанию?
Отвечаем: в домашних условиях прежде всего нужно пройти «школу лечебного питания». Необходима консультация лечащего врача, диетолога, ознакомление с научно-популярной литературой, написанной специалистами-врачами. Обученный, грамотный пациент будет знать, что ему можно есть и от какой пищи следует воздержаться.
Что касается людей, находящихся в санаториях и пансионатах с лечением, приблизиться к индивидуальному питанию, на наш взгляд, можно при наличии права выбора блюд (одного из 3 – 5 по предварительному заказу). Кстати, как во времена М. И. Певзнера, так и в настоящее время возможность выбора блюд самим едоком обязательно предусматривается во многих санаториях, пансионатах, диетстоловых.
Номенклатура диетических столов
(разработана в Клинике лечебного питания Института питания Российской академии медицинских наук)
Диета № 1
Язвенная болезнь желудка и двенадцатиперстной кишки в стадии затухающего обострения и компенсации; хронический гастрит с выраженными диспепсическими явлениями (изжога, отрыжки), повышенной кислотностью желудочного содержимого.
Диета № 2
Хронический гастрит с секреторной недостаточностью в период обострения заболевания и превалирования нарушений работы кишечника, хронический энтероколит вне обострения.
Диета № 3
Нарушения моторной функции кишечника, сопровождающиеся запорами, если при этом нет признаков резко выраженного колита.
Диета № 4
Все случаи раздражения желудочно-кишечного тракта, сопровождающиеся расстройством деятельности кишечника (поносами).
Диета № 5
Хронические заболевания печени и желчного пузыря вне периода обострения; заболевания, сопровождающиеся нарушением деятельности печени и желчных путей.
Диета № 6
Подагра, мочекислый диатез.
Диета № 7
Заболевания почек в фазе выздоровления и вне обострения.
Диета № 8
Ожирение как основное заболевание или сопутствующее при других болезнях, не требующих специальных диет.
Диета № 9
Сахарный диабет.
Диета № 10
Заболевания сердечно-сосудистой системы в фазе компенсации, гипертоническая болезнь, ишемическая болезнь сердца.
Диета № 11
Заболевания легких, туберкулез при отсутствии заболеваний желудочно-кишечного тракта.
Диета № 12
Заболевания нервной системы при отсутствии заболеваний желудочно-кишечного тракта.
Диета № 13
Острые инфекционные заболевания.
Диета № 14
Фосфатурия, выраженная оксалурия с образованием камней.
Диета № 15
Различные заболевания, не требующие специальных лечебных диет и без нарушений пищеварительной системы, в период выздоровления и перехода к обычному питанию после пользования лечебными диетами.
Раздел IX
Диета вместо лекарств
Без лечебного питания не может быть рационального лечения.
М. И. Певзнер
Питание при заболеваниях органов пищеварения
Предисловие
Благодаря повседневной практике врачевания в Клинике лечебного питания и в ряде московских поликлиник на протяжении сорока лет мною и моими коллегами накоплен большой опыт диетического лечения заболеваний органов пищеварения.
Нередко приходится отвечать на вопрос: не уменьшилось ли значение лечебного питания в связи с появлением множества новых и подчас довольно эффективных медикаментов?
Ответ однозначен: роль питания при лечении и, главное, профилактике заболеваний пищеварительной системы не только не уменьшилась, а значительно возросла. Дело в том, что лечебное питание позволяет довольствоваться минимальным количеством медикаментов, следовательно, уменьшает возможность появления побочных осложнений от их применения и аллергических реакций. А соблюдение рекомендованных врачом режима питания и диеты способствует профилактике заболеваний.
В то же время необходимо признать, что при некоторых заболеваниях современные медикаменты позволяют уменьшить сроки применения «строгих» щадящих диет, дают возможность все чаще использовать в лечебных целях более расширенные и разнообразные рационы питания.
Питание и заболевания органов пищеварения связаны самым тесным образом. Неправильное питание, переедание, нарушение режима питания могут быть причиной заболеваний. Напротив, лечебное питание зачастую является главным лечебным средством при различных заболеваниях пищеварительной системы. Таким образом, диетология и гастроэнтерология неотделимы одна от другой. Не случайно профессор М. И. Певзнер, создавая систему пятнадцати номерных диетических столов, самые первые столы – 1, 2, 3, 4, 5 – отнес к диетическому лечению органов пищеварения.
Нередко приходится отвечать на вопрос: не уменьшилось ли значение лечебного питания в связи с появлением множества новых и подчас довольно эффективных медикаментов?
Ответ однозначен: роль питания при лечении и, главное, профилактике заболеваний пищеварительной системы не только не уменьшилась, а значительно возросла. Дело в том, что лечебное питание позволяет довольствоваться минимальным количеством медикаментов, следовательно, уменьшает возможность появления побочных осложнений от их применения и аллергических реакций. А соблюдение рекомендованных врачом режима питания и диеты способствует профилактике заболеваний.
В то же время необходимо признать, что при некоторых заболеваниях современные медикаменты позволяют уменьшить сроки применения «строгих» щадящих диет, дают возможность все чаще использовать в лечебных целях более расширенные и разнообразные рационы питания.
Питание и заболевания органов пищеварения связаны самым тесным образом. Неправильное питание, переедание, нарушение режима питания могут быть причиной заболеваний. Напротив, лечебное питание зачастую является главным лечебным средством при различных заболеваниях пищеварительной системы. Таким образом, диетология и гастроэнтерология неотделимы одна от другой. Не случайно профессор М. И. Певзнер, создавая систему пятнадцати номерных диетических столов, самые первые столы – 1, 2, 3, 4, 5 – отнес к диетическому лечению органов пищеварения.
Питание при болезнях пищевода
Основной симптом заболевания пищевода – дисфагия (затруднение глотания). Она может сопровождаться болью. Однако возможна боль при глотании и без дисфагии. Спонтанная боль за грудиной при нарушении моторики пищевода может быть сильной и во всех отношениях имитировать стенокардию.
При заболеваниях пищевода бывают и другие жалобы – изжога, отрыжка, неприятный вкус во рту или запах изо рта, гиперсаливация (увеличенное выделение слюны).
Рассмотрим вопросы диетотерапии при некоторых заболеваниях пищевода.
При заболеваниях пищевода бывают и другие жалобы – изжога, отрыжка, неприятный вкус во рту или запах изо рта, гиперсаливация (увеличенное выделение слюны).
Рассмотрим вопросы диетотерапии при некоторых заболеваниях пищевода.
Питание при эзофагите
Эзофагит (oesophagus – «пищевод») – воспаление слизистой оболочки пищевода – возникает в результате ее раздражения чрезмерно горячей пищей, крепкими алкогольными напитками, увлечения острой пищей. Может сопровождать некоторые инфекционные заболевания, возникать при травмах пищевода инородным телом, например рыбьей или птичьей костью, при лучевых поражениях, хронических воспалительных заболеваниях миндалин, гайморовых полостей.
Наиболее частая жалоба – ощущение жжения за грудиной. Нередко больные чувствуют прохождение пищевого комка по пищеводу, что сопровождается ощущением саднения, иногда болью, обильным слюноотделением.
Диетические рекомендации: щадящая диета – протертый вариант диеты № 1 (см. раздел «Питание при язвенной болезни»). Пища дается 5 – 6 раз в день в протертом виде, исключается горячая еда. В период обострения показано однодневное лечебное голодание. При стихании воспалительного процесса полезны теплое молоко, сырые яйца (при хорошей переносимости), жидкие каши, протертые овощные супы. Оказывает лечебное действие прием масла – облепихового, кукурузного, оливкового, подсолнечного – по 1 ст. ложке натощак. Полезна минеральная вода: «славяновская», «смирновская», «боржоми».
Наиболее частая жалоба – ощущение жжения за грудиной. Нередко больные чувствуют прохождение пищевого комка по пищеводу, что сопровождается ощущением саднения, иногда болью, обильным слюноотделением.
Диетические рекомендации: щадящая диета – протертый вариант диеты № 1 (см. раздел «Питание при язвенной болезни»). Пища дается 5 – 6 раз в день в протертом виде, исключается горячая еда. В период обострения показано однодневное лечебное голодание. При стихании воспалительного процесса полезны теплое молоко, сырые яйца (при хорошей переносимости), жидкие каши, протертые овощные супы. Оказывает лечебное действие прием масла – облепихового, кукурузного, оливкового, подсолнечного – по 1 ст. ложке натощак. Полезна минеральная вода: «славяновская», «смирновская», «боржоми».
Питание при желудочно-пищеводном рефлюксе
Рефлюкс (от лат. refluxum – «течь обратно») указывает на функциональную недостаточность нижнего пищеводного сфинктера, который при «нормальном» функционировании у взрослого человека не допускает подобного заброса. Заброс считается нормальным лишь у детей первых месяцев жизни, проявляясь срыгиваниями.
Постоянное раздражение слизистой оболочки пищевода желудочным содержимым приводит к развитию эзофагита.
Наиболее яркие симптомы желудочно-кишечного рефлюкса – изжога и регургитация желудочного содержимого в полость рта, иными словами, срыгивания съеденной пищей или слизистой жидкостью, кислой или горькой на вкус (желудочный сок, желчь).
Среди осложнений желудочно-пищеводного рефлюкса выделяют язву пищевода.
В ряде случаев лечащий врач может рекомендовать пациенту есть стоя и после ужина в течение получаса походить – это способствует более быстрой эвакуации пищи из желудка (Петровский Б. В.). Рекомендуются щелочные минеральные воды типа «боржоми», «славяновская», «смирновская».
При резко выраженной изжоге принимать щелочи следует не только за 1 ч до еды и на ночь перед сном, но и при необходимости в течение дня и ночи. Питьевая сода может быстро снимать изжогу и боли, однако систематически пользоваться содой не следует, так как при ее взаимодействии с соляной кислотой желудочного сока образуется углекислота, обладающая сокогонным действием.
Иногда изжога и регургитация могут возникать в связи с выраженным наклоном вперед: при наклоне, чтобы завязать шнурки на ботинках (симптом «шнурка»), после подъема тяжестей и выполнения упражнений, связанных с напряжением мышц брюшного пресса. Все это следует учитывать нашим пациентам.
Когда изжога беспокоит ночью и заставляет проснуться, больной вынужден встать, чтобы немного поесть и принять щелочь.
Я не могу согласиться с врачами, которые рекомендуют ужинать за 3 – 4 ч до сна. Считаю, что ужинать надо за полтора часа до сна, чтобы не просыпаться от голода и изжоги. Ужин должен быть самым легким: например, небольшая порция овсяной каши или творога и 1/2 стакана щелочной воды (подогретой, без газа) или некрепкого чая. Спать следует с хорошо приподнятым изголовьем.
Постоянное раздражение слизистой оболочки пищевода желудочным содержимым приводит к развитию эзофагита.
Наиболее яркие симптомы желудочно-кишечного рефлюкса – изжога и регургитация желудочного содержимого в полость рта, иными словами, срыгивания съеденной пищей или слизистой жидкостью, кислой или горькой на вкус (желудочный сок, желчь).
Среди осложнений желудочно-пищеводного рефлюкса выделяют язву пищевода.
Диетические рекомендации: при обострении – диеты № 1а, 1б, протертый вариант диеты № 1 (см. раздел «Питание при язвенной болезни»). Пища дается 5 – 6 раз в день в протертом виде. Соблюдение режима питания способствует исключению переедания, вызывающего обострение симптомов заболевания.
За обедом ешь мало, а за ужином еще меньше, ибо здоровье всего тела куется в кузнице нашего желудка.
М. СЕРВАНТЕС (1547–1616), испанский писатель
В ряде случаев лечащий врач может рекомендовать пациенту есть стоя и после ужина в течение получаса походить – это способствует более быстрой эвакуации пищи из желудка (Петровский Б. В.). Рекомендуются щелочные минеральные воды типа «боржоми», «славяновская», «смирновская».
При резко выраженной изжоге принимать щелочи следует не только за 1 ч до еды и на ночь перед сном, но и при необходимости в течение дня и ночи. Питьевая сода может быстро снимать изжогу и боли, однако систематически пользоваться содой не следует, так как при ее взаимодействии с соляной кислотой желудочного сока образуется углекислота, обладающая сокогонным действием.
Иногда изжога и регургитация могут возникать в связи с выраженным наклоном вперед: при наклоне, чтобы завязать шнурки на ботинках (симптом «шнурка»), после подъема тяжестей и выполнения упражнений, связанных с напряжением мышц брюшного пресса. Все это следует учитывать нашим пациентам.
Когда изжога беспокоит ночью и заставляет проснуться, больной вынужден встать, чтобы немного поесть и принять щелочь.
Я не могу согласиться с врачами, которые рекомендуют ужинать за 3 – 4 ч до сна. Считаю, что ужинать надо за полтора часа до сна, чтобы не просыпаться от голода и изжоги. Ужин должен быть самым легким: например, небольшая порция овсяной каши или творога и 1/2 стакана щелочной воды (подогретой, без газа) или некрепкого чая. Спать следует с хорошо приподнятым изголовьем.
Питание при пептической язве пищевода
Пептические язвы пищевода вызывают боли такого же типа, как язвы желудка или двенадцатиперстной кишки, но обычно они локализуются в области мечевидного отростка грудины или верхней загрудинной области. Особенность этих язв – медленное заживление.
Диетические рекомендации идентичны рекомендациям при язвенной болезни (см. раздел «Питание при язвенной болезни»).
Диетические рекомендации идентичны рекомендациям при язвенной болезни (см. раздел «Питание при язвенной болезни»).
Питание при кардиоспазме (ахалазии пищевода)
Название заболевания происходит от греческого слова «kardia» (выходное отверстие желудка, другое значение, как известно, сердце).
Слово «ахалазия» происходит от греческого «chalasis» («расслабление»); ахалазия – нарушение способности к расслаблению.
В «Энциклопедическом словаре медицинских терминов» (М.: Советская энциклопедия, 1983) читаем определение:
«Кардиоспазм – болезнь, характеризующаяся нарушением сократительной способности пищевода и рефлекторного раскрытия кардиального отверстия, что приводит к затруднению поступления пищевых масс из пищевода в желудок».
Ахалазия может быть в любом возрасте, но чаще констатируется у лиц 20 – 40 лет. Главными ее симптомами являются дисфагия (затруднение глотания) как при твердой, так и при жидкой пище, а также боли в грудной клетке, срыгивание непереваренной пищи, кашель. При рентгенологическом исследовании пищевода отмечается значительное его расширение.
Диетические рекомендации: пища дается в протертом и полужидком виде (диеты № 1а, 1б, протертый вариант диеты № 1; см. «Питание при язвенной болезни»).
Режим питания: 4 – 5 приемов пищи в течение дня. Необходимо есть медленно, тщательно пережевывая пищу.
Полезные рекомендации больным ахалазией пищевода дают В. Х. Василенко, А. Л. Гребенев, М. М. Сальман в монографии «Болезни пищевода» (М.: Медицина, 1971). Для улучшения прохождения пищи в желудок после еды следует залпом выпить немного теплой кипяченой воды. Некоторым больным хорошо помогают специальные приемы, облегчающие прохождение пищи в желудок. Сущность их состоит в повышении внутригрудного и внутрипищеводного давления. Например, сильное выгибание назад грудной клетки и шеи способствует выпрямлению пищевода и повышению давления находящейся в нем пищи на нижний пищеводный сфинктер. Нельзя принимать пищу непосредственно перед сном, иначе возникнет длительный застой пищевой массы и ее разложение в пищеводе. Интересно, что прием нитроглицерина под язык перед едой способствует прохождению пищи в желудок.
Слово «ахалазия» происходит от греческого «chalasis» («расслабление»); ахалазия – нарушение способности к расслаблению.
В «Энциклопедическом словаре медицинских терминов» (М.: Советская энциклопедия, 1983) читаем определение:
«Кардиоспазм – болезнь, характеризующаяся нарушением сократительной способности пищевода и рефлекторного раскрытия кардиального отверстия, что приводит к затруднению поступления пищевых масс из пищевода в желудок».
Ахалазия может быть в любом возрасте, но чаще констатируется у лиц 20 – 40 лет. Главными ее симптомами являются дисфагия (затруднение глотания) как при твердой, так и при жидкой пище, а также боли в грудной клетке, срыгивание непереваренной пищи, кашель. При рентгенологическом исследовании пищевода отмечается значительное его расширение.
Диетические рекомендации: пища дается в протертом и полужидком виде (диеты № 1а, 1б, протертый вариант диеты № 1; см. «Питание при язвенной болезни»).
Режим питания: 4 – 5 приемов пищи в течение дня. Необходимо есть медленно, тщательно пережевывая пищу.
Полезные рекомендации больным ахалазией пищевода дают В. Х. Василенко, А. Л. Гребенев, М. М. Сальман в монографии «Болезни пищевода» (М.: Медицина, 1971). Для улучшения прохождения пищи в желудок после еды следует залпом выпить немного теплой кипяченой воды. Некоторым больным хорошо помогают специальные приемы, облегчающие прохождение пищи в желудок. Сущность их состоит в повышении внутригрудного и внутрипищеводного давления. Например, сильное выгибание назад грудной клетки и шеи способствует выпрямлению пищевода и повышению давления находящейся в нем пищи на нижний пищеводный сфинктер. Нельзя принимать пищу непосредственно перед сном, иначе возникнет длительный застой пищевой массы и ее разложение в пищеводе. Интересно, что прием нитроглицерина под язык перед едой способствует прохождению пищи в желудок.
Каждый больной, по различию сложения своего, требует особого лечения, хотя болезнь одна и та же.
М. Я. МУДРОВ (1776–1831), русский терапевт
Питание при дивертикулах пищевода
Дивертикулы пищевода – ограниченные выпячивания пищеводной стенки, сообщающиеся с его полостью (от лат. diverticulum – «дорога в сторону», «ответвление»).
Дивертикулы могут располагаться в различных отделах пищевода. Так, ценкеровский дивертикул (по имени немецкого ученого Ценкера – Zenker F. A., 1825 – 1898) представляет собой выпячивание в области глоточного конца пищевода. Ценкеровский дивертикул наполняется пищей, которая срыгивается, когда больной наклоняется или ложится. В редких случаях карман ценкеровского дивертикула может быть большим и вызывать нарушения глотания.
Небольшой дивертикул может ничем не проявляться или вызывать жалобы на першение, ощущение инородного предмета в глотке, повышенное слюноотделение, неприятный запах изо рта, тошноту.
Диетические рекомендации: дробное питание 4 – 5 раз в день, диета типа диетического стола № 1 (см. раздел «Питание при язвенной болезни»). Необходимо тщательно пережевывать пищу. Полезно перед едой принять 1 – 2 ч. ложки растительного масла (любого – подсолнечного, кукурузного, оливкового и др.). После еды советуем полоскать рот и горло теплой водой.
Дивертикулы могут располагаться в различных отделах пищевода. Так, ценкеровский дивертикул (по имени немецкого ученого Ценкера – Zenker F. A., 1825 – 1898) представляет собой выпячивание в области глоточного конца пищевода. Ценкеровский дивертикул наполняется пищей, которая срыгивается, когда больной наклоняется или ложится. В редких случаях карман ценкеровского дивертикула может быть большим и вызывать нарушения глотания.
Небольшой дивертикул может ничем не проявляться или вызывать жалобы на першение, ощущение инородного предмета в глотке, повышенное слюноотделение, неприятный запах изо рта, тошноту.
Диетические рекомендации: дробное питание 4 – 5 раз в день, диета типа диетического стола № 1 (см. раздел «Питание при язвенной болезни»). Необходимо тщательно пережевывать пищу. Полезно перед едой принять 1 – 2 ч. ложки растительного масла (любого – подсолнечного, кукурузного, оливкового и др.). После еды советуем полоскать рот и горло теплой водой.
Питание при грыже пищеводного отверстия диафрагмы
Грыжа пищеводного отверстия диафрагмы – выбухание желудка над диафрагмой – обычно легко выявляется при рентгенологическом исследовании. В последние годы установлено, что это заболевание встречается довольно часто, особенно в пожилом возрасте; у женщин – несколько чаще, чем у мужчин.
Жалобы могут отсутствовать. Однако возможны боли за грудиной или в подложечной области, ощущение жжения, срыгивание, усиленное слюноотделение, изжога, возникающие или усиливающиеся в горизонтальном положении больного, особенно после обильной еды. Если принять вертикальное положение, выраженность указанных симптомов уменьшается или они исчезают. При этом желудок возвращается на свое место – в брюшную полость. Выбуханию желудка в грудную клетку способствует повышение внутрибрюшного давления, часто сопутствующее метеоризму (скоплению газов в кишечнике) и запорам.
Диетические рекомендации: есть надо 5 – 6 раз в день, понемногу, не допуская переедания и переполнения желудка. После приема пищи рекомендуется немного постоять, походить, а не ложиться. Исключают из рациона продукты, способствующие метеоризму: молоко, ржаной хлеб, горох, капусту, газированные напитки, ограничивают жареные блюда, наваристые мясные и рыбные бульоны, острые блюда с использованием специй, способствующие повышению желудочной секреции. Дело в том, что при грыже пищеводного отверстия возможен заброс в пищевод содержимого желудка и кислого желудочного сока, приводящий к жалобам на изжогу. При обострении симптомов показано соблюдение щадящей диеты № 1 (см. раздел «Питание при язвенной болезни») или диеты № 5 (см. раздел «Питание при хронических заболеваниях желчного пузыря и печени»).
Необходимо избегать запоров, добиваться регулярной работы кишечника.
Не рекомендуется физическая работа, связанная с поднятием тяжестей, наклонами, натуживанием.
Жалобы могут отсутствовать. Однако возможны боли за грудиной или в подложечной области, ощущение жжения, срыгивание, усиленное слюноотделение, изжога, возникающие или усиливающиеся в горизонтальном положении больного, особенно после обильной еды. Если принять вертикальное положение, выраженность указанных симптомов уменьшается или они исчезают. При этом желудок возвращается на свое место – в брюшную полость. Выбуханию желудка в грудную клетку способствует повышение внутрибрюшного давления, часто сопутствующее метеоризму (скоплению газов в кишечнике) и запорам.
Диетические рекомендации: есть надо 5 – 6 раз в день, понемногу, не допуская переедания и переполнения желудка. После приема пищи рекомендуется немного постоять, походить, а не ложиться. Исключают из рациона продукты, способствующие метеоризму: молоко, ржаной хлеб, горох, капусту, газированные напитки, ограничивают жареные блюда, наваристые мясные и рыбные бульоны, острые блюда с использованием специй, способствующие повышению желудочной секреции. Дело в том, что при грыже пищеводного отверстия возможен заброс в пищевод содержимого желудка и кислого желудочного сока, приводящий к жалобам на изжогу. При обострении симптомов показано соблюдение щадящей диеты № 1 (см. раздел «Питание при язвенной болезни») или диеты № 5 (см. раздел «Питание при хронических заболеваниях желчного пузыря и печени»).
Необходимо избегать запоров, добиваться регулярной работы кишечника.
Не рекомендуется физическая работа, связанная с поднятием тяжестей, наклонами, натуживанием.
Десять раз в день смейся и будь весел, чтобы ночью не беспокоил тебя желудок – этот отец скорби.Еще один совет: спать надо с приподнятым изголовьем или подкладывать вторую подушку. Перед сном полезно выпить 1/4 стакана щелочной минеральной воды или принять какую-либо щелочь, рекомендованную лечащим врачом.
ФРИДРИХ НИЦШЕ (1844–1900), немецкий философ
Питание при язвенной болезни
Основные симптомы язвенной болезни – изжога, неприятные ощущения в подложечной области, боли, возникающие через определенное время после приема пищи, отрыжка, рвота. Заболевание протекает с периодическими обострениями (чаще весной и осенью).
Язвенная болезнь излечима. Профилактика осложнений и выздоровление во многом зависят от поведения больного, прежде всего от организации питания.
Рацион должен быть полноценным, т.е. состоять из разнообразных продуктов и блюд, содержащих достаточное количество всех основных пищевых веществ (белки, жиры, углеводы, витамины, особенно С, А, группы В). Пищу следует принимать 4 – 6 раз в день малыми порциями. Противопоказано переедание.
Необходимо обеспечить наибольший покой слизистой оболочке желудка – соблюдать принцип механического и химического щажения (особенно при обострении заболевания).
В щадящий рацион включают продукты и блюда, слабо возбуждающие желудочную секрецию: молоко, сливки, творог, каши, протертые отварные овощи, протертые крупяные и вегетарианские (кроме капустных) супы, яйца всмятку или омлет, отварное мясо и рыбу, некрепкий чай, щелочные минеральные воды, не содержащие углекислоты.
При обострении язвенной болезни из рациона исключают продукты, усиливающие выделение желудочного сока: мясные, рыбные и грибные бульоны, жареные и тушенные в собственном соку мясо и рыбу, копченые и соленые продукты, пряности и специи (горчицу, перец и др.), алкогольные напитки, газированную воду, крепкий чай и кофе. Не следует употреблять также продукты с большим количеством клетчатки (репу, брюкву, редис), раздражающие слизистую оболочку желудка.
В зависимости от особенностей течения язвенной болезни используют разные рационы. Так, при резком обострении показаны диеты № 1а и 1б, назначаемые на короткий срок, при менее резком обострении – диета № 1 (она эффективна также при вялом, малосимптомном течении болезни без выраженных болей и изжоги).
Курс диетического лечения обычно начинают с щадящей диеты.
Язвенная болезнь излечима. Профилактика осложнений и выздоровление во многом зависят от поведения больного, прежде всего от организации питания.
Рацион должен быть полноценным, т.е. состоять из разнообразных продуктов и блюд, содержащих достаточное количество всех основных пищевых веществ (белки, жиры, углеводы, витамины, особенно С, А, группы В). Пищу следует принимать 4 – 6 раз в день малыми порциями. Противопоказано переедание.
Необходимо обеспечить наибольший покой слизистой оболочке желудка – соблюдать принцип механического и химического щажения (особенно при обострении заболевания).
В щадящий рацион включают продукты и блюда, слабо возбуждающие желудочную секрецию: молоко, сливки, творог, каши, протертые отварные овощи, протертые крупяные и вегетарианские (кроме капустных) супы, яйца всмятку или омлет, отварное мясо и рыбу, некрепкий чай, щелочные минеральные воды, не содержащие углекислоты.
При обострении язвенной болезни из рациона исключают продукты, усиливающие выделение желудочного сока: мясные, рыбные и грибные бульоны, жареные и тушенные в собственном соку мясо и рыбу, копченые и соленые продукты, пряности и специи (горчицу, перец и др.), алкогольные напитки, газированную воду, крепкий чай и кофе. Не следует употреблять также продукты с большим количеством клетчатки (репу, брюкву, редис), раздражающие слизистую оболочку желудка.
В зависимости от особенностей течения язвенной болезни используют разные рационы. Так, при резком обострении показаны диеты № 1а и 1б, назначаемые на короткий срок, при менее резком обострении – диета № 1 (она эффективна также при вялом, малосимптомном течении болезни без выраженных болей и изжоги).
Курс диетического лечения обычно начинают с щадящей диеты.
Диетический стол № 1а
Диетический стол 1а (диета № 1а) обеспечивает максимальное механическое и химическое щажение желудка. Все блюда готовят протертыми, жидкой или кашицеобразной консистенции, их варят в воде или готовят на пару.
Рекомендуемые продукты и блюда:
• слизистые супы из рисовой, овсяной, манной и перловой круп (с добавлением яично-молочной смеси, сливок, сливочного масла); для ускорения процесса варки их можно готовить также из муки для детского и диетического питания или из молотых круп;
• паровые суфле из нежирной говядины, телятины, свинины или кролика, курицы или индейки, а также из трески, щуки, серебристого хека, ледяной рыбы, наваги; суфле включают в рацион один раз в день;
• каши жидкие протертые из рисовой, овсяной, манной или гречневой круп, рисовой и гречневой муки (с добавлением молока или сливок);
• яйца всмятку, паровой омлет;
• молоко цельное, сгущенное, сливки натуральные и взбитые, свежеприготовленный пресный творог, паровое творожное суфле;
• кисели и желе из сладких сортов фруктов и ягод;
• некрепкий чай с молоком или свежими сливками, отвар шиповника, сладкие фруктово-ягодные соки;
• сливочное масло (добавляют в готовые блюда).
Из рациона исключают хлеб и хлебобулочные изделия.
Примерное меню диеты № 1а
1-й завтрак: паровой омлет, сливочное масло, молоко (1 стакан).
2-й завтрак: фруктовое желе.
Обед: рисовый слизистый суп, мясное паровое суфле, фруктовый кисель или молоко.
Полдник: яйцо всмятку, отвар шиповника.
Ужин: молочная манная каша или каша из геркулеса, кисель молочный или фруктовый.
Перед сном: молоко (1 стакан) или минеральная вода типа «боржоми» комнатной температуры, освобожденная от углекислого газа (заранее открытая).
Рекомендуемые продукты и блюда:
• слизистые супы из рисовой, овсяной, манной и перловой круп (с добавлением яично-молочной смеси, сливок, сливочного масла); для ускорения процесса варки их можно готовить также из муки для детского и диетического питания или из молотых круп;
• паровые суфле из нежирной говядины, телятины, свинины или кролика, курицы или индейки, а также из трески, щуки, серебристого хека, ледяной рыбы, наваги; суфле включают в рацион один раз в день;
• каши жидкие протертые из рисовой, овсяной, манной или гречневой круп, рисовой и гречневой муки (с добавлением молока или сливок);
• яйца всмятку, паровой омлет;
• молоко цельное, сгущенное, сливки натуральные и взбитые, свежеприготовленный пресный творог, паровое творожное суфле;
• кисели и желе из сладких сортов фруктов и ягод;
• некрепкий чай с молоком или свежими сливками, отвар шиповника, сладкие фруктово-ягодные соки;
• сливочное масло (добавляют в готовые блюда).
Из рациона исключают хлеб и хлебобулочные изделия.
Примерное меню диеты № 1а
1-й завтрак: паровой омлет, сливочное масло, молоко (1 стакан).
2-й завтрак: фруктовое желе.
Обед: рисовый слизистый суп, мясное паровое суфле, фруктовый кисель или молоко.
Полдник: яйцо всмятку, отвар шиповника.
Ужин: молочная манная каша или каша из геркулеса, кисель молочный или фруктовый.
Перед сном: молоко (1 стакан) или минеральная вода типа «боржоми» комнатной температуры, освобожденная от углекислого газа (заранее открытая).
Диетический стол № 1б
Диетический стол 1б (диета № 1б) (менее щадящая) содержит больше паровых блюд из протертых мяса или рыбы: котлеты и фрикадельки, кнели и рулеты, суфле. Разрешаются соус молочный или сметанный, сухари из белого хлеба (75 г). Из жиров допускаются масло сливочное или оливковое, рафинированное подсолнечное, кукурузное. Молочные протертые каши, супы из протертых рисовой, овсяной, перловой, гречневой, ячневой круп готовят на пару (табл. 5).
Примерное меню диеты № 1б
Завтрак: мясные паровые котлеты с молочным соусом или паровой омлет, гречневая или рисовая протертая каша, чай с молоком.
Второй завтрак: фруктовый или молочный кисель или молоко, сухари или несдобное печенье.
Обед: суп рисовый слизистый или молочный суп из протертой ячневой крупы, фрикадельки мясные или куриное паровое суфле, фруктовое желе или молоко.
Полдник: яйцо всмятку, отвар шиповника.
Ужин: рыбное суфле, гречневая протертая каша, фруктовый кисель.
На ночь: молоко (1 стакан).
Примерное меню диеты № 1б
Завтрак: мясные паровые котлеты с молочным соусом или паровой омлет, гречневая или рисовая протертая каша, чай с молоком.
Второй завтрак: фруктовый или молочный кисель или молоко, сухари или несдобное печенье.
Обед: суп рисовый слизистый или молочный суп из протертой ячневой крупы, фрикадельки мясные или куриное паровое суфле, фруктовое желе или молоко.
Полдник: яйцо всмятку, отвар шиповника.
Ужин: рыбное суфле, гречневая протертая каша, фруктовый кисель.
На ночь: молоко (1 стакан).
Рецепты диетических столов № 1а и № 1б
Супы слизистые
Суп рисовый протертый молочный
Суп овсяный слизистый молочный
Суп перловый слизистый
Таблица 5
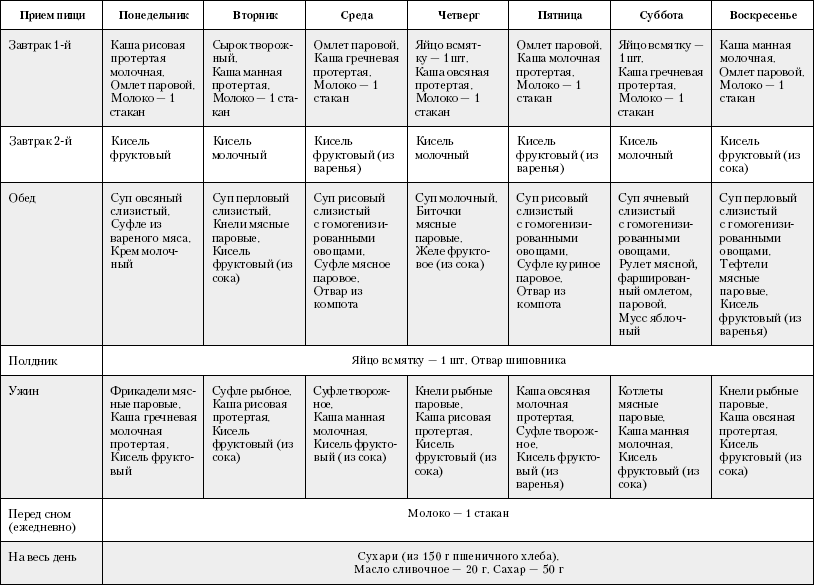
Диета № 16. Примерное меню на неделю*
 * Примерное меню взято из «Практического руководства по лечебному питанию» (М.: Госторгиздат, 1961)
* Примерное меню взято из «Практического руководства по лечебному питанию» (М.: Госторгиздат, 1961)
Супы молочные
Суп манный молочный
Суп-пюре из риса с мясом
Суп рисовый протертый молочный
Рис 35 г, молоко 200 мл, сахар 5 г, масло 5 г.Подготовленный рис промыть, залить кипящей водой и варить до полного разваривания, затем протереть. Другой вариант: рис промыть, просушить, смолоть и отварить. В протертую массу добавить горячее молоко, соль, сахар и довести до кипения. При подаче к столу положить в суп кусочек сливочного масла.
Суп овсяный слизистый молочный
Овсяные хлопья «Геркулес» 30 г, молоко 150 мл, вода 350 мл, яйцо 1/4 шт., сахарный песок 2 г, масло сливочное 5 г.Овсяные хлопья «Геркулес» засыпать в кипящую воду и варить до полной мягкости. Процедить через мелкое сито, не протирая. Полученный слизистый отвар вскипятить, отставить на край плиты, добавить соль и сахар. Затем заправить яично-молочной смесью (льезоном): яйцо размешать, постепенно добавить горячее молоко при постоянном помешивании, прогреть при слабом нагреве на водяной бане до загустения, не доводя до кипения. При подаче положить в тарелку кусочек сливочного масла.
Суп перловый слизистый
Перловая крупа 40 г, молоко 150 мл, масло сливочное 20 г, сахар 3 г, 1/4 яичного желтка, вода 700 мл.Крупу промыть, залить холодной водой и на слабом огне под крышкой варить не менее 2 – 3 ч. Протереть сквозь сито вместе с жидкостью, прокипятить, процедить, заправить теплым молоком, смешанным с сырым желтком, добавить сахар. Перед подачей к столу в суп положить кусочек масла.
Таблица 5
Диета № 16. Примерное меню на неделю*

Супы молочные
Суп манный молочный
Манная крупа 30 г, молоко 250 мл, вода 500 мл, сахар 5 г, масло сливочное 5 г.Манную крупу всыпать тонкой струйкой в кипящую воду, при этом жидкость необходимо все время помешивать. Варить суп до готовности крупы, после чего добавить молоко, сахар, соль и довести до кипения. При подаче положить в тарелку кусочек масла.
Суп-пюре из риса с мясом
