Страница:
Данная схема позволит легче находить необходимый сегмент для проведения массажа на отдельных участках тела. Усвоить расположение сегментов, отвечающих за определенный участок тела, поможет табл. 1.1.
Таблица 1.1. Соответствие сегмента внутренним органам
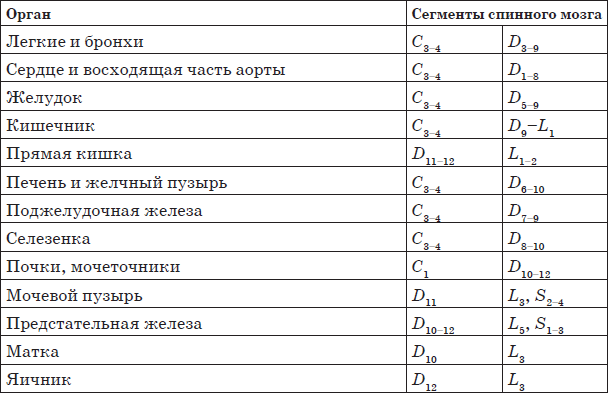
Примечание. С – шейные, D – грудные, L – поясничные, S – крестцовые спинномозговые сегменты.
Связочный аппарат и мышцы
Связки (плотные соединительнотканные структуры) прочно соединяют позвонки, направляя и удерживая их движения в разные стороны. Связки выдерживают большую нагрузку, крепки на растяжение настолько, что при травме не разрываются, обычно происходит отрыв участка кости в месте прикрепления связок. Многочисленные мышцы спины – поверхностные, глубокие, длинные и короткие – наряду со связками обеспечивают надежное соединение позвонков и подвижность позвоночника.
Тела соседних позвонков соединяются с помощью межпозвоночных дисков, а дуги и отростки – при помощи связок. Соединения тел позвонков подкрепляются передней и задней продольными связками.
Передняя продольная связка идет по передней поверхности тел позвонков и межпозвоночных дисков. Она начинается на глоточном бугорке затылочной кости и переднем бугорке передней дуги атланта и заканчивается на уровне 2–3 поперечных линий крестца, прочно срастаясь с межпозвоночными дисками.
Задняя продольная связка идет внутри позвоночного канала по задним поверхностям тел позвонков от осевого позвонка до уровня первого копчикового позвонка. На уровне срединного атлантоосевого сустава эта связка соединяется с крестообразной связкой атланта, а книзу – срастается с межпозвоночными дисками.
Дуги соседних позвонков соединяются посредством желтых связок, состоящих из эластичной соединительной ткани, имеющей желтоватый цвет. Эти связки прочные и упругие.
Суставные отростки образуют дугоотростчатые (межпозвоночные) суставы. Суставная капсула, укрепленная фиброзными волокнами, прикрепляется по краям суставных поверхностей. Эти соединения относят к плоским многоосным малоподвижным соединениям.
Остистые отростки позвонков соединяются между собой с помощью межостистых связок и надостистой связки (рис. 1.4).
Межостистые связки представляют собой толстые фиброзные пластины, расположенные между остистыми отростками. Надостистая связка прикрепляется к верхушкам остистых отростков всех позвонков. В шейном отделе эта связка получила название «выйной связки». Задний край надостистой связки свободен и натягивается между наружным затылочным выступом вверху и вершинами остистых отростков шейных позвонков внизу.
Между поперечными отростками располагаются соединяющие их межпоперечные связки. В шейном отделе позвоночника эти связки нередко отсутствуют.
Крестцово-копчиковый сустав представляет собой соединение верхушки крестца с I копчиковым позвонком. Часто в межпозвоночном диске этого соединения имеется щель. Соединение крестца с копчиком укрепляется с помощью нескольких связок. Крестцовые и копчиковые рожки соединены между собой с помощью соединительной ткани (синдесмоза). Подвижность в крестцово-копчиковом соединении более выражена у женщин. Во время родов возможно некоторое отклонение копчика назад, что увеличивает размеры родовых путей.
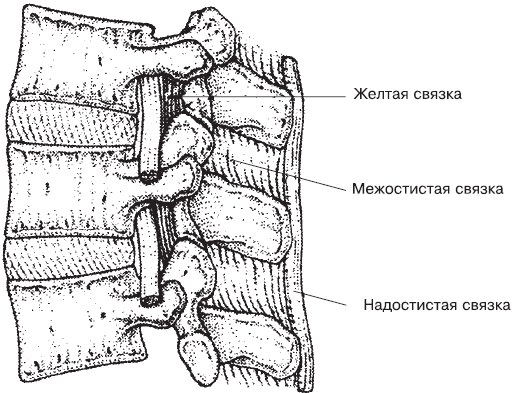
Рис. 1.4. Соединение остистых отростков между собой[4]
С черепом, его затылочной костью соединяются первый и второй шейные позвонки. Соединения характеризуются большой прочностью, подвижностью и сложностью строения.
Атлантозатылочный сустав образован двумя мыщелками затылочной кости, соединяющимися с соответствующими верхними суставными ямками атланта. Каждый из этих суставов имеет свою суставную капсулу. Вместе они укреплены двумя атлантозатылочными мембранами. У правого и левого атлантозатылочных соединений возможны одновременные движения (комбинированные суставы). Вокруг фронтальной оси осуществляются наклоны головы вперед и назад (кивательные движения). Их объем составляет для наклона вперед 20°, для наклона назад – 30°. Вокруг сагиттальной оси возможно отведение головы от срединной линии (наклон вбок) и возвращение в исходное положение общей амплитудой до 20°.
Срединный атлантоосевой сустав образован передней и задней суставными поверхностями зуба осевого позвонка. Зуб спереди соединяется с ямкой зуба на задней поверхности передней дуги атланта. Сзади зуб сочленяется с поперечной связкой атланта. Эта связка натянута между внутренними поверхностями латеральных масс атланта. Переднее и заднее сочленения зуба имеют отдельные суставные полости и суставные капсулы, но рассматриваются обычно как единый срединный атлантоосевой сустав.
Срединный атлантоосевой сустав является цилиндрическим одноосным суставом. В нем возможно вращение головы относительно вертикальной оси. Повороты атланта вокруг зуба совершаются совместно с черепом на 30–40 в каждую сторону.
Латеральный (наружный) атлантоосевой сустав – парный, образован суставной ямкой на латеральной массе атланта и верхней суставной поверхностью на теле осевого позвонка. Правый и левый атлантоосевые суставы имеют отдельные суставные капсулы.
Срединный и латеральные атлантоосевые суставы укреплены несколькими связками. Сзади, со стороны позвоночного канала атлантоосевые суставы и их связки покрыты широкой и прочной соединительнотканной покровной мембраной. На уровне осевого позвонка она переходит в заднюю продольную связку. Вверху покровная мембрана заканчивается на внутренней поверхности базилярной части затылочной кости. Латеральные и срединный атлантоосевые суставы являются комбинированными. Одновременно с вращением в срединном атлантоосевом суставе в латеральных осуществляется лишь скольжение с незначительным смещением суставных поверхностей.
Поговорим о строении мышечной системы. В человеческом организме имеется три вида мышц, значительно различающихся по своим функциям и строению: гладкие, поперечнополосатые и сердечная.
Гладкие мышцы располагаются в стенках внутренних органов, кровеносных сосудов и в коже. Они входят в состав артерий и вен, почти всех органов пищеварительного тракта, желчного и мочевого пузырей, маточных труб, матки и т. п.
Сокращения гладких мышц подчинены так называемой вегетативной нервной системе – от нее зависит их сила и частота, а также тонус гладкой мускулатуры. Сокращение гладких мышц происходит непроизвольно, то есть не под контролем сознания.
Сердечная мышца обладает свойством, отсутствующим у других мышц, – она сокращается автоматически и не прекращает свою работу в течение всей жизни человека. Ритмические сокращения сердечной мышцы (в отличие от скелетной мускулатуры) не контролируются сознанием, поэтому они являются непроизвольными, а вегетативная нервная система регулирует лишь частоту, силу и ритмичность сокращений.
Поперечнополосатые (скелетные) мышцы прикрепляются к костям и приводят их в движение; участвуют в образовании стенок некоторых внутренних органов (глотка, верхняя часть пищевода, гортань), а также полостей тела, например ротовой, грудной, брюшной, тазовой; входят в число вспомогательных органов глаза (глазодвигательные мышцы); оказывают действие на слуховые косточки в барабанной полости. С помощью скелетных мышц осуществляются дыхательные, глотательные движения, формируется мимика, а тело человека поддерживается в равновесии и перемещается в пространстве (рис. 1.5). Общая масса скелетной мускулатуры значительна. У новорожденных она составляет 20–22 % от массы тела, у взрослого человека – 40 %. У пожилых людей масса мышечной ткани несколько уменьшается (до 25–30 %). До 80 % общего веса мышц приходится на конечности.
В теле человека около 400 скелетных мышц. Говоря о красоте человеческого тела, мы прежде всего имеем в виду их гармоничное развитие и расположение.
Все скелетные мышцы делятся на мышцы туловища, мышцы головы и мышцы конечностей. Мышцы туловища, в свою очередь, подразделяются на задние (мышцы спины и затылка) и передние (мышцы шеи, груди и живота).
Мышцы состоят из мышечных волокон, основное свойство которых – возбудимость и сократимость. Благодаря этому скелетную мышцу можно считать особым органом чувств, передающим сигналы в центральную нервную систему. На обратном пути нервный импульс, проходя через нервно-мышечное окончание, способствует образованию ацетилхолина. Это вещество вызывает и передает нервное возбуждение от одной клетки к другой, поэтому его усиленное образование при массаже повышает общую работоспособность мышц.
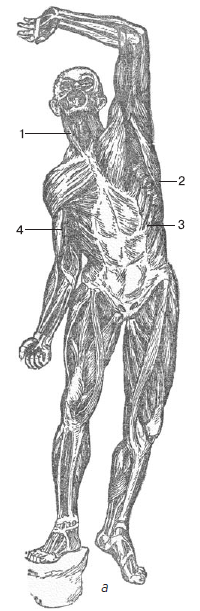
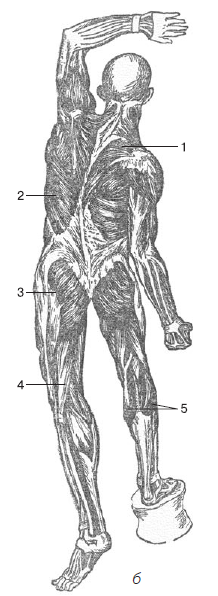
Рис. 1.5. Мышечная система человека[5]: а – спереди: 7 – грудино-ключично-сосцевидная мышца, – 2 — передняя зубчатая мышца, – 3 — наружная косая мышца живота, – 4 – двуглавая мышца, – б – сзади: 1 – трапециевидная мышца, – 2— широчайшая мышца спины, – 3 – большая ягодичная мышца, – 4 — двуглавая мышца бедра, – 5 – икроножная мышца
Тела соседних позвонков соединяются с помощью межпозвоночных дисков, а дуги и отростки – при помощи связок. Соединения тел позвонков подкрепляются передней и задней продольными связками.
Передняя продольная связка идет по передней поверхности тел позвонков и межпозвоночных дисков. Она начинается на глоточном бугорке затылочной кости и переднем бугорке передней дуги атланта и заканчивается на уровне 2–3 поперечных линий крестца, прочно срастаясь с межпозвоночными дисками.
Задняя продольная связка идет внутри позвоночного канала по задним поверхностям тел позвонков от осевого позвонка до уровня первого копчикового позвонка. На уровне срединного атлантоосевого сустава эта связка соединяется с крестообразной связкой атланта, а книзу – срастается с межпозвоночными дисками.
Дуги соседних позвонков соединяются посредством желтых связок, состоящих из эластичной соединительной ткани, имеющей желтоватый цвет. Эти связки прочные и упругие.
Суставные отростки образуют дугоотростчатые (межпозвоночные) суставы. Суставная капсула, укрепленная фиброзными волокнами, прикрепляется по краям суставных поверхностей. Эти соединения относят к плоским многоосным малоподвижным соединениям.
Остистые отростки позвонков соединяются между собой с помощью межостистых связок и надостистой связки (рис. 1.4).
Межостистые связки представляют собой толстые фиброзные пластины, расположенные между остистыми отростками. Надостистая связка прикрепляется к верхушкам остистых отростков всех позвонков. В шейном отделе эта связка получила название «выйной связки». Задний край надостистой связки свободен и натягивается между наружным затылочным выступом вверху и вершинами остистых отростков шейных позвонков внизу.
Между поперечными отростками располагаются соединяющие их межпоперечные связки. В шейном отделе позвоночника эти связки нередко отсутствуют.
Крестцово-копчиковый сустав представляет собой соединение верхушки крестца с I копчиковым позвонком. Часто в межпозвоночном диске этого соединения имеется щель. Соединение крестца с копчиком укрепляется с помощью нескольких связок. Крестцовые и копчиковые рожки соединены между собой с помощью соединительной ткани (синдесмоза). Подвижность в крестцово-копчиковом соединении более выражена у женщин. Во время родов возможно некоторое отклонение копчика назад, что увеличивает размеры родовых путей.

Рис. 1.4. Соединение остистых отростков между собой[4]
С черепом, его затылочной костью соединяются первый и второй шейные позвонки. Соединения характеризуются большой прочностью, подвижностью и сложностью строения.
Атлантозатылочный сустав образован двумя мыщелками затылочной кости, соединяющимися с соответствующими верхними суставными ямками атланта. Каждый из этих суставов имеет свою суставную капсулу. Вместе они укреплены двумя атлантозатылочными мембранами. У правого и левого атлантозатылочных соединений возможны одновременные движения (комбинированные суставы). Вокруг фронтальной оси осуществляются наклоны головы вперед и назад (кивательные движения). Их объем составляет для наклона вперед 20°, для наклона назад – 30°. Вокруг сагиттальной оси возможно отведение головы от срединной линии (наклон вбок) и возвращение в исходное положение общей амплитудой до 20°.
Срединный атлантоосевой сустав образован передней и задней суставными поверхностями зуба осевого позвонка. Зуб спереди соединяется с ямкой зуба на задней поверхности передней дуги атланта. Сзади зуб сочленяется с поперечной связкой атланта. Эта связка натянута между внутренними поверхностями латеральных масс атланта. Переднее и заднее сочленения зуба имеют отдельные суставные полости и суставные капсулы, но рассматриваются обычно как единый срединный атлантоосевой сустав.
Срединный атлантоосевой сустав является цилиндрическим одноосным суставом. В нем возможно вращение головы относительно вертикальной оси. Повороты атланта вокруг зуба совершаются совместно с черепом на 30–40 в каждую сторону.
Латеральный (наружный) атлантоосевой сустав – парный, образован суставной ямкой на латеральной массе атланта и верхней суставной поверхностью на теле осевого позвонка. Правый и левый атлантоосевые суставы имеют отдельные суставные капсулы.
Срединный и латеральные атлантоосевые суставы укреплены несколькими связками. Сзади, со стороны позвоночного канала атлантоосевые суставы и их связки покрыты широкой и прочной соединительнотканной покровной мембраной. На уровне осевого позвонка она переходит в заднюю продольную связку. Вверху покровная мембрана заканчивается на внутренней поверхности базилярной части затылочной кости. Латеральные и срединный атлантоосевые суставы являются комбинированными. Одновременно с вращением в срединном атлантоосевом суставе в латеральных осуществляется лишь скольжение с незначительным смещением суставных поверхностей.
Поговорим о строении мышечной системы. В человеческом организме имеется три вида мышц, значительно различающихся по своим функциям и строению: гладкие, поперечнополосатые и сердечная.
Гладкие мышцы располагаются в стенках внутренних органов, кровеносных сосудов и в коже. Они входят в состав артерий и вен, почти всех органов пищеварительного тракта, желчного и мочевого пузырей, маточных труб, матки и т. п.
Сокращения гладких мышц подчинены так называемой вегетативной нервной системе – от нее зависит их сила и частота, а также тонус гладкой мускулатуры. Сокращение гладких мышц происходит непроизвольно, то есть не под контролем сознания.
Сердечная мышца обладает свойством, отсутствующим у других мышц, – она сокращается автоматически и не прекращает свою работу в течение всей жизни человека. Ритмические сокращения сердечной мышцы (в отличие от скелетной мускулатуры) не контролируются сознанием, поэтому они являются непроизвольными, а вегетативная нервная система регулирует лишь частоту, силу и ритмичность сокращений.
Поперечнополосатые (скелетные) мышцы прикрепляются к костям и приводят их в движение; участвуют в образовании стенок некоторых внутренних органов (глотка, верхняя часть пищевода, гортань), а также полостей тела, например ротовой, грудной, брюшной, тазовой; входят в число вспомогательных органов глаза (глазодвигательные мышцы); оказывают действие на слуховые косточки в барабанной полости. С помощью скелетных мышц осуществляются дыхательные, глотательные движения, формируется мимика, а тело человека поддерживается в равновесии и перемещается в пространстве (рис. 1.5). Общая масса скелетной мускулатуры значительна. У новорожденных она составляет 20–22 % от массы тела, у взрослого человека – 40 %. У пожилых людей масса мышечной ткани несколько уменьшается (до 25–30 %). До 80 % общего веса мышц приходится на конечности.
В теле человека около 400 скелетных мышц. Говоря о красоте человеческого тела, мы прежде всего имеем в виду их гармоничное развитие и расположение.
Все скелетные мышцы делятся на мышцы туловища, мышцы головы и мышцы конечностей. Мышцы туловища, в свою очередь, подразделяются на задние (мышцы спины и затылка) и передние (мышцы шеи, груди и живота).
Мышцы состоят из мышечных волокон, основное свойство которых – возбудимость и сократимость. Благодаря этому скелетную мышцу можно считать особым органом чувств, передающим сигналы в центральную нервную систему. На обратном пути нервный импульс, проходя через нервно-мышечное окончание, способствует образованию ацетилхолина. Это вещество вызывает и передает нервное возбуждение от одной клетки к другой, поэтому его усиленное образование при массаже повышает общую работоспособность мышц.


Рис. 1.5. Мышечная система человека[5]: а – спереди: 7 – грудино-ключично-сосцевидная мышца, – 2 — передняя зубчатая мышца, – 3 — наружная косая мышца живота, – 4 – двуглавая мышца, – б – сзади: 1 – трапециевидная мышца, – 2— широчайшая мышца спины, – 3 – большая ягодичная мышца, – 4 — двуглавая мышца бедра, – 5 – икроножная мышца
Болезни и травмы позвоночника
Развитие недугов в позвоночнике проходит в несколько этапов. Сначала диск, расположенный между двумя позвонками, начинает терять влагу и свои амортизационные качества (рис. 1.6).
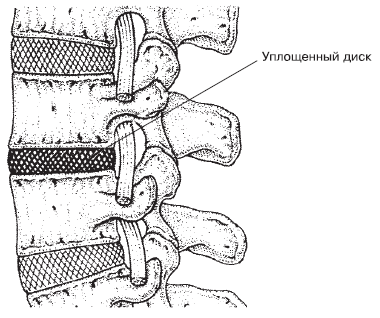
Рис. 1.6. Уплощенный диск[6]
Со временем он теряет свою высоту и эластичность. Происходит усиление давления в местах соединения суставных отростков верхнего и нижнего позвонков. То есть дугоотростчатые суставы принимают на себя большую нагрузку. Впоследствии это может привести к их деформации. А в первую очередь пострадают мягкие околосуставные ткани. Их воспаление может быть связано с очень неприятными болевыми ощущениями. Конечно, боль будет сопровождать и изменения в дугоотростчатых суставах. Далее деформированный и «голодный» диск не может должным образом удерживать на месте все сегменты при движениях в позвоночнике. Для стабилизации сегментов мышцы будут вынуждены сильно сокращаться и блокировать сегмент, защищая его от травмирующих (опасных) движений. Следующим этапом в развитии проблемы может стать появление грыжи межпозвоночного диска. Последнее происходит, когда теряющий свои свойства диск продолжает испытывать нагрузки и его фиброзное кольцо прорывается в месте наибольшего напряжения. Это опять приводит к болевым ощущениям, особенно тогда, когда выдавленная часть диска будет воздействовать на спинномозговой нерв (корешок) (рис. 1.7).
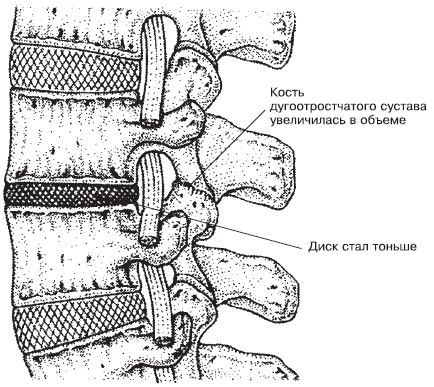
Рис. 1.7. Дегенеративное изменение позвонка[7]
Со временем травмированный диск полностью теряет свои амортизационные качества. Его фиброзное кольцо растягивается, и он уже не способен стабильно удерживать позвонки относительно друг друга и «подпружинивать» их. Суставные капсулы дуго-отростчатых суставов, принимая на себя все возрастающую нагрузку, со временем тоже растягиваются, и позвонки становятся неустойчивыми. Возникает так называемая нестабильность сегмента, и позвоночник (вернее, какой-то его участок) становится разболтанным.
Еще одним из важных факторов появления болей в спине и запуска травматических процессов в позвоночнике является мышечный спазм (в литературе часто описывается как миоспастический синдром). Что же происходит при спазме мышц? Во-первых, мышца устает. Во-вторых, она плохо питается. И это неудивительно, так как сосуды сжаты напряженными мышечными пучками. И вот «голодная», «уставшая» и переполненная продуктами обмена мышца начинает «бить тревогу». Мозг по нервным путям получает от нее сигнал и передает его нашему восприятию в виде боли. А как действует боль? Вызывает еще больший мышечный спазм. Вот круг и замкнулся. И надо сказать, что такие мышечные спазмы, особенно глубоких и мелких мышц, могут быть очень длительными. Спазм мускулатуры часто приводит к сдавливанию диска между позвонками и может стать пусковым механизмом для появления заболевания (например, остеохондроза) (рис. 1.8).
Мышечные напряжения могут быть и следствием патологических изменений в структурах позвоночника, так как организм постарается стабилизировать его поврежденный отдел.
Большая часть нашей жизни проходит в сидячем положении. Мы сидим по дороге на работу и с работы, восемь и более часов просиживаем в офисе, плюс обеденный перерыв. Домашний отдых тоже не всегда активный. Кроме того, в нашей жизни существуют нагрузки, которые неизбежно возникают в позвоночном столбе при беге, ходьбе, подъеме тяжестей. Неудивительно, что к 30–40 годам мы зарабатываем целый букет заболеваний позвоночника, таких как остеохондроз, грыжа межпозвоночных дисков, радикулит, люмбаго, ишиас, миозит, межреберная невралгия, спондилез и другие болезни спины.
Нужно учитывать, что кровоток в межпозвоночном диске полностью редуцируется (от нем. reduzieren – «уменьшать», «сокращать») к 20–23 годам жизни человека. Далее питание межпозвоночного диска осуществляется в основном диффузионным способом (от лат. diffusio – «распространение», «взаимное проникновение соприкасающихся веществ друг в друга»). Отсутствие тренировки – выполнения специальных движений, способствующих диффузии, ведет к дегидратации (процессу уменьшения содержания воды) диска, его высыханию и дистрофии.
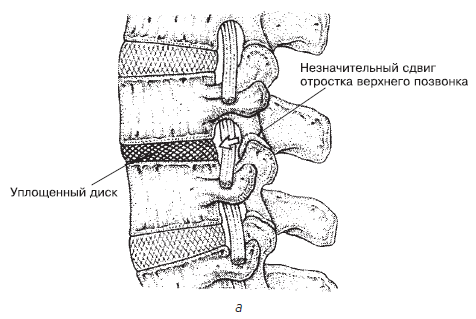
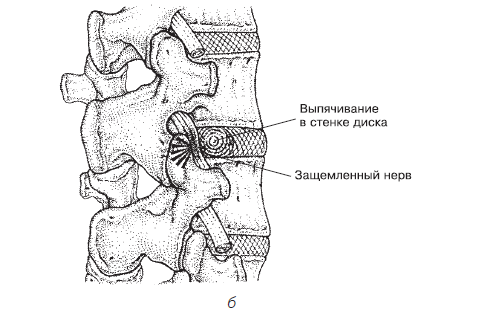
Рис. 1.8. Этапы дегенеративного изменения позвоночника: а – сдвиг отростка верхнего позвонка, – б – выпячивание в стенке диска и защемление нерва[8]
Что же делать, если вы почувствовали недомогание, боль в пояснице, скованность в позвоночнике, если вам трудно утром встать, больно наклониться, повернуться? Срочно посетить врача, пройти обследование и немедленно начать лечение.
Многие пациенты обращаются к неврологам и специалистам мануальной терапии, но в последнее время увеличивается количество людей, которые обследуются и лечат боли в спине у врачей общей практики. Остальные обращаются к частнопрактикующим лицам, экстрасенсам, а чаще лечатся сами. Этот последний вариант представляет особенную опасность – ведь без обследования и правильно поставленного диагноза лечение может не только оказаться бесполезным, но и нанести непоправимый вред. Во-первых, разные заболевания требуют различного лечения. Во-вторых, часто результатом самолечения становится не решение проблемы, а только купирование симптомов. В результате – боли нет, самочувствие улучшается, а болезнь продолжает прогрессировать. И рано или поздно снова даст о себе знать.
Болезни спины легче предотвратить, чем лечить.
Причиной «боли в спине» в 90 % случаев является остеохондроз позвоночника – дегенеративное изменение межпозвоночных дисков и как крайнее проявление – грыжа межпозвоночного диска – выпячивание края межпозвоночного диска поясничного отдела в позвоночный канал, приводящее к защемлению спинного мозга.
Кстати, страдает в большинстве случаев именно поясница. Ведь на нее ложится основная нагрузка, и подвижность здесь наибольшая. Боли могут быть в самой пояснице, по ходу седалищного нерва – по задней поверхности ноги, включая пятку и стопу. Кроме того, страдают и другие функции: исчезают ахиллов и коленные рефлексы, нога слабеет, атрофируются мышцы, человек хромает и теряет трудоспособность.
Локализация болей в спине: шейный отдел – 46 %, грудной отдел – 2 %, поясничный отдел – 50 %.

Рис. 1.6. Уплощенный диск[6]
Со временем он теряет свою высоту и эластичность. Происходит усиление давления в местах соединения суставных отростков верхнего и нижнего позвонков. То есть дугоотростчатые суставы принимают на себя большую нагрузку. Впоследствии это может привести к их деформации. А в первую очередь пострадают мягкие околосуставные ткани. Их воспаление может быть связано с очень неприятными болевыми ощущениями. Конечно, боль будет сопровождать и изменения в дугоотростчатых суставах. Далее деформированный и «голодный» диск не может должным образом удерживать на месте все сегменты при движениях в позвоночнике. Для стабилизации сегментов мышцы будут вынуждены сильно сокращаться и блокировать сегмент, защищая его от травмирующих (опасных) движений. Следующим этапом в развитии проблемы может стать появление грыжи межпозвоночного диска. Последнее происходит, когда теряющий свои свойства диск продолжает испытывать нагрузки и его фиброзное кольцо прорывается в месте наибольшего напряжения. Это опять приводит к болевым ощущениям, особенно тогда, когда выдавленная часть диска будет воздействовать на спинномозговой нерв (корешок) (рис. 1.7).

Рис. 1.7. Дегенеративное изменение позвонка[7]
Со временем травмированный диск полностью теряет свои амортизационные качества. Его фиброзное кольцо растягивается, и он уже не способен стабильно удерживать позвонки относительно друг друга и «подпружинивать» их. Суставные капсулы дуго-отростчатых суставов, принимая на себя все возрастающую нагрузку, со временем тоже растягиваются, и позвонки становятся неустойчивыми. Возникает так называемая нестабильность сегмента, и позвоночник (вернее, какой-то его участок) становится разболтанным.
Еще одним из важных факторов появления болей в спине и запуска травматических процессов в позвоночнике является мышечный спазм (в литературе часто описывается как миоспастический синдром). Что же происходит при спазме мышц? Во-первых, мышца устает. Во-вторых, она плохо питается. И это неудивительно, так как сосуды сжаты напряженными мышечными пучками. И вот «голодная», «уставшая» и переполненная продуктами обмена мышца начинает «бить тревогу». Мозг по нервным путям получает от нее сигнал и передает его нашему восприятию в виде боли. А как действует боль? Вызывает еще больший мышечный спазм. Вот круг и замкнулся. И надо сказать, что такие мышечные спазмы, особенно глубоких и мелких мышц, могут быть очень длительными. Спазм мускулатуры часто приводит к сдавливанию диска между позвонками и может стать пусковым механизмом для появления заболевания (например, остеохондроза) (рис. 1.8).
Мышечные напряжения могут быть и следствием патологических изменений в структурах позвоночника, так как организм постарается стабилизировать его поврежденный отдел.
Большая часть нашей жизни проходит в сидячем положении. Мы сидим по дороге на работу и с работы, восемь и более часов просиживаем в офисе, плюс обеденный перерыв. Домашний отдых тоже не всегда активный. Кроме того, в нашей жизни существуют нагрузки, которые неизбежно возникают в позвоночном столбе при беге, ходьбе, подъеме тяжестей. Неудивительно, что к 30–40 годам мы зарабатываем целый букет заболеваний позвоночника, таких как остеохондроз, грыжа межпозвоночных дисков, радикулит, люмбаго, ишиас, миозит, межреберная невралгия, спондилез и другие болезни спины.
Нужно учитывать, что кровоток в межпозвоночном диске полностью редуцируется (от нем. reduzieren – «уменьшать», «сокращать») к 20–23 годам жизни человека. Далее питание межпозвоночного диска осуществляется в основном диффузионным способом (от лат. diffusio – «распространение», «взаимное проникновение соприкасающихся веществ друг в друга»). Отсутствие тренировки – выполнения специальных движений, способствующих диффузии, ведет к дегидратации (процессу уменьшения содержания воды) диска, его высыханию и дистрофии.


Рис. 1.8. Этапы дегенеративного изменения позвоночника: а – сдвиг отростка верхнего позвонка, – б – выпячивание в стенке диска и защемление нерва[8]
ПРИМЕЧАНИЕБоль в спине может быть симптомом огромного числа крайне серьезных заболеваний позвоночника и внутренних органов, приводящих порой к инвалидности.
Оказывается, появление болей в спине часто зависит… от объема талии. Этот факт был подтвержден группой японских медиков. Изучая самочувствие и телосложение женщин разных возрастных групп, они обнаружили, что женщины с маловыраженной талией гораздо чаще предрасположены к появлению болей в спине. Увеличение окружности талии у дам становится фактором риска проблем со спиной, даже если вес их тела не превышает рекомендуемых значений. Авторы исследования подчеркивают, что комплексы упражнений, направленные на формирование талии, помогают женщинам снизить риск развития боли в спине.
Что удивительно, у мужчин такой зависимости практически не наблюдается.
Что же делать, если вы почувствовали недомогание, боль в пояснице, скованность в позвоночнике, если вам трудно утром встать, больно наклониться, повернуться? Срочно посетить врача, пройти обследование и немедленно начать лечение.
Многие пациенты обращаются к неврологам и специалистам мануальной терапии, но в последнее время увеличивается количество людей, которые обследуются и лечат боли в спине у врачей общей практики. Остальные обращаются к частнопрактикующим лицам, экстрасенсам, а чаще лечатся сами. Этот последний вариант представляет особенную опасность – ведь без обследования и правильно поставленного диагноза лечение может не только оказаться бесполезным, но и нанести непоправимый вред. Во-первых, разные заболевания требуют различного лечения. Во-вторых, часто результатом самолечения становится не решение проблемы, а только купирование симптомов. В результате – боли нет, самочувствие улучшается, а болезнь продолжает прогрессировать. И рано или поздно снова даст о себе знать.
Болезни спины легче предотвратить, чем лечить.
Причиной «боли в спине» в 90 % случаев является остеохондроз позвоночника – дегенеративное изменение межпозвоночных дисков и как крайнее проявление – грыжа межпозвоночного диска – выпячивание края межпозвоночного диска поясничного отдела в позвоночный канал, приводящее к защемлению спинного мозга.
Кстати, страдает в большинстве случаев именно поясница. Ведь на нее ложится основная нагрузка, и подвижность здесь наибольшая. Боли могут быть в самой пояснице, по ходу седалищного нерва – по задней поверхности ноги, включая пятку и стопу. Кроме того, страдают и другие функции: исчезают ахиллов и коленные рефлексы, нога слабеет, атрофируются мышцы, человек хромает и теряет трудоспособность.
Локализация болей в спине: шейный отдел – 46 %, грудной отдел – 2 %, поясничный отдел – 50 %.
Остеохондроз
Малоподвижный образ жизни неотвратимо сказывается на самочувствии современного человека: утром трудно вставать с постели и нужно некоторое время, чтобы подвигаться, расходиться и тем самым уменьшить боль. Стоит лечь – и дискомфорт пропадает, так что больной может вполне благополучно выспаться, но если провести ночь в неудобной постели в одном положении, то утром вы непременно проснетесь от тянущей боли внизу поясницы.
Причиной такого состояния может оказаться остеохондроз, который вызван либо нарушением механики движения позвоночного столба, либо спазмом связок и мышц, либо даже незначительными изменениями мелких суставов внутри позвоночного столба. И досаждающая, мучительная утренняя боль обусловлена прежде всего спазмом мышц. Поэтому пациенты чаще всего жалуются на тянущую опоясывающую боль, сравнивая ее с туго надетым обручем. Она даже может переходить на брюшную стенку и провоцировать дискомфортные ощущения внизу живота.
Довольно часто в течение дня мы замечаем, как быстро устают мышцы спины, если приходится продолжительное время находиться в вертикальном положении. Особенно ощутимо такое состояние в транспорте, когда нет свободных мест, – сначала появляется тихая монотонная изнуряющая боль, потом, нарастая, она распространяется вдоль всего позвоночника. Так проявляет себя остеохондроз грудного отдела позвоночника. Бытует мнение, что причина кроется в самой спине. По мнению некоторых специалистов, позвоночник недостаточно приспособлен к вертикальному положению. Сегодня доказано – это суждение ошибочно. Ученые обнаружили, что наши предки ходили на двух ногах миллионы лет назад, то есть наш организм имеет для хождения в вертикальном положении множество приспособлений, которые позволяют позвоночнику выдерживать большие нагрузки.
Многие из нас, ощущая боль в затылке и шее, между лопатками, онемение кистей рук во время сна или тяжесть в руках, и не подозревают, что это все – симптомы остеохондроза шейного отдела позвоночника. О вовлечении в процесс позвоночных артерий и нарушении кровоснабжения головного мозга говорит и мелькание мушек перед глазами при повороте головы.
Остеохондроз поясничного отдела позвоночника чаще всего дает о себе знать малозаметными симптомами: чувством усталости, легким неудобством при наклоне туловища вперед. Впрочем, со временем эти ощущения нарастают, становятся постоянными или усугубляются при кашле и чихании, а порой и тогда, когда вы просто хлопаете в ладоши или завязываете шнурки на ботинках.
Как мы уже говорили, наиболее известный и часто встречающийся симптом остеохондроза – боли в спине, шее, пояснице, плечевом и тазовом поясе. Острая боль в пояснице является наиболее частой причиной утраты трудоспособности людей до 45 лет. В возрасте от 45 до 65 лет боль в спине занимает третье место по частоте причин обращения к врачу после заболеваний сердца и суставов (артриты). Выяснено, что у 60–80 % населения такие боли возникали хотя бы однажды. В настоящее время эта проблема появляется так же часто, как грипп, сердечно-сосудистые заболевания, и не уступает им по финансовым затратам на лечение. Зарубежные ученые подсчитали, что синдром боли в пояснице занимает третье место в списке болезней, требующих наиболее дорогостоящего лечения, после заболеваний сердца и онкологии, потому что сопряжен со значительными затратами на диагностику, лекарства, процедуры, операции, на компенсацию нетрудоспособности и дотации по инвалидности.
Чаще всего проявляются поясничный остеохондроз (свыше 50 % случаев), шейный (более 25 %) и распространенный (около 12 %). Бывает также грудной и крестцовый остеохондроз.
Причиной такого состояния может оказаться остеохондроз, который вызван либо нарушением механики движения позвоночного столба, либо спазмом связок и мышц, либо даже незначительными изменениями мелких суставов внутри позвоночного столба. И досаждающая, мучительная утренняя боль обусловлена прежде всего спазмом мышц. Поэтому пациенты чаще всего жалуются на тянущую опоясывающую боль, сравнивая ее с туго надетым обручем. Она даже может переходить на брюшную стенку и провоцировать дискомфортные ощущения внизу живота.
Довольно часто в течение дня мы замечаем, как быстро устают мышцы спины, если приходится продолжительное время находиться в вертикальном положении. Особенно ощутимо такое состояние в транспорте, когда нет свободных мест, – сначала появляется тихая монотонная изнуряющая боль, потом, нарастая, она распространяется вдоль всего позвоночника. Так проявляет себя остеохондроз грудного отдела позвоночника. Бытует мнение, что причина кроется в самой спине. По мнению некоторых специалистов, позвоночник недостаточно приспособлен к вертикальному положению. Сегодня доказано – это суждение ошибочно. Ученые обнаружили, что наши предки ходили на двух ногах миллионы лет назад, то есть наш организм имеет для хождения в вертикальном положении множество приспособлений, которые позволяют позвоночнику выдерживать большие нагрузки.
Многие из нас, ощущая боль в затылке и шее, между лопатками, онемение кистей рук во время сна или тяжесть в руках, и не подозревают, что это все – симптомы остеохондроза шейного отдела позвоночника. О вовлечении в процесс позвоночных артерий и нарушении кровоснабжения головного мозга говорит и мелькание мушек перед глазами при повороте головы.
Остеохондроз поясничного отдела позвоночника чаще всего дает о себе знать малозаметными симптомами: чувством усталости, легким неудобством при наклоне туловища вперед. Впрочем, со временем эти ощущения нарастают, становятся постоянными или усугубляются при кашле и чихании, а порой и тогда, когда вы просто хлопаете в ладоши или завязываете шнурки на ботинках.
Как мы уже говорили, наиболее известный и часто встречающийся симптом остеохондроза – боли в спине, шее, пояснице, плечевом и тазовом поясе. Острая боль в пояснице является наиболее частой причиной утраты трудоспособности людей до 45 лет. В возрасте от 45 до 65 лет боль в спине занимает третье место по частоте причин обращения к врачу после заболеваний сердца и суставов (артриты). Выяснено, что у 60–80 % населения такие боли возникали хотя бы однажды. В настоящее время эта проблема появляется так же часто, как грипп, сердечно-сосудистые заболевания, и не уступает им по финансовым затратам на лечение. Зарубежные ученые подсчитали, что синдром боли в пояснице занимает третье место в списке болезней, требующих наиболее дорогостоящего лечения, после заболеваний сердца и онкологии, потому что сопряжен со значительными затратами на диагностику, лекарства, процедуры, операции, на компенсацию нетрудоспособности и дотации по инвалидности.
Чаще всего проявляются поясничный остеохондроз (свыше 50 % случаев), шейный (более 25 %) и распространенный (около 12 %). Бывает также грудной и крестцовый остеохондроз.
Причины развития остеохондроза позвоночника
В основе остеохондроза позвоночника лежит дегенерация диска с последующим вовлечением тел смежных позвонков, межпозвоночных суставов, связок. Проблема дегенеративных поражений
позвоночника разрабатывается уже целое столетие, однако до сих пор во многих вопросах ученые не пришли к единому мнению.
Остеохондроз позвоночника считается полиэтиологическим заболеванием, то есть результатом воздействия многих факторов.
Одной из последних врачебных теорий о причинах возникновения остеохондроза стала теория аллергических реакций. Аллергия – это повышенная чувствительность организма в ответ на поступление различных инородных веществ, называемых аллергенами. В обычных условиях аллергены отсутствуют в организме и не имеют связи с его иммунной системой.
При первичном поступлении этих веществ в кровь образуются специфические антитела, длительно сохраняющиеся в организме. Антитела – это белки крови человека, называемые иммуноглобулинами. Они обладают способностью специфически связываться с антигенами – веществами, которые воспринимаются организмом как чужеродные и вызывают специфический иммунный ответ. Повторное поступление аллергенов (антигенов) сопровождается их соединением с уже имеющимися, ранее образованными антителами, что может протекать в виде бурной ответной реакции организма с повреждением тканей. Антитела не образуются при контакте организма с нормально функционирующими клетками и тканями. Но при повреждении клеток или тканей последние видоизменяют свои химические свойства и становятся чужеродными для организма. Антитела, образующиеся на видоизмененные ткани организма, называются аутоантителами (греч. autos – «сам»), а породившие их антигены – аутоантигенами. Возникают аутоаллергические, или аутоиммунные, реакции, то есть реакции иммунной системы, направленные против тканей своего же организма, в том числе и тканей позвоночника. Особенно бурно этот процесс протекает у детей.
позвоночника разрабатывается уже целое столетие, однако до сих пор во многих вопросах ученые не пришли к единому мнению.
Остеохондроз позвоночника считается полиэтиологическим заболеванием, то есть результатом воздействия многих факторов.
ПРИМЕЧАНИЕТочные причины развития остеохондроза до сих пор не установлены. Однако ученые выделили несколько способствующих болезни обстоятельств, таких как работа, связанная с частыми изменениями положения туловища (сгибаниями и разгибаниями, поворотами, рывковыми движениями), неправильная посадка, большие физические нагрузки, нарушение обмена веществ, генетическая предрасположенность и др. Это заболевание встречается как у пожилых, так и у молодых, как у физически слабых, так и у спортивных и сильных людей. И каждому больному требуется индивидуальный подход, а при назначении лечения необходима работа опытного профессионального врача.
В начале века причиной поражения корешков считали различные острые и хронические инфекции – грипп, туберкулез, сифилис, ревматизм. И до сих пор в некоторых странах считается, что остеохондроз позвоночника развивается после развития инфекционного поражения в межпозвоночных дисках и окружающих тканях. Однако это не основная причина. Во-первых, инфекционное заболевание или переохлаждение могут приводить просто к проявлению уже имеющегося остеохондроза позвоночника. Во-вторых, они могут вызвать местный спазм артерий и нарушение кровоснабжения позвоночника, что приводит к отеку нервных корешков и возникновению болей. В-третьих, хирурги, оперировавшие десятки тысяч больных с остеохондрозом позвоночника, не находили инфекционно-воспалительных изменений в межпозвоночных дисках. При остеохондрозе нет воспалительных изменений в крови и спинномозговой жидкости и у больных не повышается температура.
Одной из последних врачебных теорий о причинах возникновения остеохондроза стала теория аллергических реакций. Аллергия – это повышенная чувствительность организма в ответ на поступление различных инородных веществ, называемых аллергенами. В обычных условиях аллергены отсутствуют в организме и не имеют связи с его иммунной системой.
При первичном поступлении этих веществ в кровь образуются специфические антитела, длительно сохраняющиеся в организме. Антитела – это белки крови человека, называемые иммуноглобулинами. Они обладают способностью специфически связываться с антигенами – веществами, которые воспринимаются организмом как чужеродные и вызывают специфический иммунный ответ. Повторное поступление аллергенов (антигенов) сопровождается их соединением с уже имеющимися, ранее образованными антителами, что может протекать в виде бурной ответной реакции организма с повреждением тканей. Антитела не образуются при контакте организма с нормально функционирующими клетками и тканями. Но при повреждении клеток или тканей последние видоизменяют свои химические свойства и становятся чужеродными для организма. Антитела, образующиеся на видоизмененные ткани организма, называются аутоантителами (греч. autos – «сам»), а породившие их антигены – аутоантигенами. Возникают аутоаллергические, или аутоиммунные, реакции, то есть реакции иммунной системы, направленные против тканей своего же организма, в том числе и тканей позвоночника. Особенно бурно этот процесс протекает у детей.
Механизмы возникновения боли при остеохондрозе
Физиологические механизмы боли очень сложны и еще до конца не объяснены наукой. Попробуем схематично представить возникновение чувства боли.
В коже имеется множество нервных окончаний, чувствительных к давлению, уколам, химическому раздражению, теплу и другим факторам. При любых раздражениях чрезмерной силы, вызывающих повреждение тканей, происходит раздражение нервных окончаний, являющихся рецепторами боли. От них сигналы по нервным волокнам передаются в спинной мозг и далее – в головной мозг, где воспринимаются нервными клетками как чувство боли. Боль возникает при повреждении не только нервных рецепторов кожи или внутренних органов, но и нервов. Причем места повреждения и локализации боли могут не совпадать. Например, причиной возникновения боли может быть ущемление спинномозгового нерва в месте выхода его корешка из поясничного отдела позвоночника, а ощущение боли при этом возникает не в месте ущемления, а там, где нерв берет свое начало, то есть в стопе.
В коже имеется множество нервных окончаний, чувствительных к давлению, уколам, химическому раздражению, теплу и другим факторам. При любых раздражениях чрезмерной силы, вызывающих повреждение тканей, происходит раздражение нервных окончаний, являющихся рецепторами боли. От них сигналы по нервным волокнам передаются в спинной мозг и далее – в головной мозг, где воспринимаются нервными клетками как чувство боли. Боль возникает при повреждении не только нервных рецепторов кожи или внутренних органов, но и нервов. Причем места повреждения и локализации боли могут не совпадать. Например, причиной возникновения боли может быть ущемление спинномозгового нерва в месте выхода его корешка из поясничного отдела позвоночника, а ощущение боли при этом возникает не в месте ущемления, а там, где нерв берет свое начало, то есть в стопе.
