Страница:
К невосполительным пятнам относятся пятна, возникающие в результате кровоизлияний:
– петехии – точечные кровоизлияния;
– пурпура – множественные кровоизлияния округлой формы размером от 2 до 5 мм;
– экхимозы – кровоизлияния неправильной формы размером более 5 мм.
К невоспалительным пятнам относятся:
– телеангиоэктазии – пятна, связанные с неправильным развитием сосудов;
– сосудистые родимые пятна;
– депигментированные пятна (витилиго), связанные с недостатком в коже пигмента меланина.
Невоспалительные пятна при надавливании не исчезают.
Папула – четко ограниченное, слегка возвышающееся над уровнем кожи образование с плоской или куполообразной поверхностью. Является результатом скопления воспалительного инфильтрата в верхних слоях дермы (собственно кожи) или разрастания эпидермиса (поверхностного слоя кожи). Размеры папул могут быть от 2–3 мм до нескольких сантиметров. Этот вид сыпи наблюдается при кори, краснухе, геморрагическом васкулите и т. д.).
Бугорок – плотный, ограниченный элемент, выступающий над поверхностью кожи, не имеющий полости внутри. Клинически очень напоминает папулу, но на ощупь значительно плотнее и при обратном развитии некротизируется, оставляя после себя рубец, в отличие от папулы. Бугорки встречаются при таких заболеваниях, как туберкулезная волчанка, грибковые поражения кожи, лепра.
Узел – плотное, выступающее над поверхностью кожи или находящееся в ее толще образование. Может быть размером до 10 мм и более. Возникает при скоплении клеточного инфильтрата в подкожной клетчатке и собственно коже. В процессе развития может изъязвляться и рубцеваться. Крупные сине-красные узлы, болезненные при ощупывании носят название узловатой эритемы. Невоспалительные узлы наблюдаются при новообразованиях кожи (липома, фиброма).
Волдырь – элемент, характеризующий наличие острого воспалительного процесса, появляющийся в результате ограниченного отека сосочкового слоя кожи. Волдырь возвышается над уровнем кожи, имеет округлую форму размером 20 мм и более, как правило, его возникновение сопровождается зудом. Данные высыпания характерны для аллергодерматитов.
Пузырек – несколько выступающее над уровнем кожи поверхностное, наполненное серозной или кровянистой жидкостью образование размером 1–5 мм. При развитии может подсыхать с образованием прозрачной или буроватой корочки. Часто вскрывается, обнажая ограниченную мокнущую эрозию. После исчезновения может быть проходящее покраснение. При нагноении пузырька он превращается в гнойничок и называется пустулой. Пузырек наблюдается при таких заболеваниях, как ветряная или натуральная оспа, пузырьковый лишай, экзема.
Пузырь сходен по внешнему виду с пузырьком, но значительно больше в размере. Пузырь наполнен прозрачным или кровянистым содержимым. Возникает при ожогах, остром дерматите.
Чешуйка – отторгающаяся роговая пластинка поверхностного слоя кожи желтоватого или сероватого цвета. Наблюдается после коревой, скарлатинозной сыпи, при псориазе, себорее.
Корка образуется после высыхания экссудата пузырьков, пустул, отделяемого мокнущих поверхностей. Цвет варьируется от прозрачного до кровянистого. Корочки на лице у детей, страдающих экссудативно-катаральным диатезом, носят название молочного струпа.
Язва – глубокий дефект кожи, иногда обнажающий подлежащие органы. Причиной образования язв могут быть как распад первичных элементов сыпи, так и расстройства лимфо– и кровообращения, травмы, трофические нарушения.
Рубец – это грубоволокнистая соединительная ткань, заполняющая глубокий дефект кожи.
Костно-мышечная система
Мышечная система
Костная система
Заболевания костно-мышечной системы
Рахит
– петехии – точечные кровоизлияния;
– пурпура – множественные кровоизлияния округлой формы размером от 2 до 5 мм;
– экхимозы – кровоизлияния неправильной формы размером более 5 мм.
К невоспалительным пятнам относятся:
– телеангиоэктазии – пятна, связанные с неправильным развитием сосудов;
– сосудистые родимые пятна;
– депигментированные пятна (витилиго), связанные с недостатком в коже пигмента меланина.
Невоспалительные пятна при надавливании не исчезают.
Папула – четко ограниченное, слегка возвышающееся над уровнем кожи образование с плоской или куполообразной поверхностью. Является результатом скопления воспалительного инфильтрата в верхних слоях дермы (собственно кожи) или разрастания эпидермиса (поверхностного слоя кожи). Размеры папул могут быть от 2–3 мм до нескольких сантиметров. Этот вид сыпи наблюдается при кори, краснухе, геморрагическом васкулите и т. д.).
Бугорок – плотный, ограниченный элемент, выступающий над поверхностью кожи, не имеющий полости внутри. Клинически очень напоминает папулу, но на ощупь значительно плотнее и при обратном развитии некротизируется, оставляя после себя рубец, в отличие от папулы. Бугорки встречаются при таких заболеваниях, как туберкулезная волчанка, грибковые поражения кожи, лепра.
Узел – плотное, выступающее над поверхностью кожи или находящееся в ее толще образование. Может быть размером до 10 мм и более. Возникает при скоплении клеточного инфильтрата в подкожной клетчатке и собственно коже. В процессе развития может изъязвляться и рубцеваться. Крупные сине-красные узлы, болезненные при ощупывании носят название узловатой эритемы. Невоспалительные узлы наблюдаются при новообразованиях кожи (липома, фиброма).
Волдырь – элемент, характеризующий наличие острого воспалительного процесса, появляющийся в результате ограниченного отека сосочкового слоя кожи. Волдырь возвышается над уровнем кожи, имеет округлую форму размером 20 мм и более, как правило, его возникновение сопровождается зудом. Данные высыпания характерны для аллергодерматитов.
Пузырек – несколько выступающее над уровнем кожи поверхностное, наполненное серозной или кровянистой жидкостью образование размером 1–5 мм. При развитии может подсыхать с образованием прозрачной или буроватой корочки. Часто вскрывается, обнажая ограниченную мокнущую эрозию. После исчезновения может быть проходящее покраснение. При нагноении пузырька он превращается в гнойничок и называется пустулой. Пузырек наблюдается при таких заболеваниях, как ветряная или натуральная оспа, пузырьковый лишай, экзема.
Пузырь сходен по внешнему виду с пузырьком, но значительно больше в размере. Пузырь наполнен прозрачным или кровянистым содержимым. Возникает при ожогах, остром дерматите.
Чешуйка – отторгающаяся роговая пластинка поверхностного слоя кожи желтоватого или сероватого цвета. Наблюдается после коревой, скарлатинозной сыпи, при псориазе, себорее.
Корка образуется после высыхания экссудата пузырьков, пустул, отделяемого мокнущих поверхностей. Цвет варьируется от прозрачного до кровянистого. Корочки на лице у детей, страдающих экссудативно-катаральным диатезом, носят название молочного струпа.
Язва – глубокий дефект кожи, иногда обнажающий подлежащие органы. Причиной образования язв могут быть как распад первичных элементов сыпи, так и расстройства лимфо– и кровообращения, травмы, трофические нарушения.
Рубец – это грубоволокнистая соединительная ткань, заполняющая глубокий дефект кожи.
Костно-мышечная система
Мышечная система
Распределение мышечной ткани у новорожденного отличается от детей других возрастов. Основная ее масса приходится на мышцы туловища, впоследствии она перераспределяется на мышцы конечностей. У новорожденных преобладает тонус мышц сгибателей, о чем говорит положение ребеночка, с приведенными к туловищу ножками и ручками. Благодаря повышенному тонусу мышц, сгибателей, во внутриутробном периоде возникает специфическая поза плода. У новорожденных даже во время сна мышцы не расслабляются.
В функциональном отношении мышцы ребенка характеризуются разнообразными особенностями. Отмечается повышенная чувствительность к некоторым гуморальным агентам, наряду с этим у ребенка снижена чувствительность к действию электрического тока.
Интенсивность прироста мышечной массы различна у мальчиков и девочек. Показатели мышечной силы у мальчиков в преобладающем количестве случаев выше, чем у девочек.
Развитие мышц у детей идет неравномерно. Сначала развиваются мышцы плеча, затем предплечья и только в конце – мышцы кисти.
Для детей крайне важно правильное развитие мышечной ткани. Правильная организация режима дня, включающая в себя время для физических упражнений, ориентированное на высокую двигательную активность, является одной из основных задач воспитания. С первых дней жизни должны применятся специальные методы стимуляции движений – открытое пеленание, переворачивание, ползание и т. д.
Широко применяются массаж и гимнастические упражнения, соответствующие возрасту ребенка.
Острой проблемой современности является гипокинезия – ограниченный объем движений – которая значительно снижает уровень здоровья детей и приводит к таким патологическим состояниям, как ожирение и вегето-сосудистая дистония.
При наблюдении за ребенком следует обращать внимание на то, чтобы мышцы были упруги и развиты одинаково на симметричных участках тела. О развитии мышц можно судить по форме живота (у нормально развивающихся детей он будет упругим, подтянутым), положению лопаток (они должны быть симметрично расположены по отношению к позвоночнику).
По состоянию мышечного тонуса можно судить о внутриутробном возрасте плода. Глубоко недоношенный ребенок лежит с вытянутыми конечностями и пассивно переворачивается со спины на бок. После 30 недель беременности наблюдается сгибание ног в коленных и тазобедренных суставах, при этом руки еще вытянуты вдоль тела до 34 недель беременности. В 36–40 недель отмечается полное сгибание рук и ног, которое наблюдается и у здорового новорожденного. При попытке распрямить ножки и ручки они быстро возвращаются в исходное состояние.
У доношенного новорожденного изменение мышечного тонуса, как правило, связано с повреждением центральной нервной системы. Она может быть обусловлена внутриутробной патологией, родовой травмой, асфиксией (удушьем), которая приводит к кислородному голоданию тканей, прежде всего головного мозга, или повышением билирубина, наблюдающемуся при несовместимости крови матери и плода при резус-конфликте или по групповой принадлежности крови. В грудном возрасте нарушения со стороны мышечной системы могут возникнуть в результате нейроинфекций (менингиты, энцефалиты), травм черепа, острых и хронических нарушений питания, водно-солевого обмена, недостаточностью витамина D. В этом возрасте выявляются и врожденные заболевания мышц, нейро-мышечных синапсов и передних рогов спинного мозга (миопатии, миотонии), сопровождающиеся стойким снижением мышечного тонуса.
Повышение мышечного тонуса можно предположить в тех случаях, когда наблюдаются следующие изменения: постоянное сжатие пальцев в кулак, напряженно растопыренные пальцы при слегка согнутой кисти, при разгибании пальцев в плюсневых и пястно-фаланговых суставах при их сгибании в межфаланговых суставах, если пальцы выпрямлены, напряжены и находятся в разных плоскостях, при вытянутых и напряженных конечностях и запрокинутой при этом головке – «опистотонус», который может наблюдаться при столбняке, входными воротами у новорожденного является пупочная ранка.
Для определения мышечного тонуса у ребенка можно применять простую методику – попытаться забрать удерживаемую им игрушку.
При выявлении нарушений мышечного тонуса у ребенка родителям следует обратиться к педиатру и невропатологу для выяснения причины изменений.
Развитие мышц у детей идет неравномерно. Сначала развиваются крупные мышцы плеча, предплечья и затем только кисти рук. В возрасте до 6 лет детям тонкая работа пальцами плохо удается, но уже после 6–7 лет ребенок хорошо лепит и плетет. Это самый дачный момент для обучения ребенка навыку письма, которые должны начинаться постепенно и не занимать большого количества времени.
В 8–9 лет у детей значительно укрепляются связки, и отмечается прирост объема мышц, что способствуют занятию ребенка различными видами спорта.
В конце периода полового созревания идет прирост мышц не только рук, но и спины, ног, плечевого пояса.
В возрасте после 15 лет активно развиваются мышцы мелкой мускулатуры, что позволяет совершенствовать точность и координацию мелких движений.
В период полового созревания отмечается некоторая дисгармоничность движений, что связано с нарушением баланса между увеличивающейся интенсивно массой мышц и отставанием их регуляции.
В функциональном отношении мышцы ребенка характеризуются разнообразными особенностями. Отмечается повышенная чувствительность к некоторым гуморальным агентам, наряду с этим у ребенка снижена чувствительность к действию электрического тока.
Интенсивность прироста мышечной массы различна у мальчиков и девочек. Показатели мышечной силы у мальчиков в преобладающем количестве случаев выше, чем у девочек.
Развитие мышц у детей идет неравномерно. Сначала развиваются мышцы плеча, затем предплечья и только в конце – мышцы кисти.
Для детей крайне важно правильное развитие мышечной ткани. Правильная организация режима дня, включающая в себя время для физических упражнений, ориентированное на высокую двигательную активность, является одной из основных задач воспитания. С первых дней жизни должны применятся специальные методы стимуляции движений – открытое пеленание, переворачивание, ползание и т. д.
Широко применяются массаж и гимнастические упражнения, соответствующие возрасту ребенка.
Острой проблемой современности является гипокинезия – ограниченный объем движений – которая значительно снижает уровень здоровья детей и приводит к таким патологическим состояниям, как ожирение и вегето-сосудистая дистония.
При наблюдении за ребенком следует обращать внимание на то, чтобы мышцы были упруги и развиты одинаково на симметричных участках тела. О развитии мышц можно судить по форме живота (у нормально развивающихся детей он будет упругим, подтянутым), положению лопаток (они должны быть симметрично расположены по отношению к позвоночнику).
По состоянию мышечного тонуса можно судить о внутриутробном возрасте плода. Глубоко недоношенный ребенок лежит с вытянутыми конечностями и пассивно переворачивается со спины на бок. После 30 недель беременности наблюдается сгибание ног в коленных и тазобедренных суставах, при этом руки еще вытянуты вдоль тела до 34 недель беременности. В 36–40 недель отмечается полное сгибание рук и ног, которое наблюдается и у здорового новорожденного. При попытке распрямить ножки и ручки они быстро возвращаются в исходное состояние.
У доношенного новорожденного изменение мышечного тонуса, как правило, связано с повреждением центральной нервной системы. Она может быть обусловлена внутриутробной патологией, родовой травмой, асфиксией (удушьем), которая приводит к кислородному голоданию тканей, прежде всего головного мозга, или повышением билирубина, наблюдающемуся при несовместимости крови матери и плода при резус-конфликте или по групповой принадлежности крови. В грудном возрасте нарушения со стороны мышечной системы могут возникнуть в результате нейроинфекций (менингиты, энцефалиты), травм черепа, острых и хронических нарушений питания, водно-солевого обмена, недостаточностью витамина D. В этом возрасте выявляются и врожденные заболевания мышц, нейро-мышечных синапсов и передних рогов спинного мозга (миопатии, миотонии), сопровождающиеся стойким снижением мышечного тонуса.
Повышение мышечного тонуса можно предположить в тех случаях, когда наблюдаются следующие изменения: постоянное сжатие пальцев в кулак, напряженно растопыренные пальцы при слегка согнутой кисти, при разгибании пальцев в плюсневых и пястно-фаланговых суставах при их сгибании в межфаланговых суставах, если пальцы выпрямлены, напряжены и находятся в разных плоскостях, при вытянутых и напряженных конечностях и запрокинутой при этом головке – «опистотонус», который может наблюдаться при столбняке, входными воротами у новорожденного является пупочная ранка.
Для определения мышечного тонуса у ребенка можно применять простую методику – попытаться забрать удерживаемую им игрушку.
При выявлении нарушений мышечного тонуса у ребенка родителям следует обратиться к педиатру и невропатологу для выяснения причины изменений.
Развитие мышц у детей идет неравномерно. Сначала развиваются крупные мышцы плеча, предплечья и затем только кисти рук. В возрасте до 6 лет детям тонкая работа пальцами плохо удается, но уже после 6–7 лет ребенок хорошо лепит и плетет. Это самый дачный момент для обучения ребенка навыку письма, которые должны начинаться постепенно и не занимать большого количества времени.
В 8–9 лет у детей значительно укрепляются связки, и отмечается прирост объема мышц, что способствуют занятию ребенка различными видами спорта.
В конце периода полового созревания идет прирост мышц не только рук, но и спины, ног, плечевого пояса.
В возрасте после 15 лет активно развиваются мышцы мелкой мускулатуры, что позволяет совершенствовать точность и координацию мелких движений.
В период полового созревания отмечается некоторая дисгармоничность движений, что связано с нарушением баланса между увеличивающейся интенсивно массой мышц и отставанием их регуляции.
Костная система
Закладка и образование костей происходит позднее других органов и систем организма ребенка – на 5-й неделе внутриутробного развития.
К моменту рождения ребенка диафизы (средняя часть кости) трубчатых костей уже представлены костной тканью, тогда как эпифизы (концы костей), все губчатые кости кисти и часть губчатых костей стопы состоят из хрящевой ткани. К моменту рождения отмечаются отдельные точки окостенения в центральных участках бедренной и большеберцовой костей, в таранной, пяточной и кубовидной костях, а также телах позвонков. После рождения появляются и другие точки окостенения.
В первые месяцы и годы жизни происходит интенсивный рост костного скелета, который поддерживается обильным кровоснабжением костной ткани.
Череп ребенка к моменту рождения представлен большим количеством костей. Стреловидный, венечный и затылочный швы открыты и начинают закрываться только с 3–4 месячного возраста. У доношенных детей боковые роднички закрыты. Задний, или малый, родничок, расположенный на уровне затылочных углов теменных костей, открыт у четверти новорожденных и закрывается на 4–8 неделе после рождения. Передний, или большой, родничок, расположенный в месте соединения венечного и продольного швов, может иметь разные размеры, в среднем они не превышают 3,0–3,0 см. В норме закрытие родничка происходит к 1-му году жизни. Анатомо-физиологические особенности черепа ребенка позволяют плоду с наименьшей травматизацией проходить период родов, так как могут смещаться в периоде них без повреждения самого вещества мозга, а также увеличивать объем черепной коробки при повышении внутричерепного давления.
Позвоночник новорожденного лишен физиологических изгибов. При удержании головки появляется шейный изгиб. К 6–7 месяцам жизни, когда ребенок начинает сидеть, формируется грудной изгиб, поясничный изгиб становится заметным после 9-12 месяцев от рождения ребенка. В течение всего детского возраста фиксация позвоночника недостаточна и при нарушении мышечного тонуса легко возникают изменения со стороны позвоночного столба, которые могут привести к нарушению осанки.
Грудная клетка у ребенка короткая и широкая. Ребра расположены горизонтально. Впоследствии отмечается рост грудной клетки в длину, опускаются передние концы ребер, интенсивно растет поперечный диаметр.
Кости таза у детей раннего возраста относительно малы, их рост интенсивно происходит до 6 лет.
Ребенок рождается без зубов. Молочные зубы прорезываются после рождения в определенной последовательности. Одноименные зубы на каждой половине челюсти прорезываются одновременно. Прорезывание зубов начинается с нижней челюсти, за исключением боковых резцов, здесь верхние зубы появляются раньше нижних.
Сроки прорезывания молочных зубов
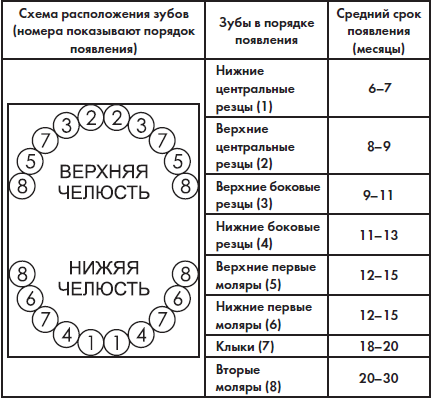
Формирование молочного и постоянного прикусов являются важным показателем уровня биологического созревания ребенка.
Родителям следует заботиться о зубах ребенка с раннего детства. В возрасте 1–1,5 лет необходимо прививать гигиенические навыки чистки зубов специальными детскими зубными пастами. Особое внимание здоровью зубов следует уделять в областях со сниженным количеством фосфора и кальция в воде. Позитивным является введение в пищевой рацион продуктов, содержащих эти микроэлементы.
Так как маленький ребенок не может пожаловаться на боли в костях и суставах, основным признаком их заболевания могут служить изменение их формы и ограничение подвижности. Большое значение имеет связь этих изменений с предшествующими заболеваниями.
Составить мнение о развитии костной системы можно по темпам роста, возрасту закрытия родничков, срокам прорезывания зубов.
У здорового новорожденного форма головы округлая. Патологические формы черепа (увеличение лобных и теменных бугров, «башенный» череп, уплотнения и скошенность черепа) могут развиваться вследствие перенесенного рахита, при врожденном сифилисе, патологической ломкости костей и ряде других заболеваний. Деформация черепа может отмечаться вследствие родовой травмы и проявляться черепицеобразным нахождением костей друг на друга, вдавлениями и выпячиваниями в результате поднадкостнечного кровоизлияния (кефалогематомы), мозговой грыжи.
Важно следить за размерами головы, которые определяются путем ее измерения и сравнивания с возрастными нормами. Увеличение ее размеров – макроцефалия – может быть связано с рахитом или гидроцефалией (водянкой головного мозга). Маленькие размеры головы (микроцефалия) могут встречаться при внутриутробном недоразвитии головного мозга или при преждевременном закрытии черепных швов, наблюдающемся при гипервитаминозе D.
Со стороны лицевой части черепа следует обращать внимание на положение верхней и нижней челюстей, особенности прикуса, количество зубов и их состояние. Деформация костей основания черепа часто приводит к западению переносицы и пучеглазию, уменьшению поперечных отделов верхней челюсти с формированием характерного высокого «готического» неба. Передняя челюсть выпячивается вперед, нижняя челюсть отходит назад, что в дальнейшем приводит к формированию неправильного прикуса. При осмотре зубов необходимо определять их количество на верхней и нижней челюсти и соответствие возрасту ребенка, направлению их роста, целостности и цвету эмали. Количество молочных зубов высчитывается по формуле n-4, где n – возраст ребенка в месяцах.
Бочкообразная деформация резцов верхней челюсти с полулунной вырезкой режущего края является признаком врожденного сифилиса. Нарушения минерального и белкового обмена могут привести к нарушению эмали, при этом отмечается изменение цвета зубов и появляются в них углубления различной формы и глубины.
Период сохранения молочных зубов до появления постоянных называется периодом сменного прикуса. Время от выпадения молочного зуба до появления постоянного составляет 3–4 месяца. Начало прорезывания постоянных зубов относится к возрасту 5–6 лет, как правило, это моляры. Последующая последовательность прорезывания зубов такая же, как и молочных. В 11–12 лет, после смены молочных зубов на постоянные, появляются вторые моляры. Третьи моляры (зубы мудрости) прорезываются в возрасте 17–25 лет.
Со стороны грудной клетки могут наблюдаться такие изменения, как куриная грудь, когда грудина выпячивается вперед, сердечный горб (выпячивание грудной клетки в области сердца) или воронкообразная грудь (западение грудины), что свидетельствует о наличии определенных заболеваний.
При осмотре рук обращайте внимание на относительную длину предплечья и плеча.
Длиннорукость может быть проявлением врожденного заболевания соединительной ткани.
Со стороны нижних конечностей особое внимание следует уделить симметричности кожных складок на ягодицах и внутренней поверхности бедер. Их несоответствие может свидетельствовать
о врожденном вывихе тазобедренного сустава. В этом случае необходима консультация детского хирурга. X– или 0-образное искривление конечностей должно насторожить в отношении рахита.
Поражения костной системы у детей могут быть врожденными и приобретенными. Из врожденных наиболее часто встречаются: врожденный вывих бедра и пороки развития отдельных частей скелета.
К моменту рождения ребенка диафизы (средняя часть кости) трубчатых костей уже представлены костной тканью, тогда как эпифизы (концы костей), все губчатые кости кисти и часть губчатых костей стопы состоят из хрящевой ткани. К моменту рождения отмечаются отдельные точки окостенения в центральных участках бедренной и большеберцовой костей, в таранной, пяточной и кубовидной костях, а также телах позвонков. После рождения появляются и другие точки окостенения.
В первые месяцы и годы жизни происходит интенсивный рост костного скелета, который поддерживается обильным кровоснабжением костной ткани.
Череп ребенка к моменту рождения представлен большим количеством костей. Стреловидный, венечный и затылочный швы открыты и начинают закрываться только с 3–4 месячного возраста. У доношенных детей боковые роднички закрыты. Задний, или малый, родничок, расположенный на уровне затылочных углов теменных костей, открыт у четверти новорожденных и закрывается на 4–8 неделе после рождения. Передний, или большой, родничок, расположенный в месте соединения венечного и продольного швов, может иметь разные размеры, в среднем они не превышают 3,0–3,0 см. В норме закрытие родничка происходит к 1-му году жизни. Анатомо-физиологические особенности черепа ребенка позволяют плоду с наименьшей травматизацией проходить период родов, так как могут смещаться в периоде них без повреждения самого вещества мозга, а также увеличивать объем черепной коробки при повышении внутричерепного давления.
Позвоночник новорожденного лишен физиологических изгибов. При удержании головки появляется шейный изгиб. К 6–7 месяцам жизни, когда ребенок начинает сидеть, формируется грудной изгиб, поясничный изгиб становится заметным после 9-12 месяцев от рождения ребенка. В течение всего детского возраста фиксация позвоночника недостаточна и при нарушении мышечного тонуса легко возникают изменения со стороны позвоночного столба, которые могут привести к нарушению осанки.
Грудная клетка у ребенка короткая и широкая. Ребра расположены горизонтально. Впоследствии отмечается рост грудной клетки в длину, опускаются передние концы ребер, интенсивно растет поперечный диаметр.
Кости таза у детей раннего возраста относительно малы, их рост интенсивно происходит до 6 лет.
Ребенок рождается без зубов. Молочные зубы прорезываются после рождения в определенной последовательности. Одноименные зубы на каждой половине челюсти прорезываются одновременно. Прорезывание зубов начинается с нижней челюсти, за исключением боковых резцов, здесь верхние зубы появляются раньше нижних.
Сроки прорезывания молочных зубов

Формирование молочного и постоянного прикусов являются важным показателем уровня биологического созревания ребенка.
Родителям следует заботиться о зубах ребенка с раннего детства. В возрасте 1–1,5 лет необходимо прививать гигиенические навыки чистки зубов специальными детскими зубными пастами. Особое внимание здоровью зубов следует уделять в областях со сниженным количеством фосфора и кальция в воде. Позитивным является введение в пищевой рацион продуктов, содержащих эти микроэлементы.
Так как маленький ребенок не может пожаловаться на боли в костях и суставах, основным признаком их заболевания могут служить изменение их формы и ограничение подвижности. Большое значение имеет связь этих изменений с предшествующими заболеваниями.
Составить мнение о развитии костной системы можно по темпам роста, возрасту закрытия родничков, срокам прорезывания зубов.
У здорового новорожденного форма головы округлая. Патологические формы черепа (увеличение лобных и теменных бугров, «башенный» череп, уплотнения и скошенность черепа) могут развиваться вследствие перенесенного рахита, при врожденном сифилисе, патологической ломкости костей и ряде других заболеваний. Деформация черепа может отмечаться вследствие родовой травмы и проявляться черепицеобразным нахождением костей друг на друга, вдавлениями и выпячиваниями в результате поднадкостнечного кровоизлияния (кефалогематомы), мозговой грыжи.
Важно следить за размерами головы, которые определяются путем ее измерения и сравнивания с возрастными нормами. Увеличение ее размеров – макроцефалия – может быть связано с рахитом или гидроцефалией (водянкой головного мозга). Маленькие размеры головы (микроцефалия) могут встречаться при внутриутробном недоразвитии головного мозга или при преждевременном закрытии черепных швов, наблюдающемся при гипервитаминозе D.
Со стороны лицевой части черепа следует обращать внимание на положение верхней и нижней челюстей, особенности прикуса, количество зубов и их состояние. Деформация костей основания черепа часто приводит к западению переносицы и пучеглазию, уменьшению поперечных отделов верхней челюсти с формированием характерного высокого «готического» неба. Передняя челюсть выпячивается вперед, нижняя челюсть отходит назад, что в дальнейшем приводит к формированию неправильного прикуса. При осмотре зубов необходимо определять их количество на верхней и нижней челюсти и соответствие возрасту ребенка, направлению их роста, целостности и цвету эмали. Количество молочных зубов высчитывается по формуле n-4, где n – возраст ребенка в месяцах.
Бочкообразная деформация резцов верхней челюсти с полулунной вырезкой режущего края является признаком врожденного сифилиса. Нарушения минерального и белкового обмена могут привести к нарушению эмали, при этом отмечается изменение цвета зубов и появляются в них углубления различной формы и глубины.
Период сохранения молочных зубов до появления постоянных называется периодом сменного прикуса. Время от выпадения молочного зуба до появления постоянного составляет 3–4 месяца. Начало прорезывания постоянных зубов относится к возрасту 5–6 лет, как правило, это моляры. Последующая последовательность прорезывания зубов такая же, как и молочных. В 11–12 лет, после смены молочных зубов на постоянные, появляются вторые моляры. Третьи моляры (зубы мудрости) прорезываются в возрасте 17–25 лет.
Со стороны грудной клетки могут наблюдаться такие изменения, как куриная грудь, когда грудина выпячивается вперед, сердечный горб (выпячивание грудной клетки в области сердца) или воронкообразная грудь (западение грудины), что свидетельствует о наличии определенных заболеваний.
При осмотре рук обращайте внимание на относительную длину предплечья и плеча.
Длиннорукость может быть проявлением врожденного заболевания соединительной ткани.
Со стороны нижних конечностей особое внимание следует уделить симметричности кожных складок на ягодицах и внутренней поверхности бедер. Их несоответствие может свидетельствовать
о врожденном вывихе тазобедренного сустава. В этом случае необходима консультация детского хирурга. X– или 0-образное искривление конечностей должно насторожить в отношении рахита.
Поражения костной системы у детей могут быть врожденными и приобретенными. Из врожденных наиболее часто встречаются: врожденный вывих бедра и пороки развития отдельных частей скелета.
Заболевания костно-мышечной системы
Наиболее часто встречающимся заболеванием костной системы у детей раннего возраста является рахит.
Рахит
Рахит – заболевание детей раннего возраста, в основе которого лежит расстройство фосфорно-кальциевого обмена, нарушение процессов костеобразования и минерализации костей, вызванное преимущественно недостаточностью витамина D.
В основе развития рахита лежит гиповитаминоз D, который возникает из-за недостаточного поступления витамина D с пищей или в результате нарушения его образования в коже под влиянием ультрафиолетовых лучей. Возникновение заболевания может быть связано и с функциональной незрелостью ферментных систем кишечника, печени, почек, обеспечивающих всасывание и превращение витамина D в активные метаболиты. Немаловажное значение оказывают дефицит белка, недостаток витаминов А, группы В, С, дефицит микроэлементов магния, цинка, железа, меди, кобальта. Развитию рахита способствует высокая потребность растущего организма в ионизированном кальции. Она особенно выражена у недоношенных детей, так как они рождаются с недостаточными запасами витамина D в печени и низким содержанием минеральных веществ в костях.
Факторами, предрасполагающими к возникновению рахита, являются хронические заболевания матери, многоплодие, осложненное течение беременности, недоношенность ребенка, раннее смешанное и искусственное вскармливание неадаптированными смесями, частые заболевания ребенка, плохие жилищные условия, неблагоприятные климатические факторы, загрязненность воздуха промышленными выбросами, проживание на территории, загрязненной радионуклидами.
Клиническая картина. По клиническому течению различают 3 степени тяжести рахита.
I степень (легкая) характеризуется минимальными расстройствами костеобразования на фоне функциональных нарушений нервной системы. Первые признаки заболевания возникают на 2-3-м месяце жизни. Появляется болезненность при пальпации костей черепа. Края большого родничка и черепных швов становятся податливыми. Размягчается затылочная кость (краниотабес). Мягкость костей черепа способствует легкому возникновению его деформаций – затылок уплощается, голова принимает сплющенную с той или иной стороны форму. На границе костной и хрящевой части ребер намечаются утолщения – рахитические «четки». Ребенок становится раздражительным, беспокойным, часто вздрагивает во сне. Усиливается потливость. Пот имеет неприятный кисловатый запах, раздражает кожу и вызывает зуд. Ребенок становится беспокойным. Часто ворочается на подушке, что приводит к облысению затылка.
II степень (средней тяжести) – изменения со стороны костной системы становятся явно заметными. Отмечаются деформации в 2–3 отделах скелета (череп, грудная клетка, конечности). В первую очередь заметны изменения со стороны костей черепа. Края большого родничка размягчаются. Родничок несвоевременно закрывается (раньше или позже средних сроков). Формируются лобные и теменные бугры. Ярко выражены рахитические «четки» на границе костной и хрящевой части ребер. Ребра становятся мягкими, податливыми. Отмечается деформация грудной клетки. Появляются рахитические «браслеты» (утолщения эпифизов костей предплечья и голени).
Нарушаются сроки и порядок прорезывания зубов.
III степень (тяжелая) – изменения со стороны костной системы резко выражены. Размягчаются кости основания черепа, западает переносица, появляется «олимпийский лоб». Передняя часть грудной клетки вместе с грудиной выступает вперед в виде «куриной груди» либо западает, образуя «грудь сапожника». Когда ребенок начинает сидеть, в поясничном отделе позвоночника формируется кифоз (рахитический горб). При дальнейшем прогрессировании болезни возникает патологический лордоз или сколиоз. В результате искривления длинных трубчатых костей ноги принимают О– или Х-образную форму.
При рахите II–III степени тяжести развивается гипотония (снижение тонуса) мышц и слабость связочного аппарата. Вследствие гипотонии мышц брюшного пресса и мускулатуры кишечника появляется большой, так называемый лягушачий, живот. Повышенная подвижность суставов проявляется симптомом «перочинного ножа» (ребенок стопой легко достает затылок). Задерживается развитие статических и двигательных функций, дети позже начинают сидеть, стоять, ходить. Изменяется функция внутренних органов: нарушается деятельность сердечно-сосудистой системы, увеличиваются печень и селезенка, часто развивается гипохромная анемия. В результате деформации грудной клетки и гипотонии дыхательных мышц нарушается легочная вентиляция. В легких нередко образуются участки ателектазов, на фоне которых легко развивается пневмония, протекающая тяжело и длительно.
Различают острое, подострое и рецидивирующее течение рахита. Острое течение чаще наблюдается у недоношенных и детей первого полугодия жизни и проявляется быстрым нарастанием симптомов со стороны костной, нервной и других систем, преобладанием в костной ткани процессов остеомаляции (размягчения), а также значительными отклонениями в биохимических показателях крови. Подострое течение характеризуется медленным развитием заболевания, преобладанием симптомов гиперплазии (избыточного образования) остеоидной ткани. Подострое течение чаще наблюдается у детей старше 6 месяцев при недостаточной профилактической дозе витамина D.
Рецидивирующее течение характеризуется чередованием периодов улучшения и обострения процесса. Рецидив может быть вызван заболеванием ребенка, преждевременным прекращением лечения, нерациональным питанием, недостаточным пребыванием на свежем воздухе.
Лечение. Лечение заболевания должно быть комплексным.
Первостепенное значение имеет коррекция питания, так как все другие лечебные мероприятия будут эффективны только на фоне рационального вскармливания. Если ребенок находится на смешанном или искусственном вскармливании, питание должно проводиться только адаптированными смесями. Первый прикорм должен быть обязательно овощным, он вводится на 1 месяц раньше обычного срока. Для второго прикорма рекомендуется преимущественно гречневая или овсяная каши, приготовленные на овощном отваре. Несколько раньше возрастных сроков вводят желток и творог. Для поддержания в пищевом рационе достаточного количества полноценных белков с 5 месяцев жизни, рекомендовано ввести пюре из печени и мяса. Целесообразно введение овощных и фруктовых отваров и соков в диету ребенка.
Для специфического лечения рахита применяется витамин D.
Он назначается ежедневно в течение 30–45 дней в суточной дозе 2000–5000 ME. После достижения терапевтического эффекта лечебную дозу витамина D заменяют профилактической (400–500 ME), которую ребенок получает ежедневно в течение первых двух лет и в зимний период на 3-м году жизни.
Витамин D назначается в лекарственных формах: видехол (витамин D3) в виде 0,125 % масляного раствора (в 1 мл – 25000 ME, в 1 капле – 500 ME); эргокальциферол (витамин D2) в виде 0,0625 % масляного раствора (в 1 мл – 25000 ME, в 1 капле – 500–625 ME), 0,125 % масляного раствора (в 1 мл – 50000 ME, в 1 капле – 1000–1250 ME), 0,5 % спиртового раствора (в 1 мл – 200000 ME, в 1 капле-5000 ME).
Предпочтение отдается препаратам витамина D3. Препарат вводят с едой, добавляя к молоку матери или каше. Лечение рахита витамином D проводится под контролем пробы Сулковича (исследование мочи на кальциурию).
В отдельных случаях детям из группы риска проводят противорецидивные курсы, которые назначают спустя 3 месяца после окончания основного курса.
Лечение витамином D следует сочетать с применением препаратов кальция и фосфора (глицерофосфат или глюконат кальция), магнийсодержащих препаратов («Аспаркам», «Панангин»). В комплексную терапию рахита включают витамины группы В, С, цитратную смесь или сок лимона, солевые и хвойные ванны. Кроме этого, ребенок нуждается в пребывании на свежем воздухе, так как под воздействием солнечных ультрафиолетовых лучей осуществляется синтез витамина D в коже ребенка.
Положительное воздействие имеют воздушные ванны, массаж, гимнастика.
В основе развития рахита лежит гиповитаминоз D, который возникает из-за недостаточного поступления витамина D с пищей или в результате нарушения его образования в коже под влиянием ультрафиолетовых лучей. Возникновение заболевания может быть связано и с функциональной незрелостью ферментных систем кишечника, печени, почек, обеспечивающих всасывание и превращение витамина D в активные метаболиты. Немаловажное значение оказывают дефицит белка, недостаток витаминов А, группы В, С, дефицит микроэлементов магния, цинка, железа, меди, кобальта. Развитию рахита способствует высокая потребность растущего организма в ионизированном кальции. Она особенно выражена у недоношенных детей, так как они рождаются с недостаточными запасами витамина D в печени и низким содержанием минеральных веществ в костях.
Факторами, предрасполагающими к возникновению рахита, являются хронические заболевания матери, многоплодие, осложненное течение беременности, недоношенность ребенка, раннее смешанное и искусственное вскармливание неадаптированными смесями, частые заболевания ребенка, плохие жилищные условия, неблагоприятные климатические факторы, загрязненность воздуха промышленными выбросами, проживание на территории, загрязненной радионуклидами.
Клиническая картина. По клиническому течению различают 3 степени тяжести рахита.
I степень (легкая) характеризуется минимальными расстройствами костеобразования на фоне функциональных нарушений нервной системы. Первые признаки заболевания возникают на 2-3-м месяце жизни. Появляется болезненность при пальпации костей черепа. Края большого родничка и черепных швов становятся податливыми. Размягчается затылочная кость (краниотабес). Мягкость костей черепа способствует легкому возникновению его деформаций – затылок уплощается, голова принимает сплющенную с той или иной стороны форму. На границе костной и хрящевой части ребер намечаются утолщения – рахитические «четки». Ребенок становится раздражительным, беспокойным, часто вздрагивает во сне. Усиливается потливость. Пот имеет неприятный кисловатый запах, раздражает кожу и вызывает зуд. Ребенок становится беспокойным. Часто ворочается на подушке, что приводит к облысению затылка.
II степень (средней тяжести) – изменения со стороны костной системы становятся явно заметными. Отмечаются деформации в 2–3 отделах скелета (череп, грудная клетка, конечности). В первую очередь заметны изменения со стороны костей черепа. Края большого родничка размягчаются. Родничок несвоевременно закрывается (раньше или позже средних сроков). Формируются лобные и теменные бугры. Ярко выражены рахитические «четки» на границе костной и хрящевой части ребер. Ребра становятся мягкими, податливыми. Отмечается деформация грудной клетки. Появляются рахитические «браслеты» (утолщения эпифизов костей предплечья и голени).
Нарушаются сроки и порядок прорезывания зубов.
III степень (тяжелая) – изменения со стороны костной системы резко выражены. Размягчаются кости основания черепа, западает переносица, появляется «олимпийский лоб». Передняя часть грудной клетки вместе с грудиной выступает вперед в виде «куриной груди» либо западает, образуя «грудь сапожника». Когда ребенок начинает сидеть, в поясничном отделе позвоночника формируется кифоз (рахитический горб). При дальнейшем прогрессировании болезни возникает патологический лордоз или сколиоз. В результате искривления длинных трубчатых костей ноги принимают О– или Х-образную форму.
При рахите II–III степени тяжести развивается гипотония (снижение тонуса) мышц и слабость связочного аппарата. Вследствие гипотонии мышц брюшного пресса и мускулатуры кишечника появляется большой, так называемый лягушачий, живот. Повышенная подвижность суставов проявляется симптомом «перочинного ножа» (ребенок стопой легко достает затылок). Задерживается развитие статических и двигательных функций, дети позже начинают сидеть, стоять, ходить. Изменяется функция внутренних органов: нарушается деятельность сердечно-сосудистой системы, увеличиваются печень и селезенка, часто развивается гипохромная анемия. В результате деформации грудной клетки и гипотонии дыхательных мышц нарушается легочная вентиляция. В легких нередко образуются участки ателектазов, на фоне которых легко развивается пневмония, протекающая тяжело и длительно.
Различают острое, подострое и рецидивирующее течение рахита. Острое течение чаще наблюдается у недоношенных и детей первого полугодия жизни и проявляется быстрым нарастанием симптомов со стороны костной, нервной и других систем, преобладанием в костной ткани процессов остеомаляции (размягчения), а также значительными отклонениями в биохимических показателях крови. Подострое течение характеризуется медленным развитием заболевания, преобладанием симптомов гиперплазии (избыточного образования) остеоидной ткани. Подострое течение чаще наблюдается у детей старше 6 месяцев при недостаточной профилактической дозе витамина D.
Рецидивирующее течение характеризуется чередованием периодов улучшения и обострения процесса. Рецидив может быть вызван заболеванием ребенка, преждевременным прекращением лечения, нерациональным питанием, недостаточным пребыванием на свежем воздухе.
Лечение. Лечение заболевания должно быть комплексным.
Первостепенное значение имеет коррекция питания, так как все другие лечебные мероприятия будут эффективны только на фоне рационального вскармливания. Если ребенок находится на смешанном или искусственном вскармливании, питание должно проводиться только адаптированными смесями. Первый прикорм должен быть обязательно овощным, он вводится на 1 месяц раньше обычного срока. Для второго прикорма рекомендуется преимущественно гречневая или овсяная каши, приготовленные на овощном отваре. Несколько раньше возрастных сроков вводят желток и творог. Для поддержания в пищевом рационе достаточного количества полноценных белков с 5 месяцев жизни, рекомендовано ввести пюре из печени и мяса. Целесообразно введение овощных и фруктовых отваров и соков в диету ребенка.
Для специфического лечения рахита применяется витамин D.
Он назначается ежедневно в течение 30–45 дней в суточной дозе 2000–5000 ME. После достижения терапевтического эффекта лечебную дозу витамина D заменяют профилактической (400–500 ME), которую ребенок получает ежедневно в течение первых двух лет и в зимний период на 3-м году жизни.
Витамин D назначается в лекарственных формах: видехол (витамин D3) в виде 0,125 % масляного раствора (в 1 мл – 25000 ME, в 1 капле – 500 ME); эргокальциферол (витамин D2) в виде 0,0625 % масляного раствора (в 1 мл – 25000 ME, в 1 капле – 500–625 ME), 0,125 % масляного раствора (в 1 мл – 50000 ME, в 1 капле – 1000–1250 ME), 0,5 % спиртового раствора (в 1 мл – 200000 ME, в 1 капле-5000 ME).
Предпочтение отдается препаратам витамина D3. Препарат вводят с едой, добавляя к молоку матери или каше. Лечение рахита витамином D проводится под контролем пробы Сулковича (исследование мочи на кальциурию).
В отдельных случаях детям из группы риска проводят противорецидивные курсы, которые назначают спустя 3 месяца после окончания основного курса.
Лечение витамином D следует сочетать с применением препаратов кальция и фосфора (глицерофосфат или глюконат кальция), магнийсодержащих препаратов («Аспаркам», «Панангин»). В комплексную терапию рахита включают витамины группы В, С, цитратную смесь или сок лимона, солевые и хвойные ванны. Кроме этого, ребенок нуждается в пребывании на свежем воздухе, так как под воздействием солнечных ультрафиолетовых лучей осуществляется синтез витамина D в коже ребенка.
Положительное воздействие имеют воздушные ванны, массаж, гимнастика.
