Страница:
Инородные тела роговицы
Обычно в роговицу попадают осколки стекла, металлическая стружка, угольная пыль, кусочки камня, щепки, шипы растений.
Симптомы
Отмечаются ощущение боли и рези в глазу, боязнь света, слезотечение, опущение века на стороне поражения. Внешне наблюдается покраснение конъюнктивы и склер.
Непосредственно в роговице можно увидеть инородное тело, которое располагается как на ее поверхности, так и в глубоких слоях.
Неотложная помощь
Если инородное тело расположено на роговице поверхностно, то предварительно в глаз закапывают 0,25—0,5 %-ный раствор дикаина, а затем аккуратно удаляют инородное тело стерильным ватным тампоном, смоченным 2 %-ным раствором борной кислоты. Можно удалять инородное тело при помощи тонкой глазной стеклянной палочки, на которую намотана стерильная вата.
Если инородное тело глубоко внедрилось в роговицу, то следует наложить стерильную повязку, принять при необходимости обезболивающие препараты и обратиться в травмпункт или глазную клинику. При оказании первой помощи вводят противостолбнячную сыворотку.
Инородное тело после закапывания в глаз раствора дикаина или другого обезболивающего препарата извлекают специальными инструментами, обязательно в глазной клинике. После чего в глаз закапывают антисептические капли (10–20—30 %-ный раствор сульфацил-натрия (альбуцида), 2 %-ный раствор борной кислоты и др.). Потом за нижнее веко закладывают специальную лечебную пленку с антибиотиками.
Иногда после удаления инородного тела с роговицы накладывают на сутки стерильную повязку. Антисептические капли закапывают еще 6–7 дней после травмы.
Симптомы
Отмечаются ощущение боли и рези в глазу, боязнь света, слезотечение, опущение века на стороне поражения. Внешне наблюдается покраснение конъюнктивы и склер.
Непосредственно в роговице можно увидеть инородное тело, которое располагается как на ее поверхности, так и в глубоких слоях.
Неотложная помощь
Если инородное тело расположено на роговице поверхностно, то предварительно в глаз закапывают 0,25—0,5 %-ный раствор дикаина, а затем аккуратно удаляют инородное тело стерильным ватным тампоном, смоченным 2 %-ным раствором борной кислоты. Можно удалять инородное тело при помощи тонкой глазной стеклянной палочки, на которую намотана стерильная вата.
Если инородное тело глубоко внедрилось в роговицу, то следует наложить стерильную повязку, принять при необходимости обезболивающие препараты и обратиться в травмпункт или глазную клинику. При оказании первой помощи вводят противостолбнячную сыворотку.
Инородное тело после закапывания в глаз раствора дикаина или другого обезболивающего препарата извлекают специальными инструментами, обязательно в глазной клинике. После чего в глаз закапывают антисептические капли (10–20—30 %-ный раствор сульфацил-натрия (альбуцида), 2 %-ный раствор борной кислоты и др.). Потом за нижнее веко закладывают специальную лечебную пленку с антибиотиками.
Иногда после удаления инородного тела с роговицы накладывают на сутки стерильную повязку. Антисептические капли закапывают еще 6–7 дней после травмы.
Инородные тела глазного яблока
Как правило, инородные тела попадают в глазное яблоко при ранениях и располагаются в передней камере глаза, хрусталике и стекловидном теле. Довольно часто, когда внутрь глаза попадает мелкое инородное тело, внешние проявления травмы отсутствуют и обнаружить его можно лишь при рентгенографии черепа.
Симптомы
При травме характерно появление боли в глазу, светобоязни, слезотечения. Если поврежден хрусталик глаза или развивается внутриглазное кровотечение, то резко снижается острота зрения. Внешне отмечается рана в области роговицы или склеры с наличием отверстия в радужной оболочке глаза. Довольно часто попадание в глаз инородного тела приводит к развитию бурного воспаления с распространением его на все части глаза.
Неотложная помощь
При проникающем ранении с попаданием инородного тела внутрь в поврежденный глаз закапывают дезинфицирующие растворы (10–20—30 %-ные растворы сульфацил-натрия (альбуцида) или 0,25 %-ный раствор хлорамфеникола).
Также за нижнее веко закладывают глазную лечебную пленку с антибиотиком. Затем накладывают стерильную повязку. В травмпункте производят введение столбнячного анатоксина или противостолбнячной сыворотки, а также делают инъекции антибиотиков в конъюнктиву.
Пострадавший должен быть срочно госпитализирован в глазное отделение больницы для проведения оперативного вмешательства.
Симптомы
При травме характерно появление боли в глазу, светобоязни, слезотечения. Если поврежден хрусталик глаза или развивается внутриглазное кровотечение, то резко снижается острота зрения. Внешне отмечается рана в области роговицы или склеры с наличием отверстия в радужной оболочке глаза. Довольно часто попадание в глаз инородного тела приводит к развитию бурного воспаления с распространением его на все части глаза.
Неотложная помощь
При проникающем ранении с попаданием инородного тела внутрь в поврежденный глаз закапывают дезинфицирующие растворы (10–20—30 %-ные растворы сульфацил-натрия (альбуцида) или 0,25 %-ный раствор хлорамфеникола).
Также за нижнее веко закладывают глазную лечебную пленку с антибиотиком. Затем накладывают стерильную повязку. В травмпункте производят введение столбнячного анатоксина или противостолбнячной сыворотки, а также делают инъекции антибиотиков в конъюнктиву.
Пострадавший должен быть срочно госпитализирован в глазное отделение больницы для проведения оперативного вмешательства.
Инородные тела уха
Инородное тело в ухе в большинстве случаев особой опасности не представляет, можно не торопиться с удалением и обратиться за медицинской помощью. При неудачных попытках удалить инородное тело или его изначально глубоком проникновении в наружный слуховой проход способна повредиться барабанная перепонка, что грозит снижением слуха.
При повреждении инородным телом барабанной перепонки и более глубоко расположенных структур возникает боль в ухе и снижается слух, возможно ушное кровотечение. Способны отмечаться подергивания глазных яблок, парез лицевого нерва, что проявляется асимметрией лица.
Нельзя применять пинцет при удалении круглых предметов (зерен, косточек), так как при этом их можно протолкнуть глубже – в костный отдел слухового прохода или в барабанную полость. Пинцет допустимо использовать только для удаления удлиненных инородных тел, таких как спичка. Для удаления насекомых нужно влить в слуховой проход подогретое растительное или вазелиновое масло (см. главу 18). Это приведет к гибели насекомого, затем его несложно будет удалить.
Лучше производить удаление инородного тела путем промывания уха теплой водой или слабым раствором марганцовокислого калия из большого шприца, который можно заменить клизменным бал лончиком.
Струю жидкости надо направить по верхней стенке слухового прохода, при этом вместе с жидкостью вымывается инородное тело. Если оно разбухло (горох, бобы), предварительно нужно влить в ухо несколько капель подогретого 70 %-ного этилового спирта. Нельзя промывать ухо при наличии повреждения барабанной перепонки, при полной закупорке слухового прохода, а также при попадании металлической стружки.
Если промыванием удалить инородное тело не получается, необходимо обратиться в специализированную клинику.
При появлении кровотечения из наружного слухового прохода в ухо вводят стерильный марлевый тампон. В дальнейшем пострадавшего требуется срочно госпитализировать в лежачем положении в оториноларингологическое отделение больницы. Можно принять обезболивающие препараты (метамизол натрия, трамадол).
Причины
Преимущественно инородные тела в ухе отмечаются у детей, которые при играх с разными небольшими предметами (например, с камешками, косточками фруктов, пуговицами, бусинами и другими) всовывают их в слуховой проход. Для взрослых характерными инородными телами являются спички, вата, могут быть и насекомые.Симптомы
Проявления инородного тела в ухе обусловлены величиной и другими характеристиками предмета. Если предмет острый, то появляются боль и кровотечение из наружного слухового прохода. Инородные тела, которые закупоривают слуховой проход, могут вызвать ощущение давления и шума в ухе, снижение слуха, головокружение. При попадании насекомых в ухе появляются шум и резкая боль.При повреждении инородным телом барабанной перепонки и более глубоко расположенных структур возникает боль в ухе и снижается слух, возможно ушное кровотечение. Способны отмечаться подергивания глазных яблок, парез лицевого нерва, что проявляется асимметрией лица.
Неотложная помощь
Следует помнить, что неумелые попытки самостоятельного удаления инородного тела в состоянии осложнить ситуацию.Нельзя применять пинцет при удалении круглых предметов (зерен, косточек), так как при этом их можно протолкнуть глубже – в костный отдел слухового прохода или в барабанную полость. Пинцет допустимо использовать только для удаления удлиненных инородных тел, таких как спичка. Для удаления насекомых нужно влить в слуховой проход подогретое растительное или вазелиновое масло (см. главу 18). Это приведет к гибели насекомого, затем его несложно будет удалить.
Лучше производить удаление инородного тела путем промывания уха теплой водой или слабым раствором марганцовокислого калия из большого шприца, который можно заменить клизменным бал лончиком.
Струю жидкости надо направить по верхней стенке слухового прохода, при этом вместе с жидкостью вымывается инородное тело. Если оно разбухло (горох, бобы), предварительно нужно влить в ухо несколько капель подогретого 70 %-ного этилового спирта. Нельзя промывать ухо при наличии повреждения барабанной перепонки, при полной закупорке слухового прохода, а также при попадании металлической стружки.
Если промыванием удалить инородное тело не получается, необходимо обратиться в специализированную клинику.
При появлении кровотечения из наружного слухового прохода в ухо вводят стерильный марлевый тампон. В дальнейшем пострадавшего требуется срочно госпитализировать в лежачем положении в оториноларингологическое отделение больницы. Можно принять обезболивающие препараты (метамизол натрия, трамадол).
Инородные тела носа
Инородные тела чаще попадают в одну половину носа. Они опасны тем, что могут проникнуть в нижние отделы дыхательных путей.
Инородные тела могут попадать в нос при военных и производственных травмах лица (осколки боеприпасов, стекла, камня, металлическая стружка), а также через носоглотку при рвоте. Инородными телами бывают живые организмы (пиявки, аскариды). Если инородное тело длительно пребывает в носовой полости, то в окружающих его тканях начинается воспаление.
Если инородное тело удалить не удалось, то пострадавшему надо обратиться в оториноларингологическое отделение больницы.
Госпитализация больных производится для удаления крупного инородного тела, когда необходимо хирургическое вмешательство.
Причины
Инородные тела носа нередко встречаются у детей, которые, играя, вставляют себе в носовые ходы различные мелкие предметы (бусины, пуговки, зерна злаковых растений, бобы, косточки ягод, монеты и др.).Инородные тела могут попадать в нос при военных и производственных травмах лица (осколки боеприпасов, стекла, камня, металлическая стружка), а также через носоглотку при рвоте. Инородными телами бывают живые организмы (пиявки, аскариды). Если инородное тело длительно пребывает в носовой полости, то в окружающих его тканях начинается воспаление.
Симптомы
Если инородное тело попадает в носовую полость, то рефлекторно возникают чиханье и слезотечение. Потом появляются затруднение носового дыхания и гнойный насморк со стороны поражения. При попадании в нос острых инородных тел выявляют боль и кровоточивость. Небольшие гладкие инородные тела могут в течение длительного времени не вызывать никаких проявлений.Неотложная помощь
Удалить небольшие инородные тела можно при помощи высмаркивания. Но перед этим нужно закапать в нос сосудосуживающие средства – растворы эфедрина или нафтизина.Если инородное тело удалить не удалось, то пострадавшему надо обратиться в оториноларингологическое отделение больницы.
Госпитализация больных производится для удаления крупного инородного тела, когда необходимо хирургическое вмешательство.
Инородные тела гортани, трахеи и бронхов
Инородные тела гортани встречаются редко, обычно они проникают ниже – в трахею и бронхи. В гортани чаще застревают инородные тела острые или крупных размеров, неправильной формы (рыбные кости, скорлупа орехов и пр.).
Если инородное тело имеет небольшие размеры, не происходит полной закупорки просвета гортани, а воздух продолжает поступать в легкие, хотя и в недостаточном количестве, сознание сохраняется. Появляются сильная боль в горле, усиливающаяся при разговоре и глубоком дыхании, осиплость голоса, периодически возобновляются приступы сухого мучительного кашля.
Основным проявлением попадания инородного тела в трахею и бронхи является возникновение приступообразного, не приносящего облегчения мучительного сухого кашля.
1. Сразу же после попадания инородного тела в дыхательные пути надо постараться, не делая глубоких вдохов, произвести 4–5 самопроизвольных сильных кашлевых движений (иногда этот прием может помочь удалить инородное тело из гортани).
2. При отсутствии эффекта пострадавший должен совершить следующие действия: положить кулак одной руки на верхнюю половину живота, сразу же под ребрами, а ладонь второй руки поместить на кулак первой и выполнить 4 резких надавливания на живот по направлению назад и одновременно вверх. Результатом этих действий является повышение внутрибрюшного и внутригрудного давления, что поможет вытолкнуть инородное тело из дыхательных путей. Аналогичный эффект достигается при резком наклоне туловища вперед с одновременным упором верхней части живота в спинку стула перед собой.
В тех случаях, когда самопомощь невозможна (при попадании инородного тела в дыхательные пути ребенка, ослабленного взрослого или человека в состоянии алкогольного опьянения), требуется оказание помощи другим человеком.
Надо подойти к пострадавшему со спины и нанести ладонной поверхностью руки 4–5 ударов по спине между углами лопаток. Если пострадал ребенок, его следует предварительно положить животом на колено таким образом, чтобы голова располагалась несколько ниже корпуса тела (рис. 7).
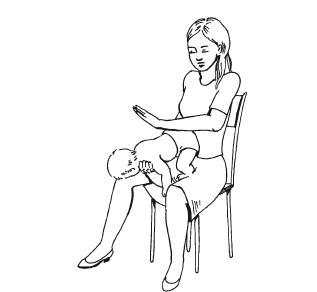 Рисунок 7. Похлопывание по спине
Рисунок 7. Похлопывание по спине
При отсутствии эффекта осуществляют следующий прием: оказывающий помощь обхватывает туловище пострадавшего со спины двумя руками, соединяя их на уровне верхней части его живота, после чего производит соединенными руками 4 резких толчка в области живота пострадавшего по направлению кзади и кверху (рис. 8).
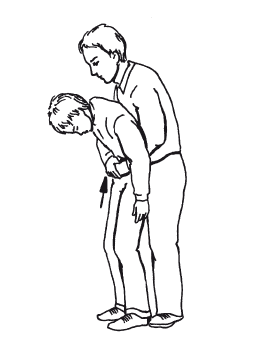 Рисунок 8. Оказание помощи при инородных телах в дыхательных путях
Рисунок 8. Оказание помощи при инородных телах в дыхательных путях
Если пострадавший в результате попадания в дыхательные пути инородного тела находится в бессознательном состоянии, то выполняют следующие действия: укладывают его на твердую поверхность на бок, после чего производят 4 резких удара ладонной поверхностью руки по позвоночному столбу между верхними углами лопаток; затем поворачивают человека на спину и выполняют 4 надавливания соединенными руками на верхнюю поверхность живота пострадавшего (под ребрами) по направлению кзади и кверху (рис. 9).
 Рисунок 9. Надавливание на верхнюю часть живота ребенку
Рисунок 9. Надавливание на верхнюю часть живота ребенку
Эти манипуляции приводят к перемещению инородного тела из гортани в ротовую полость. После чего пострадавшему открывают рот и пальцами удаляют инородное тело.
Если после удаления инородного тела дыхание самостоятельно не восстанавливается, то производят искусственное дыхание методом «рот в рот» или «рот в нос» до приезда скорой медицинской помощи.
Инородные тела, попавшие в трахею или бронхи, могут быть удалены только в медицинском учреждении, поэтому таких больных необходимо экстренно госпитализировать.
Причины
Инородные тела в нижние дыхательные пути чаще попадают при торопливой еде, разговоре во время еды, при помещении в рот небольших предметов (монет, пуговиц), из носовой полости.Симптомы
При попадании инородного тела в гортань изо рта или из носа (реже – из желудка) появляются внезапный мучительный судорожный кашель, не приносящий облегчения, сильное возбуждение пострадавшего, отмечается затрудненное дыхание, возникает синюшная окраска кожи. При больших размерах инородного тела и полной закупорке просвета гортани через 1–1,5 мин пострадавший теряет сознание.Если инородное тело имеет небольшие размеры, не происходит полной закупорки просвета гортани, а воздух продолжает поступать в легкие, хотя и в недостаточном количестве, сознание сохраняется. Появляются сильная боль в горле, усиливающаяся при разговоре и глубоком дыхании, осиплость голоса, периодически возобновляются приступы сухого мучительного кашля.
Основным проявлением попадания инородного тела в трахею и бронхи является возникновение приступообразного, не приносящего облегчения мучительного сухого кашля.
Неотложная помощь
Если пострадал взрослый человек и его сознание сохранено, то он в состоянии использовать следующие приемы самопомощи.1. Сразу же после попадания инородного тела в дыхательные пути надо постараться, не делая глубоких вдохов, произвести 4–5 самопроизвольных сильных кашлевых движений (иногда этот прием может помочь удалить инородное тело из гортани).
2. При отсутствии эффекта пострадавший должен совершить следующие действия: положить кулак одной руки на верхнюю половину живота, сразу же под ребрами, а ладонь второй руки поместить на кулак первой и выполнить 4 резких надавливания на живот по направлению назад и одновременно вверх. Результатом этих действий является повышение внутрибрюшного и внутригрудного давления, что поможет вытолкнуть инородное тело из дыхательных путей. Аналогичный эффект достигается при резком наклоне туловища вперед с одновременным упором верхней части живота в спинку стула перед собой.
В тех случаях, когда самопомощь невозможна (при попадании инородного тела в дыхательные пути ребенка, ослабленного взрослого или человека в состоянии алкогольного опьянения), требуется оказание помощи другим человеком.
Надо подойти к пострадавшему со спины и нанести ладонной поверхностью руки 4–5 ударов по спине между углами лопаток. Если пострадал ребенок, его следует предварительно положить животом на колено таким образом, чтобы голова располагалась несколько ниже корпуса тела (рис. 7).

При отсутствии эффекта осуществляют следующий прием: оказывающий помощь обхватывает туловище пострадавшего со спины двумя руками, соединяя их на уровне верхней части его живота, после чего производит соединенными руками 4 резких толчка в области живота пострадавшего по направлению кзади и кверху (рис. 8).

Если пострадавший в результате попадания в дыхательные пути инородного тела находится в бессознательном состоянии, то выполняют следующие действия: укладывают его на твердую поверхность на бок, после чего производят 4 резких удара ладонной поверхностью руки по позвоночному столбу между верхними углами лопаток; затем поворачивают человека на спину и выполняют 4 надавливания соединенными руками на верхнюю поверхность живота пострадавшего (под ребрами) по направлению кзади и кверху (рис. 9).

Эти манипуляции приводят к перемещению инородного тела из гортани в ротовую полость. После чего пострадавшему открывают рот и пальцами удаляют инородное тело.
Если после удаления инородного тела дыхание самостоятельно не восстанавливается, то производят искусственное дыхание методом «рот в рот» или «рот в нос» до приезда скорой медицинской помощи.
Инородные тела, попавшие в трахею или бронхи, могут быть удалены только в медицинском учреждении, поэтому таких больных необходимо экстренно госпитализировать.
Инородные тела пищевода и желудка
В пищеводе способны застревать различные инородные тела.
В больнице инородное тело из пищевода экстренно удаляют с помощью специальных приборов. Если обнаруживается свежий разрыв пищевода, то производят экстренную операцию – ушивание. Инструментально удаляют все крупные инородные тела желудка, которые не имеют возможности выйти из желудочно-кишечного тракта самостоятельно.
Причины
Часто попадание инородного тела в пищевод связано с неосторожным обращением с мелкими пред метами, торопливой едой. Может быть умышленное проглатывание различных предметов психически больными.Симптомы
В самом начале у больных появляется ощущение задержки проглоченного предмета в пищеводе, потом присоединяется боль в груди, которая связана с развитием спазма пищевода. При его полной закупорке происходит срыгивание проглоченной пищи.Неотложная помощь
Так как инородные тела пищевода и желудка могут вызвать опасные осложнения, все больные с жалобами на задержку в этих органах инородного тела должны быть обязательно доставлены в специальные лечебные учреждения, где им проводят экстренное обследование. Категорически недопустимо пытаться в домашних условиях протолкнуть инородное тело из пищевода в желудок.В больнице инородное тело из пищевода экстренно удаляют с помощью специальных приборов. Если обнаруживается свежий разрыв пищевода, то производят экстренную операцию – ушивание. Инструментально удаляют все крупные инородные тела желудка, которые не имеют возможности выйти из желудочно-кишечного тракта самостоятельно.
Глава 5
Неотложная помощь при угрожающих жизни состояниях
Удушение
Удушение происходит при механическом сдавлении шеи и соответственно – дыхательных путей. Оно может быть полным (при потере опоры) или неполным (опора сохраняется).
В группу риска по удушению входят дети до 1,5 лет, а также подростки и лица 30–40 лет, склонные к депрессиям и опасным сексуальным играм.
Если пострадавший находится в сознании, то он жалуется на затрудненное дыхание, боль при глотании и ощупывании шеи. Часто отмечаются изменения голоса (осиплость), нарушения глотания, свистящий продолжительный вдох, выделение крови из дыхательных путей.
Повреждения мышц шеи и шейного отдела позвоночника проявляются вынужденным положением головы, болью в области шеи, ограничением или полным отсутствием подвижности головы и шеи.
При повреждении шейного сегмента спинного мозга проявляются неврологические симптомы: полные и частичные параличи всех конечностей, отсутствие в них и туловище чувствительности. Могут быть нарушения дыхания, расстройства сознания.
Повреждение структур головного мозга приводит к потере сознания и коме. При этом нарушаются функции дыхательной и сердечно-сосудистой систем. Отмечаются параличи мышц мягкого нёба, языка, надгортанника и голосовых. Отсутствует чувствительность в мягком нёбе, носоглотке, гортани и трахее. Если больной еще в сознании, то у него речь имеет носовое звучание, выявляются расстройства в произнесении звуков, изменяется голос и нарушается глотание.
Иногда удушение сопровождается попаданием рвотных масс в дыхательные пути. В этом случае дыхание у пострадавшего поверхностное, частое, кожа синюшная, отмечаются множественные влажные хрипы в легких и значительное снижение артериального давления.
Умирание при удушении происходит очень быстро, в течение нескольких минут. Отсутствие поступления воздуха в легкие в течение 7–8 мин смертельно.
Сначала пострадавший в сознании, у него частое и глубокое дыхание, в котором участвуют вспомогательные мышцы, нарастает синюшность кожи. Пульс частый, а артериальное и венозное давление повышается. Затем происходит потеря сознания, возникают судороги и расслабление сфинктеров. Последнее приводит к непроизвольным мочеиспусканию и опорожнению кишечника. Дыхание становится неритмичным и редким. Далее развиваются агональное состояние и клиническая смерть (см. главу 1).
Эффективность реанимации зависит не только от продолжительности удушения, степени тяжести повреждения шеи и ее органов, но и от расположения удушающей борозды. Более тяжелые повреждения связаны с замыканием петли на шее сзади. Если петля замыкается на передней или боковой поверхности шеи, то повреждения менее тяжелые. Расположение удушающей борозды выше гортани приводит к очень быстрой остановке сердечной деятельности и дыхания. Одновременно нарушается отток венозной крови из черепа, повышается внутричерепное давление и развивается кислородное голодание головного мозга. При расположении удушающей борозды ниже гортани эти процессы развиваются более медленно и в некоторых случаях возможно самоспасение.
После восстановления поступления воздуха в легкие у пострадавшего отмечаются признаки поражения центральной нервной системы (выраженное двигательное возбуждение, повышенный тонус мышц, судороги). Кожа лица и шеи синюшная, на ней и слизистых могут быть мелкоточечные кровоизлияния. Дыхание неритмичное, частое; значительное учащение пульса, повышение артериального давления. Нередко отмечаются переломы позвоночника, связанные с падением. Следует учитывать повышение свертываемости крови при удушении.
После освобождения шеи требуется уложить пострадавшего на твердую горизонтальную поверхность, по возможности иммобилизировать шею специальной шиной – импровизированным картонным воротником. Далее следует оценить состояние сердечно-сосудистой и дыхательной систем. При отсутствии дыхания и сердцебиения надо приступить к восстановлению проходимости дыхательных путей и реанимации (см. главу 1). Отек шеи, переломы хрящей могут затруднить проведение искусственного дыхания. В этом случае нужно ввести в трахею дыхательную трубку или провести трахеостомию. При необходимости затем осуществляют аппаратную искусственную вентиляцию легких.
Требуется постоянно наблюдать за пострадавшим, так как возможно затекание содержимого желудка или попадание рвотных масс в дыхательные пути.
Для устранения судорог вводят внутривенно или внутримышечно 2 мл 0,5 %-ного раствора диазепама или внутривенно 5—10 мл 20 %-ного раствора натрия оксибутирата.
Транспортировка пострадавшего в стационар обязательна и осуществляется на жестких носилках. Если он лежит на щите, широкой доске, то перекладывать его на носилки не рекомендуется. По возможности следует делать кислородные ингаляции. Для нормализации кислотно-основного состояния в вену вливают капельно 200 мл 4%-ного раствора натрия гидрокарбоната. С учетом повышения свертываемости крови для улучшения кровообращения и профилактики тромбозов внутривенно или подкожно вводят 1 мл гепарина (5000 МЕ). Для устранения отека при необходимости вводят 40–60 мг фуросемида, 5—10 мл 2,4 %-ного раствора эуфиллина или 30–60 мг преднизолона.
Причины
Наиболее часто удушение происходит при повешении (намеренном или при несчастном случае). После потери опоры петля на шее затягивается под тяжестью тела. Удушение способно возникнуть при силовом затягивании петли на шее. Материал, из которого изготовлена петля, влияет на степень тяжести повреждения мягких тканей шеи. Чем он жестче, тем более тяжелые повреждения наносятся. В более редких случаях удушение связано с другими предметами (например, с крупными раздваивающимися ветками дерева). У маленьких детей удушение может произойти при случайной фиксации головы в решетке спинки кровати или стула, при опутывании шеи и головы поясом от одежды, бусами, веревками от подвешенных игрушек. При этом не только прекращается поступление воздуха в организм, но и происходят травмы мягких тканей и органов (гортани, трахеи) шеи, шейного отдела позвоночника, шейного сегмента спинного мозга. Кроме того, повреждается в нижней части ствол головного мозга.В группу риска по удушению входят дети до 1,5 лет, а также подростки и лица 30–40 лет, склонные к депрессиям и опасным сексуальным играм.
Симптомы
На шее отмечаются характерные признаки удушения – борозда, кровоизлияния в виде полосы, следы от удушающих предметов. Пострадавший при быстром его обнаружении может быть в сознании или состоянии комы. Отек мягких тканей и обширные кровоизлияния способны привести к деформации шеи. Часто при удушении на коже головы и в конъюнктиве заметны мелкоточечные кровоизлияния.Если пострадавший находится в сознании, то он жалуется на затрудненное дыхание, боль при глотании и ощупывании шеи. Часто отмечаются изменения голоса (осиплость), нарушения глотания, свистящий продолжительный вдох, выделение крови из дыхательных путей.
Повреждения мышц шеи и шейного отдела позвоночника проявляются вынужденным положением головы, болью в области шеи, ограничением или полным отсутствием подвижности головы и шеи.
При повреждении шейного сегмента спинного мозга проявляются неврологические симптомы: полные и частичные параличи всех конечностей, отсутствие в них и туловище чувствительности. Могут быть нарушения дыхания, расстройства сознания.
Повреждение структур головного мозга приводит к потере сознания и коме. При этом нарушаются функции дыхательной и сердечно-сосудистой систем. Отмечаются параличи мышц мягкого нёба, языка, надгортанника и голосовых. Отсутствует чувствительность в мягком нёбе, носоглотке, гортани и трахее. Если больной еще в сознании, то у него речь имеет носовое звучание, выявляются расстройства в произнесении звуков, изменяется голос и нарушается глотание.
Иногда удушение сопровождается попаданием рвотных масс в дыхательные пути. В этом случае дыхание у пострадавшего поверхностное, частое, кожа синюшная, отмечаются множественные влажные хрипы в легких и значительное снижение артериального давления.
Умирание при удушении происходит очень быстро, в течение нескольких минут. Отсутствие поступления воздуха в легкие в течение 7–8 мин смертельно.
Сначала пострадавший в сознании, у него частое и глубокое дыхание, в котором участвуют вспомогательные мышцы, нарастает синюшность кожи. Пульс частый, а артериальное и венозное давление повышается. Затем происходит потеря сознания, возникают судороги и расслабление сфинктеров. Последнее приводит к непроизвольным мочеиспусканию и опорожнению кишечника. Дыхание становится неритмичным и редким. Далее развиваются агональное состояние и клиническая смерть (см. главу 1).
Эффективность реанимации зависит не только от продолжительности удушения, степени тяжести повреждения шеи и ее органов, но и от расположения удушающей борозды. Более тяжелые повреждения связаны с замыканием петли на шее сзади. Если петля замыкается на передней или боковой поверхности шеи, то повреждения менее тяжелые. Расположение удушающей борозды выше гортани приводит к очень быстрой остановке сердечной деятельности и дыхания. Одновременно нарушается отток венозной крови из черепа, повышается внутричерепное давление и развивается кислородное голодание головного мозга. При расположении удушающей борозды ниже гортани эти процессы развиваются более медленно и в некоторых случаях возможно самоспасение.
После восстановления поступления воздуха в легкие у пострадавшего отмечаются признаки поражения центральной нервной системы (выраженное двигательное возбуждение, повышенный тонус мышц, судороги). Кожа лица и шеи синюшная, на ней и слизистых могут быть мелкоточечные кровоизлияния. Дыхание неритмичное, частое; значительное учащение пульса, повышение артериального давления. Нередко отмечаются переломы позвоночника, связанные с падением. Следует учитывать повышение свертываемости крови при удушении.
Неотложная помощь
Пострадавший нуждается в экстренных реанимационных мероприятиях. В первую очередь необходимо освободить шею от петли, но с сохранением узла. Для чего надо разрезать веревку. При длительном удушении это нецелесообразно. Если удушение неполное и пострадавший еще жив, то в течение 5 мин возможно успешное проведение реанимационных мероприятий.После освобождения шеи требуется уложить пострадавшего на твердую горизонтальную поверхность, по возможности иммобилизировать шею специальной шиной – импровизированным картонным воротником. Далее следует оценить состояние сердечно-сосудистой и дыхательной систем. При отсутствии дыхания и сердцебиения надо приступить к восстановлению проходимости дыхательных путей и реанимации (см. главу 1). Отек шеи, переломы хрящей могут затруднить проведение искусственного дыхания. В этом случае нужно ввести в трахею дыхательную трубку или провести трахеостомию. При необходимости затем осуществляют аппаратную искусственную вентиляцию легких.
Требуется постоянно наблюдать за пострадавшим, так как возможно затекание содержимого желудка или попадание рвотных масс в дыхательные пути.
Для устранения судорог вводят внутривенно или внутримышечно 2 мл 0,5 %-ного раствора диазепама или внутривенно 5—10 мл 20 %-ного раствора натрия оксибутирата.
Транспортировка пострадавшего в стационар обязательна и осуществляется на жестких носилках. Если он лежит на щите, широкой доске, то перекладывать его на носилки не рекомендуется. По возможности следует делать кислородные ингаляции. Для нормализации кислотно-основного состояния в вену вливают капельно 200 мл 4%-ного раствора натрия гидрокарбоната. С учетом повышения свертываемости крови для улучшения кровообращения и профилактики тромбозов внутривенно или подкожно вводят 1 мл гепарина (5000 МЕ). Для устранения отека при необходимости вводят 40–60 мг фуросемида, 5—10 мл 2,4 %-ного раствора эуфиллина или 30–60 мг преднизолона.
Утопление
Выделяют три разновидности утопления. Утопление может быть первичным («мокрым»), «сухим» и вторичным. Кроме утопления, иногда наступает смерть в воде, вызванная различными травмами, сердечными заболеваниями, мозговыми нарушениями и т. д.
Когда пострадавшие тонут в пресной воде, быстро происходит разведение крови водой, увеличивается общий объем циркулирующей крови, разрушаются эритроциты, нарушается баланс солей в организме. Вследствие чего резко снижается содержание кислорода в крови.
После спасения утопающего и оказания ему первой помощи часто отмечают явления отека легких, при котором изо рта идет кровавая пена.
Утопление в морской воде по воздействию на организм пострадавшего сильно отличается от утопления в пресной. У морской воды концентрация солей выше, чем у плазмы человеческой крови; в результате попадания морской воды в организм человека количество солей в крови увеличивается и развивается ее сгущение. При истинном утоплении в морской воде быстро развивается отек легких, а изо рта выделяется белая «пушистая» пена.
«Сухое» утопление также встречается довольно часто. При этой разновидности утопления происходит рефлекторный спазм голосовой щели. Вода не попадает в нижние дыхательные пути, но наступает удушье. Обычно это происходит у детей и женщин, а также, когда пострадавший попадает в грязную или хлорированную воду. При таком утоплении вода в большом количестве попадает в желудок.
Вторичное утопление происходит из-за остановки сердца, когда пострадавший попадает в холодную воду, что именуется ледяным шоком. В основе этого лежит рефлекторная реакция организма на попадание воды в дыхательное горло или в ухо, когда имеется повреждение барабанной перепонки. Для вторичного утопления характерен выраженный спазм периферических кровеносных сосудов. Отек легких, как правило, не развивается.
При вторичном утоплении отмечается выраженная бледность кожи, зрачки расширены. У пострадавших клокочущее учащенное дыхание.
При утоплении в морской воде быстро развивается отек легких, учащается сердцебиение. Когда утопление длительное и вторичное, пострадавший может быть извлечен из воды в состоянии клинической или биологической смерти. Истинное утопление в пресной воде способно осложняться нарушением работы почек в виде появления крови в моче. В течение первых суток может возникнуть воспаление легких. При выраженном распаде эритроцитов в организме развивается острая почечная недостаточность.
Когда утопающий извлечен из воды на спасательную лодку или берег, надо продолжать искусственное дыхание, для чего очистить дыхательные пути и по возможности использовать воздуховод. Если отсутствует пульс на сонных артериях и не выслушивается сердцебиение, показан непрямой массаж сердца. Не нужно стараться удалить всю воду из легких. При истинном утоплении пострадавшего требуется быстро уложить животом на бедро согнутой в колене ноги и резкими толчками сжать боковые поверхности грудной клетки (10–15 с), вода при этом вытечет из дыхательных путей (рис. 10). После чего следует повернуть пострадавшего на спину и очистить ротовую полость пальцем, обернутым любой тканью.
Причины
Первичное утопление является наиболее частой разновидностью несчастных случаев на воде. При нем жидкость попадает в дыхательные пути и легкие, а потом поступает в кровь.Когда пострадавшие тонут в пресной воде, быстро происходит разведение крови водой, увеличивается общий объем циркулирующей крови, разрушаются эритроциты, нарушается баланс солей в организме. Вследствие чего резко снижается содержание кислорода в крови.
После спасения утопающего и оказания ему первой помощи часто отмечают явления отека легких, при котором изо рта идет кровавая пена.
Утопление в морской воде по воздействию на организм пострадавшего сильно отличается от утопления в пресной. У морской воды концентрация солей выше, чем у плазмы человеческой крови; в результате попадания морской воды в организм человека количество солей в крови увеличивается и развивается ее сгущение. При истинном утоплении в морской воде быстро развивается отек легких, а изо рта выделяется белая «пушистая» пена.
«Сухое» утопление также встречается довольно часто. При этой разновидности утопления происходит рефлекторный спазм голосовой щели. Вода не попадает в нижние дыхательные пути, но наступает удушье. Обычно это происходит у детей и женщин, а также, когда пострадавший попадает в грязную или хлорированную воду. При таком утоплении вода в большом количестве попадает в желудок.
Вторичное утопление происходит из-за остановки сердца, когда пострадавший попадает в холодную воду, что именуется ледяным шоком. В основе этого лежит рефлекторная реакция организма на попадание воды в дыхательное горло или в ухо, когда имеется повреждение барабанной перепонки. Для вторичного утопления характерен выраженный спазм периферических кровеносных сосудов. Отек легких, как правило, не развивается.
Симптомы
Состояние пострадавших связано с продолжительностью нахождения под водой, с видом утопления и степенью охлаждения организма. В легких случаях сознание сохранено, но отмечаются возбуждение, дрожь, повторная рвота. При длительном пребывании в воде, при истинном или «сухом» утоплении сознание нарушено или вообще отсутствует, пострадавшие сильно возбуждены, могут быть судороги, а кожа синюшная.При вторичном утоплении отмечается выраженная бледность кожи, зрачки расширены. У пострадавших клокочущее учащенное дыхание.
При утоплении в морской воде быстро развивается отек легких, учащается сердцебиение. Когда утопление длительное и вторичное, пострадавший может быть извлечен из воды в состоянии клинической или биологической смерти. Истинное утопление в пресной воде способно осложняться нарушением работы почек в виде появления крови в моче. В течение первых суток может возникнуть воспаление легких. При выраженном распаде эритроцитов в организме развивается острая почечная недостаточность.
Неотложная помощь
В первую очередь пострадавшего нужно срочно извлечь из воды. Если отсутствует сознание, искусственное дыхание способом «рот в нос» лучше начинать на воде, но сделать это может только специально подготовленный сильный спасатель. Искусственное дыхание нужно проводить следующим образом: провести свою правую руку под правой рукой утопающего, находясь при этом за его спиной и сбоку. Правой ладонью закрыть рот пострадавшего, одновременно стараясь подтянуть вверх и вперед его подбородок. Вдувание воздуха необходимо производить в носовые ходы утопающего.Когда утопающий извлечен из воды на спасательную лодку или берег, надо продолжать искусственное дыхание, для чего очистить дыхательные пути и по возможности использовать воздуховод. Если отсутствует пульс на сонных артериях и не выслушивается сердцебиение, показан непрямой массаж сердца. Не нужно стараться удалить всю воду из легких. При истинном утоплении пострадавшего требуется быстро уложить животом на бедро согнутой в колене ноги и резкими толчками сжать боковые поверхности грудной клетки (10–15 с), вода при этом вытечет из дыхательных путей (рис. 10). После чего следует повернуть пострадавшего на спину и очистить ротовую полость пальцем, обернутым любой тканью.
