Страница:
Оланзапин (Olanzapine) является атипичным антипсихотическим средством с широким фармакологическим профилем воздействия на ряд рецепторных систем (5НТ2А/2С, 5НТ3, 5НТ6, допаминовые D1–D5, мускариновые М1–М5, адренергические альфа-1 и гистаминовые Н1–рецепторы). Оланзапин назначается для купирования психотической симптоматики в дозе 5–10 мг один раз в сутки. Из побочных эффектов отмечаются седативный эффект, ортостатическая гипотензия, припадки, гиперпролактинемия, повышение уровня трансаминаз, дисфагия. При терапии оланзапином уровень пролактина повышается реже и в меньшей степени, чем при лечении галоперидолом и рисперидоном. На метаболизм оланзапина могут влиять ингибиторы или индукторы изоформ цитохрома Р450. Препарат должен применяться с осторожностью у пациентов с нарушением функции печени (повышение АЛТ и/или АСТ), у больных с судорожными состояниями в анамнезе. При использовании оланзапина необходимо контролировать гематологические показатели. У пациентов с низким содержанием лейкоцитов, с угнетением активности костного мозга, при миелопролиферативных заболеваниях и гиперэозинофилии препарат не назначается. Оланзапин является антагонистом леводопа и допаминовых агонистов. Преимуществом препарата является его эффективность не только при психотической позитивной и негативной симптоматике, но и при депрессии. В отличие от галоперидола при терапии оланзапином редукция депрессии связана, в первую очередь, с прямым антидепрессивным эффектом. Меры предосторожности. Необходимо соблюдать осторожность при совместном применении оланзапина с другими средствами, угнетающими ЦНС. Дозы и применение. 5–10 мг/сут, при необходимости постепенно повышать дозу (не ранее, чем через 4 дня от начала лечения) до 15–20 мг/сут. Зипрекса®. Таблетки по 5, 7,5 и 10 мг № 7.
Сертиндол (Sertindol). Имеет самый продолжительный период полувыведения (до 3–х дней) по сравнению со всеми новыми препаратами. Рекомендуемые дозы от 4 до 24 мг/сут. Необычное побочное действие – сокращение объема эякулята. Кроме того, отмечается повышение массы тела, удлинение интервала QT электрокардиограммы.
Зипразидон (Ziprazidon). Отличается мощным 5НТ1А – агонистическим действием и подавлением обратного захвата серотонина и норадреналина. Диапазон доз – 80–160 мг/сут. Наиболее частое побочное действие – седативное. Препарат не влияет на массу тела.
Зотепин (Zotepin). По химической структуре напоминает клозапин. Рекомендуемая доза составляет 50–450 мг/сут. Эффективен для лечения больных шизофренией с негативной симптоматикой. Зависящие от дозы побочные эффекты проявляются седативным действием, преходящим к повышению активности ферментов печени и судорожными припадками.
Амисульприд (Solian®) – замещенный бензамид, оригинальный атипичный антипсихотик. Этот антипсихотик не блокирует серотониновые рецепторы, а имеет высокий аффинитет и высокую селективность как антагонист D²/D³– рецепторов. Полагается, что его селективный аффинитет к дофаминовым рецепторам лимбических структур, а не стриатума обуславливает низкий риск экстрапирамидных побочных эффектов. Солиан показан при лечении острых и хронических нарушений при шизофрении, сопровождающихся выраженными позитивными (бред, галлюцинации, расстройства мышления) и/или негативными симптомами (аффективная тупость, отсутствие эмоциональности и аутизм). Как отмечает Мосолов (2004), при терапии негативных расстройств важно различать первичную (собственно дефицитарную) негативную симптоматику, связанную с течением самого шизофренического процесса, и вторичную, привнесенную в картину болезни различными другими факторами, такими как депрессия, нейролептические паркинсоноподобные побочные эффекты, продуктивные (галлюцинаторно – параноидные) расстройства или явления госпитализма. В отличие от вторичной негативной симптоматики, современные фармакотерапевтические возможности коррекции дефекта (первичной негативной симптоматики и нейрокогнитивного дефицита) представляются значительно более ограниченными и методически корректно труднодоказуемыми. Единственным препаратом, в отношении которого имеются подобные доказательства, является амисульприд (Солиан). Способ применения и дозы: при острых психотических эпизодах рекомендуется применение внутрь доз от 400 до 800 мг/сут. В отдельных случаях дневная доза может быть увеличена до 1200 мг/сут. Подбор доз должен быть индивидуальным. Для пациентов с преобладанием негативной симптоматики рекомендуется назначение внутрь доз от 50 до 300 мг/сут. В дозах, превышаюших 400 мг/сут Солиан рекомендуется назначать в 2 приема. Пожилым пациентам Солиан следует назначать с особыми предосторожностями из‑за возможного риска гипотензии и седации. Детям Солиан противопоказан вплоть до подросткового возраста. Доказано, что Солиан в меньшей степени, чем большинство антипсихотиков, вызывает увеличение массы тела. По данным исследователей, Солиан сокращает сроки госпитализации, способствует улучшению социальных функций и улучшению качества жизни.
• Атипичные антипсихотики на 25–33 % более эффективны при позитивных симптомах шизофрении, чем типичные нейролептики.
• Атипичные антипсихотики на 66–75 % оказывают больший клинический эффект при симптомах, не поддающихся лечению типичных антипсихотиков, например, при негативных симптомах, нарушении мышления и депрессии.
• Амисульприд наполовину сокращает процент рецидива при шизофрении, в сравнении с типичными антипсихотиками.
• Различия новых антипсихотиков особенно заметны в отсутствии побочных эффектов, в возвращении социальных функций, лучшей эффективности при негативных симптомах, расстройствах мышления и аффективных симптомах.
• Хорошая эффективность антипсихотиков нового поколения позволяет многим пациентам с шизофренией в значительной степени жить нормальной жизнью.
Табл. 3. Новые антипсихотические препараты
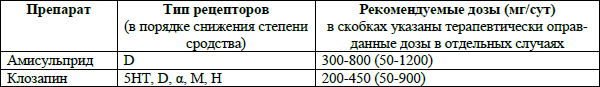
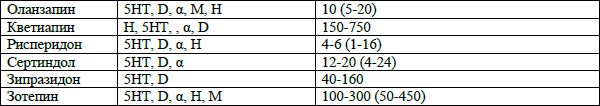
Примечание: виды рецепторов: 5HT – серотониновые, D – дофаминовые, Α (α) – альфа – адренергические, H – гистаминовые, M – мускариновые
Типичные терапевтические ситуации при лечении шизофрении
Критерии диагностики паркинсонизма, вызванного приемом нейролептиков
Критерии диагностики острой дискинезии, вызванной приемом нейролептиков
Критерии диагностики острой акатизии, вызванной приемом нейролептиков
Критерии диагностики нейролептической поздней дискинезии
Клинические проявления гиперпролактинемии
Глава 1.3. Антидепрессанты. принципы лечения антидепрессантами
Введение
1.3.1 Трициклические антидепрессанты (ТЦА)
Сертиндол (Sertindol). Имеет самый продолжительный период полувыведения (до 3–х дней) по сравнению со всеми новыми препаратами. Рекомендуемые дозы от 4 до 24 мг/сут. Необычное побочное действие – сокращение объема эякулята. Кроме того, отмечается повышение массы тела, удлинение интервала QT электрокардиограммы.
Зипразидон (Ziprazidon). Отличается мощным 5НТ1А – агонистическим действием и подавлением обратного захвата серотонина и норадреналина. Диапазон доз – 80–160 мг/сут. Наиболее частое побочное действие – седативное. Препарат не влияет на массу тела.
Зотепин (Zotepin). По химической структуре напоминает клозапин. Рекомендуемая доза составляет 50–450 мг/сут. Эффективен для лечения больных шизофренией с негативной симптоматикой. Зависящие от дозы побочные эффекты проявляются седативным действием, преходящим к повышению активности ферментов печени и судорожными припадками.
Амисульприд (Solian®) – замещенный бензамид, оригинальный атипичный антипсихотик. Этот антипсихотик не блокирует серотониновые рецепторы, а имеет высокий аффинитет и высокую селективность как антагонист D²/D³– рецепторов. Полагается, что его селективный аффинитет к дофаминовым рецепторам лимбических структур, а не стриатума обуславливает низкий риск экстрапирамидных побочных эффектов. Солиан показан при лечении острых и хронических нарушений при шизофрении, сопровождающихся выраженными позитивными (бред, галлюцинации, расстройства мышления) и/или негативными симптомами (аффективная тупость, отсутствие эмоциональности и аутизм). Как отмечает Мосолов (2004), при терапии негативных расстройств важно различать первичную (собственно дефицитарную) негативную симптоматику, связанную с течением самого шизофренического процесса, и вторичную, привнесенную в картину болезни различными другими факторами, такими как депрессия, нейролептические паркинсоноподобные побочные эффекты, продуктивные (галлюцинаторно – параноидные) расстройства или явления госпитализма. В отличие от вторичной негативной симптоматики, современные фармакотерапевтические возможности коррекции дефекта (первичной негативной симптоматики и нейрокогнитивного дефицита) представляются значительно более ограниченными и методически корректно труднодоказуемыми. Единственным препаратом, в отношении которого имеются подобные доказательства, является амисульприд (Солиан). Способ применения и дозы: при острых психотических эпизодах рекомендуется применение внутрь доз от 400 до 800 мг/сут. В отдельных случаях дневная доза может быть увеличена до 1200 мг/сут. Подбор доз должен быть индивидуальным. Для пациентов с преобладанием негативной симптоматики рекомендуется назначение внутрь доз от 50 до 300 мг/сут. В дозах, превышаюших 400 мг/сут Солиан рекомендуется назначать в 2 приема. Пожилым пациентам Солиан следует назначать с особыми предосторожностями из‑за возможного риска гипотензии и седации. Детям Солиан противопоказан вплоть до подросткового возраста. Доказано, что Солиан в меньшей степени, чем большинство антипсихотиков, вызывает увеличение массы тела. По данным исследователей, Солиан сокращает сроки госпитализации, способствует улучшению социальных функций и улучшению качества жизни.
Старое и новое: сравнение эффективности I и II поколения антипсихотиков
• Общая эффективность амисульприда, клозапина, оланзапина и рисперидона является более высокой по отношению к антипсихотикам I поколения.• Атипичные антипсихотики на 25–33 % более эффективны при позитивных симптомах шизофрении, чем типичные нейролептики.
• Атипичные антипсихотики на 66–75 % оказывают больший клинический эффект при симптомах, не поддающихся лечению типичных антипсихотиков, например, при негативных симптомах, нарушении мышления и депрессии.
• Амисульприд наполовину сокращает процент рецидива при шизофрении, в сравнении с типичными антипсихотиками.
• Различия новых антипсихотиков особенно заметны в отсутствии побочных эффектов, в возвращении социальных функций, лучшей эффективности при негативных симптомах, расстройствах мышления и аффективных симптомах.
• Хорошая эффективность антипсихотиков нового поколения позволяет многим пациентам с шизофренией в значительной степени жить нормальной жизнью.
Табл. 3. Новые антипсихотические препараты


Примечание: виды рецепторов: 5HT – серотониновые, D – дофаминовые, Α (α) – альфа – адренергические, H – гистаминовые, M – мускариновые
Типичные терапевтические ситуации при лечении шизофрении
1. Лечение первого эпизода
• Амисульприд 400–800 мг/сут или
Оланзапин 2,5 – 10 мг внутрь на ночь или
Рисперидон 1 мг внутрь на ночь с последующим увеличением до 1 мг 2 раза в сутки или до 2 мг на ночь или
Кветиапин 25 мг внутрь 2 раза в 1 день; при хорошей переносимости – 50 мг 2 раза на 2–й день, 100 мг 2 раза на 3–й день и 150 мг 2 раза в день на 4–й день. Обычная эффективная дневная доза составляет 300–450 мг в несколько приемов.
Диазепам 5–10 мг внутрь (не выше 40 мг/сут) при явлениях тревоги, возбуждения, бессонницы.
2. Профилактика рецидива – применение депо – антипсихотиков
• Конста (см. выше) или
• Флупентиксол деканоат 10 мг в/м в качестве пробной дозы, затем величину дозы подбирать между 20 и 80 мг, а интервал введения между 2 и 4 нед. или
• Флуфеназина деканоат 12,5 мг в/м в качестве пробной дозы, затем величину дозы подбирать между 12,5 и 75 мг, а интервал введения между 2–4 нед. или
• Галоперидол деканоат 50 мг в/м в качестве пробной дозы, затем величину дозы подбирать между 50 и 300 мг, вводить 1 раз в 4 нед.
• Зуклопентиксол деканоат 100 мг в/м в качестве пробной дозы, затем величину дозы подбирать между 200 и 400 мг, а интервал введения между 2 и 4 нед.
3. Стандартная терапевтическая ситуация – замена антипсихотика
В большинстве случаев не имеет смысла менять типичный нейролептик на другой типичный препарат этого класса. Единственное исключение – переход на депонированную форму. По возможности следует заменять типичный нейролептик антипсихотиком нового поколения (клозапин, оланзапин, рисперидон, кветиапин, амисульприд, сертиндол, зипразидон и др.)
В связи с тем, что применение клозапина требует непрерывного контроля за показателями крови, этот препарат обычно используется для терапии пациентов, резистентных к другим антипсихотикам.
а) Критерии выбора: замена на новый препарат против продолжения терапии старым препаратом
Замена, если пациент
• Не соблюдает режим приема препарата
• Согласен с необходимостью продолжать лечение
• С эффектом принимает нейролептик перорально
• Ищет помощи врача по поводу психиатрических расстройств.
Замена с предосторожностью, если
• Снижение дозы старого препарата может быть не менее эффективной, чем замена на новый
• Состояние пациента остается стабильным на фоне приема депонированной формы нейролептика или клозапина
• Активное злоупотребление психоактивными веществами в анамнезе
• Недовольство обликом «больного на лекарствах».
Отказ или отсрочка замены
• На начальных этапах стабилизации состояния после очередного обострения
• Если для обеспечения регулярного приема препарата требуется назначение депонированной формы нейролептика
• Если высока вероятность обострения заболевания
б) Процедура замены антипсихотических препаратов
Идеальным для замены препарата можно считать период после 6 месяцев стабильной ремиссии, особенно если лечащий врач и персонал хорошо знают больного.
Обычная длительность периода постепенного перехода с типичного нейролептика на новый антипсихотик занимает от 2 недель до 3 месяцев. Следует учесть, что чем тяжелее состояние пациента, тем медленнее надо проводить замещение одного препарата другим. Дозы нейролептиков со слабым антипсихотическим действием и клозапина следует снижать медленнее, чем дозы более мощных перпаратов.
При определении скорости снижения дозы предыдущего препарата ориентируются на суточную дозу, силу антипсихотического действия и способ введения типичного нейролептика. Полезным является использование таблицы аминазинового эквивалента, предложенного Мосоловым.
Табл. 4. Таблица доз и аминазиновых эквивалентов антипсихотических средств
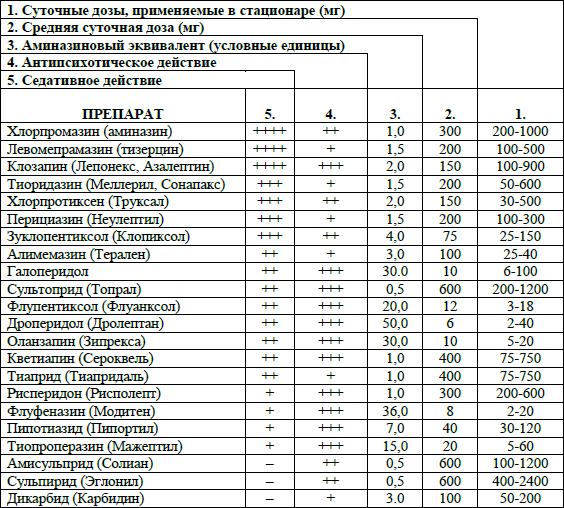
Примечание к таблице: +++ – максимально выраженное действие; +++ – выраженное действие; ++ – умеренное; + – слабое; – отсутствует.
Приведенные дозы и аминазиновые эквиваленты используются при пероральном приеме препаратов, в случае парентерального введения дозу следует уменьшить в 2 раза.
Наиболее частыми побочными эффектами при лечении традиционными нейролептиками являются экстрапирамидные двигательные расстройства. Американская классификация DSM‑IV выделяет паркинсонизм, острую дистонию, острую акатизию и поздние дискинезии.
• Амисульприд 400–800 мг/сут или
Оланзапин 2,5 – 10 мг внутрь на ночь или
Рисперидон 1 мг внутрь на ночь с последующим увеличением до 1 мг 2 раза в сутки или до 2 мг на ночь или
Кветиапин 25 мг внутрь 2 раза в 1 день; при хорошей переносимости – 50 мг 2 раза на 2–й день, 100 мг 2 раза на 3–й день и 150 мг 2 раза в день на 4–й день. Обычная эффективная дневная доза составляет 300–450 мг в несколько приемов.
Диазепам 5–10 мг внутрь (не выше 40 мг/сут) при явлениях тревоги, возбуждения, бессонницы.
2. Профилактика рецидива – применение депо – антипсихотиков
• Конста (см. выше) или
• Флупентиксол деканоат 10 мг в/м в качестве пробной дозы, затем величину дозы подбирать между 20 и 80 мг, а интервал введения между 2 и 4 нед. или
• Флуфеназина деканоат 12,5 мг в/м в качестве пробной дозы, затем величину дозы подбирать между 12,5 и 75 мг, а интервал введения между 2–4 нед. или
• Галоперидол деканоат 50 мг в/м в качестве пробной дозы, затем величину дозы подбирать между 50 и 300 мг, вводить 1 раз в 4 нед.
• Зуклопентиксол деканоат 100 мг в/м в качестве пробной дозы, затем величину дозы подбирать между 200 и 400 мг, а интервал введения между 2 и 4 нед.
3. Стандартная терапевтическая ситуация – замена антипсихотика
В большинстве случаев не имеет смысла менять типичный нейролептик на другой типичный препарат этого класса. Единственное исключение – переход на депонированную форму. По возможности следует заменять типичный нейролептик антипсихотиком нового поколения (клозапин, оланзапин, рисперидон, кветиапин, амисульприд, сертиндол, зипразидон и др.)
В связи с тем, что применение клозапина требует непрерывного контроля за показателями крови, этот препарат обычно используется для терапии пациентов, резистентных к другим антипсихотикам.
а) Критерии выбора: замена на новый препарат против продолжения терапии старым препаратом
Замена, если пациент
• Не соблюдает режим приема препарата
• Согласен с необходимостью продолжать лечение
• С эффектом принимает нейролептик перорально
• Ищет помощи врача по поводу психиатрических расстройств.
Замена с предосторожностью, если
• Снижение дозы старого препарата может быть не менее эффективной, чем замена на новый
• Состояние пациента остается стабильным на фоне приема депонированной формы нейролептика или клозапина
• Активное злоупотребление психоактивными веществами в анамнезе
• Недовольство обликом «больного на лекарствах».
Отказ или отсрочка замены
• На начальных этапах стабилизации состояния после очередного обострения
• Если для обеспечения регулярного приема препарата требуется назначение депонированной формы нейролептика
• Если высока вероятность обострения заболевания
б) Процедура замены антипсихотических препаратов
Идеальным для замены препарата можно считать период после 6 месяцев стабильной ремиссии, особенно если лечащий врач и персонал хорошо знают больного.
Обычная длительность периода постепенного перехода с типичного нейролептика на новый антипсихотик занимает от 2 недель до 3 месяцев. Следует учесть, что чем тяжелее состояние пациента, тем медленнее надо проводить замещение одного препарата другим. Дозы нейролептиков со слабым антипсихотическим действием и клозапина следует снижать медленнее, чем дозы более мощных перпаратов.
При определении скорости снижения дозы предыдущего препарата ориентируются на суточную дозу, силу антипсихотического действия и способ введения типичного нейролептика. Полезным является использование таблицы аминазинового эквивалента, предложенного Мосоловым.
Табл. 4. Таблица доз и аминазиновых эквивалентов антипсихотических средств

Примечание к таблице: +++ – максимально выраженное действие; +++ – выраженное действие; ++ – умеренное; + – слабое; – отсутствует.
Приведенные дозы и аминазиновые эквиваленты используются при пероральном приеме препаратов, в случае парентерального введения дозу следует уменьшить в 2 раза.
Общие правила назначения нейролептиков и диагностика побочных эффектов терапии
Выбор нейролептика зависит от главных и второстепенных фармакологических свойств, токсичности препарата, опыта врача в отношении применения нейролептиков и лекарственного анамнеза пациента. Доза нейролептика зависит от характера и выраженности психических расстройств, стадии болезни и конституции пациента. Следует помнить о широком терапевтическом диапазоне нейролептиков. Необходимо «титровать» препарат до получения терапевтического эффекта. Начинать лечение следует с пробной дозы (1/2–1 таблетки) для выяснения возможности развития побочных действий. Необходимую дозу можно дать через два часа наблюдения за больным. Для купирования психомоторного возбуждения у больного не следует назначать сразу высокие дозы, поскольку нейролептики кумулируются. Увеличение дозировок нейролептика проводят не чаще, чем 1 раз в 3–е суток. После выбора препарата и подбора его дозы составляется график приема. На 3–и 4–е сутки можно установить однократный прием преимущественно на ночь. После купирования острых явлений и стабилизации состояния, назначается поддерживающая терапия. Отмена препарата проводится, как правило, постепенно.Наиболее частыми побочными эффектами при лечении традиционными нейролептиками являются экстрапирамидные двигательные расстройства. Американская классификация DSM‑IV выделяет паркинсонизм, острую дистонию, острую акатизию и поздние дискинезии.
Критерии диагностики паркинсонизма, вызванного приемом нейролептиков
А. Наличие одного или нескольких симптомов, появляющихся на фоне нейролептической терапии:
1. тремор конечностей, головы, языка;
2. мышечная ригидность с пластическим повышением мышечного тонуса и симптомом «зубчатого колеса»;
3. акинезия.
В. Симптомы группы А появляются в течение первых нескольких недель с момента начала нейролептической терапии или повышения дозы ранее принимаемых нейролептиков и уменьшаются после назначения антипаркинсонических корректоров.
С. Симптомы группы А не должны быть обусловлены психическим заболеванием (кататония, негативные симптомы шизофрении, двигательная заторможенность при большом депрессивном эпизоде и др.)
D. Симптомы группы А не должны быть обусловлены действием других препаратов, неврологическим или соматическим заболеванием (болезнь Паркинсона, болезнь Вилсона и др.).
1. тремор конечностей, головы, языка;
2. мышечная ригидность с пластическим повышением мышечного тонуса и симптомом «зубчатого колеса»;
3. акинезия.
В. Симптомы группы А появляются в течение первых нескольких недель с момента начала нейролептической терапии или повышения дозы ранее принимаемых нейролептиков и уменьшаются после назначения антипаркинсонических корректоров.
С. Симптомы группы А не должны быть обусловлены психическим заболеванием (кататония, негативные симптомы шизофрении, двигательная заторможенность при большом депрессивном эпизоде и др.)
D. Симптомы группы А не должны быть обусловлены действием других препаратов, неврологическим или соматическим заболеванием (болезнь Паркинсона, болезнь Вилсона и др.).
Критерии диагностики острой дискинезии, вызванной приемом нейролептиков
А. Наличие одного или нескольких симптомов, появляющихся на фоне нейролептической терапии:
1. неправильное положение головы и шеи по отношению к туловищу (ретроколлис, тортиколлис);
2. спазмы жевательных мышц (тризм, зевание, гримасничанье);
3. нарушение глотания (дисфагия), речи или дыхания (ларинго – фарингиальные спазмы, дисфония);
4. смазанная и затрудненная речь, обусловленная гипертонусом или увеличением языка (дизартрия, макроглоссия);
5. высовывание языка;
6. спазмы глазодвигательных мышц (окулогирные кризы)
В. Симптомы группы А развиваются в течение первых 7 дней с момента начала нейролептической терапии или повышения дозы ранее принимаемых нейролептиков и уменьшаются после назначения антипаркинсонических корректоров.
С. Симптомы группы А не должны быть обусловлены психическим заболеванием (например, кататоническая форма шизофрении)
D. Симптомы группы А не должны быть обусловлены другими препаратами, неврологическим или соматическим заболеванием.
1. неправильное положение головы и шеи по отношению к туловищу (ретроколлис, тортиколлис);
2. спазмы жевательных мышц (тризм, зевание, гримасничанье);
3. нарушение глотания (дисфагия), речи или дыхания (ларинго – фарингиальные спазмы, дисфония);
4. смазанная и затрудненная речь, обусловленная гипертонусом или увеличением языка (дизартрия, макроглоссия);
5. высовывание языка;
6. спазмы глазодвигательных мышц (окулогирные кризы)
В. Симптомы группы А развиваются в течение первых 7 дней с момента начала нейролептической терапии или повышения дозы ранее принимаемых нейролептиков и уменьшаются после назначения антипаркинсонических корректоров.
С. Симптомы группы А не должны быть обусловлены психическим заболеванием (например, кататоническая форма шизофрении)
D. Симптомы группы А не должны быть обусловлены другими препаратами, неврологическим или соматическим заболеванием.
Критерии диагностики острой акатизии, вызванной приемом нейролептиков
А. Появление субъективных жалоб на беспокойство после назначения нейролептиков.
В. Наличие одного из следующих симптомов:
1. суетливость, раскачивание;
2. перетоптывание с ноги на ногу;
3. постоянное хождение, чтобы облегчить беспокойство;
4. невозможность сидеть или стоять спокойно в течение нескольких минут.
С. Симптомы группы А и В появляются в течение первых 4 нед. с момента начала нейролептической терапии или повышения дозы нейролептика и уменьшаются после назначения антипаркинсонических корректоров.
D. Симптомы из группы А и В не должны быть обусловлены психическим заболеванием (психомоторным возбуждением при шизофрении, ажитированной депрессией, манией, синдромом гиперактивности, другими состояниями).
Е. Симптомы группы А и В не должны быть обусловлены другими препаратами, неврологическим или соматическим заболеванием.
В. Наличие одного из следующих симптомов:
1. суетливость, раскачивание;
2. перетоптывание с ноги на ногу;
3. постоянное хождение, чтобы облегчить беспокойство;
4. невозможность сидеть или стоять спокойно в течение нескольких минут.
С. Симптомы группы А и В появляются в течение первых 4 нед. с момента начала нейролептической терапии или повышения дозы нейролептика и уменьшаются после назначения антипаркинсонических корректоров.
D. Симптомы из группы А и В не должны быть обусловлены психическим заболеванием (психомоторным возбуждением при шизофрении, ажитированной депрессией, манией, синдромом гиперактивности, другими состояниями).
Е. Симптомы группы А и В не должны быть обусловлены другими препаратами, неврологическим или соматическим заболеванием.
Критерии диагностики нейролептической поздней дискинезии
А. Непроизвольные движения языка, челюсти, туловища, конечностей, возникающие в связи с назначением нейролептиков.
В. Непроизвольные движения наблюдаются на протяжении не менее чем 4–х нед. и характеризуются следующими проявлениями:
1. хореиформные движения;
2. атетоидные движения;
3. ритмические движения (стереотипии).
С. Симптомы группы А и В возникают в процессе нейролептической терапии или в течение 4 нед. после отмены обычных и 8 нед. после отмены депо – нейролептиков.
D. Длительность лечения нейролептиками должна составлять не менее 3 мес. (1 мес, если возраст больного 60 лет и старше).
Е. Симптомы группы А и В не должны быть обусловлены неврологическим или каким‑либо общесоматическим заболеванием (хореей Гентингтона, болезнью Вильсона, хореей Сиденгама и другими заболеваниями), а также назначением других препаратов (L – допа, бромкриптин).
F. Симптомы группы А и В не должны являться проявлением острой нейролептической дистонии (острой дискинезии).
Совокупность неврологических и психических нарушений при поздней дискинезии свидетельствует о развитии психофармакологической энцефалопатии.
По мере внедрения нейролептиков, которые не повышают уровень пролактина, а также расширения знаний об эндокринной и репродуктивной системах, клиницисты и пациенты все более негативно относятся к повышению уровня пролактина на фоне антипсихотической терапии.
В. Непроизвольные движения наблюдаются на протяжении не менее чем 4–х нед. и характеризуются следующими проявлениями:
1. хореиформные движения;
2. атетоидные движения;
3. ритмические движения (стереотипии).
С. Симптомы группы А и В возникают в процессе нейролептической терапии или в течение 4 нед. после отмены обычных и 8 нед. после отмены депо – нейролептиков.
D. Длительность лечения нейролептиками должна составлять не менее 3 мес. (1 мес, если возраст больного 60 лет и старше).
Е. Симптомы группы А и В не должны быть обусловлены неврологическим или каким‑либо общесоматическим заболеванием (хореей Гентингтона, болезнью Вильсона, хореей Сиденгама и другими заболеваниями), а также назначением других препаратов (L – допа, бромкриптин).
F. Симптомы группы А и В не должны являться проявлением острой нейролептической дистонии (острой дискинезии).
Совокупность неврологических и психических нарушений при поздней дискинезии свидетельствует о развитии психофармакологической энцефалопатии.
По мере внедрения нейролептиков, которые не повышают уровень пролактина, а также расширения знаний об эндокринной и репродуктивной системах, клиницисты и пациенты все более негативно относятся к повышению уровня пролактина на фоне антипсихотической терапии.
Клинические проявления гиперпролактинемии
1. Менструальная функция:
Ановуляция
Укорочение лютеиновой фазы
Олигоменорея
Аменорея
2. Кормление грудью:
• Чрезмерное увеличение количества молока
3. Половая функция:
• Снижение либидо
• Нарушение оргазма
4. Костная система:
• Снижение плотности костного вещества в связи с дефицитом эстрогена.
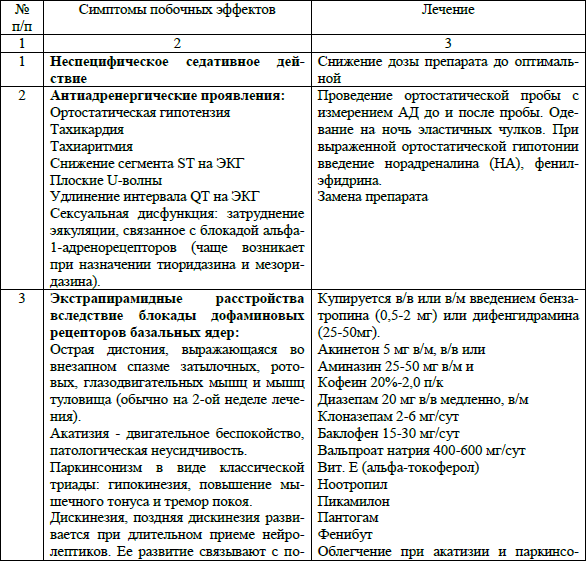
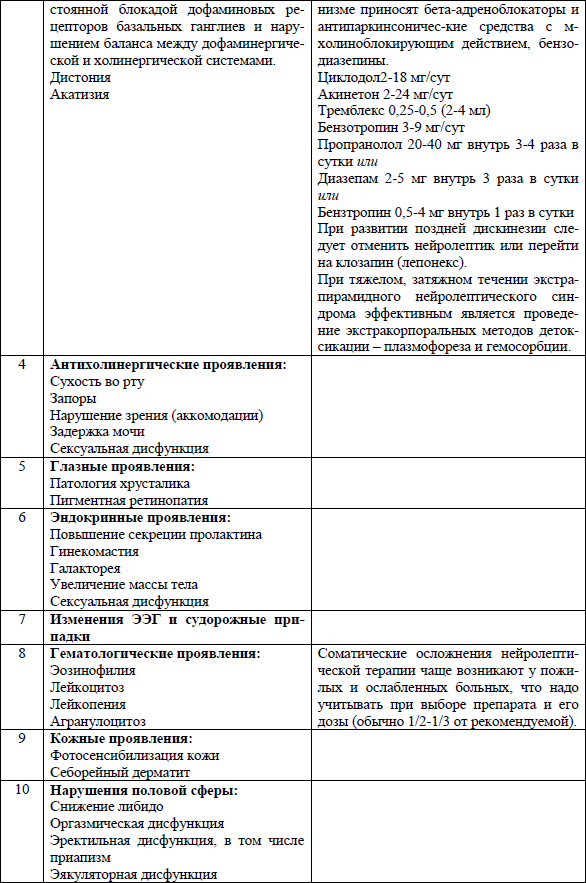
Побочные эффекты терапии нейролептиками и их лечение представлены в следующей таблице (табл.4).
Табл. 4. Побочные эффекты нейролептиков и их лечение

Ановуляция
Укорочение лютеиновой фазы
Олигоменорея
Аменорея
2. Кормление грудью:
• Чрезмерное увеличение количества молока
3. Половая функция:
• Снижение либидо
• Нарушение оргазма
4. Костная система:
• Снижение плотности костного вещества в связи с дефицитом эстрогена.
Побочные эффекты терапии нейролептиками и их лечение представлены в следующей таблице (табл.4).
Табл. 4. Побочные эффекты нейролептиков и их лечение



Глава 1.3. Антидепрессанты. принципы лечения антидепрессантами
Введение
В течение последнего десятилетия показания к применению и процедура назначения антидепрессантов значительно изменились. Это произошло под действием таких факторов:
1. Появились лекарственные средства, которые переносятся лучше, чем препараты имипраминовой группы. Они упрощают амбулаторное лечение, проводимое как психиатрами, так и врачами общей практики.
2. Расширились официальные показания к применению антидепрессантов, которые используются при тревожных расстройствах.
3. Наблюдается тенденция к увеличению продолжительности лечения депрессивных эпизодов с целью предупреждения обострений и рецидивов.
Клинически выраженная депрессия требует биологического лечения. Вместе с тем, две трети пациентов с депрессией не попадают в поле зрения психиатра и наблюдаются врачами общей медицинской практики. От 5 до 8 % от общего потока поликлинических больных составляют случаи выраженной депрессии. По мнению Мосолова (1995), современный этап фармакотерапии депрессий характеризуется следующими особенностями.
1. Увеличилось число трудно распознаваемых атипичных и стертых форм депрессии.
2. Основной контингент больных депрессией наблюдается врачами общей медицинской практики, подготовка которых в области психиатрии недостаточна.
3. Часть больных депрессией терапевтически резистентна к классическим антидепрессантам, что требует введения новых препаратов и средств, преодолевающих терапевтическую резистентность.
4. Новые препараты нуждаются в изучении и объективной оценке.
5. Выявились новые показания к назначению классических антидепрессантов. Так, ингибиторы моноаминоксидазы (ИМАО) более эффективны, чем трициклические антидепрессанты (ТЦА) при атипичных депрессиях и обсессивно – фобических расстройствах, а ТЦА при паническом расстройстве.
6. С введением МКБ-10 изменилась классификация депрессий, и введены новые диагностические категории – дистимия, атипичная депрессия, большой депрессивный эпизод, сезонные депрессии, депрессивное расстройство адаптации.
7. Значительный прогресс достигнут в области изучения механизмов действия антидепресантов и патогенеза депрессий, что позволяет синтезировать препараты с заданными клиническими свойствами.
Таким образом, депрессия по современным представлениям является уже не психиатрической, а общемедицинской проблемой. Депрессия как болезнь сравнима с диабетом или артериальной гипертензией. Около 25 % женщин и 12 % мужчин, по данным ВОЗ, хотя бы раз в жизни перенесли депрессивный эпизод. В общемедицинской практике врачи неохотно говорят о психических проблемах пациентов из‑за объективных и субъективных причин. Выделяются следующие препятствия для распознавания депрессивных расстройств врачами общей практики:
1. социальная стигматизация больных с психическими расстройствами;
2. маскированные (соматизированные) депрессии;
3. коморбидные соматические заболевания;
4. «молчаливое соглашение» между интернистом и пациентом во время беседы избегать темы психического здоровья;
5. ограничение времени для беседы;
6. неадекватность медицинского образования.
Нередко в общемедицинской практике депрессивные больные предъявляют жалобы на утомление, чувство усталости, желудочно – кишечные расстройства (анорексия, потеря веса, расстройства желудка, запоры), головокружение, обмороки, головные боли, тики (Widmer & Cadoret, 1978). Депрессия, маскированная соматическими жалобами, часто встречается у пожилых пациентов, пациентов с низким образовательным уровнем, алекситимией и недостаточным опытом рефлексии. Отсутствие навыков распознавания депрессии врачами общей практики приводит к значительным экономическим издержкам. Пациентам назначаются многочисленные лабораторные и диагностические исследования. Непрямые расходы на депрессивных больных значительно превышают стоимость самого лечения. По опыту экономически развитых стран непрямые расходы составляют более половины всех расходов, тогда как прямые расходы только 28 %. Непрямые расходы при депрессиях включают повышенный риск соматических заболеваний, стоимость госпитализации, увеличение оплаты отпусков по болезни, снижение продуктивности на работе во время депрессивного эпизода.
Таким образом, лечение депрессивных расстройств может быть одним из наиболее важных аспектов работы не только психиатрических, но и общих медицинских учреждений. Приоритетными в терапевтическом процессе являются следующие задачи:
1) редуцирование (купирование) симптомов депрессивного расстройства;
2) восстановление психосоциального статуса и коммуникации;
3) минимизация вероятности ухудшения состояния и рецидива заболевания.
Многочисленные рандомизированные контролируемые клинические испытания показали эффективность лечения антидепрессантами всех форм депрессивных эпизодов, дистимического расстройства, депрессивной фазы биполярного расстройства. За исключением случаев противопоказаний, лечение антидепрессантами является ведущим в терапии умеренных и тяжелых депрессивных и дистимических расстройств.
Следующая классификация антидепрессантов основана на их воздействии на трансмиттеры, вовлеченные в патофизиологический механизм депрессивного расстройства.
1. Ингибиторы обратного захвата серотонина и норадреналина – трициклические антидепрессанты (ТЦА).
2. Тетрациклические антидепрессанты.
3. Селективные ингибиторы обратного захвата серотонина (СИОЗС).
4. Ингибиторы моноаминоксидазы (ИМАО).
5. Обратимые ИМАО.
6. Антидепрессанты с другим механизмом действия.
1. Появились лекарственные средства, которые переносятся лучше, чем препараты имипраминовой группы. Они упрощают амбулаторное лечение, проводимое как психиатрами, так и врачами общей практики.
2. Расширились официальные показания к применению антидепрессантов, которые используются при тревожных расстройствах.
3. Наблюдается тенденция к увеличению продолжительности лечения депрессивных эпизодов с целью предупреждения обострений и рецидивов.
Клинически выраженная депрессия требует биологического лечения. Вместе с тем, две трети пациентов с депрессией не попадают в поле зрения психиатра и наблюдаются врачами общей медицинской практики. От 5 до 8 % от общего потока поликлинических больных составляют случаи выраженной депрессии. По мнению Мосолова (1995), современный этап фармакотерапии депрессий характеризуется следующими особенностями.
1. Увеличилось число трудно распознаваемых атипичных и стертых форм депрессии.
2. Основной контингент больных депрессией наблюдается врачами общей медицинской практики, подготовка которых в области психиатрии недостаточна.
3. Часть больных депрессией терапевтически резистентна к классическим антидепрессантам, что требует введения новых препаратов и средств, преодолевающих терапевтическую резистентность.
4. Новые препараты нуждаются в изучении и объективной оценке.
5. Выявились новые показания к назначению классических антидепрессантов. Так, ингибиторы моноаминоксидазы (ИМАО) более эффективны, чем трициклические антидепрессанты (ТЦА) при атипичных депрессиях и обсессивно – фобических расстройствах, а ТЦА при паническом расстройстве.
6. С введением МКБ-10 изменилась классификация депрессий, и введены новые диагностические категории – дистимия, атипичная депрессия, большой депрессивный эпизод, сезонные депрессии, депрессивное расстройство адаптации.
7. Значительный прогресс достигнут в области изучения механизмов действия антидепресантов и патогенеза депрессий, что позволяет синтезировать препараты с заданными клиническими свойствами.
Таким образом, депрессия по современным представлениям является уже не психиатрической, а общемедицинской проблемой. Депрессия как болезнь сравнима с диабетом или артериальной гипертензией. Около 25 % женщин и 12 % мужчин, по данным ВОЗ, хотя бы раз в жизни перенесли депрессивный эпизод. В общемедицинской практике врачи неохотно говорят о психических проблемах пациентов из‑за объективных и субъективных причин. Выделяются следующие препятствия для распознавания депрессивных расстройств врачами общей практики:
1. социальная стигматизация больных с психическими расстройствами;
2. маскированные (соматизированные) депрессии;
3. коморбидные соматические заболевания;
4. «молчаливое соглашение» между интернистом и пациентом во время беседы избегать темы психического здоровья;
5. ограничение времени для беседы;
6. неадекватность медицинского образования.
Нередко в общемедицинской практике депрессивные больные предъявляют жалобы на утомление, чувство усталости, желудочно – кишечные расстройства (анорексия, потеря веса, расстройства желудка, запоры), головокружение, обмороки, головные боли, тики (Widmer & Cadoret, 1978). Депрессия, маскированная соматическими жалобами, часто встречается у пожилых пациентов, пациентов с низким образовательным уровнем, алекситимией и недостаточным опытом рефлексии. Отсутствие навыков распознавания депрессии врачами общей практики приводит к значительным экономическим издержкам. Пациентам назначаются многочисленные лабораторные и диагностические исследования. Непрямые расходы на депрессивных больных значительно превышают стоимость самого лечения. По опыту экономически развитых стран непрямые расходы составляют более половины всех расходов, тогда как прямые расходы только 28 %. Непрямые расходы при депрессиях включают повышенный риск соматических заболеваний, стоимость госпитализации, увеличение оплаты отпусков по болезни, снижение продуктивности на работе во время депрессивного эпизода.
Таким образом, лечение депрессивных расстройств может быть одним из наиболее важных аспектов работы не только психиатрических, но и общих медицинских учреждений. Приоритетными в терапевтическом процессе являются следующие задачи:
1) редуцирование (купирование) симптомов депрессивного расстройства;
2) восстановление психосоциального статуса и коммуникации;
3) минимизация вероятности ухудшения состояния и рецидива заболевания.
Многочисленные рандомизированные контролируемые клинические испытания показали эффективность лечения антидепрессантами всех форм депрессивных эпизодов, дистимического расстройства, депрессивной фазы биполярного расстройства. За исключением случаев противопоказаний, лечение антидепрессантами является ведущим в терапии умеренных и тяжелых депрессивных и дистимических расстройств.
Следующая классификация антидепрессантов основана на их воздействии на трансмиттеры, вовлеченные в патофизиологический механизм депрессивного расстройства.
1. Ингибиторы обратного захвата серотонина и норадреналина – трициклические антидепрессанты (ТЦА).
2. Тетрациклические антидепрессанты.
3. Селективные ингибиторы обратного захвата серотонина (СИОЗС).
4. Ингибиторы моноаминоксидазы (ИМАО).
5. Обратимые ИМАО.
6. Антидепрессанты с другим механизмом действия.
1.3.1 Трициклические антидепрессанты (ТЦА)
Трициклические антидепрессанты (ТЦА) используются около 40 лет и до последнего времени являлись золотым стандартом, с которым сравнивали все новые антидепрессанты. Однако ТЦА оказывают различное действие на самые разные нейротрансмиттеры и, следовательно, имеют много побочных эффектов. Это седация, повышение массы тела, сухость во рту, путаница мыслей, сердечные аритмии, снижение артериального давления, задержка мочеиспускания. Побочные эффекты ТЦА затрудняют их использование врачами общей практики. Эти эффекты могут также привести к неадекватному лечению депрессивных больных. ТЦА недороги, и их применяют пациенты с невысоким социально – экономическим статусом. Однако ряд последних исследований показывает, что общая стоимость лечения может быть ниже при использовании более дорогих препаратов с меньшими побочными эффектами. В группу ТЦА входят следующие препараты: амитриптилин, кломипрамин, дезипрамин, доксепин, имипрамин, мапротилин, нортриптилин, протриптилин, тримипрамин. К препаратам нового поколения – «двойным ингибиторам» обратного захвата и серотонина и норадреналина, относится венлафаксин.
Классическим ТЦА является амитриптилин (Amitriptyline). Син.: Амизол, Дамилена малеинат, Триптизол, Эливел. В спектре психотропной активности амитриптилина сочетаются тимоаналептический и седативный эффекты. Препарат применяют для лечения тревожных депрессий. Препарат не используется для лечения депрессии, сопровождающейся выраженной заторможенностью. Противопоказания: лечение ингибиторами МАО и период в течение 2 нед. после их отмены; недавно перенесенный инфаркт миокарда; глаукома; атония мочевого пузыря; гипертрофия предстательной железы; паралитическая непроходимость кишечника; пилоростеноз; хроническая сердечная недостаточность; тяжелая артериальная гипертония; язвенная болезнь желудка и 12 п. к.; беременность и грудное вскармливание; детский возраст до 7 лет. Побочные действия: сонливость, дезориентация, усиление психотических симптомов, экстрапирамидные расстройства (редко), сухость во рту, запоры, желтуха, задержка мочи, расстройства аккомодации, тахикардия, ортостатическая артериальная гипотензия, нарушение сердечной проводимости, экстрасистолия, снижение потенции, изменение либидо, гинекомастия, галакторея, аллергические реакции. Меры предосторожности: препарат не следует назначать с ИМАО, после применения последних амитриптилин назначается только через 1–2 нед. Пожилым пациентам препарат назначают в меньших дозах. С осторожностью применяют при ИБС, аритмиях, сердечной недостаточности. Лечение проводят под контролем ЭКГ. Дозы и применение. Внутрь: разовая доза 12,5–75 мг; средняя суточная доза 150–250 мг. При тяжелых депрессиях применяется в/м или в/в по 20–40 мг 3–4 раза в сутки. В общемедицинской практике амитриптилин в настоящее время применяется редко в дозе 25–100 мг/сут. Выпускается в таблетках по 0,025 г., 0,01 г. и в капсулах по 50 мг.
Классическим ТЦА является амитриптилин (Amitriptyline). Син.: Амизол, Дамилена малеинат, Триптизол, Эливел. В спектре психотропной активности амитриптилина сочетаются тимоаналептический и седативный эффекты. Препарат применяют для лечения тревожных депрессий. Препарат не используется для лечения депрессии, сопровождающейся выраженной заторможенностью. Противопоказания: лечение ингибиторами МАО и период в течение 2 нед. после их отмены; недавно перенесенный инфаркт миокарда; глаукома; атония мочевого пузыря; гипертрофия предстательной железы; паралитическая непроходимость кишечника; пилоростеноз; хроническая сердечная недостаточность; тяжелая артериальная гипертония; язвенная болезнь желудка и 12 п. к.; беременность и грудное вскармливание; детский возраст до 7 лет. Побочные действия: сонливость, дезориентация, усиление психотических симптомов, экстрапирамидные расстройства (редко), сухость во рту, запоры, желтуха, задержка мочи, расстройства аккомодации, тахикардия, ортостатическая артериальная гипотензия, нарушение сердечной проводимости, экстрасистолия, снижение потенции, изменение либидо, гинекомастия, галакторея, аллергические реакции. Меры предосторожности: препарат не следует назначать с ИМАО, после применения последних амитриптилин назначается только через 1–2 нед. Пожилым пациентам препарат назначают в меньших дозах. С осторожностью применяют при ИБС, аритмиях, сердечной недостаточности. Лечение проводят под контролем ЭКГ. Дозы и применение. Внутрь: разовая доза 12,5–75 мг; средняя суточная доза 150–250 мг. При тяжелых депрессиях применяется в/м или в/в по 20–40 мг 3–4 раза в сутки. В общемедицинской практике амитриптилин в настоящее время применяется редко в дозе 25–100 мг/сут. Выпускается в таблетках по 0,025 г., 0,01 г. и в капсулах по 50 мг.
