Страница:
На основании клинических наблюдений ученые выяснили, что содержание триглицеридов в крови свыше 1,7 ммоль/л) л (155 мг/дл) является нежелательным, а свыше 2,3 ммоль/л) л (200 мг/дл) – уже увеличивает риск развития ИБС и требует определенного лечения.
При этом в нашей стране люди мало знают о том, насколько вредны нарушения липидного обмена, а в нашем климате жирная пища очень распространена. Раньше ее потребление компенсировалось тяжелым физическим трудом, а сейчас потребление жиров осталось, а расходование – нет. И все эти излишки откладываются в органах и сосудах, забивая их и приводя к развитию заболеваний.
Анализы, важные для определения уровня холестерина
Холестерин (холестерол)
Триглицериды (ТГ, нейтральные жиры)
Дополнительные исследования крови
Магний (Мд)
Тироксин (Т4) общий
Трийодтиронин (ТЗ) общий
Эстрадиол
Пути снижения уровня холестерина
Медикаментозное снижение уровня холестерина
При этом в нашей стране люди мало знают о том, насколько вредны нарушения липидного обмена, а в нашем климате жирная пища очень распространена. Раньше ее потребление компенсировалось тяжелым физическим трудом, а сейчас потребление жиров осталось, а расходование – нет. И все эти излишки откладываются в органах и сосудах, забивая их и приводя к развитию заболеваний.
Анализы, важные для определения уровня холестерина
Эти анализы относятся к биохимическим и берутся из вены. Для определения холестерина и липопротеидов кровь берут после 12—14-часового голодания, то есть утром, после сна. За две недели до исследования необходимо отменить препараты, понижающие уровень липидов в крови, если не ставится цель определить в анализе эффект терапии этими препаратами.
Перед сдачей крови необходимо не менять свою обычную диету, то есть пить и есть то же самое, что и обычно. Изменение питания может привести к искажениям результатов анализа, на которых врач будет основывать свои рекомендации.
Обязательна сдача крови натощак. После приема пищи, особенно жирной, в течение 10–12 часов в крови еще циркулируют липиды (холестерин и триглицериды), поступившие с пищей. Только через 12 часов они захватываются периферическими органами и тканями и удаляются из кровотока. Ужин накануне исследования должен быть не позднее 8 часов вечера.
Повышение уровня холестерина дают анаболические стероиды, бутадион, сульфаниламиды, имезин, дифенин, адреналин. Понижение уровня холестерина вызывают аминогликозиды, гепарин, хлортетрациклин, салицилаты, эритромицин. Это необходимо помнить при сдаче анализа и просмотре его результатов.
Перед сдачей крови необходимо не менять свою обычную диету, то есть пить и есть то же самое, что и обычно. Изменение питания может привести к искажениям результатов анализа, на которых врач будет основывать свои рекомендации.
Обязательна сдача крови натощак. После приема пищи, особенно жирной, в течение 10–12 часов в крови еще циркулируют липиды (холестерин и триглицериды), поступившие с пищей. Только через 12 часов они захватываются периферическими органами и тканями и удаляются из кровотока. Ужин накануне исследования должен быть не позднее 8 часов вечера.
Повышение уровня холестерина дают анаболические стероиды, бутадион, сульфаниламиды, имезин, дифенин, адреналин. Понижение уровня холестерина вызывают аминогликозиды, гепарин, хлортетрациклин, салицилаты, эритромицин. Это необходимо помнить при сдаче анализа и просмотре его результатов.
Холестерин (холестерол)
Он в крови содержится в следующих формах: – общий холестерин, – холестерин липопротеидов низкой плотности (ЛПНП или бета-липопротеиды), холестерин липопротеидов высокой плотности (ЛПВП или альфа-липопротеиды).
Холестерин липопротеидов низкой плотности (холестерин ЛПНП) – это основная транспортная форма общего холестерина. Именно он переносит общий холестерин в ткани и органы. Определение холестерина ЛПНП проводят, чтобы выявить повышение холестерина в крови. При развитии сосудистых заболеваний именно холестерин ЛПНП – источник появления бляшек в стенках сосудов. Риск развития атеросклероза и ишемической болезни сердца более тесно связан с холестерином ЛПНП, чем с общим холестерином.
Исследования показывают, что снижение уровня ЛПНП среди пациентов с ишемической болезнью сердца и уровнем ЛПНП >100 мг/дл приводит к снижению абсолютного риска развития инфаркта миокарда на 40 %.
Холестерин липопротеидов высокой плотности (холестерин ЛПВП) осуществляет перенос жиров, включая общий холестерин, от одной группы клеток к другой, где холестерин ЛПВП сохраняется или распадается. Холестерин ЛПВП переносит общий холестерин из сосудов сердца, сердечной мышцы, артерий мозга и других периферических органов в печень, где из холестерина образуется желчь. Холестерин ЛПВП удаляет излишки холестерина из клеток организма.
Определение холестерина крови – обязательный этап диагностики заболеваний сердечно-сосудистой системы (ишемическая болезнь сердца, инфаркт миокарда), атеросклероза и заболеваний печени.
Норма общего холестерина в крови – 3,0–6,0 ммоль/л.
Нормы холестерина ЛПНП для мужчин – 2,25 – 4,82 ммоль/л. для женщин – 1,92 – 4,51 ммоль/л.
Нормы холестерина ЛПВП для мужчин – 0,7–1,73 ммоль/л) л. для женщин – 0,86 – 2,28 ммоль/л.
По национальному исследованию «Все о холестерине», упоминавшемуся выше, верхняя граница нормы общего холестерина в российской популяции составляет 6,2 ммоль/л) л. Однако для профилактики атеросклероза и его осложнений желательно, чтобы уровень общего холестерина в сыворотке крови не превышал 5,0 ммоль/л) л. холестерина ЛПНП – 3,0 ммоль/л, холестерина ЛПВП – 1,0–1,89 ммоль/л.
Холестерин липопротеидов низкой плотности (холестерин ЛПНП) – это основная транспортная форма общего холестерина. Именно он переносит общий холестерин в ткани и органы. Определение холестерина ЛПНП проводят, чтобы выявить повышение холестерина в крови. При развитии сосудистых заболеваний именно холестерин ЛПНП – источник появления бляшек в стенках сосудов. Риск развития атеросклероза и ишемической болезни сердца более тесно связан с холестерином ЛПНП, чем с общим холестерином.
Исследования показывают, что снижение уровня ЛПНП среди пациентов с ишемической болезнью сердца и уровнем ЛПНП >100 мг/дл приводит к снижению абсолютного риска развития инфаркта миокарда на 40 %.
Холестерин липопротеидов высокой плотности (холестерин ЛПВП) осуществляет перенос жиров, включая общий холестерин, от одной группы клеток к другой, где холестерин ЛПВП сохраняется или распадается. Холестерин ЛПВП переносит общий холестерин из сосудов сердца, сердечной мышцы, артерий мозга и других периферических органов в печень, где из холестерина образуется желчь. Холестерин ЛПВП удаляет излишки холестерина из клеток организма.
Определение холестерина крови – обязательный этап диагностики заболеваний сердечно-сосудистой системы (ишемическая болезнь сердца, инфаркт миокарда), атеросклероза и заболеваний печени.
Норма общего холестерина в крови – 3,0–6,0 ммоль/л.
Нормы холестерина ЛПНП для мужчин – 2,25 – 4,82 ммоль/л. для женщин – 1,92 – 4,51 ммоль/л.
Нормы холестерина ЛПВП для мужчин – 0,7–1,73 ммоль/л) л. для женщин – 0,86 – 2,28 ммоль/л.
По национальному исследованию «Все о холестерине», упоминавшемуся выше, верхняя граница нормы общего холестерина в российской популяции составляет 6,2 ммоль/л) л. Однако для профилактики атеросклероза и его осложнений желательно, чтобы уровень общего холестерина в сыворотке крови не превышал 5,0 ммоль/л) л. холестерина ЛПНП – 3,0 ммоль/л, холестерина ЛПВП – 1,0–1,89 ммоль/л.
Триглицериды (ТГ, нейтральные жиры)
Они являются производными глицерина и высших жирных кислот; это главный источник энергии для клеток. Триглицериды поступают в наш организм с пищей, синтезируются в жировой ткани, печени и кишечнике. Уровень триглицеридов в крови зависит от возраста человека. Анализ триглицеридов используют в диагностике атеросклероза и многих других заболеваний.
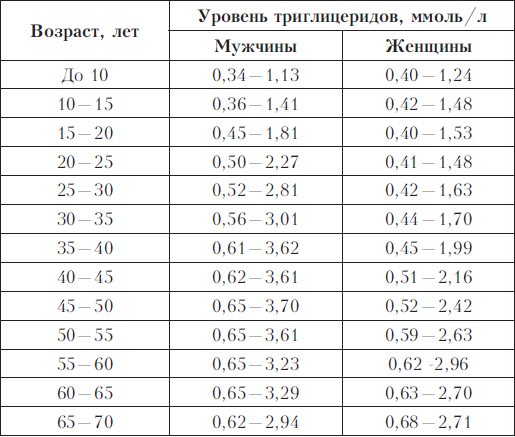
Если триглицериды в крови обнаружены в цифрах выше нормы, то это может означать:
– ишемическую болезнь сердца, инфаркт миокарда, гипертоническую болезнь;
– атеросклероз;
– тромбоз сосудов мозга;
– хроническую почечную недостаточность;
– ожирение;
– вирусный гепатит, цирроз печени;
– подагру;
– нарушение толерантности к глюкозе;
– синдром Дауна;
– заболевания печени: гепатит, цирроз;
– невротическую анорексию (когда человек совсем не хочет есть);
– гиперкальцемию (повышенное содержание кальция в крови);
– алкоголизм;
– сахарный диабет;
– гипотиреоз;
– острый и хронический панкреатит.
ТГ повышены при беременности, при приеме пероральных контрацептивов, препаратов половых гормонов.
Триглицериды ниже нормы наблюдаются при:
– хронических заболеваниях легких;
– инсульте;
– гипертиреозе (повышенной функции щитовидной железы);
– поражении паренхимы (ткани почки);
– миастении (мышечной слабости);
– травмах, ожогах;
– недостаточном питании;
– чрезмерном приеме витамина С.
По данным нацонального доклада «Все о холестерине», наиболее оптимальный уровень ТГ – не выше 1,7 ммоль/л.

Если триглицериды в крови обнаружены в цифрах выше нормы, то это может означать:
– ишемическую болезнь сердца, инфаркт миокарда, гипертоническую болезнь;
– атеросклероз;
– тромбоз сосудов мозга;
– хроническую почечную недостаточность;
– ожирение;
– вирусный гепатит, цирроз печени;
– подагру;
– нарушение толерантности к глюкозе;
– синдром Дауна;
– заболевания печени: гепатит, цирроз;
– невротическую анорексию (когда человек совсем не хочет есть);
– гиперкальцемию (повышенное содержание кальция в крови);
– алкоголизм;
– сахарный диабет;
– гипотиреоз;
– острый и хронический панкреатит.
ТГ повышены при беременности, при приеме пероральных контрацептивов, препаратов половых гормонов.
Триглицериды ниже нормы наблюдаются при:
– хронических заболеваниях легких;
– инсульте;
– гипертиреозе (повышенной функции щитовидной железы);
– поражении паренхимы (ткани почки);
– миастении (мышечной слабости);
– травмах, ожогах;
– недостаточном питании;
– чрезмерном приеме витамина С.
По данным нацонального доклада «Все о холестерине», наиболее оптимальный уровень ТГ – не выше 1,7 ммоль/л.
Дополнительные исследования крови
На содержание холестерина в организме человека оказывают влияние некоторые вещества, которые тоже можно определить с помощью анализа крови. Например, соли магния кроме разных других эффектов, понижают артериальное давление и содержание холестерина в крови. Соответственно, если в плазме крови содержание магния понижено, это может способствовать повышению уровня холестерина.
Недостаток гормонов щитовидной железы может привести к повышению уровня холестерина в крови. У больных с гиперфункцией щитовидной железы уровень холестерина крови намного ниже нормы и выглядят такие люди намного моложе своих лет. При пониженной функции щитовидной железы, наоборот, уровень холестерина всегда высок и больные выглядят старше своих лет. С возрастом функция щитовидной железы постоянно снижается и это снижение обычно сочетается с повышением содержания холестерина.
Эстрадиол (женский половой гормон) убирает избыток холестерина. То есть если эстрадиол понижается, уровень холестерина повышается.
Соответственно, если у вас нашли заболевания, при которых из организма вымывается магний или вы получаете его с пищей в недостаточном количестве, или снижаются гормоны щитовидки, или понижается уровень эстрадиола, это по цепочке может способствовать повышению уровня холестерина, со всеми вытекающими неприятностями.
Недостаток гормонов щитовидной железы может привести к повышению уровня холестерина в крови. У больных с гиперфункцией щитовидной железы уровень холестерина крови намного ниже нормы и выглядят такие люди намного моложе своих лет. При пониженной функции щитовидной железы, наоборот, уровень холестерина всегда высок и больные выглядят старше своих лет. С возрастом функция щитовидной железы постоянно снижается и это снижение обычно сочетается с повышением содержания холестерина.
Эстрадиол (женский половой гормон) убирает избыток холестерина. То есть если эстрадиол понижается, уровень холестерина повышается.
Соответственно, если у вас нашли заболевания, при которых из организма вымывается магний или вы получаете его с пищей в недостаточном количестве, или снижаются гормоны щитовидки, или понижается уровень эстрадиола, это по цепочке может способствовать повышению уровня холестерина, со всеми вытекающими неприятностями.
Магний (Мд)
Он входит в состав ряда ферментов, а также содержится в эритроцитах, мышцах, печени и других органах и тканях. Он необходим для работы сердца, нервной и мышечной ткани; для обмена кальция, витамина С, фосфора, натрия и калия. Магний участвует в процессе расщепления углеводов (гликолизе), в переносе натрия, калия и кальция через мембраны клеток и в нервно– мышечной передаче импульсов. Он важен для превращения сахара крови в энергию. Особое свойство магния – он помогает предупреждать стрессы и сердечные приступы. Магний и кальций поддерживают здоровое состояние зубов. Магний помогает предупредить отложения кальция, камни в почках и желчном пузыре.
Магния очень много в пшеничных отрубях, овсянке, тыквенных семечках, какао-порошке, кунжутном семени, миндале, кедровых орехах, арахисе и грецких орехах. Он есть в некоторых видах рыбы, картофеле, бананах, различных фруктах. Магний из продуктов может не усваиваться при приеме алкоголя или мочегонных средств, оральных контрацептивов и эстрогенов.
Анализ магния крови – необходимый этап диагностики неврологических патологий, почечной и надпочечниковой недостаточности, сердечной аритмии, оценки состояния щитовидной железы.
Норма магния в плазме крови для взрослых 0,65 – 1,05 ммоль/л.
Высокое содержание магния в крови бывает при:
– обезвоживании,
– гипотиреозе,
– почечной недостаточности,
– надпочечниковой недостаточности,
– передозировке препаратов магния.
Недостаток магния возникает при:
– нарушении поступления магния с пищей (диеты, голодание),
– нарушении усвоения магния (рвота, диарея, глисты, опухоли кишечника),
– остром и хроническом панкреатите,
– снижении функции паращитовидной железы,
– гипертиреозе,
– хроническом алкоголизме,
– рахите у детей,
– наследственном недостатке фосфора,
– избытке кальция,
– почечной недостаточности (при повышенном выделении мочи),
– избыточной лактации.
При беременности дефицит магния может привести к осложнениям: развитию токсикоза, выкидышу и преждевременным родам.
Снижение содержания магния может быть следствием приема некоторых лекарств (диуретиков и др).
Магния очень много в пшеничных отрубях, овсянке, тыквенных семечках, какао-порошке, кунжутном семени, миндале, кедровых орехах, арахисе и грецких орехах. Он есть в некоторых видах рыбы, картофеле, бананах, различных фруктах. Магний из продуктов может не усваиваться при приеме алкоголя или мочегонных средств, оральных контрацептивов и эстрогенов.
Анализ магния крови – необходимый этап диагностики неврологических патологий, почечной и надпочечниковой недостаточности, сердечной аритмии, оценки состояния щитовидной железы.
Норма магния в плазме крови для взрослых 0,65 – 1,05 ммоль/л.
Высокое содержание магния в крови бывает при:
– обезвоживании,
– гипотиреозе,
– почечной недостаточности,
– надпочечниковой недостаточности,
– передозировке препаратов магния.
Недостаток магния возникает при:
– нарушении поступления магния с пищей (диеты, голодание),
– нарушении усвоения магния (рвота, диарея, глисты, опухоли кишечника),
– остром и хроническом панкреатите,
– снижении функции паращитовидной железы,
– гипертиреозе,
– хроническом алкоголизме,
– рахите у детей,
– наследственном недостатке фосфора,
– избытке кальция,
– почечной недостаточности (при повышенном выделении мочи),
– избыточной лактации.
При беременности дефицит магния может привести к осложнениям: развитию токсикоза, выкидышу и преждевременным родам.
Снижение содержания магния может быть следствием приема некоторых лекарств (диуретиков и др).
Тироксин (Т4) общий
Основная форма, в которой гормон щитовидной железы циркулирует в крови. Называется он так, поскольку имеет в своем составе 4 атома йода (поэтому другое название – тетрайодтиронин). Перед тем, как взаимодействовать с клетками организма, гормон превращается в трийодтиронин. 99 % гормона Т4 связаны с белками крови, и лишь 0,05 % находится в свободном состоянии (эти 0,05 % называются «свободным Т4»). В современных лабораториях обычно определяют количество свободного Т4 вместо общего количества Т4. По уровню Т4 в крови судят о функции щитовидной железы.
Тироксин оказывает влияние на регуляцию основного обмена в тканях, потребление ими кислорода (кроме тканей головного мозга, селезенки и половых желез), интенсивность теплообмена. Способствует увеличению потребления витаминов, синтезу печенью витамина А, повышению выведения кальция из организма и усиливает обмен в костной ткани, понижает концентрацию холестерина и триглицеридов в сыворотке крови, влияет на сердечную деятельность, центральную нервную систему.
В течение суток концентрация Т4 в крови меняется: с 8 до 12 ч она максимальная, примерно с 23 до 3 ч ночи на минимальном уровне. В осенне-зимний период характерно некоторое повышение уровня тироксина в крови. Как у мужчин, так и у женщин в течение всей жизни уровень тироксина остается постоянным. В период беременности, как правило, концентрация Т4 в крови женщины увеличивается к иI триместру.
Анализ на Т4 обычно назначают, если есть подозрения на тиреотоксикоз, зоб, гипотиреоз, а также при изменении уровня тиреотропного гормона гипофиза (ТТГ).
Нормы Т4: у женщин 71 – 142 ммоль/л. у мужчин 59 – 135 ммоль/л.
Повышенные значения гормона Т4 могут наблюдаться при:
– тиреотоксическом зобе,
– беременности,
– послеродовой дисфункции щитовидной железы,
– гормонпродуцирующих опухолях щитовидной железы,
– воспалениях щитовидной железы,
– ТТГ-независимом тиреотоксикозе,
– Т4-резистентном гипотиреозе,
– патологии печени или почек,
– ожирении,
– приеме некоторых лекарственных препаратов (препараты гормонов щитовидной железы, рентгенокон трастные йодсодержащие средства, амиодарон, опиаты, эстрогены, пероральные контрацептивы, леводопа, инсулин, простагландины, тамоксифен и др.),
– ВИЧ-инфекции, СПИДе,
– некоторых более редких заболеваниях.
Понижение значений тироксина возможно при:
– гипотиреозе (первичном, вторичном, третичном),
– приеме некоторых лекарственных препаратов (антитиреоидные средства, глюкокортикоиды, нестероидные противовоспалительные препараты, йодиды (1311), противоопухолевые и противотуберкулезные средства, гиполипидемические и противосудорожные средства, соли лития, фуросемид и противогрибковые препараты и др.),
– значительном дефиците йода в организме.
Тироксин оказывает влияние на регуляцию основного обмена в тканях, потребление ими кислорода (кроме тканей головного мозга, селезенки и половых желез), интенсивность теплообмена. Способствует увеличению потребления витаминов, синтезу печенью витамина А, повышению выведения кальция из организма и усиливает обмен в костной ткани, понижает концентрацию холестерина и триглицеридов в сыворотке крови, влияет на сердечную деятельность, центральную нервную систему.
В течение суток концентрация Т4 в крови меняется: с 8 до 12 ч она максимальная, примерно с 23 до 3 ч ночи на минимальном уровне. В осенне-зимний период характерно некоторое повышение уровня тироксина в крови. Как у мужчин, так и у женщин в течение всей жизни уровень тироксина остается постоянным. В период беременности, как правило, концентрация Т4 в крови женщины увеличивается к иI триместру.
Анализ на Т4 обычно назначают, если есть подозрения на тиреотоксикоз, зоб, гипотиреоз, а также при изменении уровня тиреотропного гормона гипофиза (ТТГ).
Нормы Т4: у женщин 71 – 142 ммоль/л. у мужчин 59 – 135 ммоль/л.
Повышенные значения гормона Т4 могут наблюдаться при:
– тиреотоксическом зобе,
– беременности,
– послеродовой дисфункции щитовидной железы,
– гормонпродуцирующих опухолях щитовидной железы,
– воспалениях щитовидной железы,
– ТТГ-независимом тиреотоксикозе,
– Т4-резистентном гипотиреозе,
– патологии печени или почек,
– ожирении,
– приеме некоторых лекарственных препаратов (препараты гормонов щитовидной железы, рентгенокон трастные йодсодержащие средства, амиодарон, опиаты, эстрогены, пероральные контрацептивы, леводопа, инсулин, простагландины, тамоксифен и др.),
– ВИЧ-инфекции, СПИДе,
– некоторых более редких заболеваниях.
Понижение значений тироксина возможно при:
– гипотиреозе (первичном, вторичном, третичном),
– приеме некоторых лекарственных препаратов (антитиреоидные средства, глюкокортикоиды, нестероидные противовоспалительные препараты, йодиды (1311), противоопухолевые и противотуберкулезные средства, гиполипидемические и противосудорожные средства, соли лития, фуросемид и противогрибковые препараты и др.),
– значительном дефиците йода в организме.
Трийодтиронин (ТЗ) общий
Активная форма, в которую переходит Т4, утрачивая 1 атом йода (ТЗ содержит 3 атома йода). Вырабатывается он клетками щитовидной железы под воздействием гормона гипофиза ТТГ (тиреотропный гормон). Кроме того, может образовываться из гормона Т4 в периферических тканях при отщеплении от него йода.
Около 30–50 % циркулирует в крови в свободном виде, остальная часть связана с белком. Концентрация ТЗ в крови меньше, чем Т4, но биологическая активность его выше. Трийодтиронин регулирует потребление кислорода тканями организма (кроме головного мозга, селезенки и половых желез), участвует в увеличении теплопродукции и ускорении белкового обмена, влияет на синтез витамина А в печени, понижает концентрацию холестерина и триглицеридов в крови, влияет на выведение кальция с мочой и усиливает размягчение костей из-за выведения кальция из них.
Обычно ТЗ общий назначают, когда надо уточнить состояние щитовидной железы или есть подозрение на повышенный уровень именно ТЗ.
В 15–20 лет нормальный уровень ТЗ в крови составляет 1,23 – 3,23 ммоль/л. с 20 до 50 лет 1,08 – 3,14 ммоль/л. после 50 лет 0,62 – 2,79 ммоль/л.
Повышенное значение трийодтиронина определяется при:
– тиреотоксическом зобе,
– воспалениях щитовидной железы,
– изолированном ТЗ-токсикозе,
– некоторых опухолях щитовидной железы,
– нарушении синтеза тиреотропного гормона (ТТГ),
– гипотиреозе, при котором организм не воспринимает гормон Т4,
– невосприимчивости к тиреоидным гормонам,
– послеродовой дисфункции щитовидной железы,
– патологии почек,
– тяжелых заболеваниях печени,
– системных заболеваниях организма,
– состоянии после гемодиализа,
– увеличении массы тела,
приеме некоторых лекарственных препаратов (оральных контрацептивов, эстрогенов, амиодарона, левотироксина, метадона),
– некоторых более редких заболеваниях.
Пониженные значения бывают при:
– гипотиреозе (первичном или вторичном),
– тяжелых заболеваниях,
– некоторых психических заболеваниях,
– диете с низким содержанием белка,
приеме некоторых лекарственных препаратов (антитиреоидные средства, глюкокортикоиды, анаболические стероиды, бета-адреноблокаторы, нестероидные противовоспалительные средства, гиполипидемические средства, оральные контрацептивы, рентгеноконтрастные средства).
Около 30–50 % циркулирует в крови в свободном виде, остальная часть связана с белком. Концентрация ТЗ в крови меньше, чем Т4, но биологическая активность его выше. Трийодтиронин регулирует потребление кислорода тканями организма (кроме головного мозга, селезенки и половых желез), участвует в увеличении теплопродукции и ускорении белкового обмена, влияет на синтез витамина А в печени, понижает концентрацию холестерина и триглицеридов в крови, влияет на выведение кальция с мочой и усиливает размягчение костей из-за выведения кальция из них.
Обычно ТЗ общий назначают, когда надо уточнить состояние щитовидной железы или есть подозрение на повышенный уровень именно ТЗ.
В 15–20 лет нормальный уровень ТЗ в крови составляет 1,23 – 3,23 ммоль/л. с 20 до 50 лет 1,08 – 3,14 ммоль/л. после 50 лет 0,62 – 2,79 ммоль/л.
Повышенное значение трийодтиронина определяется при:
– тиреотоксическом зобе,
– воспалениях щитовидной железы,
– изолированном ТЗ-токсикозе,
– некоторых опухолях щитовидной железы,
– нарушении синтеза тиреотропного гормона (ТТГ),
– гипотиреозе, при котором организм не воспринимает гормон Т4,
– невосприимчивости к тиреоидным гормонам,
– послеродовой дисфункции щитовидной железы,
– патологии почек,
– тяжелых заболеваниях печени,
– системных заболеваниях организма,
– состоянии после гемодиализа,
– увеличении массы тела,
приеме некоторых лекарственных препаратов (оральных контрацептивов, эстрогенов, амиодарона, левотироксина, метадона),
– некоторых более редких заболеваниях.
Пониженные значения бывают при:
– гипотиреозе (первичном или вторичном),
– тяжелых заболеваниях,
– некоторых психических заболеваниях,
– диете с низким содержанием белка,
приеме некоторых лекарственных препаратов (антитиреоидные средства, глюкокортикоиды, анаболические стероиды, бета-адреноблокаторы, нестероидные противовоспалительные средства, гиполипидемические средства, оральные контрацептивы, рентгеноконтрастные средства).
Эстрадиол
Вырабатывается в яичниках у женщин, яичками у мужчин, в небольшом количестве эстрадиол вырабатывается также корой надпочечников у мужчин и женщин.
Эстрадиол у женщин обеспечивает формирование половой системы по женскому типу, развитие женских вторичных половых признаков, становление и регуляцию менструальной функции, развитие яйцеклетки, рост и развитие матки при беременности; отвечает за психофизиологические особенности полового поведения. Обеспечивает формирование подкожной жировой клетчатки по женскому типу.
он обладает анаболическим действием, усиливает обмен в костной ткани и ускоряет созревание костей скелета. Способствует задержке натрия и воды в организме. Снижает уровень холестерина и повышает свертывающую активность крови.
У женщин детородного возраста уровень эстрадиола в сыворотке крови и плазме зависит от фазы менструального цикла. С начала менструального цикла содержание эстрадиола в крови постепенно нарастает, достигая пика к концу фолликуллярной фазы (он стимулирует выброс лютеинизирующего гормона перед овуляцией), затем в лютеиновую фазу уровень эстрадиола немного снижается. Содержание эстрадиола во время беременности в сыворотке и плазме нарастает к моменту родов, а после родов она возвращается к норме на 4-й день. С возрастом у женщин наблюдается снижение концентрации эстрадиола. В постменопаузу концентрация эстрадиола снижается до уровня, наблюдаемого у мужчин.
Показания к назначению анализа:
– нарушение полового созревания,
– диагностика нарушений менструального цикла и возможности рождения детей у взрослых женщин (в сочетании с определением других женских гормонов),
– скудные менструации (олигоменорея) или отсутствие менструаций (аменорея),
– отсутствие овуляции,
– бесплодие,
– предменструальный синдром,
– дисциркуляторные маточные кровотечения (нарушающие цикл),
– гипогонадизм (недоразвитие половых органов),
– остеопороз (истончение костной ткани у женщин),
– повышенный рост волос (гирсутизм),
– оценка функционирования фетоплацентарного комплекса на ранних сроках беременности,
– признаки феминизации у мужчин.
Накануне исследования обязательно надо исключить физические нагрузки (спортивные тренировки) и курение. У женщин репродуктивного возраста (примерно с 12–13 лет и до наступления климактерического периода) анализ производится на 4–7 день менструального цикла, если другие сроки не указаны лечащим врачом.
Нормальные показатели эстрадиола:
– дети до 11 лет <15 пг/мл.
– мужчины 10–36 пг/мл.
– женщины: репродуктивного возраста 13—191 пг/мл, в период менопаузы 11–95 пг/мл.
Повышение уровня эстрадиола бывает при:
– гиперэстрогении (повышенном уровне эстрогена),
– эндометриоидных кистах яичников,
– гормонсекретирующей опухоли яичников,
– эстрогенсекретирующей опухоли яичек у мужчин,
– циррозе печени,
– приеме анаболических стероидов, эстрогенов (оральных противозачаточных средств).
Снижение уровня эстрадиола происходит при:
– гиперпролактинемии (повышенном уровне пролактина),
– гипогонадизме (недоразвитии половых органов),
– недостаточности лютеиновой фазы цикла,
– угрозе прерывания беременности из-за эндокринных проблем,
– интенсивной физической нагрузке у нетренированных женщин,
– значительной потере веса,
– высокоуглеводной диете с низким содержанием жиров,
– вегетарианском питании,
– беременности, когда женщина продолжает курить,
– хроническом простатите у мужчин,
– некоторых специфических заболеваниях.
Эстрадиол у женщин обеспечивает формирование половой системы по женскому типу, развитие женских вторичных половых признаков, становление и регуляцию менструальной функции, развитие яйцеклетки, рост и развитие матки при беременности; отвечает за психофизиологические особенности полового поведения. Обеспечивает формирование подкожной жировой клетчатки по женскому типу.
он обладает анаболическим действием, усиливает обмен в костной ткани и ускоряет созревание костей скелета. Способствует задержке натрия и воды в организме. Снижает уровень холестерина и повышает свертывающую активность крови.
У женщин детородного возраста уровень эстрадиола в сыворотке крови и плазме зависит от фазы менструального цикла. С начала менструального цикла содержание эстрадиола в крови постепенно нарастает, достигая пика к концу фолликуллярной фазы (он стимулирует выброс лютеинизирующего гормона перед овуляцией), затем в лютеиновую фазу уровень эстрадиола немного снижается. Содержание эстрадиола во время беременности в сыворотке и плазме нарастает к моменту родов, а после родов она возвращается к норме на 4-й день. С возрастом у женщин наблюдается снижение концентрации эстрадиола. В постменопаузу концентрация эстрадиола снижается до уровня, наблюдаемого у мужчин.
Показания к назначению анализа:
– нарушение полового созревания,
– диагностика нарушений менструального цикла и возможности рождения детей у взрослых женщин (в сочетании с определением других женских гормонов),
– скудные менструации (олигоменорея) или отсутствие менструаций (аменорея),
– отсутствие овуляции,
– бесплодие,
– предменструальный синдром,
– дисциркуляторные маточные кровотечения (нарушающие цикл),
– гипогонадизм (недоразвитие половых органов),
– остеопороз (истончение костной ткани у женщин),
– повышенный рост волос (гирсутизм),
– оценка функционирования фетоплацентарного комплекса на ранних сроках беременности,
– признаки феминизации у мужчин.
Накануне исследования обязательно надо исключить физические нагрузки (спортивные тренировки) и курение. У женщин репродуктивного возраста (примерно с 12–13 лет и до наступления климактерического периода) анализ производится на 4–7 день менструального цикла, если другие сроки не указаны лечащим врачом.
Нормальные показатели эстрадиола:
– дети до 11 лет <15 пг/мл.
– мужчины 10–36 пг/мл.
– женщины: репродуктивного возраста 13—191 пг/мл, в период менопаузы 11–95 пг/мл.
Повышение уровня эстрадиола бывает при:
– гиперэстрогении (повышенном уровне эстрогена),
– эндометриоидных кистах яичников,
– гормонсекретирующей опухоли яичников,
– эстрогенсекретирующей опухоли яичек у мужчин,
– циррозе печени,
– приеме анаболических стероидов, эстрогенов (оральных противозачаточных средств).
Снижение уровня эстрадиола происходит при:
– гиперпролактинемии (повышенном уровне пролактина),
– гипогонадизме (недоразвитии половых органов),
– недостаточности лютеиновой фазы цикла,
– угрозе прерывания беременности из-за эндокринных проблем,
– интенсивной физической нагрузке у нетренированных женщин,
– значительной потере веса,
– высокоуглеводной диете с низким содержанием жиров,
– вегетарианском питании,
– беременности, когда женщина продолжает курить,
– хроническом простатите у мужчин,
– некоторых специфических заболеваниях.
Пути снижения уровня холестерина
Медикаментозное снижение уровня холестерина
На сегодняшний день есть несколько путей воздействия:
уменьшение поступления холестерина в организм,
– уменьшение синтеза холестерина в клетках органов и тканей,
– увеличение выведения из организма холестерина и продуктов его обмена,
– снижение перекисного окисления липидов,
– применение эстрогензамещающей терапии у женщин в период менопаузы.
Уменьшить поступление холестерина в организм можно при помощи диеты, исключения из рациона питания продуктов, содержащих жиры и холестерин. Об этом речь пойдет ниже.
Для того чтобы проводить медикаментозное лечение, необходимо сначала получить данные биохимического анализа крови. Это позволяет уточнить содержание в ней холестерина и различных фракций липидов. В России 60 % людей имеют концентрацию холестерина выше нормы, а у 20 % эти цифры просто чрезмерно высоки.
Определение холестерина крови – обязательный этап диагностики заболеваний сердечно-сосудистой системы, атеросклероза и заболеваний печени. Повторим еще раз нормальные показатели холестерина в крови.
Норма общего холестерина в крови – 3,0–6,0 ммоль/л.
Нормы холестерина липопротеидов низкой плотности (ЛПНП) для мужчин – 2,25 – 4,82 ммоль/л. для женщин – 1,92 – 4,51 ммоль/л.
Нормы холестерина липопротеидов высокой плотности (ЛПВП) для мужчин – 0,7–1,73 ммоль/л, для женщин – 0,86 – 2,28 ммоль/л.
На сегодняшний день в мире для лечения атеросклероза используется четыре группы препаратов.
Препараты никотиновой кислоты. Никотиновая кислота эффективно снижает уровень холестерина и триглицеридов в крови, повышает уровень липопротеидов высокой плотности. Это достигается за счет блокирования спонтанного липолиза – выхода свободных жирных кислот и глицерина из подкожно-жировой клетчатки в кровь. Кроме того, никотиновая кислота подавляет синтез холестерина в печени. Также важным ее достоинством является сосудорасширяющее действие, что имеет огромное значение при лечении атеросклероза любой локализации. Под действием никотиновой кислоты происходит не только снижение скорости атеросклеротического процесса, но и обратное развитие мягких холестериновых бляшек, а также снижение избыточного содержания холестерина в клеточных мембранах. Никотиновая кислота также снижает содержание сахара в крови, что важно для больных сахарным диабетом. В итоге она эффективно повышает уровень «хорошего» холестерина (на 20 %), снижает уровни триглицеридов (на 25 %) и «плохого» холестерина (на 15 %).
Достоинство препаратов никотиновой кислоты – низкая цена. Однако для достижения эффекта требуются большие дозы: 2–6 г в сутки, что может вызвать у человека чувство жара, головные боли, боли в желудке. Не рекомендуется принимать никотиновую кислоту натощак и запивать горячим чаем или кофе. Кроме того, такое лечение противопоказано пациентам с заболеваниями печени, так как никотиновая кислота может вызвать нарушение работы печени и жировой гепатоз. Чтобы предупредить поражение печени, нужно сочетать прием никотиновой кислоты с определенными витаминами: В15, холином (В4). Также помогают в защите печени некоторые продукты питания, например, творог и капуста.
Фибраты. К этой группе относятся такие препараты, как гевилан, атромид, мисклерон. Они снижают синтез жиров в организме. Они тоже могут нарушать работу печени и усиливать образование камней в желчном пузыре.
Секвестранты желчных кислот. Они связывают желчные кислоты в кишечнике и выводят их. А поскольку желчные кислоты – это продукт обмена холестерина и жиров, то тем самым снижают количество холестерина и жиров в крови. К этим препаратам относятся холестид и холестирамин. При применении секвестрантов желчных кислот могут случаться запоры, метеоризм и другие нарушения со стороны желудочно– кишечного тракта. Кроме этого они могут нарушать всасывание других лекарств, поэтому другие лекарства надо принимать за 1 час до или через 4 часа после приема этих препаратов.
Наиболее сильное снижение холестерина и жиров в крови получают при применении лекарств из группы статинов. Они тормозят образование холестерина и холестерина липопротеидов низкой плотности («плохого» холестерина) в печени. Кроме того, у препаратов этой группы обнаружены еще свойства, которые были названы «плейотропными». Они снижают активность воспалительного процесса в атеросклеротической бляшке, уменьшают активный рост этих бляшек, улучшается функция внутренней оболочки артерий, уменьшается слипаемость тромбоцитов. В результате этого имеющаяся бляшка становится стабильной, покрышка ее увеличивается, а ее жировое содержимое уменьшается, в итоге бляшка как бы «садится», даже может несколько уменьшиться в размере, но главное – тормозится ее дальнейший активный рост. Статины получают из грибов (зокор, мевакор, иравахол) или производят синтетическим путем (лескол). Назначают эти препараты один раз в день, вечером, так как ночью усиливается выработка холестерина. К сожалению, они тоже могут вызывать нарушение работы печени.
Также необходимо помнить, что лечение может быть максимально эффективным только при соблюдении рекомендаций врача по принципам здорового питания и здорового образа жизни.
В качестве дополнительного лечения выступают народные средства, которые помогают наладить обмен веществ и очистить сосуды.
Одним из новых дополнительных методов лечения является управляемая гипоксия.
Гипоксия – недостаток кислорода в тканях обладает выраженной способностью снижать уровень холестерина. Она вызывает усиление обмена холестерина при одновременном торможении его синтеза. Гипоксия приводит к снижению содержания общего холестерина плазмы крови, к увеличению содержания липопротеидов высокой плотности и фосфолипидов. Положительное воздействие гипоксии на холестериновый обмен усиливается в том случае, если она сочетается с легкой гиперкапнией (избытком углекислого газа). Углекислый газ оказывает еще и мощное сосудорасширяющее действие.
Разработано множество способов оказания гипоксического воздействия на организм с целью профилактики и лечения атеросклероза.
1. Гипоксическая дыхательная тренировка. Система упражнений, включающая в себя задержки дыхания и специальные приемы, ограничивающие на время внешнее дыхание с целью вызвать гипоксию – гиперкапнию.
уменьшение поступления холестерина в организм,
– уменьшение синтеза холестерина в клетках органов и тканей,
– увеличение выведения из организма холестерина и продуктов его обмена,
– снижение перекисного окисления липидов,
– применение эстрогензамещающей терапии у женщин в период менопаузы.
Уменьшить поступление холестерина в организм можно при помощи диеты, исключения из рациона питания продуктов, содержащих жиры и холестерин. Об этом речь пойдет ниже.
Для того чтобы проводить медикаментозное лечение, необходимо сначала получить данные биохимического анализа крови. Это позволяет уточнить содержание в ней холестерина и различных фракций липидов. В России 60 % людей имеют концентрацию холестерина выше нормы, а у 20 % эти цифры просто чрезмерно высоки.
Определение холестерина крови – обязательный этап диагностики заболеваний сердечно-сосудистой системы, атеросклероза и заболеваний печени. Повторим еще раз нормальные показатели холестерина в крови.
Норма общего холестерина в крови – 3,0–6,0 ммоль/л.
Нормы холестерина липопротеидов низкой плотности (ЛПНП) для мужчин – 2,25 – 4,82 ммоль/л. для женщин – 1,92 – 4,51 ммоль/л.
Нормы холестерина липопротеидов высокой плотности (ЛПВП) для мужчин – 0,7–1,73 ммоль/л, для женщин – 0,86 – 2,28 ммоль/л.
На сегодняшний день в мире для лечения атеросклероза используется четыре группы препаратов.
Препараты никотиновой кислоты. Никотиновая кислота эффективно снижает уровень холестерина и триглицеридов в крови, повышает уровень липопротеидов высокой плотности. Это достигается за счет блокирования спонтанного липолиза – выхода свободных жирных кислот и глицерина из подкожно-жировой клетчатки в кровь. Кроме того, никотиновая кислота подавляет синтез холестерина в печени. Также важным ее достоинством является сосудорасширяющее действие, что имеет огромное значение при лечении атеросклероза любой локализации. Под действием никотиновой кислоты происходит не только снижение скорости атеросклеротического процесса, но и обратное развитие мягких холестериновых бляшек, а также снижение избыточного содержания холестерина в клеточных мембранах. Никотиновая кислота также снижает содержание сахара в крови, что важно для больных сахарным диабетом. В итоге она эффективно повышает уровень «хорошего» холестерина (на 20 %), снижает уровни триглицеридов (на 25 %) и «плохого» холестерина (на 15 %).
Достоинство препаратов никотиновой кислоты – низкая цена. Однако для достижения эффекта требуются большие дозы: 2–6 г в сутки, что может вызвать у человека чувство жара, головные боли, боли в желудке. Не рекомендуется принимать никотиновую кислоту натощак и запивать горячим чаем или кофе. Кроме того, такое лечение противопоказано пациентам с заболеваниями печени, так как никотиновая кислота может вызвать нарушение работы печени и жировой гепатоз. Чтобы предупредить поражение печени, нужно сочетать прием никотиновой кислоты с определенными витаминами: В15, холином (В4). Также помогают в защите печени некоторые продукты питания, например, творог и капуста.
Фибраты. К этой группе относятся такие препараты, как гевилан, атромид, мисклерон. Они снижают синтез жиров в организме. Они тоже могут нарушать работу печени и усиливать образование камней в желчном пузыре.
Секвестранты желчных кислот. Они связывают желчные кислоты в кишечнике и выводят их. А поскольку желчные кислоты – это продукт обмена холестерина и жиров, то тем самым снижают количество холестерина и жиров в крови. К этим препаратам относятся холестид и холестирамин. При применении секвестрантов желчных кислот могут случаться запоры, метеоризм и другие нарушения со стороны желудочно– кишечного тракта. Кроме этого они могут нарушать всасывание других лекарств, поэтому другие лекарства надо принимать за 1 час до или через 4 часа после приема этих препаратов.
Наиболее сильное снижение холестерина и жиров в крови получают при применении лекарств из группы статинов. Они тормозят образование холестерина и холестерина липопротеидов низкой плотности («плохого» холестерина) в печени. Кроме того, у препаратов этой группы обнаружены еще свойства, которые были названы «плейотропными». Они снижают активность воспалительного процесса в атеросклеротической бляшке, уменьшают активный рост этих бляшек, улучшается функция внутренней оболочки артерий, уменьшается слипаемость тромбоцитов. В результате этого имеющаяся бляшка становится стабильной, покрышка ее увеличивается, а ее жировое содержимое уменьшается, в итоге бляшка как бы «садится», даже может несколько уменьшиться в размере, но главное – тормозится ее дальнейший активный рост. Статины получают из грибов (зокор, мевакор, иравахол) или производят синтетическим путем (лескол). Назначают эти препараты один раз в день, вечером, так как ночью усиливается выработка холестерина. К сожалению, они тоже могут вызывать нарушение работы печени.
Также необходимо помнить, что лечение может быть максимально эффективным только при соблюдении рекомендаций врача по принципам здорового питания и здорового образа жизни.
В качестве дополнительного лечения выступают народные средства, которые помогают наладить обмен веществ и очистить сосуды.
Одним из новых дополнительных методов лечения является управляемая гипоксия.
Гипоксия – недостаток кислорода в тканях обладает выраженной способностью снижать уровень холестерина. Она вызывает усиление обмена холестерина при одновременном торможении его синтеза. Гипоксия приводит к снижению содержания общего холестерина плазмы крови, к увеличению содержания липопротеидов высокой плотности и фосфолипидов. Положительное воздействие гипоксии на холестериновый обмен усиливается в том случае, если она сочетается с легкой гиперкапнией (избытком углекислого газа). Углекислый газ оказывает еще и мощное сосудорасширяющее действие.
Разработано множество способов оказания гипоксического воздействия на организм с целью профилактики и лечения атеросклероза.
1. Гипоксическая дыхательная тренировка. Система упражнений, включающая в себя задержки дыхания и специальные приемы, ограничивающие на время внешнее дыхание с целью вызвать гипоксию – гиперкапнию.
