Страница:
И.Тумко
Лучшие методы лечения остеохондроза
Что такое остеохондроз?
Остеохондроз является одним из наиболее распространенных заболеваний современной цивилизации. Ноющие боли в спине, прострелы, радикулит, легкое онемение конечностей, холод в руках или ногах – все эти симптомы знакомы не только большинству пожилых людей, но и молодежи. Согласно статистическим исследованиям, во всем мире от остеохондроза страдает, в зависимости от региона и условий проживания, от 50 до 90 % населения. Сегодня, когда остеохондрозом болеет практически каждый второй житель Земли, медики всерьез задумались: «Может, это и не болезнь вовсе, а приспособительная реакция организма?» Как бы то ни было, остеохондроз, грыжи дисков, смещение позвонков (главные причины проблем со спиной) доставляют человеку массу неудобств. И все эти нарушения приводят не только к снижению работоспособности, но и к потере здоровья. Когда болит спина, кажется, что уже ничто и никогда в жизни не принесет радости. Даже если боль в спине не сопровождает каждый шаг, она часто присутствует как жизненный фон, появляясь при определенных нагрузках, например поднятии тяжести или неудобном положении тела. Напряженный ритм жизни часто не оставляет времени на то, чтобы задуматься: почему боль в спине все время возвращается?
Если говорить простыми словами, то остеохондроз – это нарушение работоспособности (функциональности) позвоночника, вызванное ухудшением состояния и разрушением (дегенерацией) межпозвоночных дисков. При остеохондрозе нарушается питание тканей межпозвоночного диска, что приводит к снижению его амортизационной функции и, как следствие, к развитию патологических изменений в суставах, позвонках, мышцах и связках позвоночника. Несмотря на то что «хондрос» по-гречески значит «хрящ», под остеохондрозом чаще всего понимают не все повреждения хрящевой ткани, а только проблемы с хрящами позвоночника. При остеохондрозе межпозвоночные диски – особые хрящевые структуры, которые обеспечивают нашему позвоночнику гибкость и подвижность, – становятся дефектными. С этого все и начинается. Со временем требуется все больше мышечных усилий для выполнения поворотов и изгибов тела. Появляется риск травмирования нервных корешков спинного мозга при поворотах туловища и наклонах. Кроме того, мышцы спины начинают периодически перегружаться и болеть. Когда остеохондроз прогрессирует, необратимые изменения возникают уже и в самих позвонках. Риск развития этой болезни значительно увеличивается с возрастом, поэтому в некоторой степени остеохондроз можно рассматривать как процесс старения позвоночника, в результате которого:
• уменьшается эластичность и толщина межпозвоночных дисков;
• образуются наросты (остеофиты) на теле позвонков;
• происходит сужение отверстия для прохода нервных корешков спинного мозга.
Дегенеративные изменения начинаются уже в возрасте от 30 лет. Темп деградации и риск осложнений зависит от образа жизни, характера труда и отдыха, а также от применяемых мер профилактики заболевания.
Если говорить простыми словами, то остеохондроз – это нарушение работоспособности (функциональности) позвоночника, вызванное ухудшением состояния и разрушением (дегенерацией) межпозвоночных дисков. При остеохондрозе нарушается питание тканей межпозвоночного диска, что приводит к снижению его амортизационной функции и, как следствие, к развитию патологических изменений в суставах, позвонках, мышцах и связках позвоночника. Несмотря на то что «хондрос» по-гречески значит «хрящ», под остеохондрозом чаще всего понимают не все повреждения хрящевой ткани, а только проблемы с хрящами позвоночника. При остеохондрозе межпозвоночные диски – особые хрящевые структуры, которые обеспечивают нашему позвоночнику гибкость и подвижность, – становятся дефектными. С этого все и начинается. Со временем требуется все больше мышечных усилий для выполнения поворотов и изгибов тела. Появляется риск травмирования нервных корешков спинного мозга при поворотах туловища и наклонах. Кроме того, мышцы спины начинают периодически перегружаться и болеть. Когда остеохондроз прогрессирует, необратимые изменения возникают уже и в самих позвонках. Риск развития этой болезни значительно увеличивается с возрастом, поэтому в некоторой степени остеохондроз можно рассматривать как процесс старения позвоночника, в результате которого:
• уменьшается эластичность и толщина межпозвоночных дисков;
• образуются наросты (остеофиты) на теле позвонков;
• происходит сужение отверстия для прохода нервных корешков спинного мозга.
Дегенеративные изменения начинаются уже в возрасте от 30 лет. Темп деградации и риск осложнений зависит от образа жизни, характера труда и отдыха, а также от применяемых мер профилактики заболевания.
Зона развития остеохондроза позвоночника
Для того чтобы понять, как развивается остеохондроз, нужно представить себе строение позвоночника – зону локализации проблемы.
Позвоночник – это в буквальном смысле стержень нашего тела, это основа скелета человека, его каркас. Это гибкая многокомпонентная структура, устойчивая к перегрузкам, и целая система элементов – позвонков, – соединенная межпозвоночными дисками, суставными и позвоночными связками.
Позвоночник человека состоит из 33–34 позвонков. Последние 6–9 позвонков срастаются, образуя крестец и копчик. Различают 5 отделов позвоночника: шейный, состоящий из 7 позвонков, грудной – из 12, поясничный – из 5, крестцовый – из 5 и копчиковый, состоящий из 4–5 позвонков.
Позвонки состоят из круглого или почкообразного тела, которое покрыто слоем очень крепкой кости, и дуги, замыкающей позвоночное отверстие. Тело позвонка – это костная губчатая ткань, которая обильно снабжается кровью. Костная ткань – это живая ткань, в ней происходит непрерывный обмен веществ, в особенности минералов кальция и фосфора, а также витамина D. Строение позвонков варьирует в зависимости от того, к какому отделу они принадлежат. Например, позвонки поясницы более массивные, а шейные более легкие, «изящные». Это различие объясняется тем, что разные отделы позвоночника испытывают разные нагрузки и выполняют разные функции.
Каждый позвонок имеет четыре суставные поверхности, посредством которых он сочленяется с соседними нижним и верхним позвонками. Эти поверхности покрыты хрящами.
В отличие от костей, хрящи не имеют кровоснабжения. Они питаются диффузно[1], за счет так называемого «насосного» механизма: при каждом шаге человека они сжимаются, выделяя смазывающую (синовиальную) жидкость, которая содержится в капсуле, окружающей сустав, затем вновь растягиваются и впитывают ее обратно.
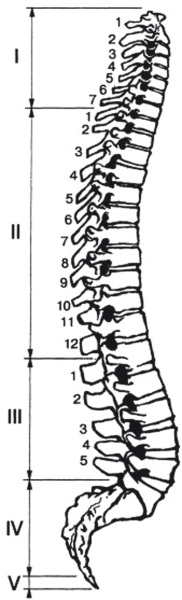 Рис. 1. Строение позвоночника: I – шейный отдел; II – грудной отдел; III – поясничный отдел; IV – крестец; V – копчик
Рис. 1. Строение позвоночника: I – шейный отдел; II – грудной отдел; III – поясничный отдел; IV – крестец; V – копчик
Подвижность позвонков обеспечивают находящиеся между ними суставы и связки, которые также являются своеобразными ограничителями чрезмерной активности позвоночника – они не позволяют нам делать «лишних» травмирующих движений.
Если мы посмотрим на строение позвоночника, то увидим, что позвонки находятся не прямо один над другим, а образуют ряд характерных изгибов. В шейном отделе позвоночник имеет изгиб вперед, образуя так называемый шейный лордоз. В грудном отделе позвоночник изгибается назад, образуя грудной кифоз. В поясничном отделе позвоночник также имеет изгиб вперед, образуя поясничный лордоз. Эти изгибы составляют для позвоночника пружинящий амортизирующий аппарат, смягчающий толчки и таким образом предохраняющий головной мозг от повреждений при ходьбе, беге и прыжках. Позвонки соединяются между собой двумя верхними и двумя нижними суставными отростками, межпозвоночными дисками и очень крепкими связками, расположенными по бокам тел позвонков, на их передней и задней сторонах.
Сильные мышцы спины, шеи, плечевые, грудные, а также живота и бедер определяют подвижность всего позвоночного столба. Все эти мышцы гармонично взаимодействуют между собой, обеспечивая тонкую регуляцию движений в позвоночнике. Если сила или напряжение при нагрузке какой-либо мышцы меняется, это может вызвать изменение двигательной функции позвоночника, вследствие чего возникает болевое ощущение в спине.
Выносливость и гибкость позвоночника обеспечивает особая структура позвоночника – межпозвоночные диски. Межпозвоночный диск представляет собой плоскую прокладку округлой формы, расположенную между двумя соседними позвонками. В его центре находится пульпозное ядро, которое имеет упругие свойства и служит амортизатором вертикальной нагрузки. Пульпозное ядро взрослого здорового человека имеет размер в диаметре от 1 до 2,5 см и содержит 83 % воды. У пожилых людей ее количество не превышает 70 %. Именно уменьшение содержания воды в ядре приводит к замедлению обмена веществ, потере вязкости и эластичности диска и его старению.
Вокруг ядра располагается многослойное фиброзное кольцо, которое удерживает ядро в центре и препятствует сдвиганию позвонков в сторону относительно друг друга. У взрослого человека межпозвоночный диск не имеет сосудов, и хрящ его питается путем диффузии питательных веществ и кислорода из сосудов тел соседних позвонков. Диски настолько эластичны, что могут менять форму.
Фиброзное кольцо имеет множество слоев, оно образовано очень прочными волокнами. Однако в результате дегенеративного заболевания дисков (остеохондроза) происходит замещение волокон фиброзного кольца на рубцовую ткань. Волокна рубцовой ткани не обладают такой прочностью и эластичностью как волокна фиброзного кольца. Это ведет к ослаблению диска и при повышении внутридискового давления может приводить к разрыву фиброзного кольца.
Межпозвоночные диски принимают на себя давление извне и перераспределяют его, выполняя роль своеобразного амортизатора опорнодвигательной системы.
Высота межпозвоночных дисков и, соответственно, позвоночника, в течение суток непостоянна. После ночного отдыха высота их увеличивается, а к концу дня – уменьшается. Суточное колебание длины позвоночника достигает 2 см. Деформация межпозвоночных дисков различна при сжатии и растяжении. Если при сжатии диски уплощаются на 1–2 мм, то при растяжении высота их увеличивается на 3–5 мм.
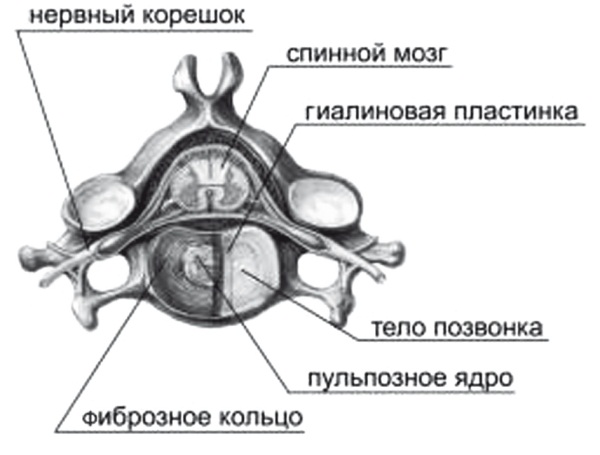 Рис. 2. Строение межпозвоночного диска
Рис. 2. Строение межпозвоночного диска
Состоящий из множества мелких позвонков и межпозвоночных дисков, позвоночник образует спинномозговой канал, внутри которого находится спинной мозг – основная магистраль, проводящая сигналы от периферии (всех частей нашего тела) к «центральному процессору» – головному мозгу. И если какой-то из позвонков (или несколько) смещается, то, как следствие, зажимаются нервные волокна, направляющиеся к соответствующей части тела и управляющие тем или иным органом. Это приводит к нарушению передачи сигналов (информации) от органа или части тела к головному мозгу и обратно. В результате головной мозг, «командный центр» организма, не вносит вовремя соответствующие коррективы в работу данного органа (т. е. перестают поступать нужные сигналы в эту часть тела), и постепенно функции органа атрофируются, происходят сбои в его работе и он заболевает.
 Рис. 3. Позвонки и межпозвоночные диски
Рис. 3. Позвонки и межпозвоночные диски
В итоге человека с больной спиной могут подстерегать самые различные недуги, это доказано тысячами историй болезни.
Позвоночник – это в буквальном смысле стержень нашего тела, это основа скелета человека, его каркас. Это гибкая многокомпонентная структура, устойчивая к перегрузкам, и целая система элементов – позвонков, – соединенная межпозвоночными дисками, суставными и позвоночными связками.
Позвоночник человека состоит из 33–34 позвонков. Последние 6–9 позвонков срастаются, образуя крестец и копчик. Различают 5 отделов позвоночника: шейный, состоящий из 7 позвонков, грудной – из 12, поясничный – из 5, крестцовый – из 5 и копчиковый, состоящий из 4–5 позвонков.
Позвонки состоят из круглого или почкообразного тела, которое покрыто слоем очень крепкой кости, и дуги, замыкающей позвоночное отверстие. Тело позвонка – это костная губчатая ткань, которая обильно снабжается кровью. Костная ткань – это живая ткань, в ней происходит непрерывный обмен веществ, в особенности минералов кальция и фосфора, а также витамина D. Строение позвонков варьирует в зависимости от того, к какому отделу они принадлежат. Например, позвонки поясницы более массивные, а шейные более легкие, «изящные». Это различие объясняется тем, что разные отделы позвоночника испытывают разные нагрузки и выполняют разные функции.
Каждый позвонок имеет четыре суставные поверхности, посредством которых он сочленяется с соседними нижним и верхним позвонками. Эти поверхности покрыты хрящами.
В отличие от костей, хрящи не имеют кровоснабжения. Они питаются диффузно[1], за счет так называемого «насосного» механизма: при каждом шаге человека они сжимаются, выделяя смазывающую (синовиальную) жидкость, которая содержится в капсуле, окружающей сустав, затем вновь растягиваются и впитывают ее обратно.

Подвижность позвонков обеспечивают находящиеся между ними суставы и связки, которые также являются своеобразными ограничителями чрезмерной активности позвоночника – они не позволяют нам делать «лишних» травмирующих движений.
Если мы посмотрим на строение позвоночника, то увидим, что позвонки находятся не прямо один над другим, а образуют ряд характерных изгибов. В шейном отделе позвоночник имеет изгиб вперед, образуя так называемый шейный лордоз. В грудном отделе позвоночник изгибается назад, образуя грудной кифоз. В поясничном отделе позвоночник также имеет изгиб вперед, образуя поясничный лордоз. Эти изгибы составляют для позвоночника пружинящий амортизирующий аппарат, смягчающий толчки и таким образом предохраняющий головной мозг от повреждений при ходьбе, беге и прыжках. Позвонки соединяются между собой двумя верхними и двумя нижними суставными отростками, межпозвоночными дисками и очень крепкими связками, расположенными по бокам тел позвонков, на их передней и задней сторонах.
Сильные мышцы спины, шеи, плечевые, грудные, а также живота и бедер определяют подвижность всего позвоночного столба. Все эти мышцы гармонично взаимодействуют между собой, обеспечивая тонкую регуляцию движений в позвоночнике. Если сила или напряжение при нагрузке какой-либо мышцы меняется, это может вызвать изменение двигательной функции позвоночника, вследствие чего возникает болевое ощущение в спине.
Выносливость и гибкость позвоночника обеспечивает особая структура позвоночника – межпозвоночные диски. Межпозвоночный диск представляет собой плоскую прокладку округлой формы, расположенную между двумя соседними позвонками. В его центре находится пульпозное ядро, которое имеет упругие свойства и служит амортизатором вертикальной нагрузки. Пульпозное ядро взрослого здорового человека имеет размер в диаметре от 1 до 2,5 см и содержит 83 % воды. У пожилых людей ее количество не превышает 70 %. Именно уменьшение содержания воды в ядре приводит к замедлению обмена веществ, потере вязкости и эластичности диска и его старению.
Вокруг ядра располагается многослойное фиброзное кольцо, которое удерживает ядро в центре и препятствует сдвиганию позвонков в сторону относительно друг друга. У взрослого человека межпозвоночный диск не имеет сосудов, и хрящ его питается путем диффузии питательных веществ и кислорода из сосудов тел соседних позвонков. Диски настолько эластичны, что могут менять форму.
Фиброзное кольцо имеет множество слоев, оно образовано очень прочными волокнами. Однако в результате дегенеративного заболевания дисков (остеохондроза) происходит замещение волокон фиброзного кольца на рубцовую ткань. Волокна рубцовой ткани не обладают такой прочностью и эластичностью как волокна фиброзного кольца. Это ведет к ослаблению диска и при повышении внутридискового давления может приводить к разрыву фиброзного кольца.
Межпозвоночные диски принимают на себя давление извне и перераспределяют его, выполняя роль своеобразного амортизатора опорнодвигательной системы.
Высота межпозвоночных дисков и, соответственно, позвоночника, в течение суток непостоянна. После ночного отдыха высота их увеличивается, а к концу дня – уменьшается. Суточное колебание длины позвоночника достигает 2 см. Деформация межпозвоночных дисков различна при сжатии и растяжении. Если при сжатии диски уплощаются на 1–2 мм, то при растяжении высота их увеличивается на 3–5 мм.

Состоящий из множества мелких позвонков и межпозвоночных дисков, позвоночник образует спинномозговой канал, внутри которого находится спинной мозг – основная магистраль, проводящая сигналы от периферии (всех частей нашего тела) к «центральному процессору» – головному мозгу. И если какой-то из позвонков (или несколько) смещается, то, как следствие, зажимаются нервные волокна, направляющиеся к соответствующей части тела и управляющие тем или иным органом. Это приводит к нарушению передачи сигналов (информации) от органа или части тела к головному мозгу и обратно. В результате головной мозг, «командный центр» организма, не вносит вовремя соответствующие коррективы в работу данного органа (т. е. перестают поступать нужные сигналы в эту часть тела), и постепенно функции органа атрофируются, происходят сбои в его работе и он заболевает.

В итоге человека с больной спиной могут подстерегать самые различные недуги, это доказано тысячами историй болезни.
Причины развития остеохондроза
Существует множество теорий развития остеохондроза, в которых выделяются такие главные факторы, как наследственная предрасположенность, нарушение обмена веществ, малоподвижный образ жизни и т. д. Мы не будем подробно рассматривать все эти теории в отдельности, а сделаем некие обобщающие выводы.
Медики выделяют определенные возрастные периоды, когда опасность заболевания наиболее высока. Один из таких «возрастов риска» – с 12 до 19 лет. В период полового созревания организм очень ослаблен и наиболее подвержен изменениям, поэтому при неправильной организация рабочего места и излишней физической нагрузке появление таких проблем как сколиоз, сутулость, костные и хрящевые наросты не заставит себя ждать.
Еще один такой опасный жизненный этап подстерегает человека в возрасте от 37 до 42 лет. Медики объясняют это тем, что в этот период в организме происходят возрастные физические и, что также имеет немаловажное значение, психологические изменения. Нагрузка на позвоночник усиливается и нависает угроза развития остеохондрозов, радикулитов и других проблем со спиной.
Одна из основных причин развития остеохондроза – нерегулярность и недостаточность физических нагрузок (речь идет, конечно же, не о поднятии тяжестей – неправильный подъем веса может только навредить позвоночнику). Опорно-двигательный аппарат, позвоночник, мышцы спины требуют умеренных, но постоянных нагрузок. А в условиях современной жизни у многих на это просто не хватает времени. Вынужденная малоподвижность приводит к ослаблению коротких мышц позвоночника (глубоких мышц спины), которые создают корсет, удерживающий позвоночник в правильном положении. Когда мышечная поддержка ослабевает, позвонки смещаются.
Постоянное сжатие межпозвоночного диска ведет к потере им питающей жидкости. В результате диск деформируется и теряет способность выполнять свои функции. Как следствие – остеохондроз, радикулит, искривления позвоночника, грыжи дисков, сопровождающиеся ущемлением корешков спинного мозга, спазмированием мышц спины и другими заболеваниями, вызывающими боль в спине.
Еще одной из основных причин развития остеохондроза является неправильное распределение нагрузки на позвоночник, которое и приводит к изменению хрящевой ткани в местах избыточного давления. Спровоцировать болезнь может все что угодно: «выбитые» в результате травмы позвонки, ослабленные мышцы спины, сутулость и боковое S-образное искривление позвоночника, перетаскивание тяжестей и просто длительное удержание неудобной позы.
Остеохондроз может развиться не только у людей с неправильной осанкой, занятых умственным трудом, но и у тех, кто хорошо тренирован физически – например, у спортсменов и грузчиков. Это происходит потому, что кроме чисто механических причин, к развитию остеохондроза приводят также нарушения обмена веществ (например, кальция и фосфора), недостаток микроэлементов и витаминов (магния, марганца, цинка, витаминов D и F). Не исключено, что не последнюю роль в этом играет и наследственная предрасположенность.
При подъеме тяжестей, прыжках, падениях и тому подобных воздействиях на межпозвоночные диски падает максимальная нагрузка. В результате эти хрящевые диски постоянно травмируются, а вылечиться самим им не под силу. Хрящевая ткань, как и нервная, практически не восстанавливается. Поврежденные межпозвоночные диски со временем теряют свои эластичные свойства, уплощаются, и расстояние между позвонками уменьшается. А это значит, что отходящие от спинного мозга нервные корешки зажимаются, возникает боль. Одновременно в области зажима нервно-сосудистого пучка появляется отек, что приводит к еще большему его ущемлению и усилению боли. Если межпозвоночный диск уже начал разрушаться, он перестает амортизировать и еще больше травмируется, а позвоночник постепенно теряет свою гибкость. В 95 % случаев причиной пояснично-крестцового радикулита является остеохондроз межпозвоночного диска.
Главный признак остеохондроза – боль. В зависимости от того, где находятся поврежденные межпозвоночные диски, болеть могут: шея, плечо, рука, спина и даже грудная клетка. Иногда человек думает, что у него проблемы с сердцем, а на самом деле, это ноет нерв, пережатый в результате остеохондроза. Одновременно с болью человек часто ощущает перенапряжение и онемение мышц. Если сдавлены кровеносные сосуды, питающие мозг, появляется головная боль, головокружения, шум в ушах, двоение в глазах, тошнота и рвота.
Чтобы избавиться от боли, приходится применять обезболивающие мази и кремы, а при серьезных проблемах со спиной принимать таблетки или проводить так называемые обезболивающие «блокады». К сожалению, такие методы дают лишь временный результат, и боль через некоторое время возвращается. Многие обращаются к помощи мануальной терапии, однако даже самые квалифицированные мануальные терапевты, которые умело устраняют боль в спине, не решают проблему навсегда. Наиболее радикальный метод – операция. Ее проводят пациентам с грыжей позвоночных дисков, однако боль после хирургического лечения проходит не у всех, а порой после операции на месте старых даже появляются новые грыжи.
А ведь зачастую, если болит спина, нужны не таблетки и мази, и не скальпель хирурга (все эти методы, к сожалению, не устраняют причину болезни). Позвоночнику необходимы правильные условия, способствующие его естественному восстановлению. При сколиозе, кифозе, остеохондрозе, грыже позвоночных дисков и других заболеваниях позвоночника нарушается его питание. Сохранить же нормальное состояние позвоночника помогают методики кинезотерапии (лечебной физкультуры), которые направлены на восстановление питания структур позвоночника, что позволяет вернуть ему утраченные функции, освободить зажатые нервные окончания и укрепить мышечный корсет. Именно укрепление мышечного корсета, поддерживающего наш позвоночник в правильном положении, не даст боли вернуться.
Итак, остеохондроз позвоночника, как принято считать, обусловливают три основных фактора:
• дисбаланс обмена веществ;
• генетическая предрасположенность;
• недостаточная физическая активность.
Также выявлены дополнительные факторы, провоцирующие развитие заболевания:
• нарушения осанки (формируют неправильную работу мышц позвоночника);
• плоскостопие (нога не «пружинит», как следствие, амортизационные функции ноги берет на себя позвоночник, в результате чего повышается нагрузка на межпозвоночные хрящи);
• избыточный вес, ожирение (также дополнительная нагрузка на позвоночник);
• травмы позвоночника.
Давайте рассмотрим, как происходит заболевание.
1. В начале развития остеохондроза позвоночника в хряще нарушается обмен веществ, он обезвоживается и утрачивает способность к регенерации (восстановлению). В результате межпозвоночный диск, который играет роль своеобразной мягкой прокладки между жесткими позвонками, теряет свою упругость, «усыхает», истончается и уменьшается в размерах. Из-за потери эластичности он уже не может эффективно противодействовать физической нагрузке.
2. Развитию этого процесса, как мы говорили выше, во многом способствует малоподвижный образ жизни. Напомним, что межпозвоночный диск не имеет кровеносных сосудов, и для того чтобы полезные вещества попадали в диск, он должен механически сжиматься и разжиматься, как мягкая губка. А происходят такие сжимания – разжимания во время бега, ходьбы, наклонов и приседаний, то есть при подвижном, физически активном образе жизни.
3. Процессы изменения структуры межпозвоночного диска влекут за собой патологическую трансформацию (изменения) позвонков, суставов и связок. В патологический процесс вовлекаются также близлежащие мышцы, сосуды и нервные окончания. Из-за ослабления околопозвоночных мышц и связок утрачивается опорная функция позвоночника, и он уже неспособен переносить такие же нагрузки, как в нормальном состоянии.
4. Из-за того, что позвонки сближаются друг с другом, мышцы и связки, которые удерживают позвонки на своем месте, начинают провисать. Позвонки теряют устойчивость и начинают «выпадать» из общего строя. Так формируется нестабильность позвонков (с этим явлением знакомы многие молодые люди).
2. Из-за дегидратации (обезвоживания) диска снижается его высота, в нем появляются трещины, через которые может выпадать (частично или полностью) пульпозное ядро. То есть когда диск сдавливается позвонками в результате нестабильности и сближения позвонков друг с другом, его содержимое начинает выдавливаться наружу.
В результате возникает так называемая протрузия (выдавливание) межпозвоночного диска. Если протрузия появляется со стороны спинального (спинномозгового) нерва, то может возникнуть его ущемление, то есть грыжа межпозвоночного диска.
Запущенные грыжи межпозвоночного диска в большинстве случаев можно вылечить только оперативным путем.
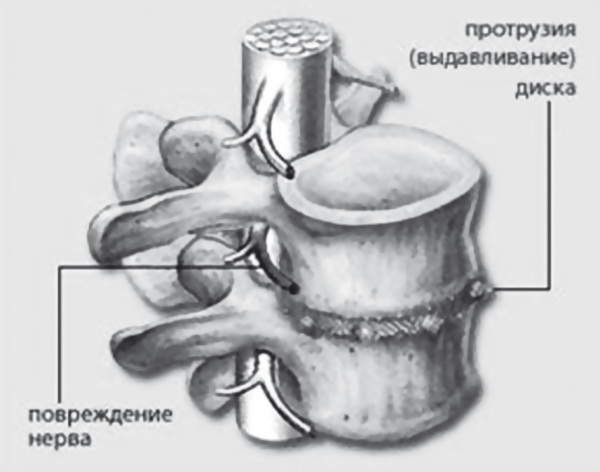 Рис. 4. Протрузия межпозвоночного диска
Рис. 4. Протрузия межпозвоночного диска
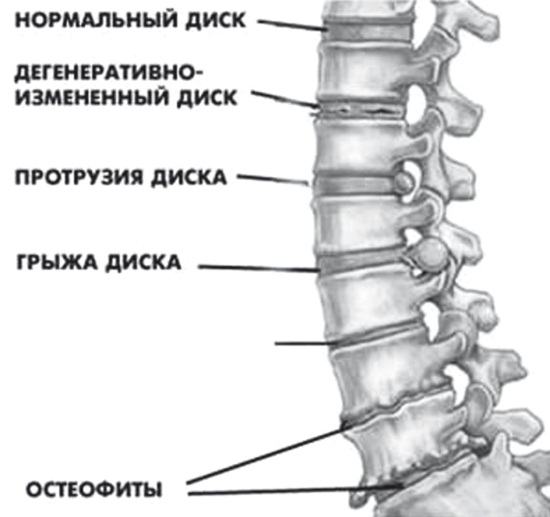 Рис. 5. Дегенеративно-дистрофические изменения позвоночника
Рис. 5. Дегенеративно-дистрофические изменения позвоночника
4. На последнем этапе остеохондроза организм пытается минимизировать подвижность позвонков, смежных с поврежденным диском и на краях этих позвонков начинают расти костные разрастания – остеофиты (в народе – соли). В конце концов двигательный сегмент позвоночника становится полностью неподвижным. Разрастание остеофитов является основной причиной малоподвижности позвоночника у пожилых людей и появления сутулости.
Таким образом, дегенеративно-дистрофические изменения в позвоночнике сопровождаются обызвествлением (кальцификацией) поврежденных дисков, отдельных участков суставных хрящей, капсул и связок, которое только условно можно назвать отложением солей. Но это не причина остеохондроза, а следствие и конечная стадия описанного процесса.
Добиться обратного развития структурных изменений позвоночника практически невозможно, но свести к минимуму риск развития болезни – вполне реальная задача. Если не прилагать усилий для поддержания состояния, достигнутого в результате лечения, боли возобновятся.
Медики выделяют определенные возрастные периоды, когда опасность заболевания наиболее высока. Один из таких «возрастов риска» – с 12 до 19 лет. В период полового созревания организм очень ослаблен и наиболее подвержен изменениям, поэтому при неправильной организация рабочего места и излишней физической нагрузке появление таких проблем как сколиоз, сутулость, костные и хрящевые наросты не заставит себя ждать.
Еще один такой опасный жизненный этап подстерегает человека в возрасте от 37 до 42 лет. Медики объясняют это тем, что в этот период в организме происходят возрастные физические и, что также имеет немаловажное значение, психологические изменения. Нагрузка на позвоночник усиливается и нависает угроза развития остеохондрозов, радикулитов и других проблем со спиной.
Одна из основных причин развития остеохондроза – нерегулярность и недостаточность физических нагрузок (речь идет, конечно же, не о поднятии тяжестей – неправильный подъем веса может только навредить позвоночнику). Опорно-двигательный аппарат, позвоночник, мышцы спины требуют умеренных, но постоянных нагрузок. А в условиях современной жизни у многих на это просто не хватает времени. Вынужденная малоподвижность приводит к ослаблению коротких мышц позвоночника (глубоких мышц спины), которые создают корсет, удерживающий позвоночник в правильном положении. Когда мышечная поддержка ослабевает, позвонки смещаются.
Постоянное сжатие межпозвоночного диска ведет к потере им питающей жидкости. В результате диск деформируется и теряет способность выполнять свои функции. Как следствие – остеохондроз, радикулит, искривления позвоночника, грыжи дисков, сопровождающиеся ущемлением корешков спинного мозга, спазмированием мышц спины и другими заболеваниями, вызывающими боль в спине.
Еще одной из основных причин развития остеохондроза является неправильное распределение нагрузки на позвоночник, которое и приводит к изменению хрящевой ткани в местах избыточного давления. Спровоцировать болезнь может все что угодно: «выбитые» в результате травмы позвонки, ослабленные мышцы спины, сутулость и боковое S-образное искривление позвоночника, перетаскивание тяжестей и просто длительное удержание неудобной позы.
Остеохондроз может развиться не только у людей с неправильной осанкой, занятых умственным трудом, но и у тех, кто хорошо тренирован физически – например, у спортсменов и грузчиков. Это происходит потому, что кроме чисто механических причин, к развитию остеохондроза приводят также нарушения обмена веществ (например, кальция и фосфора), недостаток микроэлементов и витаминов (магния, марганца, цинка, витаминов D и F). Не исключено, что не последнюю роль в этом играет и наследственная предрасположенность.
При подъеме тяжестей, прыжках, падениях и тому подобных воздействиях на межпозвоночные диски падает максимальная нагрузка. В результате эти хрящевые диски постоянно травмируются, а вылечиться самим им не под силу. Хрящевая ткань, как и нервная, практически не восстанавливается. Поврежденные межпозвоночные диски со временем теряют свои эластичные свойства, уплощаются, и расстояние между позвонками уменьшается. А это значит, что отходящие от спинного мозга нервные корешки зажимаются, возникает боль. Одновременно в области зажима нервно-сосудистого пучка появляется отек, что приводит к еще большему его ущемлению и усилению боли. Если межпозвоночный диск уже начал разрушаться, он перестает амортизировать и еще больше травмируется, а позвоночник постепенно теряет свою гибкость. В 95 % случаев причиной пояснично-крестцового радикулита является остеохондроз межпозвоночного диска.
Главный признак остеохондроза – боль. В зависимости от того, где находятся поврежденные межпозвоночные диски, болеть могут: шея, плечо, рука, спина и даже грудная клетка. Иногда человек думает, что у него проблемы с сердцем, а на самом деле, это ноет нерв, пережатый в результате остеохондроза. Одновременно с болью человек часто ощущает перенапряжение и онемение мышц. Если сдавлены кровеносные сосуды, питающие мозг, появляется головная боль, головокружения, шум в ушах, двоение в глазах, тошнота и рвота.
Чтобы избавиться от боли, приходится применять обезболивающие мази и кремы, а при серьезных проблемах со спиной принимать таблетки или проводить так называемые обезболивающие «блокады». К сожалению, такие методы дают лишь временный результат, и боль через некоторое время возвращается. Многие обращаются к помощи мануальной терапии, однако даже самые квалифицированные мануальные терапевты, которые умело устраняют боль в спине, не решают проблему навсегда. Наиболее радикальный метод – операция. Ее проводят пациентам с грыжей позвоночных дисков, однако боль после хирургического лечения проходит не у всех, а порой после операции на месте старых даже появляются новые грыжи.
А ведь зачастую, если болит спина, нужны не таблетки и мази, и не скальпель хирурга (все эти методы, к сожалению, не устраняют причину болезни). Позвоночнику необходимы правильные условия, способствующие его естественному восстановлению. При сколиозе, кифозе, остеохондрозе, грыже позвоночных дисков и других заболеваниях позвоночника нарушается его питание. Сохранить же нормальное состояние позвоночника помогают методики кинезотерапии (лечебной физкультуры), которые направлены на восстановление питания структур позвоночника, что позволяет вернуть ему утраченные функции, освободить зажатые нервные окончания и укрепить мышечный корсет. Именно укрепление мышечного корсета, поддерживающего наш позвоночник в правильном положении, не даст боли вернуться.
Итак, остеохондроз позвоночника, как принято считать, обусловливают три основных фактора:
• дисбаланс обмена веществ;
• генетическая предрасположенность;
• недостаточная физическая активность.
Также выявлены дополнительные факторы, провоцирующие развитие заболевания:
• нарушения осанки (формируют неправильную работу мышц позвоночника);
• плоскостопие (нога не «пружинит», как следствие, амортизационные функции ноги берет на себя позвоночник, в результате чего повышается нагрузка на межпозвоночные хрящи);
• избыточный вес, ожирение (также дополнительная нагрузка на позвоночник);
• травмы позвоночника.
Давайте рассмотрим, как происходит заболевание.
1. В начале развития остеохондроза позвоночника в хряще нарушается обмен веществ, он обезвоживается и утрачивает способность к регенерации (восстановлению). В результате межпозвоночный диск, который играет роль своеобразной мягкой прокладки между жесткими позвонками, теряет свою упругость, «усыхает», истончается и уменьшается в размерах. Из-за потери эластичности он уже не может эффективно противодействовать физической нагрузке.
2. Развитию этого процесса, как мы говорили выше, во многом способствует малоподвижный образ жизни. Напомним, что межпозвоночный диск не имеет кровеносных сосудов, и для того чтобы полезные вещества попадали в диск, он должен механически сжиматься и разжиматься, как мягкая губка. А происходят такие сжимания – разжимания во время бега, ходьбы, наклонов и приседаний, то есть при подвижном, физически активном образе жизни.
3. Процессы изменения структуры межпозвоночного диска влекут за собой патологическую трансформацию (изменения) позвонков, суставов и связок. В патологический процесс вовлекаются также близлежащие мышцы, сосуды и нервные окончания. Из-за ослабления околопозвоночных мышц и связок утрачивается опорная функция позвоночника, и он уже неспособен переносить такие же нагрузки, как в нормальном состоянии.
4. Из-за того, что позвонки сближаются друг с другом, мышцы и связки, которые удерживают позвонки на своем месте, начинают провисать. Позвонки теряют устойчивость и начинают «выпадать» из общего строя. Так формируется нестабильность позвонков (с этим явлением знакомы многие молодые люди).
2. Из-за дегидратации (обезвоживания) диска снижается его высота, в нем появляются трещины, через которые может выпадать (частично или полностью) пульпозное ядро. То есть когда диск сдавливается позвонками в результате нестабильности и сближения позвонков друг с другом, его содержимое начинает выдавливаться наружу.
В результате возникает так называемая протрузия (выдавливание) межпозвоночного диска. Если протрузия появляется со стороны спинального (спинномозгового) нерва, то может возникнуть его ущемление, то есть грыжа межпозвоночного диска.
Запущенные грыжи межпозвоночного диска в большинстве случаев можно вылечить только оперативным путем.


4. На последнем этапе остеохондроза организм пытается минимизировать подвижность позвонков, смежных с поврежденным диском и на краях этих позвонков начинают расти костные разрастания – остеофиты (в народе – соли). В конце концов двигательный сегмент позвоночника становится полностью неподвижным. Разрастание остеофитов является основной причиной малоподвижности позвоночника у пожилых людей и появления сутулости.
Таким образом, дегенеративно-дистрофические изменения в позвоночнике сопровождаются обызвествлением (кальцификацией) поврежденных дисков, отдельных участков суставных хрящей, капсул и связок, которое только условно можно назвать отложением солей. Но это не причина остеохондроза, а следствие и конечная стадия описанного процесса.
Добиться обратного развития структурных изменений позвоночника практически невозможно, но свести к минимуму риск развития болезни – вполне реальная задача. Если не прилагать усилий для поддержания состояния, достигнутого в результате лечения, боли возобновятся.
Механизмы возникновения боли
Физиологические механизмы боли очень сложны и еще до конца не объяснены наукой. В целом, боль – это реакция организма на действие повреждающего фактора. Как системная реакция организма, боль состоит из трех процессов:
1) возбуждение рецептора в месте действия повреждающего фактора (например, в месте укола);
2) проведение нервных импульсов от рецепторов в центральную нервную систему и возбуждение соответствующих центральных структур (т. е. получение мозгом информации о воздействии повреждающего фактора);
3) комплекс эффективных реакций, направленных на избавление организма от вредного фактора (например, при уколе мы отдергиваем руку).
Существует классификация боли.
1. По причине возникновения болевых ощущений:
а) физиологическая – возникает как адекватная реакция организма на действие повреждающего фактора;
б) патологическая – возникает при поражении нервной системы или на действие повреждающего фактора.
2. По времени возникновения и продолжительности болевых ощущений:
а) острая – боль кратковременная, в виде приступов;
б) хроническая – боль в течение длительного времени, часто с периодическими приступами острой боли.
3. По локализации:
а) местная – в месте действия повреждающего фактора;
б) проекционная – возникает в зоне иннервации[2] поврежденного нерва.
Попробуем схематично представить возникновение чувства боли.
В коже (и других тканях) имеется множество нервных окончаний, чувствительных к тактильным (давлению, уколам и т. п.), температурным (тепло, холод) воздействиям, химическому раздражению и другим факторам. При любых раздражениях чрезмерной силы происходит раздражение нервных окончаний, являющихся рецепторами боли. От них сигналы по нервным волокнам передаются в спинной и далее в головной мозг, где воспринимаются нервными клетками как чувство боли. Боль возникает не только при повреждении нервных рецепторов кожи или внутренних органов, но и при повреждении нервов.
Причем, место повреждения (причина) и локализация (ощущение) боли могут не совпадать. Например, при ущемлении спинномозгового нерва в месте выхода его корешка из поясничного отдела позвоночника ощущение боли может возникать не в месте ущемления, а там, где нерв берет свое начало – в стопе.
Еще один важный момент. Болевые ощущения возникают при возбуждении и обычных рецепторов (отвечающих за температурные, тактильные и т. д. ощущения), и ноцицепторов. Ноцицепторы – это специфические нервные рецепторы, свободные нервные окончания (которые могут быть расположены в любых органах и тканях), связанные с проводниками болевой чувствительности. Ноцицепторы могут возбуждаться под действием повреждающих и неповреждающих факторов. В связи с этим, для того, чтобы понять, отчего человек испытывает боль, очень важно провести не только его медицинское обследование, но и определить его психическое состояние.
1) возбуждение рецептора в месте действия повреждающего фактора (например, в месте укола);
2) проведение нервных импульсов от рецепторов в центральную нервную систему и возбуждение соответствующих центральных структур (т. е. получение мозгом информации о воздействии повреждающего фактора);
3) комплекс эффективных реакций, направленных на избавление организма от вредного фактора (например, при уколе мы отдергиваем руку).
Существует классификация боли.
1. По причине возникновения болевых ощущений:
а) физиологическая – возникает как адекватная реакция организма на действие повреждающего фактора;
б) патологическая – возникает при поражении нервной системы или на действие повреждающего фактора.
2. По времени возникновения и продолжительности болевых ощущений:
а) острая – боль кратковременная, в виде приступов;
б) хроническая – боль в течение длительного времени, часто с периодическими приступами острой боли.
3. По локализации:
а) местная – в месте действия повреждающего фактора;
б) проекционная – возникает в зоне иннервации[2] поврежденного нерва.
Попробуем схематично представить возникновение чувства боли.
В коже (и других тканях) имеется множество нервных окончаний, чувствительных к тактильным (давлению, уколам и т. п.), температурным (тепло, холод) воздействиям, химическому раздражению и другим факторам. При любых раздражениях чрезмерной силы происходит раздражение нервных окончаний, являющихся рецепторами боли. От них сигналы по нервным волокнам передаются в спинной и далее в головной мозг, где воспринимаются нервными клетками как чувство боли. Боль возникает не только при повреждении нервных рецепторов кожи или внутренних органов, но и при повреждении нервов.
Причем, место повреждения (причина) и локализация (ощущение) боли могут не совпадать. Например, при ущемлении спинномозгового нерва в месте выхода его корешка из поясничного отдела позвоночника ощущение боли может возникать не в месте ущемления, а там, где нерв берет свое начало – в стопе.
Еще один важный момент. Болевые ощущения возникают при возбуждении и обычных рецепторов (отвечающих за температурные, тактильные и т. д. ощущения), и ноцицепторов. Ноцицепторы – это специфические нервные рецепторы, свободные нервные окончания (которые могут быть расположены в любых органах и тканях), связанные с проводниками болевой чувствительности. Ноцицепторы могут возбуждаться под действием повреждающих и неповреждающих факторов. В связи с этим, для того, чтобы понять, отчего человек испытывает боль, очень важно провести не только его медицинское обследование, но и определить его психическое состояние.
Клиническая картина остеохондроза позвоночника
Клиническая картина остеохондроза позвоночника чрезвычайно разнообразна. Однако, несмотря на переплетение различных синдромов, какой-то из них все же оказывается ведущим. Большинство синдромов не являются строго специфичными – то есть один и тот же синдром может быть проявлением различных болезней. Причину, вызвавшую данный синдром, может установить только специалист.
Обычно при остеохондрозе наблюдается несколько синдромов, возникающих одновременно или последовательно. Клинические проявления (симптомы болезни) включают статические (нарушение осанки) и неврологические нарушения. На поздних стадиях болезни клиническую картину дополняют трофические[3] и сосудистые расстройства внутренних органов. Остеохондроз развивается медленно, но необратимо. При этом симптомы болезни появляются в строгой зависимости от степени разрушения позвоночного столба и повреждения нервных структур. В первую очередь при остеохондрозе повреждаются межпозвоночные диски и суставы позвоночника. Разрушение межпозвоночного диска приводит к уменьшению его высоты и выпячиванию студенистого ядра (эластичное тело, расположенное в центре межпозвоночного диска) с образованием грыжи.
Обычно при остеохондрозе наблюдается несколько синдромов, возникающих одновременно или последовательно. Клинические проявления (симптомы болезни) включают статические (нарушение осанки) и неврологические нарушения. На поздних стадиях болезни клиническую картину дополняют трофические[3] и сосудистые расстройства внутренних органов. Остеохондроз развивается медленно, но необратимо. При этом симптомы болезни появляются в строгой зависимости от степени разрушения позвоночного столба и повреждения нервных структур. В первую очередь при остеохондрозе повреждаются межпозвоночные диски и суставы позвоночника. Разрушение межпозвоночного диска приводит к уменьшению его высоты и выпячиванию студенистого ядра (эластичное тело, расположенное в центре межпозвоночного диска) с образованием грыжи.
Клиническая картина шейного остеохондроза
Шейный отдел позвоночника очень уязвим. Его позвонки нежны, хрупки, невелики, соединены между собой межпозвоночными дисками не на всем протяжении. А нагрузку они испытывают не меньшую, чем позвонки поясничного отдела, выдерживая на себе вес головы, а это ни мало ни много 5–6 кг.
