Страница:
Симпатическая нервная система активизируется всегда, когда организм оказывается в ситуации стресса, и вызывает так называемую «реакцию борьбы или бегства».
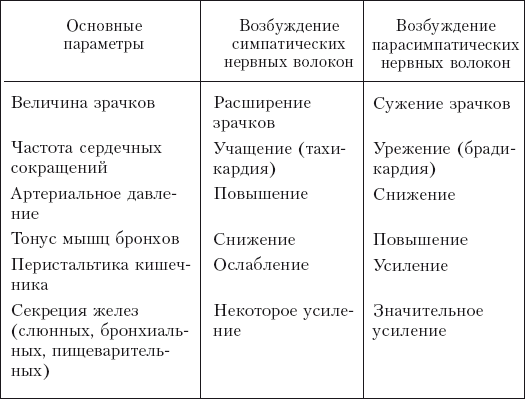
Таблица 2
Эффекты возбуждения симпатической и парасимпатической нервной системы
 Большая роль в регуляции артериального давления принадлежит почкам, причем регуляция эта осуществляется несколькими путями. Когда артериальное давление повышается, почки увеличивают выведение соли и воды из организма, благодаря чему снижается объем циркулирующей крови и давление нормализуется. И наоборот, если артериальное давление падает, почки уменьшают выведение соли и воды.
Большая роль в регуляции артериального давления принадлежит почкам, причем регуляция эта осуществляется несколькими путями. Когда артериальное давление повышается, почки увеличивают выведение соли и воды из организма, благодаря чему снижается объем циркулирующей крови и давление нормализуется. И наоборот, если артериальное давление падает, почки уменьшают выведение соли и воды.
Кроме того, в почках вырабатывается особое вещество – ренин, которое «запускает» целый ряд химических превращений, в результате чего давление повышается. Подробнее об этой системе регуляции давления – ренин-ангиотензин-альдестероновой системе – будет рассказано в главе о лекарствах против гипертонии.
На приеме у врача
Измерение давления
Лабораторные и инструментальные исследования
Креатинин сыворотки крови
Электролиты сыворотки (минеральные вещества)
Определение тиреотропного гормона (ТТГ)
Определение уровня глюкозы в крови
Анализ мочи
Электрокардиограмма (ЭКГ)
Ультразвуковое исследование (УЗИ)
Рентген грудной клетки
Исследование глазного дна
Стадии гипертонической болезни
Лечение гипертонической болезни
Таблица 2
Эффекты возбуждения симпатической и парасимпатической нервной системы

Кроме того, в почках вырабатывается особое вещество – ренин, которое «запускает» целый ряд химических превращений, в результате чего давление повышается. Подробнее об этой системе регуляции давления – ренин-ангиотензин-альдестероновой системе – будет рассказано в главе о лекарствах против гипертонии.
На приеме у врача
Итак, вы пришли к врачу – терапевту или, еще лучше, к кардиологу. Вопреки распространенному мнению, врач начинает не с того, что набрасывается на больного с различными инструментами…
Постановка диагноза – это своего рода расследование, и начинается оно с выслушивания жалоб пациента, а затем следует тщательный опрос – сбор анамнеза.
Опрос этот всегда проводится по определенному плану: врач уточняет жалобы больного, расспрашивает о том, когда и как «это» началось, и собственно нужное направление поисков истины примерно определяется уже на этом этапе. Далее оно становится все более четким едва ли не с каждым вопросом: чем болел этот человек раньше (начиная с детства), чем болеют его родственники, кем он работает, имеет ли вредные привычки ит.п.
В конце такого опроса может быть уже очень многое ясно. Недаром врачи говорят: «Анамнез – половина диагноза».
В частности, если на основании жалоб врач подозревает гипертоническую болезнь, то он подробно расспросит, нет ли или не было ли у вас заболеваний почек, какие лекарства вы принимали, какие возбуждающие средства. После чего вам, конечно же, измерят давление.
Постановка диагноза – это своего рода расследование, и начинается оно с выслушивания жалоб пациента, а затем следует тщательный опрос – сбор анамнеза.
Опрос этот всегда проводится по определенному плану: врач уточняет жалобы больного, расспрашивает о том, когда и как «это» началось, и собственно нужное направление поисков истины примерно определяется уже на этом этапе. Далее оно становится все более четким едва ли не с каждым вопросом: чем болел этот человек раньше (начиная с детства), чем болеют его родственники, кем он работает, имеет ли вредные привычки ит.п.
В конце такого опроса может быть уже очень многое ясно. Недаром врачи говорят: «Анамнез – половина диагноза».
В частности, если на основании жалоб врач подозревает гипертоническую болезнь, то он подробно расспросит, нет ли или не было ли у вас заболеваний почек, какие лекарства вы принимали, какие возбуждающие средства. После чего вам, конечно же, измерят давление.
Измерение давления
Для измерения давления используется простой прибор – манометр (сфигмоманометр). Руку выше локтя плотно обматывают специальной манжеткой, которая накачивается либо вручную (при помощи соединенной с ней резиновой груши), либо «автоматически» после нажатия определенной кнопки (если используется электронный манометр). При этом манжетка пережимает артерии руки. Потом из манжетки медленно выпускают воздух. Манометр «ловит» тот момент, когда давление (систолическое, то есть «верхнее») в плечевой артерии станет чуть-чуть больше, чем давление в манжетке: в этот самый момент порция крови «прорывается» через место пережатия и ударяет о стенки сосуда ниже этого места. Именно звук этого удара – так называемый тон Короткова – слышит через фонендоскоп тот, кто измеряет давление (обычным, неэлектронным сфигмоманометром). Давление в манжетке в этот момент считается «систолическим». Далее воздух продолжает выходить из манжетки, соответственно давление в ней падает, и по артерии проходят все бо́льшие порции крови. Наконец в какой-то момент давление в манжетке становится настолько слабым, что она не пережимает артерию и не мешает току крови даже во время диастолы, то есть расслабления сердца. Измеряющий давление в этот момент перестает слышать тоны Короткова (или они становятся очень слабыми). Соответствующее давление в манжетке считается диастолическим («нижним»).
Диагноз «гипертоническая болезнь» никогда не поставят на основании только одного измерения давления.
Чтобы поставить диагноз «гипертоническая болезнь», необходимо по возможности провести суточное мониторирование артериального давления или измерить его неоднократно – по крайней мере по два раза в разные три дня.
Результаты суточного мониторинга в норме: средние величины артериального давления – до 135/85 мм рт. ст. Максимум 20 % зарегистрированных значений может превышать 140/90 мм рт. ст. Ночью артериальное давление снижается по крайней мере на 10 %.
Но и этого мало. Далее необходимо определить, является артериальная гипертензия (то есть повышенное давление) первичной или вторичной, то есть не обусловлена ли она заболеваниями почек, некоторыми эндокринными болезнями, приемом определенных лекарственных препаратов и т. п. Для этого врач может назначить несколько лабораторных и других исследований. Результаты их, во-первых, помогут исключить «посторонние» причины повышения давления и, таким образом, поставить диагноз «гипертоническая болезнь», а во-вторых – определить стадию гипертонической болезни.
Часто врач измеряет давление на обеих руках. Если разница превышает 10–15 мм рт. ст., то это может свидетельствовать о нарушении проходимости по одной из ветвей дуги аорты. Причинами непроходимости могут быть атеросклероз, эмболия или тромбоз подключичной или плечевой артерии, расслаивающая аневризма аорты, аномальное положение сосудов, воспаление сосудов (васкулит).
Нередко давление измеряют и на ногах. Если оно оказывается ниже, чем на руках, на 20 мм рт. ст. (или больше), но симметрично на обеих ногах, то это указывает на поражение брюшной аорты. Если же разные показатели получаются при измерении давления на правой и левой ногах, то, скорее всего, поражена подвздошная или бедренная артерия.
Для диагностики гипертонической болезни необходимо не только установить, что показатели систолического и диастолического давления действительно повышены, но и исключить причины вторичной гипертензии. Для этого врач может (а точнее, должен) назначить некоторые диагностические исследования. Кроме того, эти исследования необходимы для определения стадии гипертонической болезни. Потому что для определения стадии учитывают не только и не столько цифры, сколько поражение разных органов из-за постоянно повышенного давления. Поэтому необходимо исследовать состояние и функцию определенных органов, которые чаще всего поражаются при гипертонической болезни. Они так и называются – органы-мишени. Это прежде всего сами сосуды (почти постоянно находящиеся «под давлением»), крупные и мелкие (периферические), а также почки и сетчатка глаза.
Диагноз «гипертоническая болезнь» никогда не поставят на основании только одного измерения давления.
Чтобы поставить диагноз «гипертоническая болезнь», необходимо по возможности провести суточное мониторирование артериального давления или измерить его неоднократно – по крайней мере по два раза в разные три дня.
Результаты суточного мониторинга в норме: средние величины артериального давления – до 135/85 мм рт. ст. Максимум 20 % зарегистрированных значений может превышать 140/90 мм рт. ст. Ночью артериальное давление снижается по крайней мере на 10 %.
Но и этого мало. Далее необходимо определить, является артериальная гипертензия (то есть повышенное давление) первичной или вторичной, то есть не обусловлена ли она заболеваниями почек, некоторыми эндокринными болезнями, приемом определенных лекарственных препаратов и т. п. Для этого врач может назначить несколько лабораторных и других исследований. Результаты их, во-первых, помогут исключить «посторонние» причины повышения давления и, таким образом, поставить диагноз «гипертоническая болезнь», а во-вторых – определить стадию гипертонической болезни.
Часто врач измеряет давление на обеих руках. Если разница превышает 10–15 мм рт. ст., то это может свидетельствовать о нарушении проходимости по одной из ветвей дуги аорты. Причинами непроходимости могут быть атеросклероз, эмболия или тромбоз подключичной или плечевой артерии, расслаивающая аневризма аорты, аномальное положение сосудов, воспаление сосудов (васкулит).
Нередко давление измеряют и на ногах. Если оно оказывается ниже, чем на руках, на 20 мм рт. ст. (или больше), но симметрично на обеих ногах, то это указывает на поражение брюшной аорты. Если же разные показатели получаются при измерении давления на правой и левой ногах, то, скорее всего, поражена подвздошная или бедренная артерия.
Для диагностики гипертонической болезни необходимо не только установить, что показатели систолического и диастолического давления действительно повышены, но и исключить причины вторичной гипертензии. Для этого врач может (а точнее, должен) назначить некоторые диагностические исследования. Кроме того, эти исследования необходимы для определения стадии гипертонической болезни. Потому что для определения стадии учитывают не только и не столько цифры, сколько поражение разных органов из-за постоянно повышенного давления. Поэтому необходимо исследовать состояние и функцию определенных органов, которые чаще всего поражаются при гипертонической болезни. Они так и называются – органы-мишени. Это прежде всего сами сосуды (почти постоянно находящиеся «под давлением»), крупные и мелкие (периферические), а также почки и сетчатка глаза.
Лабораторные и инструментальные исследования
Креатинин сыворотки крови
Этот анализ позволяет оценить функцию почек. Креатинин – конечный продукт обмена креатина, который синтезируется в основном в почках. Креатинин полностью выводится из организма почками, и это его свойство используют для оценки клубочковой фильтрации. Для этого определяют клиренс креатинина в сыворотке крови и моче.
Клиренсом («очищением») называется объем плазмы в миллилитрах, который при прохождении через почки полностью освобождается от какого-либо вещества за 1 минуту. Клиренс креатинина – основной метод оценки клубочковой фильтрации. Этот показатель рассчитывается по специальной формуле и имеет разные значения для мужчин и женщин.
Концентрация креатинина в сыворотке крови у здоровых людей более или менее постоянна – 1–2 мг/дл, или 60–125 мкмоль/л. Увеличение концентрации креатинина обычно говорит о снижении азотовыделительной функции почек, в первую очередь – о нарушении клубочковой фильтрации. Это бывает при так называемых паренхиматозных заболеваниях почек, например при гломерулонефрите.
Уменьшение концентрации креатинина иногда отмечается при уменьшении мышечной массы.
Клиренсом («очищением») называется объем плазмы в миллилитрах, который при прохождении через почки полностью освобождается от какого-либо вещества за 1 минуту. Клиренс креатинина – основной метод оценки клубочковой фильтрации. Этот показатель рассчитывается по специальной формуле и имеет разные значения для мужчин и женщин.
Концентрация креатинина в сыворотке крови у здоровых людей более или менее постоянна – 1–2 мг/дл, или 60–125 мкмоль/л. Увеличение концентрации креатинина обычно говорит о снижении азотовыделительной функции почек, в первую очередь – о нарушении клубочковой фильтрации. Это бывает при так называемых паренхиматозных заболеваниях почек, например при гломерулонефрите.
Уменьшение концентрации креатинина иногда отмечается при уменьшении мышечной массы.
Электролиты сыворотки (минеральные вещества)
Минеральные соли – это простые химические вещества, которые состоят из атома какого-то металла (натрия, калия и др.) и кислотного остатка. При этом атом металла имеет положительный заряд, а кислотный остаток – отрицательный. «Сухая» соль существует в виде кристаллов, а в воде растворяется, и это выражается в том, что две ее части (с противоположными зарядами) «плавают» в воде как бы сами по себе. Эти части, имеющие заряд, называются ионами, или электролитами. Соответственно, бывают положительно заряженные ионы и отрицательно заряженные ионы. К положительным ионам относятся натрий, калий, кальций, магний; к отрицательным – хлориды, фосфаты и бикарбонаты. Это и есть основные электролиты организма.
Соотношение между положительными и отрицательными ионами должно поддерживаться на постоянном уровне. Причем электролиты содержатся в различных жидкостях организма в разных концентрациях. Различные же жидкости организма – это жидкость внутри клеток, жидкость во внеклеточном пространстве и, конечно, жидкая часть крови (плазма).
Лабораторными методами можно определить концентрацию электролитов в плазме крови и сделать вывод о нарушении их баланса. Чаще всего бывают нарушения баланса натрия, калия, кальция, магния и фосфатов.
При повышенном артериальном давлении наибольшее значение имеет определение концентрации калия и натрия в крови: уровень калия может быть снижен, а натрия – повышен. В этом случае потребуются дополнительные исследования.
Соотношение между положительными и отрицательными ионами должно поддерживаться на постоянном уровне. Причем электролиты содержатся в различных жидкостях организма в разных концентрациях. Различные же жидкости организма – это жидкость внутри клеток, жидкость во внеклеточном пространстве и, конечно, жидкая часть крови (плазма).
Лабораторными методами можно определить концентрацию электролитов в плазме крови и сделать вывод о нарушении их баланса. Чаще всего бывают нарушения баланса натрия, калия, кальция, магния и фосфатов.
При повышенном артериальном давлении наибольшее значение имеет определение концентрации калия и натрия в крови: уровень калия может быть снижен, а натрия – повышен. В этом случае потребуются дополнительные исследования.
Определение тиреотропного гормона (ТТГ)
Это исследование делается для того, чтобы исключить гипертиреоз – повышение функции щитовидной железы, при котором усиливаются все процессы, происходящие в организме, и в том числе повышается кровяное давление. Тиреотропный гормон (ТТГ), вырабатываемый гипофизом, активизирует деятельность щитовидной железы и увеличивает синтез ее «личных» (тиреоидных) гормонов – тироксина, или тетрайодтиронина (Т4) и трийодтиронина (Т3). Норма ТТГ – 0,2–3,2 мМЕ/л.
Если его концентрация повышена, то это свидетельствует о снижении функции щитовидной железы. То есть тиреотропный гормон как бы старается «подстегнуть» ее деятельность. И наоборот, при повышении функции щитовидной железы тиреотропный гормон «может отдохнуть», соответственно его концентрация в крови снижена. В обоих случаях врач назначит другие анализы для определения теперь уже уровня собственных гормонов щитовидной железы.
Если его концентрация повышена, то это свидетельствует о снижении функции щитовидной железы. То есть тиреотропный гормон как бы старается «подстегнуть» ее деятельность. И наоборот, при повышении функции щитовидной железы тиреотропный гормон «может отдохнуть», соответственно его концентрация в крови снижена. В обоих случаях врач назначит другие анализы для определения теперь уже уровня собственных гормонов щитовидной железы.
Определение уровня глюкозы в крови
Определение уровня глюкозы в крови необходимо для того, чтобы выявить у больного возможный сахарный диабет. Дело в том, что сахарный диабет – слишком распространенное заболевание (по данным ВОЗ, на сегодняшний день на земном шаре сахарным диабетом больны 150 миллионов человек), как и гипертоническая болезнь, так что велика вероятность сочетания этих двух заболеваний у одного и того же человека. А это осложняет течение как одной, так и другой болезни.
Анализ крови «на сахар» сдают натощак, то есть надо ничего не есть с утра. В норме содержание глюкозы (натощак) составляет 3,5–5,6 ммоль/л (или 60–100 мг/дл) в цельной крови или 4,4–6,2 ммоль/л (80–110 мг/дл) в плазме крови.
Иногда бывает так называемая физиологическая (то есть «нормальная») гипергликемия: кратковременное незначительное (до 7,8 ммоль/л) повышение уровня глюкозы в крови после приема пищи, богатой легкоусвояемыми углеводами, после интенсивной физической нагрузки, сильного эмоционального стресса.
Однако если при двух повторных анализах уровень глюкозы в крови натощак превышает 7,2 ммоль/л (выше 130 мг/дл), то у больного можно диагностировать сахарный диабет. Подтверждением диагноза является содержание сахара свыше 11,1 ммоль/л при постановке теста на толерантность к глюкозе (определение глюкозы в крови через 2 часа после приема 75 г глюкозы).
В течение 3 дней перед проведением теста пациент должен съедать не менее 200 г углеводов в сутки. Лекарства, снижающие или повышающие уровень глюкозы в крови, следует исключить. За 8 часов до проведения теста нельзя принимать никакую пищу.
Таблица 3
Оценка результатов теста на толерантность к глюкозе
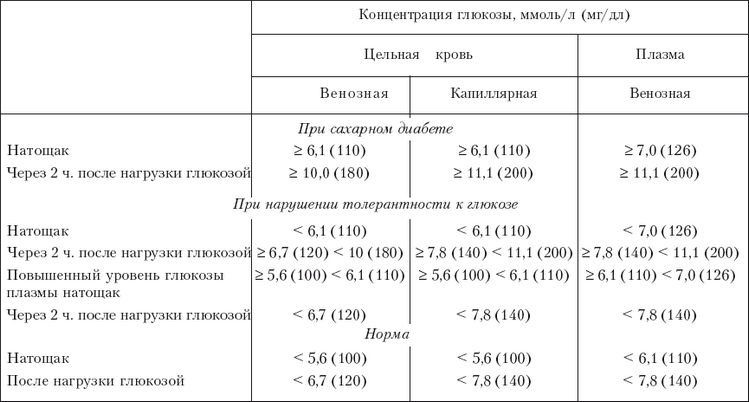 Тест на толерантность к глюкозе (или глюкозотолерантный тест) проводится следующим образом. Сначала определяют уровень сахара в крови натощак; обычно кровь берут из пальца, то есть определяют уровень глюкозы в капиллярной крови. Затем пациенту дают выпить 75 г глюкозы, которую растворяют в 250–300 мл воды (в воду можно добавить лимон или лимонную кислоту). После этого содержание глюкозы в капиллярной крови определяют через 120 минут (табл. 3).
Тест на толерантность к глюкозе (или глюкозотолерантный тест) проводится следующим образом. Сначала определяют уровень сахара в крови натощак; обычно кровь берут из пальца, то есть определяют уровень глюкозы в капиллярной крови. Затем пациенту дают выпить 75 г глюкозы, которую растворяют в 250–300 мл воды (в воду можно добавить лимон или лимонную кислоту). После этого содержание глюкозы в капиллярной крови определяют через 120 минут (табл. 3).
Концентрация глюкозы в капиллярной крови через 2 ч более 7,8 ммоль/л, но менее 11,1 ммоль/л указывает на нарушение толерантности к глюкозе. Толерантность (от латинского слова tolerantia – «терпение, терпимость») означает в данном случае способность организма справиться с повышением содержания глюкозы в крови, вовремя среагировать на это повышение за счет усиленной выработки инсулина. Нарушение этой способности может объясняться несколькими причинами, самая частая из которых – скрытый сахарный диабет. Другая нередкая причина – метаболический синдром (см. ниже).
Анализ крови «на сахар» сдают натощак, то есть надо ничего не есть с утра. В норме содержание глюкозы (натощак) составляет 3,5–5,6 ммоль/л (или 60–100 мг/дл) в цельной крови или 4,4–6,2 ммоль/л (80–110 мг/дл) в плазме крови.
Иногда бывает так называемая физиологическая (то есть «нормальная») гипергликемия: кратковременное незначительное (до 7,8 ммоль/л) повышение уровня глюкозы в крови после приема пищи, богатой легкоусвояемыми углеводами, после интенсивной физической нагрузки, сильного эмоционального стресса.
Однако если при двух повторных анализах уровень глюкозы в крови натощак превышает 7,2 ммоль/л (выше 130 мг/дл), то у больного можно диагностировать сахарный диабет. Подтверждением диагноза является содержание сахара свыше 11,1 ммоль/л при постановке теста на толерантность к глюкозе (определение глюкозы в крови через 2 часа после приема 75 г глюкозы).
В течение 3 дней перед проведением теста пациент должен съедать не менее 200 г углеводов в сутки. Лекарства, снижающие или повышающие уровень глюкозы в крови, следует исключить. За 8 часов до проведения теста нельзя принимать никакую пищу.
Таблица 3
Оценка результатов теста на толерантность к глюкозе

Концентрация глюкозы в капиллярной крови через 2 ч более 7,8 ммоль/л, но менее 11,1 ммоль/л указывает на нарушение толерантности к глюкозе. Толерантность (от латинского слова tolerantia – «терпение, терпимость») означает в данном случае способность организма справиться с повышением содержания глюкозы в крови, вовремя среагировать на это повышение за счет усиленной выработки инсулина. Нарушение этой способности может объясняться несколькими причинами, самая частая из которых – скрытый сахарный диабет. Другая нередкая причина – метаболический синдром (см. ниже).
Анализ мочи
Анализ мочи – это всегда и биохимический анализ (определение содержания некоторых веществ в моче – белка, глюкозы), и микроскопический анализ осадка мочи. В случаях артериальной гипертензии для определения ее причины либо стадии гипертонической болезни (степени поражения почек) большое значение имеет присутствие белка в моче – протеинурия.
«Теоретически» белок в моче присутствует всегда, но в очень малых количествах – у здорового человека выделяется с мочой 10–50 мг белка в сутки. На практике же используемыми методами обнаружить такие незначительные количества невозможно, поэтому принято считать, что в норме белка в моче нет.
У взрослых появление белка в моче иногда обнаруживается случайно при обследовании по какому-нибудь поводу. После одного-единственного анализа, при котором выявлен белок в моче, пугаться еще нет причин, однако необходимо сделать повторные анализы.
Во-первых, в некоторых случаях белок в моче может появляться через некоторое время после того, как человек встал с постели, – это называется ортостатическая протеинурия, и у большинства людей при этом не отмечается никаких нарушений функции почек. То же можно сказать о перемежающейся протеинурии – когда белок в моче то обнаруживается, то нет.
Более серьезный признак – постоянная и устойчивая протеинурия: белок в моче присутствует всегда (обнаруживается при всех анализах) и это не зависит от перемены положения тела. У некоторых больных и в этом случае нет никаких других проявлений поражения почек, но чаще все же постоянная, устойчивая протеинурия указывает на какое-то заболевание почек. Обычно для точной диагностики определяют общее количество белков в моче, выделенной за сутки. В норме оно должно быть менее 150 мг (даже 50 мг) в сутки. Небольшое повышение этого показателя может говорить о воспалительных заболеваниях почек (например, пиелонефрите). Значительная протеинурия – более 2 г белка в сутки – обычно бывает у больных с нефротическим синдромом – тяжелым заболеванием почек.
«Теоретически» белок в моче присутствует всегда, но в очень малых количествах – у здорового человека выделяется с мочой 10–50 мг белка в сутки. На практике же используемыми методами обнаружить такие незначительные количества невозможно, поэтому принято считать, что в норме белка в моче нет.
У взрослых появление белка в моче иногда обнаруживается случайно при обследовании по какому-нибудь поводу. После одного-единственного анализа, при котором выявлен белок в моче, пугаться еще нет причин, однако необходимо сделать повторные анализы.
Во-первых, в некоторых случаях белок в моче может появляться через некоторое время после того, как человек встал с постели, – это называется ортостатическая протеинурия, и у большинства людей при этом не отмечается никаких нарушений функции почек. То же можно сказать о перемежающейся протеинурии – когда белок в моче то обнаруживается, то нет.
Более серьезный признак – постоянная и устойчивая протеинурия: белок в моче присутствует всегда (обнаруживается при всех анализах) и это не зависит от перемены положения тела. У некоторых больных и в этом случае нет никаких других проявлений поражения почек, но чаще все же постоянная, устойчивая протеинурия указывает на какое-то заболевание почек. Обычно для точной диагностики определяют общее количество белков в моче, выделенной за сутки. В норме оно должно быть менее 150 мг (даже 50 мг) в сутки. Небольшое повышение этого показателя может говорить о воспалительных заболеваниях почек (например, пиелонефрите). Значительная протеинурия – более 2 г белка в сутки – обычно бывает у больных с нефротическим синдромом – тяжелым заболеванием почек.
Электрокардиограмма (ЭКГ)
ЭКГ – самый старый и испытанный метод исследования состояния сердца. В медицинскую практику электрокардиограмма вошла в конце 1920-х годов.
Сердце сокращается потому, что в нем возникают электрические импульсы. Они создают электрические токи, которые распространяются по всему телу и по своей интенсивности достаточны для того, чтобы регистрировать их с любых точек поверхности тела. Для записи ЭКГ небольшие металлические электроды помещают на руки, ноги и грудь пациента. Электроды улавливают силу и направление электрических токов в сердце при каждом его сокращении и передают в записывающий аппарат. В результате получается кривая, на которой можно различить зубцы, расположенные на определенном расстоянии друг от друга и имеющие определенную величину (высоту и ширину) и определенное направление (вверх или вниз). При этом все эти характеристики различаются в разных отведениях – то есть на кривых, полученных при регистрации токов сердца с разных точек поверхности тела.
Зубцы обозначают буквами латинского алфавита: P, Q, R, S и T. Каждый зубец соответствует определенной стадии возбуждения сердечной мышцы: зубец P появляется при возбуждении предсердий, комплекс зубцов QRS – желудочковый, зубец Т возникает «на выходе» сердечной мышцы из состояния возбуждения.
По ЭКГ можно выявить недостаточное кровоснабжение сердца, нарушение сердечного ритма, увеличение массы сердечной мышцы или «неучастие» части сердечной мышцы в сердечных сокращениях вследствие ее рубцовых изменений, в частности, после перенесенного инфаркта миокарда. Некоторые нарушения сердечного ритма можно определить только по ЭКГ. Для определения стадии гипертонической болезни большое значение имеет гипертрофия (то есть увеличение) левого желудочка сердца, что может свидетельствовать о развитии сердечной (левожелудочковой) недостаточности.
Сердце сокращается потому, что в нем возникают электрические импульсы. Они создают электрические токи, которые распространяются по всему телу и по своей интенсивности достаточны для того, чтобы регистрировать их с любых точек поверхности тела. Для записи ЭКГ небольшие металлические электроды помещают на руки, ноги и грудь пациента. Электроды улавливают силу и направление электрических токов в сердце при каждом его сокращении и передают в записывающий аппарат. В результате получается кривая, на которой можно различить зубцы, расположенные на определенном расстоянии друг от друга и имеющие определенную величину (высоту и ширину) и определенное направление (вверх или вниз). При этом все эти характеристики различаются в разных отведениях – то есть на кривых, полученных при регистрации токов сердца с разных точек поверхности тела.
Зубцы обозначают буквами латинского алфавита: P, Q, R, S и T. Каждый зубец соответствует определенной стадии возбуждения сердечной мышцы: зубец P появляется при возбуждении предсердий, комплекс зубцов QRS – желудочковый, зубец Т возникает «на выходе» сердечной мышцы из состояния возбуждения.
По ЭКГ можно выявить недостаточное кровоснабжение сердца, нарушение сердечного ритма, увеличение массы сердечной мышцы или «неучастие» части сердечной мышцы в сердечных сокращениях вследствие ее рубцовых изменений, в частности, после перенесенного инфаркта миокарда. Некоторые нарушения сердечного ритма можно определить только по ЭКГ. Для определения стадии гипертонической болезни большое значение имеет гипертрофия (то есть увеличение) левого желудочка сердца, что может свидетельствовать о развитии сердечной (левожелудочковой) недостаточности.
Ультразвуковое исследование (УЗИ)
Этот метод основан на том, что от разных тканей и жидкостей ультразвуковые волны отражаются по-разному, так как разные ткани имеют разную акустическую плотность.
Отраженный сигнал ультразвука – «эхо» – передается в компьютерную систему и отображается на экране дисплея в виде ярких точек, которые сливаются в изображение исследуемого объекта. По результатам УЗИ можно определить размеры и форму многих органов (сердца, печени, поджелудочной железы и др.), измененные участки и жидкость в плевральной или брюшной полости, наличие камней в почках и желчном пузыре. Метод УЗИ безвреден и не имеет противопоказаний.
При артериальной гипертензии чаще всего назначают УЗИ почек – для определения их размеров и структуры, для исключения опухоли надпочечников, и УЗИ сердца – эхокардиографию — для выявления или исключения гипертрофии левого желудочка.
Иногда требуется допплеровское УЗИ для выявления (или исключения) стеноза почечных артерий. Эффект Допплера заключается в том, что, когда ультразвук отражается от движущегося объекта, он меняет свою частоту: она уменьшается при отдалении от датчика и увеличивается при приближении. Амплитуда этих изменений – так называемый сдвиг частот – зависит от скорости движения объекта. А значит, по величине этого сдвига (допплеровского сдвига) можно определить, как изменяется во времени скорость объекта. «Объектом» допплеровского исследования в медицине всегда являются сосуды, точнее – ток крови. Помимо почечных артерий таким методом исследуются артерии нижних конечностей, сонные артерии, артерии основания головного мозга.
Отраженный сигнал ультразвука – «эхо» – передается в компьютерную систему и отображается на экране дисплея в виде ярких точек, которые сливаются в изображение исследуемого объекта. По результатам УЗИ можно определить размеры и форму многих органов (сердца, печени, поджелудочной железы и др.), измененные участки и жидкость в плевральной или брюшной полости, наличие камней в почках и желчном пузыре. Метод УЗИ безвреден и не имеет противопоказаний.
При артериальной гипертензии чаще всего назначают УЗИ почек – для определения их размеров и структуры, для исключения опухоли надпочечников, и УЗИ сердца – эхокардиографию — для выявления или исключения гипертрофии левого желудочка.
Иногда требуется допплеровское УЗИ для выявления (или исключения) стеноза почечных артерий. Эффект Допплера заключается в том, что, когда ультразвук отражается от движущегося объекта, он меняет свою частоту: она уменьшается при отдалении от датчика и увеличивается при приближении. Амплитуда этих изменений – так называемый сдвиг частот – зависит от скорости движения объекта. А значит, по величине этого сдвига (допплеровского сдвига) можно определить, как изменяется во времени скорость объекта. «Объектом» допплеровского исследования в медицине всегда являются сосуды, точнее – ток крови. Помимо почечных артерий таким методом исследуются артерии нижних конечностей, сонные артерии, артерии основания головного мозга.
Рентген грудной клетки
Рентгеновские лучи были открыты в 1895 году, хотя тогда они еще не назывались рентгеновскими. Название это они получили по имени своего первооткрывателя – немецкого физика В. К. Рентгена.
Первый рентгеновский аппарат был сконструирован русским изобретателем радио А. С. Поповым в 1903 году. Прошло сто лет, но рентгенологические методы по-прежнему широко применяются в медицине и остаются незаменимыми для обследования больных.
Рентгенологическое исследование успешнее всего применяется для таких частей тела, где смыкаются друг с другом ткани разной плотности. Например, рентгенограмма грудной клетки, где рядом расположены легкие (заполненные воздухом), кости (ребра, грудина), мягкие ткани (мышцы, сосуды), дает объективную информацию о размерах и конфигурации сердца, размерах и положении крупных сосудов (аорты и легочной артерии), о состоянии легких и легочного кровообращения, о наличии избыточной жидкости в тканях легких или вокруг них и т. д. Много информации можно получить и при рентгенологическом исследовании костей (при переломах и др.).
Рентгенологическое исследование включает две основные методики: рентгеноскопию и рентгенографию. При рентгеноскопии врач может, например, наблюдать на экране сердце и сосуды «в действии» или движения легких при дыхании, причем с разных сторон – если попросит пациента повернуться боком на 45 градусов и т. д. При рентгеноскопии пациент получает довольно высокую дозу радиации, поэтому к данному методу прибегают лишь в трудных случаях, чтобы уточнить диагноз.
При гипертонической болезни очень важно выявить вовремя гипертрофию левого желудочка сердца, которая обнаруживается иногда уже на ранних стадиях и свидетельствует о развитии сердечной недостаточности.
Первый рентгеновский аппарат был сконструирован русским изобретателем радио А. С. Поповым в 1903 году. Прошло сто лет, но рентгенологические методы по-прежнему широко применяются в медицине и остаются незаменимыми для обследования больных.
Рентгенологическое исследование успешнее всего применяется для таких частей тела, где смыкаются друг с другом ткани разной плотности. Например, рентгенограмма грудной клетки, где рядом расположены легкие (заполненные воздухом), кости (ребра, грудина), мягкие ткани (мышцы, сосуды), дает объективную информацию о размерах и конфигурации сердца, размерах и положении крупных сосудов (аорты и легочной артерии), о состоянии легких и легочного кровообращения, о наличии избыточной жидкости в тканях легких или вокруг них и т. д. Много информации можно получить и при рентгенологическом исследовании костей (при переломах и др.).
Рентгенологическое исследование включает две основные методики: рентгеноскопию и рентгенографию. При рентгеноскопии врач может, например, наблюдать на экране сердце и сосуды «в действии» или движения легких при дыхании, причем с разных сторон – если попросит пациента повернуться боком на 45 градусов и т. д. При рентгеноскопии пациент получает довольно высокую дозу радиации, поэтому к данному методу прибегают лишь в трудных случаях, чтобы уточнить диагноз.
При гипертонической болезни очень важно выявить вовремя гипертрофию левого желудочка сердца, которая обнаруживается иногда уже на ранних стадиях и свидетельствует о развитии сердечной недостаточности.
Исследование глазного дна
При исследовании глазного дна примерно у 95 % людей, страдающих артериальной гипертензией, обнаруживается так называемая ретинопатия – патологические изменения сетчатки глаза, связанные с поражением кровеносных сосудов глаза. Эти изменения могут быть обусловлены как гипертонической болезнью, так и общим атеросклерозом, и часто они сочетаются у людей с артериальной гипертензией. Атеросклеротическая ретинопатия развивается при атеросклеротическом поражении небольших артерий, кровоснабжающих глаз. Из-за утолщения стенок артерии частично блокируются, и кровоснабжение сетчатки ухудшается. Само по себе утолщение стенок сосудов обычно не приводит к нарушению зрения, но указывает на то, что человек страдает атеросклерозом, а значит, скорее всего, кровеносные сосуды в других органах тоже повреждены. С помощью офтальмоскопа врач может видеть утолщенные кровеносные сосуды и признаки нарушения кровообращения сетчатки.
Гипертоническая ретинопатия развивается при тяжелой артериальной гипертензии, а также при токсикозе беременности. Если заболевание прогрессирует, возможны кровоизлияния в сетчатку. Из-за нарушения кровообращения в сетчатке некоторые ее участки повреждаются; с годами откладываются жировые включения. При повышенном внутричерепном давлении возможно развитие отека диска зрительного нерва. Гипертоническая ретинопатия приводит к нарушению зрения.
Гипертоническая ретинопатия развивается при тяжелой артериальной гипертензии, а также при токсикозе беременности. Если заболевание прогрессирует, возможны кровоизлияния в сетчатку. Из-за нарушения кровообращения в сетчатке некоторые ее участки повреждаются; с годами откладываются жировые включения. При повышенном внутричерепном давлении возможно развитие отека диска зрительного нерва. Гипертоническая ретинопатия приводит к нарушению зрения.
Стадии гипертонической болезни
Выделяют три стадии гипертонической болезни.
I стадия — нестойкое, умеренно повышенное давление; поражения органов нет. Основные жалобы: головные боли, головокружение, шум в ушах, «мушки» перед глазами; у некоторых людей – неопределенные боли в сердце, сердцебиение, одышка. Однако чаще не бывает никаких жалоб.
II стадия – повышение давления стойкое; появляются изменения сосудов глазного дна и артерий, питающих сердечную мышцу. На ЭКГ и Эхо-КГ определяется увеличение массы левого желудочка. Неопределенные боли в сердце в этой стадии нередко превращаются в стенокардию. При УЗИ определяются признаки утолщения стенки артерий. Возможно образование атеросклеротических бляшек в крупных артериях.
– Небольшое повышение сывороточного креатинина: 115–133 ммоль/л у мужчин, 107–124 ммоль/л у женщин.
– Снижение СКФ меньше 60 мл/мин/1,73 м2 или клиренса креатинина меньше 60 мл/мин.
– В моче небольшое количество белка (микроальбуминурия) – 30–300 мг/сут. Отношение альбумин/креатинин в моче 22 мг/г (2,5 мг/моль) у мужчин и 31 мг/г (3,5 мг/моль) у женщин.
III стадия – в зависимости от того, какие поражаются органы (органы-мишени), больному с III стадией гипертонии угрожают следующие опасности:
– Цереброваскулярные заболевания (нарушения мозгового кровообращения): ишемический или геморрагический мозговой инсульт, транзиторная ишемическая атака.
– Заболевания сердца: инфаркт миокарда, стенокардия, хроническая сердечная недостаточность.
– Поражения почек: нефропатия (у больных диабетом), хроническая почечная недостаточность (сывороточный креатинин более 133 мкмоль/л у мужчин и более 124 мкмоль/л у женщин), протеинурия (более 300 мг/сутки).
– Заболевания периферических артерий: расслаивающая аневризма аорты, поражение периферических артерий, проявляющееся в симптомах.
– Поражение сетчатки глаз (гипертоническая ретинопатия): кровоизлияния или экссудаты, отек соска зрительного нерва.
I стадия — нестойкое, умеренно повышенное давление; поражения органов нет. Основные жалобы: головные боли, головокружение, шум в ушах, «мушки» перед глазами; у некоторых людей – неопределенные боли в сердце, сердцебиение, одышка. Однако чаще не бывает никаких жалоб.
II стадия – повышение давления стойкое; появляются изменения сосудов глазного дна и артерий, питающих сердечную мышцу. На ЭКГ и Эхо-КГ определяется увеличение массы левого желудочка. Неопределенные боли в сердце в этой стадии нередко превращаются в стенокардию. При УЗИ определяются признаки утолщения стенки артерий. Возможно образование атеросклеротических бляшек в крупных артериях.
– Небольшое повышение сывороточного креатинина: 115–133 ммоль/л у мужчин, 107–124 ммоль/л у женщин.
– Снижение СКФ меньше 60 мл/мин/1,73 м2 или клиренса креатинина меньше 60 мл/мин.
– В моче небольшое количество белка (микроальбуминурия) – 30–300 мг/сут. Отношение альбумин/креатинин в моче 22 мг/г (2,5 мг/моль) у мужчин и 31 мг/г (3,5 мг/моль) у женщин.
III стадия – в зависимости от того, какие поражаются органы (органы-мишени), больному с III стадией гипертонии угрожают следующие опасности:
– Цереброваскулярные заболевания (нарушения мозгового кровообращения): ишемический или геморрагический мозговой инсульт, транзиторная ишемическая атака.
– Заболевания сердца: инфаркт миокарда, стенокардия, хроническая сердечная недостаточность.
– Поражения почек: нефропатия (у больных диабетом), хроническая почечная недостаточность (сывороточный креатинин более 133 мкмоль/л у мужчин и более 124 мкмоль/л у женщин), протеинурия (более 300 мг/сутки).
– Заболевания периферических артерий: расслаивающая аневризма аорты, поражение периферических артерий, проявляющееся в симптомах.
– Поражение сетчатки глаз (гипертоническая ретинопатия): кровоизлияния или экссудаты, отек соска зрительного нерва.
Лечение гипертонической болезни
Можно ли вылечить гипертонию совсем, навсегда? К сожалению, нет. Целью лечения является снижение абсолютного сердечно-сосудистого риска. А для этого необходимо:
– определить общий сердечно-сосудистый риск;
– уточнить изменяемые факторы этого риска (лишний вес, курение и т. п.);
– выбрать наиболее эффективную стратегию и начать лечение.
Определение общего сердечно-сосудистого риска
При определении общего сердечно-сосудистого риска учитываются следующие основные факторы риска:
– Уровень систолического или диастолического артериального давления.
– У пожилых людей имеет значение уровень пульсового давления (то есть разницы между систолическим и диастолическим).
– Возраст: старше 55 лет у мужчин и старше 65 лет у женщин. – Курение.
– Уровень холестерина больше 5,0 ммоль/л и/или уровень «плохого» холестерина больше 3,0 ммоль/л, и/или уровень «хорошего» холестерина меньше 1,0 ммоль/л у мужчин и меньше 1,2 ммоль/л у женщин. Надо сказать, что еще не так давно ученые были менее строги в плане холестерина: допускались чуть-чуть большие уровни общего и «плохого» холестерина и чуть-чуть меньшие – «хорошего».
– определить общий сердечно-сосудистый риск;
– уточнить изменяемые факторы этого риска (лишний вес, курение и т. п.);
– выбрать наиболее эффективную стратегию и начать лечение.
Определение общего сердечно-сосудистого риска
При определении общего сердечно-сосудистого риска учитываются следующие основные факторы риска:
– Уровень систолического или диастолического артериального давления.
– У пожилых людей имеет значение уровень пульсового давления (то есть разницы между систолическим и диастолическим).
– Возраст: старше 55 лет у мужчин и старше 65 лет у женщин. – Курение.
– Уровень холестерина больше 5,0 ммоль/л и/или уровень «плохого» холестерина больше 3,0 ммоль/л, и/или уровень «хорошего» холестерина меньше 1,0 ммоль/л у мужчин и меньше 1,2 ммоль/л у женщин. Надо сказать, что еще не так давно ученые были менее строги в плане холестерина: допускались чуть-чуть большие уровни общего и «плохого» холестерина и чуть-чуть меньшие – «хорошего».
