Страница:
ОНКОЛОГИЧЕСКИЕ ЗАБОЛЕВАНИЯ
Ежегодно в России регистрируется 317 новых случаев онкологических заболеваний на 100 тысяч населения. В Европе — в 1,5 раза больше: многие наши сограждане просто не доживают, по циничному выражению онкологов, «до своего рака». На рак приходится 12% всех смертей (около 300 тысяч в год, 187 случаев на 100 тысяч населения).
Сопоставление показателей заболеваемости и смертности — 317 и 187 — это повод для умеренного, но оптимизма.
Многие формы рака сейчас неплохо лечат даже на поздних стадиях (например, метастазы рака щитовидной железы, проникшие в мозг, полностью выжигаются изнутри препаратами радиоактивного йода). Чем раньше выявлена опухоль, тем больше шансы на успех, так что главная проблема онкологии — ранняя диагностика.
ИНФЕКЦИИ
Инфекционные болезни в России — причина лишь 1—2% от всех смертей, 25 случаев на 100 тысяч населения (на порядок меньше, чем сто лет назад, но втрое больше, чем в странах Евр-А). Зато их последствия занимают не последнее место в «top 10» причин сокращения жизни (см. диаграмму).
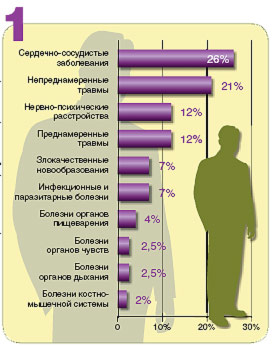

ДИАГРАММЫ 1 и 2. Десять главных причин нарушений здоровья и инвалидности в России, ранжированных по их удельному весу в общем показателе DALY. DALY — расчетный показатель числа лет, прожитых со стойким нарушением здоровья или инвалидностью, и числа лет жизни, утраченных вследствие преждевременной смертности. 1 DALY = 1 утраченный год здоровой жизни.

ДИАГРАММА 3. На втором месте в России (в США — на пятом) среди причин смерти, между сердечно-сосудистыми и онкологическими болезнями, находятся травмы, включая убийства, самоубийства и отравления, в том числе суррогатным алкоголем. Среднестатистический российский мужчина сейчас умирает за полгода до пенсии. Наши дети, родившиеся в 2003 году, по данным безжалостной статистики, проживут в среднем 65 лет (женщины — 72 года, мужчины — всего 58), на четырнадцать лет меньше, чем их ровесники из самых здоровых стран Европы, от Австрии до Швеции. Хотя средние цифры — вещь лукавая: значения ожидаемой продолжительности жизни в разных регионах страны отличаются примерно на двадцать лет.
По совокупности преступлений самой опасной инфекцией является обыкновенный грипп. По данным разных источников, мировая смертность от гриппа (вернее, от его осложнений) составляет от 250 тысяч до 500 тысяч человек в год. В России на грипп и другие ОРВИ приходится 20—30% всех случаев инфекционных и паразитарных болезней — от 27 до 41 млн. случаев в год.
Уже несколько лет нас пугают пандемией птичьего гриппа. Опасность его сильно преувеличена, но если хотя бы часть миллиардов долларов, выделенных на борьбу с грядущей (потенциально все-таки возможной) пандемией будет использована по назначению, через несколько лет заболеваемость гриппом может снизиться в несколько раз.
Туберкулез. Благодаря улучшению условий жизни, появлению мощных антибактериальных препаратов и тотальной вакцинации туберкулез заметно сдал свои позиции. Однако микобактерии обладают исключительной живучестью и способностью приобретать устойчивость к антибиотикам. Заболеваемость туберкулезом в России (86 новых случаев на 100 тысяч населения в год) в восемь раз выше, чем в благополучных европейских странах.
Туберкулезом болеет каждый десятый российский заключенный. От туберкулеза у нас ежегодно умирает около 30 тысяч человек — немногим более двадцати человек из 100 тысяч.
Серьезную проблему представляют гепатиты В и С, передающиеся с грязными шприцами, половым путем, от матери ребенку или при переливании зараженной крови. Ежегодно острые формы этих напастей выявляются примерно у 77 тысяч и 50 тысяч человек (около 50 и 35 случаев на 100 тысяч) соответственно. Обострение и прогресс заболевания примерно в половине случаев (особенно без дорогостоящего лечения иммуномодуляторами и противовирусными препаратами) приводит к острой печеночной недостаточности, циррозу и раку печени.
К 2008 году Минздрав обещает снижение заболеваемости более чем втрое, за счет вакцинации. В США за десять лет применения генноинженерной вакцины заболеваемость гепатитом В снизилась в десять раз.
ПРЕИМУЩЕСТВЕННО ПОЛОВЫМ
Группу ЗПППП — Заболеваний, Передающихся Преимущественно Половым Путем (еще недавно их неполиткорректно называли венерическими) возглавляет сифилис. Даже после появления мощных современных антибиотиков сифилис остается серьезной проблемой. В послевоенной России заболеваемость сифилисом достигала 116 человек на 100 тысяч населения; к 1989 году этот показатель снизился до 4,3 (в тоталитарном государ стве нетрудно отследить контакты больного и выявить все круги заражения)… а в 1997 поднялся до 277,3 (это не опечатка!). С тех пор заболеваемость уменьшилась более чем в два раза и продолжает падать.
Вовремя диагностированный сифилис лечится быстро и надежно. В культурной Европе заболеваемость сифилисом — всего три-пять случаев на 100 тысяч.
СИНДРОМ ПРИОБРЕТЕННОГО ИММУНОДЕФИЦИТА
При своевременном выявлении ВИЧ-инфекции комплексная антиретровирусная терапия может на десятилетия отложить переход заболевания в активную фазу.
В России на 14 декабря 2006 года официально зарегистрировано более 364 тысяч ВИЧ-инфицированных, за одиннадцать месяцев 2006 года выявлено более 29 тысяч новых случаев заражения. Фактические цифры, по оценкам специалистов, примерно в три раза выше, от 560 тысяч до 1,6 млн.
Положение дел в развитых странах Европы и Северной Америки примерно такое же — за исключением доступности лечения в богатых странах. Годовой курс стоит от 5,5 до 15 тысяч долларов, и, несмотря на помощь международных организаций и увеличение собственных расходов на лечение ВИЧ/СПИДа (в 2006 году по сравнению с 2005-м — в пятнадцать раз!), реально получить лечение может лишь небольшая часть нуждающихся в нем россиян.
многих форм рака".
Парадоксальность, если не сказать абсурдность, так называемой войны с наркотиками, которую ведут многие государства, прекрасно известна всякому, кто мало-мальски способен анализировать происходящее. Когда одни бесспорно вредные для здоровья наркотики открыто продаются и рекламируются, а другие, нередко менее вредные наркотики, легко могут привести человека в тюрьму даже не за продажу, а просто за их хранение, то единственное, что вызывает сомнение — это психическая вменяемость политических лидеров, подобные порядки устроивших. Бредовость ситуации ярко отразила Маргарета Винберг, в недавнем прошлом министр сельского хозяйства, а затем вице-премьер правительства Швеции, когда в 2002 году выступила с резкой критикой в адрес Евросоюза, решившего оказать солидную финансовую поддержку производителям табака. С какой стати, задалась риторическим вопросом Винберг, европейские налогоплательщики должны выделять 750 млн. евро на поддержку индустрии массового убийства? С одной стороны, ЕС говорит о защите здоровья граждан, а с другой стимулирует курение табака, который, по словам Винберг, убивает людей больше, чем СПИД, преступления, пожары, а также все прочие наркотики вместе взятые...
Неадекватное восприятие государством проблемы с наркотиками стало темой большого, только что опубликованного в Великобритании исследования, проведенного комиссией RSA, Королевского общества поощрения искусств, ремесел и коммерции. В комиссию, два года изучавшую проблему, входили видные ученые, политики, врачи, журналисты, представители полиции, а главные ее выводы настоятельно рекомендуют правительству переклассифицировать наркотики по степени вреда, который они причиняют человеку. В новой классификации алкоголь, в частности, получает намного более высокую, чем ныне, степень вредности из-за его прямых связей с насилием и автодорожными несчастными случаями. А табак, по грубым оценкам ответственный за 40% всех больничных заболеваний, становится более опасным наркотиком, чем марихуана и экстази.
Однако из этого вовсе не следует, что алкоголь и табак надлежит срочно запрещать. В отчете RSA особо подчеркивается, что в государстве отмечается серьезнейшее несоответствие между законами, регулирующими наркотики, и тем, как наркотики реально применяются членами общества. В своих предложениях о том, как сделать законы о наркотиках более эффективными, комиссия в первую очередь опиралась на результаты недавнего исследования, проведенного группой Колина Блэйкмора (Colin Blakemore), одного из наиболее влиятельных в Британии ученых, возглавляющего национальный Совет медицинских исследований. В этой работе специалисты предлагают классифицировать наркотики не по тяжести наказания, положенного за их хранение, а по относительным рискам, связанным с приемом этих веществ. Изучение двадцати самых распространенных наркотических средств — как легальных, так и запрещенных, — взвешенных и оцененных по степени их физического вреда, относительной аддиктивности (формированию привыкания), а также по степени их воздействия на остальное общество, привело к построению нового, более рационального ранжирования.
В отчете RSA, как и в исследовании Блэйкмора, делается вывод, что нынешние британские законы о наркотиках безнадежно устарели. Подходы, на основе которых создавались эти законы, развивались совершенно бессистемным образом, исходя из произвольных принципов и с очевидно незначительным научным базисом. Новая система оценки рисков конкретных наркотиков основана на достоверных фактах и современных научных знаниях. Эта система могла бы сформировать фундамент для новой классификации наркотиков в законодательстве. Причем не только в Британии, понятное дело, но и в других странах. Поскольку наркотики сегодня являются серьезнейшей проблемой общества практически во всех странах.
Экономико-медицинская механика
Автор: Юданов, Андрей
Андрей Юданов — известный ученый-экономист, профессор Финансовой академии, много лет консультировал российские фармацевтические компании. Мы попросили его рассказать об экономических и других внемедицинских факторах, влияющих на разработку новых лекарств, в том числе о протоколах, регламентирующих вывод лекарств на рынок в рамках концепции «доказательной медицины».
Термин
«Медицина, основанная на доказательствах» (evidence-based medicine, EBM), — термин, предложенный в 1990 году специалистами из университета Мак-Мастер (Канада).
Концепция EBM предполагает, в частности, оценку лекарств и методов лечения на основе сбора надежных клинических данных и их корректной интерпретации.
Развитие медицинской науки вообще и фармакологии в частности — это очень хитрый процесс, в котором собственно научные процессы, внутренний прогресс познания тесно переплетены с экономическими интересами фармацевтических фирм. Новое лекарство находит дорогу к использованию, только если оно получило одобрение медицинского сообщества, а сверх того прошло очень строгую государственную проверку. Естественно, что эта часть процесса подчинена по своей идеологии обычным принципам научных исследований (проверяемость, повторяемость результата, его репрезентативность и т. п.). Соответствующие требования сформулированы в международных стандартах, которые первоначально считались рекомендательными, но к настоящему времени практически стали обязательными. Это так называемые стандарты GXP, которые по своему статусу очень похожи на используемые в других отраслях международные стандарты качества (вроде ISO 9000), только более детальны и строги. Вроде бы никто не требует от производителя, чтобы он сертифицировал свою продукцию по ISO 9000, но поди попробуй продать эту продукцию в приличную страну без такого сертификата.
Так вот, эти самые стандарты GXP представляют собой единую систему подходов к обеспечению качества в разных сферах здравоохранения (G — Good = надлежащая, P — Practice = практика, X — условное обозначение той конкретной сферы, в которой такая практика должна осуществляться). Например, стандарт GMP — это надлежащая практика фармацевтического производства. Как надо производить лекарство, чтобы каждая таблетка имела тот состав, который нужно, чтобы не было примесей и т. п. Для сферы исследований действуют стандарты GLP (надлежащая практика доклинических исследований), и GCP (надлежащая клиническая практика, то есть практика клинических исследований с участием человека).
Общая полномасштабная процедура исследований безумно сложна и нацелена на снятие даже малейших опасностей того, что лекарство принесет вред, а не пользу. Сначала идут химические исследования действующего вещества (как оно реагирует с другими соединениями, имеющимися в организме), потом опыты на животных, потом опыты на здоровых добровольцах, потом проверка на малых выборках больных соответствующим заболеванием, потом массовые испытания для выявления редких побочных явлений и т. п. Только когда весь этот марафон пройден, лекарство получает государственную регистрацию и может попасть на рынок. Но и на этом дело не кончается. Во-первых, обычно ведутся пострегистрационные исследования для уточнения дозировок для разных контингентов больных и собираются данные по побочным явлениям, выявившимся не в исследованиях, а в практике применения. Во-вторых, специальные независимые от государства этические комитеты (в России — Комитет по этике при федеральном органе контроля качества — как ясно из названия он не очень негосударственный, это наша специфика) следят за тем, чтобы в ходе всех этих исследований не нарушались права испытателей.
Россия провозгласила свое присоединение к стандартам GXP. И многое действительно делается, хотя сделано, скорее, меньше, чем еще предстоит. Например, производственные стандарты (GMP) выполняет только горстка лучших фирм… и несет от этого одни потери. Ведь соблюдение стандартов стоит денег, а многие конкуренты их даже не пытаются соблюдать и, следовательно, имеют более низкие издержки. Стандарты клинических исследований (GCP) недавно тоже одобрены, но большинство старых отечественных препаратов были зарегистрированы не по ним, а по старым нормам.
Теперь о второй стороне дела — о роли фармацевтических компаний. Строгости с исследованием лекарств бесспорно нужны и объективно служат интересам пациентов. Но кто платит за все эти процедуры, причем платит баснословно много? Разработка принципиально нового препарата (есть мировой реестр таких разработок, их бывает обычно около десятка в год по всем странам) стоит 500—700 млн. долларов. Причем больше половины этой суммы идет как раз на проверку действенности и безопасности нового лекарства.
Ясно, что в рыночной экономике нести такое бремя предпринимательского риска (а вдруг препарат не пройдет испытаний? а вдруг пройдет, но не окупит всех издержек и т. д.?) в подавляющем большинстве случаев могут только частные фирмы. Причем несут они издержки, разумеется, в надежде, что последующее производство лекарства с лихвой их покроет и принесет солидную прибыль. Поэтому примерно 80% всех клинических исследований финансируется фармацевтическими фирмами. Надо четко понимать: не было бы этого финансирования — и прогресс мировой медицины замедлился бы на порядок, во всем мире это обернулось бы миллионами дополнительных жертв болезней.
Итак, фирмы продумывают, в каких отношениях некий препарат мог бы обеспечить прогресс в лечении соответствующей болезни, а значит, мог бы в дальнейшем пользоваться рыночным спросом, и предлагают направление исследований. То есть клинические исследования осуществляются с полной научной достоверностью, но почти всегда только в тех областях, которые предложены и профинансированы фирмами. Естественно, что фирмы сами себе не враги. Они изучают структуру заболеваемости и ищут, какие препараты наиболее нужны пациентам и, следовательно, имеют лучшие перспективы продаж. Другими словами, В СВОЕЙ ОСНОВЕ мы имеем вполне здоровый симбиоз интересов науки (в лице врачебного сообщества) и фармацевтических компаний.
Андрей Юданов — известный ученый-экономист, профессор Финансовой академии, много лет консультировал российские фармацевтические компании. Мы попросили его рассказать об экономических и других внемедицинских факторах, влияющих на разработку новых лекарств, в том числе о протоколах, регламентирующих вывод лекарств на рынок в рамках концепции «доказательной медицины».
Термин
«Медицина, основанная на доказательствах» (evidence-based medicine, EBM), — термин, предложенный в 1990 году специалистами из университета Мак-Мастер (Канада).
Концепция EBM предполагает, в частности, оценку лекарств и методов лечения на основе сбора надежных клинических данных и их корректной интерпретации.
Развитие медицинской науки вообще и фармакологии в частности — это очень хитрый процесс, в котором собственно научные процессы, внутренний прогресс познания тесно переплетены с экономическими интересами фармацевтических фирм. Новое лекарство находит дорогу к использованию, только если оно получило одобрение медицинского сообщества, а сверх того прошло очень строгую государственную проверку. Естественно, что эта часть процесса подчинена по своей идеологии обычным принципам научных исследований (проверяемость, повторяемость результата, его репрезентативность и т. п.). Соответствующие требования сформулированы в международных стандартах, которые первоначально считались рекомендательными, но к настоящему времени практически стали обязательными. Это так называемые стандарты GXP, которые по своему статусу очень похожи на используемые в других отраслях международные стандарты качества (вроде ISO 9000), только более детальны и строги. Вроде бы никто не требует от производителя, чтобы он сертифицировал свою продукцию по ISO 9000, но поди попробуй продать эту продукцию в приличную страну без такого сертификата.
Так вот, эти самые стандарты GXP представляют собой единую систему подходов к обеспечению качества в разных сферах здравоохранения (G — Good = надлежащая, P — Practice = практика, X — условное обозначение той конкретной сферы, в которой такая практика должна осуществляться). Например, стандарт GMP — это надлежащая практика фармацевтического производства. Как надо производить лекарство, чтобы каждая таблетка имела тот состав, который нужно, чтобы не было примесей и т. п. Для сферы исследований действуют стандарты GLP (надлежащая практика доклинических исследований), и GCP (надлежащая клиническая практика, то есть практика клинических исследований с участием человека).
Общая полномасштабная процедура исследований безумно сложна и нацелена на снятие даже малейших опасностей того, что лекарство принесет вред, а не пользу. Сначала идут химические исследования действующего вещества (как оно реагирует с другими соединениями, имеющимися в организме), потом опыты на животных, потом опыты на здоровых добровольцах, потом проверка на малых выборках больных соответствующим заболеванием, потом массовые испытания для выявления редких побочных явлений и т. п. Только когда весь этот марафон пройден, лекарство получает государственную регистрацию и может попасть на рынок. Но и на этом дело не кончается. Во-первых, обычно ведутся пострегистрационные исследования для уточнения дозировок для разных контингентов больных и собираются данные по побочным явлениям, выявившимся не в исследованиях, а в практике применения. Во-вторых, специальные независимые от государства этические комитеты (в России — Комитет по этике при федеральном органе контроля качества — как ясно из названия он не очень негосударственный, это наша специфика) следят за тем, чтобы в ходе всех этих исследований не нарушались права испытателей.
Россия провозгласила свое присоединение к стандартам GXP. И многое действительно делается, хотя сделано, скорее, меньше, чем еще предстоит. Например, производственные стандарты (GMP) выполняет только горстка лучших фирм… и несет от этого одни потери. Ведь соблюдение стандартов стоит денег, а многие конкуренты их даже не пытаются соблюдать и, следовательно, имеют более низкие издержки. Стандарты клинических исследований (GCP) недавно тоже одобрены, но большинство старых отечественных препаратов были зарегистрированы не по ним, а по старым нормам.
Теперь о второй стороне дела — о роли фармацевтических компаний. Строгости с исследованием лекарств бесспорно нужны и объективно служат интересам пациентов. Но кто платит за все эти процедуры, причем платит баснословно много? Разработка принципиально нового препарата (есть мировой реестр таких разработок, их бывает обычно около десятка в год по всем странам) стоит 500—700 млн. долларов. Причем больше половины этой суммы идет как раз на проверку действенности и безопасности нового лекарства.
Ясно, что в рыночной экономике нести такое бремя предпринимательского риска (а вдруг препарат не пройдет испытаний? а вдруг пройдет, но не окупит всех издержек и т. д.?) в подавляющем большинстве случаев могут только частные фирмы. Причем несут они издержки, разумеется, в надежде, что последующее производство лекарства с лихвой их покроет и принесет солидную прибыль. Поэтому примерно 80% всех клинических исследований финансируется фармацевтическими фирмами. Надо четко понимать: не было бы этого финансирования — и прогресс мировой медицины замедлился бы на порядок, во всем мире это обернулось бы миллионами дополнительных жертв болезней.
Итак, фирмы продумывают, в каких отношениях некий препарат мог бы обеспечить прогресс в лечении соответствующей болезни, а значит, мог бы в дальнейшем пользоваться рыночным спросом, и предлагают направление исследований. То есть клинические исследования осуществляются с полной научной достоверностью, но почти всегда только в тех областях, которые предложены и профинансированы фирмами. Естественно, что фирмы сами себе не враги. Они изучают структуру заболеваемости и ищут, какие препараты наиболее нужны пациентам и, следовательно, имеют лучшие перспективы продаж. Другими словами, В СВОЕЙ ОСНОВЕ мы имеем вполне здоровый симбиоз интересов науки (в лице врачебного сообщества) и фармацевтических компаний.
