Страница:
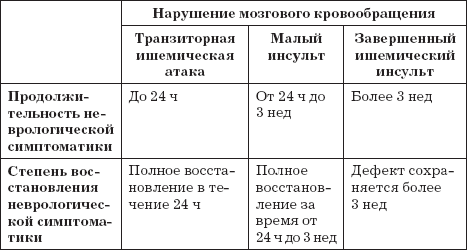
• транзиторные ишемические атаки (ТИА);
• пролонгированные ишемические атаки с обратимым развитием, или малый инсульт;
• завершенный ишемический инсульт.
Еще немного о терминах
ИНСУЛЬТ В ЦИФРАХ
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ ИНСУЛЬТОВ
Факторы риска ишемического инсульта и транзиторной ишемической атаки
Возраст
Пол
Инсульт у родственников первой линии
Артериальная гипертензия
Сахарный диабет
Транзиторная ишемическая атака и (или) ранее перенесенный инсульт
Ожирение
Ишемическая болезнь сердца
Нарушение липидного обмена
Стеноз сонных артерий
Нарушение сердечного ритма – мерцательная аритмия
Сердечная недостаточность
Курение
Злоупотребление алкоголем
Употребление таблетированных противозачаточных средств и постменопаузальная гормональная терапия
Поведенческие особенности
Длительный негативный психоэмоциональный и психосоциальный стресс
• пролонгированные ишемические атаки с обратимым развитием, или малый инсульт;
• завершенный ишемический инсульт.

Еще немного о терминах
Вместо термина «ишемический инсульт» можно встретить синоним – инфаркт мозга. У геморрагического инсульта также есть синонимы – кровоизлияние в мозг, внутримозговая гематома.
В литературе можно встретить такой термин, как преходящие нарушения мозгового кровообращения (ПНМК). В настоящее время эту патологию называют транзиторной ишемической атакой.
Теперь можно вернуться к примерам из художественной литературы (см. раздел «Что такое острые нарушения мозгового кровообращения») и объяснить путаницу: у Дюма – кровоизлияние в мозг, или геморрагический инсульт, есть разновидность апоплексического удара, или инсульта. И Зюскинд не указал, инфаркта какого органа опасался герой, поскольку может быть и инфаркт мозга и инфаркт миокарда.
В литературе можно встретить такой термин, как преходящие нарушения мозгового кровообращения (ПНМК). В настоящее время эту патологию называют транзиторной ишемической атакой.
Теперь можно вернуться к примерам из художественной литературы (см. раздел «Что такое острые нарушения мозгового кровообращения») и объяснить путаницу: у Дюма – кровоизлияние в мозг, или геморрагический инсульт, есть разновидность апоплексического удара, или инсульта. И Зюскинд не указал, инфаркта какого органа опасался герой, поскольку может быть и инфаркт мозга и инфаркт миокарда.
ИНСУЛЬТ В ЦИФРАХ
Цифры, большие цифры – миллионы заболевших, оставшихся инвалидами или умерших. Все это мало трогает обывателя. Так и подтверждается циничное высказывание: «Смерть одного – это трагедия, смерть миллионов – это статистика»[17]. Вероятно, поэтому редко кто своевременно задумывается о самой эффективной возможности предупредить инсульт – о первичной профилактике, если даже после перенесенного инсульта полноценную вторичную профилактику проводят не более 10 % пациентов. А ведь ежегодно инсульт впервые переносят около 16 млн человек, а 5,7 млн умирают от инсульта (данные за 2005 г.)[18]. Из оставшихся в живых до 60 % больных становятся тяжелыми инвалидами, 30 % имеют стойкие остаточные изменения и только 10 % возвращаются к полноценной жизни.
Помимо моральных аспектов, невыразимых в денежном эквиваленте, инсульт приносит и гигантские финансовые потери: по данным ВОЗ[19], на одного больного совокупная стоимость прямых и непрямых расходов составляет от 55 000 до 73 000 долларов США. Это означает, что финансовые потери от ОНМК составляют от 880 млрд до 1,2 трлн долларов ежегодно!
Если учесть, что к 2015 г. число лиц, перенесших инсульт, составит 62 млн человек[20], все приведенные цифры многократно увеличатся (более 4,5 трлн долларов!).
Однако есть и положительные тенденции. По данным ученых, в последнее десятилетие отмечается снижение заболеваемости и смертности от сосудистых поражений мозга в странах Западной Европы, Канаде, США, Австралии, Новой Зеландии, Японии ежегодно в среднем до 7 %. На этом фоне неутешительна статистика, касающаяся стран Восточной Европы и СНГ, где наблюдается рост заболеваемости, который составляет до 13 % ежегодно.
Россия занимает печальное второе место в мире после Болгарии по числу ежегодно случающихся инсультов, инвалидности и смертности. Каждый год в России регистрируется более 500 тыс. случаев ОНМК. В первый месяц после развития заболевания умирает 35 %, а в течение года еще – 15 %. В стране проживает более 1 млн человек, перенесших инсульт, причем 80 % из них являются инвалидами[21]. Инсульт поражает все более молодое население – каждый пятый – это пациент моложе 50 лет. При этом темпы роста смертности наиболее высоки у пациентов в возрасте от 30 до 50 лет.
В XIX в. не было такой страшной и впечатляющей статистики, но внезапность и крайняя тяжесть заболевания, которое наблюдали удрученные очевидцы и родственники, дали полное право А. Дюма написать следующие строки: «Страшны не только смерть, старость или безумие, – сказал Вильфор, – существует, например, апоплексия – это громовой удар, он поражает вас, но не уничтожает, и, однако, после него все кончено. Это все еще вы и уже не вы; вы, который, словно Ариель, был почти ангелом, становитесь недвижной массой, которая, подобно Калибану, уже почти животное; на человеческом языке это называется, как я уже сказал, попросту апоплексией»[22].
Напомним читателю, что Ариель и Калибан – это персонажи пьесы Шекспира «Буря», Ариель в этом произведении – дух воздуха, томившийся в неволе у ведьмы Сикоракс – матери Калибана. Сам Калибан олицетворяет человека, падшего до уровня животного. И подобно тому как Ариель был освобожден магом Просперо и впоследствии ему была дарована свобода, а Калибан в конце концов раскаялся и клялся: «И стану впредь умней», есть надежда, что цифры, приведенные выше, сделают вас более проницательными и побудят к необходимым действиям.
Помимо моральных аспектов, невыразимых в денежном эквиваленте, инсульт приносит и гигантские финансовые потери: по данным ВОЗ[19], на одного больного совокупная стоимость прямых и непрямых расходов составляет от 55 000 до 73 000 долларов США. Это означает, что финансовые потери от ОНМК составляют от 880 млрд до 1,2 трлн долларов ежегодно!
Если учесть, что к 2015 г. число лиц, перенесших инсульт, составит 62 млн человек[20], все приведенные цифры многократно увеличатся (более 4,5 трлн долларов!).
Однако есть и положительные тенденции. По данным ученых, в последнее десятилетие отмечается снижение заболеваемости и смертности от сосудистых поражений мозга в странах Западной Европы, Канаде, США, Австралии, Новой Зеландии, Японии ежегодно в среднем до 7 %. На этом фоне неутешительна статистика, касающаяся стран Восточной Европы и СНГ, где наблюдается рост заболеваемости, который составляет до 13 % ежегодно.
Россия занимает печальное второе место в мире после Болгарии по числу ежегодно случающихся инсультов, инвалидности и смертности. Каждый год в России регистрируется более 500 тыс. случаев ОНМК. В первый месяц после развития заболевания умирает 35 %, а в течение года еще – 15 %. В стране проживает более 1 млн человек, перенесших инсульт, причем 80 % из них являются инвалидами[21]. Инсульт поражает все более молодое население – каждый пятый – это пациент моложе 50 лет. При этом темпы роста смертности наиболее высоки у пациентов в возрасте от 30 до 50 лет.
В XIX в. не было такой страшной и впечатляющей статистики, но внезапность и крайняя тяжесть заболевания, которое наблюдали удрученные очевидцы и родственники, дали полное право А. Дюма написать следующие строки: «Страшны не только смерть, старость или безумие, – сказал Вильфор, – существует, например, апоплексия – это громовой удар, он поражает вас, но не уничтожает, и, однако, после него все кончено. Это все еще вы и уже не вы; вы, который, словно Ариель, был почти ангелом, становитесь недвижной массой, которая, подобно Калибану, уже почти животное; на человеческом языке это называется, как я уже сказал, попросту апоплексией»[22].
Напомним читателю, что Ариель и Калибан – это персонажи пьесы Шекспира «Буря», Ариель в этом произведении – дух воздуха, томившийся в неволе у ведьмы Сикоракс – матери Калибана. Сам Калибан олицетворяет человека, падшего до уровня животного. И подобно тому как Ариель был освобожден магом Просперо и впоследствии ему была дарована свобода, а Калибан в конце концов раскаялся и клялся: «И стану впредь умней», есть надежда, что цифры, приведенные выше, сделают вас более проницательными и побудят к необходимым действиям.
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ ИНСУЛЬТОВ
Факторы риска ишемического инсульта и транзиторной ишемической атаки
Существуют две группы факторов риска (ФР): модифицируемые, на которые можно воздействовать и добиваться уменьшения частоты инсультов, и немодифицируемые, которые нельзя изменить, но можно, зная о них, предпринять профилактические шаги, особенно при наличии других факторов риска.
К немодифицируемым факторам относятся: возраст, пол, инсульт у родственников первой линии; к модифицируемым – все остальные.
К немодифицируемым факторам относятся: возраст, пол, инсульт у родственников первой линии; к модифицируемым – все остальные.
Возраст
После 55 лет риск развития инсульта возрастает вдвое на каждые 10 лет. В возрастной группе старше 60 лет регистрируются 70 % всех случаев инсульта.
Пол
Инсультом чаще болеют мужчины, чем женщины (в отношении 4 : 1).
Инсульт у родственников первой линии
Вероятность развития инсульта увеличивается в 2 раза, если это заболевание было у кого-либо из родителей. Считается, что наследственная склонность к инсультам чаще передается по материнской линии.
Самый известный случай наследственной предрасположенности к инсультам вошел в историю под названием «проклятие Мендельсона». Три члена семьи немецкого композитора, дирижера и органиста Феликса Мендельсона-Бартольди (1809 – 1847) скончались от инсульта, в том числе и он сам в возрасте 38 лет.
Самый известный случай наследственной предрасположенности к инсультам вошел в историю под названием «проклятие Мендельсона». Три члена семьи немецкого композитора, дирижера и органиста Феликса Мендельсона-Бартольди (1809 – 1847) скончались от инсульта, в том числе и он сам в возрасте 38 лет.
Артериальная гипертензия
Повышенное АД является наиболее распространенным фактором риска инсульта и ТИА. Одна третья часть населения России страдает артериальной гипертензией, которая повышает риск развития инсульта в 2,7 раза[23]. Каждый год 5 – 7 % пациентов, страдающих артериальной гипертензией, переносят инсульт.
Установлена прямая зависимость между уровнем диастолического АД и риском развития ишемического инсульта: повышение диастолического АД на 7,5 мм рт.ст. в интервале от 70 до 110 мм рт.ст. сопровождается увеличением риска развития инсульта почти в 2 раза. Чем ниже уровень АД, тем меньше вероятность инсульта.
Как убедительно показали недавно шведские ученые из университетской клиники Салгренска в ходе 28-летнего наблюдения за более чем 7000 шведскими мужчинами, артериальная гипертензия является самым опасным фактором долгосрочного риска инсульта.
Установлена прямая зависимость между уровнем диастолического АД и риском развития ишемического инсульта: повышение диастолического АД на 7,5 мм рт.ст. в интервале от 70 до 110 мм рт.ст. сопровождается увеличением риска развития инсульта почти в 2 раза. Чем ниже уровень АД, тем меньше вероятность инсульта.
Как убедительно показали недавно шведские ученые из университетской клиники Салгренска в ходе 28-летнего наблюдения за более чем 7000 шведскими мужчинами, артериальная гипертензия является самым опасным фактором долгосрочного риска инсульта.
Сахарный диабет
Сахарный диабет повышает риск развития инсульта в 3 раза. Это заболевание встречается у 8 % населения. У пациентов с ишемическим инсультом сахарный диабет отмечается в 15 – 33 % случаев.
Транзиторная ишемическая атака и (или) ранее перенесенный инсульт
Ранее перенесенный инсульт или ТИА повышают риск развития последующего инсульта в 10 раз. Наибольшая вероятность возникновения инсульта в течение первой недели после перенесенной ТИА. В течение последующих 3 мес вероятность инсульта составляет 10,5 %.
Ожирение
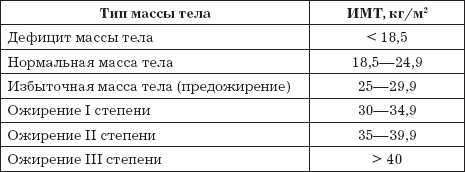
Ожирение определяется как превышение индекса массы тела (ИМТ) более чем на 30 кг/м2. Определяют ИМТ по формуле Кетле:
массу тела (в килограммах) нужно разделить на рост (в метрах) в квадрате.
Степень ожирения или его отсутствие можно определить по следующей таблице.
Классификация ожирения по ИМТ (ВОЗ, 1997)
Говоря о повышенной массе тела, необходимо отметить, что этот фактор риска вошел в художественную литературу под термином апоплексическое телосложение. Эти образные описания запоминаются лучше, чем любые цифры, и стоят того, чтобы их процитировать:
«На пороге стоял хозяин лавки Даше, толстяк апоплексического сложения, с выпученными глазами на круглом красном лице» (Золя Э. «Труд»).
«Мой дядя, знаете ли, апоплексического сложения, у него почти нет шеи» (Манн Т. «Волшебная гора»).
«Нам, людям апоплексического сложения, случается, заглядывает смерть в глаза...» (Прус Б. «Кукла»).
К сожалению, из-за недостатка места автор не может процитировать рассказ А. П. Чехова «О бренности», однако настоятельно рекомендует его прочесть всем, кто любит хорошо поесть, и обратить особенное внимание на поучительный финал рассказа.
массу тела (в килограммах) нужно разделить на рост (в метрах) в квадрате.
Степень ожирения или его отсутствие можно определить по следующей таблице.
Классификация ожирения по ИМТ (ВОЗ, 1997)

Говоря о повышенной массе тела, необходимо отметить, что этот фактор риска вошел в художественную литературу под термином апоплексическое телосложение. Эти образные описания запоминаются лучше, чем любые цифры, и стоят того, чтобы их процитировать:
«На пороге стоял хозяин лавки Даше, толстяк апоплексического сложения, с выпученными глазами на круглом красном лице» (Золя Э. «Труд»).
«Мой дядя, знаете ли, апоплексического сложения, у него почти нет шеи» (Манн Т. «Волшебная гора»).
«Нам, людям апоплексического сложения, случается, заглядывает смерть в глаза...» (Прус Б. «Кукла»).
К сожалению, из-за недостатка места автор не может процитировать рассказ А. П. Чехова «О бренности», однако настоятельно рекомендует его прочесть всем, кто любит хорошо поесть, и обратить особенное внимание на поучительный финал рассказа.
Ишемическая болезнь сердца
К ишемической болезни сердца относятся такие заболевания, как стенокардия и инфаркт миокарда, развивающиеся в результате атеросклероза сосудов сердца.
Перенесенный инфаркт миокарда повышает риск возникновения инсульта в 3 раза. Из общего числа больных инфарктом миокарда инсульт развивается у 2 %. Если имеет место обширный передний инфаркт, то у таких пациентов вероятность инсульта возрастает до 20 %.
Частое сочетание инфаркта миокарда и инсульта объясняется тем, что они развиваются на фоне атеросклероза сосудов.
Вот как описывает Т. Драйзер смерть одного из героев своего романа от инфаркта миокарда, хотя пациент имел все шансы получить и инсульт:
«Физической причиной смерти было поражение левого сердечного желудочка... он был человеком грузным, апоплексического сложения и уже давно страдал склерозом кровяных сосудов...»[24].
Перенесенный инфаркт миокарда повышает риск возникновения инсульта в 3 раза. Из общего числа больных инфарктом миокарда инсульт развивается у 2 %. Если имеет место обширный передний инфаркт, то у таких пациентов вероятность инсульта возрастает до 20 %.
Частое сочетание инфаркта миокарда и инсульта объясняется тем, что они развиваются на фоне атеросклероза сосудов.
Вот как описывает Т. Драйзер смерть одного из героев своего романа от инфаркта миокарда, хотя пациент имел все шансы получить и инсульт:
«Физической причиной смерти было поражение левого сердечного желудочка... он был человеком грузным, апоплексического сложения и уже давно страдал склерозом кровяных сосудов...»[24].
Нарушение липидного обмена
Увеличение содержания в крови общего холестерина и холестерина липопротеидов низкой плотности в сочетании со снижением холестерина липопротеидов высокой плотности ведет к развитию атеросклероза кровеносных сосудов.
Стеноз сонных артерий
Выраженные атеросклеротические поражения сонных артерий в виде стеноза сосудов являются причиной возникновения 5 – 7 % нарушений мозгового кровообращения ежегодно.
Нарушение сердечного ритма – мерцательная аритмия
Мерцательная аритмия, независимо от причины ее вызвавшей, повышает вероятность возникновения инсульта в 3,6 раза[25]. Ежегодно 5 % больных с таким нарушением ритма сердца переносят инсульт.
Об этом нарушении сердечного ритма, являющемся причиной возникновения 25 % всех ишемических инсультов, необходимо поговорить подробно. Для этого вкратце ознакомимся с физиологией сердечной деятельности.
Сердечные сокращения осуществляются благодаря электрическим импульсам, которые проводятся ко всем отделам сердца по специальным клеткам, называемым проводящей системой сердца. Эта система начинается в правом предсердии, где находится синусовый узел. Свое название он получил от латинского sinus, что в переводе означает «пазуха». Это весьма остроумное название, поскольку в латинском языке это же слово обозначает и власть, и источник средств. Действительно, синусовый узел «властвует» над работой сердца, являясь источником руководящих электрических импульсов. Эти импульсы, проходя по проводящей системе сердца, заставляют его сокращаться в строгой последовательности и с определенной частотой. Сначала сокращаются предсердия, затем импульс передается в предсердно-желудочковый узел, откуда возбуждение распространяется на желудочки сердца, что заставляет их сокращаться. Поскольку во время сокращения левого желудочка происходит выброс крови в большой круг кровообращения, то биение пульса, которое мы определяем на артериях, и есть сигнал, отражающий сокращение левого желудочка. Итак, в норме регуляция сердечного ритма происходит синусовым узлом и, как говорят врачи, сердечный ритм синусовый.
При мерцательной аритмии (МА) в силу разных причин, о которых речь пойдет ниже, происходит хаотическое возбуждение отдельных мышечных волокон предсердий (от 400 до 700 беспорядочных импульсов в минуту). Сердце как бы сходит с ума, недаром одно из названий МА – delirium cordis[26]. Далее импульсы попадают в предсердно-желудочковый узел, но этот узел оказывается не может участвовать в таком «безумии», поскольку может провести не более 200 – 220 импульсов в минуту. Более того, он вообще не всегда готов проводить импульсы, а только тогда, когда они попадают в его рабочий период, а не в период отдыха. В этот период узел как бы говорит импульсам: «у меня перерыв, я отдыхаю, приходите позже». Благодаря такому «бюрократическому» отношению к делу желудочки сокращаются не так часто, но регулярный ритм у них также отсутствует, поскольку синусовый узел не работает. Поэтому при мерцательной аритмии регистрируется совершенно нерегулярный[27] пульс.
Впервые такое нарушение ритма было описано в 1827 г. Р. Адамсом. В 1906 г. признаки МА были зафиксированы на электрокардиограмме, а сам термин «мерцательная аритмия» (vorhofflimmer[28]) был предложен двумя немецкими учеными С. Ротбергом и Г. Винтербергом в 1909 г.
Среди всего взрослого населения эта патология встречается у 0,5 %. Однако с возрастом ее частота увеличивается, и в возрасте до 60 лет она встречается у 1 %, после 60 лет – 5 %, после 75 лет – более 10 %.
Наиболее частыми причинами, вызывающими МА, являются: ревматическое поражение сердца, митральный стеноз, тиреотоксикоз, атеросклеротический кардиосклероз, острый инфаркт миокарда, ожирение, сахарный диабет, дистрофия миокарда вследствие алкогольной интоксикации – так называемое «праздничное сердце». Последнее заболевание в России является причиной 20 % всех случаев МА. Многие заболевания, лекарства и токсические вещества, прямо или косвенно серьезно влияющие на сердечную мышцу, могут провоцировать МА. Приступы МА могут возникать и у людей со здоровым сердцем при переутомлении, сильном психоэмоциональном и физическом напряжении, чрезмерном потреблении алкоголя, кофе, чая, курении.
Почти во всех случаях МА – признак органического поражения сердца.
МА провоцирует образование тромбов в сердце, которые вызывают закупорку мозговых сосудов и тем самым вызывают кардиоэмболический инсульт. Кроме того, МА опасна снижением эффективности работы сердца и уменьшением кровоснабжения внутренних органов, а это чревато возникновением сердечной и почечной недостаточности. Все эти осложнения провоцируются не столько нерегулярным ритмом, сколько учащенным сердцебиением. При частоте сердечных сокращений (ЧСС) до 90 – 100 ударов в минуту вероятность осложнений значительно меньше.
В зависимости от ЧСС выделяют различные формы МА:
• тахисистолическая – при ЧСС более 90 ударов в минуту;
• нормосистолическая – от 60 до 90 ударов в минуту;
• брадисистолическая – менее 60 ударов в минуту.
Приступы МА чаще всего отмечаются ночью во время сна или рано утром, при резком повороте туловища в горизонтальном положении, после обильного приема пищи, при вздутии живота, запорах, диафрагмальной грыже, язвенной болезни желудка, физической и психоэмоциональной нагрузке, остром инфаркте миокарда, тиреотоксикозе, пролапсе митрального клапана.
Об этом нарушении сердечного ритма, являющемся причиной возникновения 25 % всех ишемических инсультов, необходимо поговорить подробно. Для этого вкратце ознакомимся с физиологией сердечной деятельности.
Сердечные сокращения осуществляются благодаря электрическим импульсам, которые проводятся ко всем отделам сердца по специальным клеткам, называемым проводящей системой сердца. Эта система начинается в правом предсердии, где находится синусовый узел. Свое название он получил от латинского sinus, что в переводе означает «пазуха». Это весьма остроумное название, поскольку в латинском языке это же слово обозначает и власть, и источник средств. Действительно, синусовый узел «властвует» над работой сердца, являясь источником руководящих электрических импульсов. Эти импульсы, проходя по проводящей системе сердца, заставляют его сокращаться в строгой последовательности и с определенной частотой. Сначала сокращаются предсердия, затем импульс передается в предсердно-желудочковый узел, откуда возбуждение распространяется на желудочки сердца, что заставляет их сокращаться. Поскольку во время сокращения левого желудочка происходит выброс крови в большой круг кровообращения, то биение пульса, которое мы определяем на артериях, и есть сигнал, отражающий сокращение левого желудочка. Итак, в норме регуляция сердечного ритма происходит синусовым узлом и, как говорят врачи, сердечный ритм синусовый.
При мерцательной аритмии (МА) в силу разных причин, о которых речь пойдет ниже, происходит хаотическое возбуждение отдельных мышечных волокон предсердий (от 400 до 700 беспорядочных импульсов в минуту). Сердце как бы сходит с ума, недаром одно из названий МА – delirium cordis[26]. Далее импульсы попадают в предсердно-желудочковый узел, но этот узел оказывается не может участвовать в таком «безумии», поскольку может провести не более 200 – 220 импульсов в минуту. Более того, он вообще не всегда готов проводить импульсы, а только тогда, когда они попадают в его рабочий период, а не в период отдыха. В этот период узел как бы говорит импульсам: «у меня перерыв, я отдыхаю, приходите позже». Благодаря такому «бюрократическому» отношению к делу желудочки сокращаются не так часто, но регулярный ритм у них также отсутствует, поскольку синусовый узел не работает. Поэтому при мерцательной аритмии регистрируется совершенно нерегулярный[27] пульс.
Впервые такое нарушение ритма было описано в 1827 г. Р. Адамсом. В 1906 г. признаки МА были зафиксированы на электрокардиограмме, а сам термин «мерцательная аритмия» (vorhofflimmer[28]) был предложен двумя немецкими учеными С. Ротбергом и Г. Винтербергом в 1909 г.
Среди всего взрослого населения эта патология встречается у 0,5 %. Однако с возрастом ее частота увеличивается, и в возрасте до 60 лет она встречается у 1 %, после 60 лет – 5 %, после 75 лет – более 10 %.
Наиболее частыми причинами, вызывающими МА, являются: ревматическое поражение сердца, митральный стеноз, тиреотоксикоз, атеросклеротический кардиосклероз, острый инфаркт миокарда, ожирение, сахарный диабет, дистрофия миокарда вследствие алкогольной интоксикации – так называемое «праздничное сердце». Последнее заболевание в России является причиной 20 % всех случаев МА. Многие заболевания, лекарства и токсические вещества, прямо или косвенно серьезно влияющие на сердечную мышцу, могут провоцировать МА. Приступы МА могут возникать и у людей со здоровым сердцем при переутомлении, сильном психоэмоциональном и физическом напряжении, чрезмерном потреблении алкоголя, кофе, чая, курении.
Почти во всех случаях МА – признак органического поражения сердца.
МА провоцирует образование тромбов в сердце, которые вызывают закупорку мозговых сосудов и тем самым вызывают кардиоэмболический инсульт. Кроме того, МА опасна снижением эффективности работы сердца и уменьшением кровоснабжения внутренних органов, а это чревато возникновением сердечной и почечной недостаточности. Все эти осложнения провоцируются не столько нерегулярным ритмом, сколько учащенным сердцебиением. При частоте сердечных сокращений (ЧСС) до 90 – 100 ударов в минуту вероятность осложнений значительно меньше.
В зависимости от ЧСС выделяют различные формы МА:
• тахисистолическая – при ЧСС более 90 ударов в минуту;
• нормосистолическая – от 60 до 90 ударов в минуту;
• брадисистолическая – менее 60 ударов в минуту.
Приступы МА чаще всего отмечаются ночью во время сна или рано утром, при резком повороте туловища в горизонтальном положении, после обильного приема пищи, при вздутии живота, запорах, диафрагмальной грыже, язвенной болезни желудка, физической и психоэмоциональной нагрузке, остром инфаркте миокарда, тиреотоксикозе, пролапсе митрального клапана.
Сердечная недостаточность
Сердечная недостаточность независимо от причины возникновения повышает риск развития инсульта в 3 раза.
Сердечная недостаточность – это синдром, в основе которого лежит снижение нагнетающей способности сердца, что проявляется несоответствием между потребностью организма в определенном объеме циркулирующей крови в единицу времени и возможностями сердца обеспечить этот объем.
Сердечная недостаточность проявляется одышкой, сердцебиением, повышенной утомляемостью, ограничением физической активности и избыточной задержкой жидкости в организме.
В настоящее время во всем мире используется классификация сердечной недостаточности, предложенная Нью-Йоркской ассоциацией кардиологов еще в 1928 г. Впоследствии она неоднократно пересматривалась и уточнялась. Согласно этой классификации, больных с синдромом сердечной недостаточности подразделяют на четыре функциональных класса (ФК).
Класс 1. Больной не испытывает ограничений в физической активности. Обычные нагрузки не провоцируют возникновения слабости, сердцебиения, одышки или сердечных болей.
Класс 2. Умеренное ограничение физических нагрузок. Больной комфортно чувствует себя в состоянии покоя, но выполнение обычных физических нагрузок вызывает слабость, сердцебиение, одышку или сердечные боли.
Класс 3. Выраженное ограничение физических нагрузок. Больной чувствует себя комфортно только в состоянии покоя, но меньшие, чем обычно, физические нагрузки приводят к развитию слабости (дурноты), сердцебиения, одышки или приступов стенокардии.
Класс 4. Неспособность выполнять какие-либо нагрузки без появления дискомфорта. Симптомы сердечной недостаточности или приступы стенокардии могут проявляться в состоянии покоя. При выполнении минимальной нагрузки нарастает дискомфорт.
Проверить, есть ли сердечная недостаточность и какой она степени, можно при помощи простого теста – так называемый тест шестиминутной ходьбы. Для этого необходимо в течение 6 мин походить в удобном темпе по дорожке известной длины и замерить пройденное расстояние. Этого достаточно для расчета максимального количества потребляемого кислорода при нагрузке и, как следствие, для правильного распознавания стадии сердечной недостаточности. Пациенты, проходящие за 6 мин более 551 м, не имеют признаков сердечной недостаточности; пациентов, проходящих расстояние от 426 до 550 м относят к 1-му ФК, проходящих расстояние от 301 до 425 м – ко 2-му ФК, от 151 до 300 м – к 3-му ФК, а пациентов, проходящих за 6 мин менее 150 м, относят к 4-му ФК.
У нас в стране, наряду с Нью-Йоркской, широко используется классификация В. Х. Василенко и Н. Д. Стражеско, предложенная ими на XII съезде терапевтов в 1935 г.
Стадия I (начальная). Характеризуется скрытой недостаточностью кровообращения, проявляющейся только при физической нагрузке (одышка, сердцебиение, чрезмерная утомляемость). В состоянии покоя эти проявления исчезают. Кровообращение в большом и малом кругах кровообращения не нарушено.
Стадия II. Отличается выраженной длительной недостаточностью кровообращения – нарушениями в малом и большом кругах кровообращения, которые отмечаются в состоянии покоя. Эта стадия состоит из двух периодов:
Период А, при котором признаки недостаточности кровообращения в покое выражены умеренно, а нарушения обнаруживаются лишь в одном из отделов сердечно-сосудистой системы – в большом или малом круге кровообращения.
Период Б характеризуется выраженными нарушениями в сердечно-сосудистой системе (и большом, и малом круге кровообращения).
Стадия III (конечная). Дистрофическая, с тяжелыми нарушениями в системе кровообращения, стойкими нарушениями обмена веществ и необратимыми изменениями в структуре органов и тканей.
Эта классификация имеет свои недостатки и ограничения в использовании. Она не предусматривает возможности оценки динамики развития сердечной недостаточности, и в настоящее время устарела.
Нью-Йоркская классификация рекомендована к использованию Международным и Европейским обществами кардиологов. Считается, что ею пользоваться проще и удобнее с точки зрения контроля динамики процесса и физических возможностей пациента.
Сердечная недостаточность – это синдром, в основе которого лежит снижение нагнетающей способности сердца, что проявляется несоответствием между потребностью организма в определенном объеме циркулирующей крови в единицу времени и возможностями сердца обеспечить этот объем.
Сердечная недостаточность проявляется одышкой, сердцебиением, повышенной утомляемостью, ограничением физической активности и избыточной задержкой жидкости в организме.
В настоящее время во всем мире используется классификация сердечной недостаточности, предложенная Нью-Йоркской ассоциацией кардиологов еще в 1928 г. Впоследствии она неоднократно пересматривалась и уточнялась. Согласно этой классификации, больных с синдромом сердечной недостаточности подразделяют на четыре функциональных класса (ФК).
Класс 1. Больной не испытывает ограничений в физической активности. Обычные нагрузки не провоцируют возникновения слабости, сердцебиения, одышки или сердечных болей.
Класс 2. Умеренное ограничение физических нагрузок. Больной комфортно чувствует себя в состоянии покоя, но выполнение обычных физических нагрузок вызывает слабость, сердцебиение, одышку или сердечные боли.
Класс 3. Выраженное ограничение физических нагрузок. Больной чувствует себя комфортно только в состоянии покоя, но меньшие, чем обычно, физические нагрузки приводят к развитию слабости (дурноты), сердцебиения, одышки или приступов стенокардии.
Класс 4. Неспособность выполнять какие-либо нагрузки без появления дискомфорта. Симптомы сердечной недостаточности или приступы стенокардии могут проявляться в состоянии покоя. При выполнении минимальной нагрузки нарастает дискомфорт.
Проверить, есть ли сердечная недостаточность и какой она степени, можно при помощи простого теста – так называемый тест шестиминутной ходьбы. Для этого необходимо в течение 6 мин походить в удобном темпе по дорожке известной длины и замерить пройденное расстояние. Этого достаточно для расчета максимального количества потребляемого кислорода при нагрузке и, как следствие, для правильного распознавания стадии сердечной недостаточности. Пациенты, проходящие за 6 мин более 551 м, не имеют признаков сердечной недостаточности; пациентов, проходящих расстояние от 426 до 550 м относят к 1-му ФК, проходящих расстояние от 301 до 425 м – ко 2-му ФК, от 151 до 300 м – к 3-му ФК, а пациентов, проходящих за 6 мин менее 150 м, относят к 4-му ФК.
У нас в стране, наряду с Нью-Йоркской, широко используется классификация В. Х. Василенко и Н. Д. Стражеско, предложенная ими на XII съезде терапевтов в 1935 г.
Стадия I (начальная). Характеризуется скрытой недостаточностью кровообращения, проявляющейся только при физической нагрузке (одышка, сердцебиение, чрезмерная утомляемость). В состоянии покоя эти проявления исчезают. Кровообращение в большом и малом кругах кровообращения не нарушено.
Стадия II. Отличается выраженной длительной недостаточностью кровообращения – нарушениями в малом и большом кругах кровообращения, которые отмечаются в состоянии покоя. Эта стадия состоит из двух периодов:
Период А, при котором признаки недостаточности кровообращения в покое выражены умеренно, а нарушения обнаруживаются лишь в одном из отделов сердечно-сосудистой системы – в большом или малом круге кровообращения.
Период Б характеризуется выраженными нарушениями в сердечно-сосудистой системе (и большом, и малом круге кровообращения).
Стадия III (конечная). Дистрофическая, с тяжелыми нарушениями в системе кровообращения, стойкими нарушениями обмена веществ и необратимыми изменениями в структуре органов и тканей.
Эта классификация имеет свои недостатки и ограничения в использовании. Она не предусматривает возможности оценки динамики развития сердечной недостаточности, и в настоящее время устарела.
Нью-Йоркская классификация рекомендована к использованию Международным и Европейским обществами кардиологов. Считается, что ею пользоваться проще и удобнее с точки зрения контроля динамики процесса и физических возможностей пациента.
Курение
Курение ускоряет процесс поражения сосудов и усиливает влияние других факторов риска. Пассивное курение (наличие табачного дыма в окружающей среде) существенно увеличивает риск возникновения инсульта.
Риск, связанный с курением, существует для любого возраста, и не зависит от пола и расовой принадлежности.
Риск, связанный с курением, существует для любого возраста, и не зависит от пола и расовой принадлежности.
Злоупотребление алкоголем
Хронический алкоголизм является фактором риска для всех подтипов инсульта.
С медицинской точки зрения, злоупотреблением спиртным считается регулярное потребление в сутки более 50 мл алкоголя в пересчете на чистый этанол для мужчин и 30 мл для женщин.
С медицинской точки зрения, злоупотреблением спиртным считается регулярное потребление в сутки более 50 мл алкоголя в пересчете на чистый этанол для мужчин и 30 мл для женщин.
Употребление таблетированных противозачаточных средств и постменопаузальная гормональная терапия
Прием указанных лекарственных препаратов увеличивает вероятность развития нарушений мозгового кровообращения только в случае наличия других факторов риска.
Поведенческие особенности
Поведенческие особенности играют важную роль в увеличении вероятности возникновения инсульта[29]. В зависимости от предрасположенности к нарушениям мозгового кровообращения и инфарктам миокарда различают несколько типов поведения: поведение типа А, Б и С. Наиболее подвержены заболеваниям лица с поведенческой моделью типа А.
Характерные черты поведения типа А[30].
Отношение к другим (межличностное общение):
– потребность в одобрении;
– эмоциональность;
– раздражительность;
– агрессивность;
– воинственность;
– конфликтность;
– враждебность;
– гневливость;
– амбициозность;
– стремление быть лидером;
– склонность к соперничеству;
– ощущение постоянной необходимости подтверждать – свою значимость в обществе;
– убежденность, что окружающие настроены к нем враждебно.
Отношение к себе:
– импульсивность;
– беспокойство;
– обостренное чувство ответственности;
– деятельность «на износ» при максимальном напряжении своих душевных и физических сил;
– чрезмерная энергичность;
– повышенный уровень претензий;
– неспособность понизить активность;
– неумение отдыхать.
Отношение ко времени:
– нетерпеливость;
– стремление все успеть;
– желание идти в ногу со временем, интенсифицируя свою работу;
– отчаянное ощущение нехватки времени;
– торопливость;
– желание в кратчайшее время сделать как можно больше и добиться максимальных результатов.
Отношение к судьбе:
– уверен, что необходимо бросать вызов судьбе;
– считает, что именно он является вершителем своей судьбы и судеб других людей;
– убежден, что все, что происходит или должно происходить, зависит от его усилий, воли.
Отношение к религии:
– языческое;
– атеистическое.
По способу и степени проявления эмоций в поведении типа А различают три подвида:
1) редко выходит из себя, но когда разойдется, долго не может успокоиться («штиль – цунами»);
2) внешне спокойный, но внутри бушуют страсти («штиль снаружи – девятый вал внутри»);
3) эмоции не сдерживает и в тот же миг обрушивает их на окружающих («буря внутри – буря снаружи»).
Поведение типа Б характеризуется противоположными чертами – спокойствие, отсутствие напряжения, уверенность в себе, неторопливость, умение чередовать труд и полноценный отдых, удовлетворенность существующим положением.
Существует и поведение типа С, которому присущи следующие черты – робость, скованность, состояние постоянного ожидания неприятностей и ударов судьбы.
В современном обществе, для которого характерны урбанизация, индустриализация, высокие технологии и информатизация, этот постоянно нарастающий ритм жизни максимально благоприятствует повсеместному распространению поведения типа А. Даже лица, по темпераменту не склонные к такому поведению, стремятся не быть «белой вороной» и волей-неволей копируют этот стиль поведения. Общество навязывает стереотип личности с поведением типа А как наиболее «успешной» и «удачливой», как «счастливой» и «состоявшейся». Поэтому этот стиль поведения распространяется, как эпидемия, – люди хотят не только быть счастливыми, а обязательно счастливыми «как все».
Характерные черты поведения типа А[30].
Отношение к другим (межличностное общение):
– потребность в одобрении;
– эмоциональность;
– раздражительность;
– агрессивность;
– воинственность;
– конфликтность;
– враждебность;
– гневливость;
– амбициозность;
– стремление быть лидером;
– склонность к соперничеству;
– ощущение постоянной необходимости подтверждать – свою значимость в обществе;
– убежденность, что окружающие настроены к нем враждебно.
Отношение к себе:
– импульсивность;
– беспокойство;
– обостренное чувство ответственности;
– деятельность «на износ» при максимальном напряжении своих душевных и физических сил;
– чрезмерная энергичность;
– повышенный уровень претензий;
– неспособность понизить активность;
– неумение отдыхать.
Отношение ко времени:
– нетерпеливость;
– стремление все успеть;
– желание идти в ногу со временем, интенсифицируя свою работу;
– отчаянное ощущение нехватки времени;
– торопливость;
– желание в кратчайшее время сделать как можно больше и добиться максимальных результатов.
Отношение к судьбе:
– уверен, что необходимо бросать вызов судьбе;
– считает, что именно он является вершителем своей судьбы и судеб других людей;
– убежден, что все, что происходит или должно происходить, зависит от его усилий, воли.
Отношение к религии:
– языческое;
– атеистическое.
По способу и степени проявления эмоций в поведении типа А различают три подвида:
1) редко выходит из себя, но когда разойдется, долго не может успокоиться («штиль – цунами»);
2) внешне спокойный, но внутри бушуют страсти («штиль снаружи – девятый вал внутри»);
3) эмоции не сдерживает и в тот же миг обрушивает их на окружающих («буря внутри – буря снаружи»).
Поведение типа Б характеризуется противоположными чертами – спокойствие, отсутствие напряжения, уверенность в себе, неторопливость, умение чередовать труд и полноценный отдых, удовлетворенность существующим положением.
Существует и поведение типа С, которому присущи следующие черты – робость, скованность, состояние постоянного ожидания неприятностей и ударов судьбы.
В современном обществе, для которого характерны урбанизация, индустриализация, высокие технологии и информатизация, этот постоянно нарастающий ритм жизни максимально благоприятствует повсеместному распространению поведения типа А. Даже лица, по темпераменту не склонные к такому поведению, стремятся не быть «белой вороной» и волей-неволей копируют этот стиль поведения. Общество навязывает стереотип личности с поведением типа А как наиболее «успешной» и «удачливой», как «счастливой» и «состоявшейся». Поэтому этот стиль поведения распространяется, как эпидемия, – люди хотят не только быть счастливыми, а обязательно счастливыми «как все».
