Страница:
• избыточный вес – у большинства очень полных людей своды стопы не выдерживают их чрезмерного веса, и боли в ногах, как правило, сочетаются с болями в спине;
• неудобная, нерациональная обувь – постоянное ношение туфель на шпильке или на негнущейся платформе настолько извращает биомеханику нормального шага, что почти фатально приводит к этой болезни;
• длительные нагрузки на ноги (долгое стояние, регулярное ношение тяжестей и др.); часто они связаны с профессиональной деятельностью человека («весь день на ногах»), это касается и ведения домашнего хозяйства.
Для статического плоскостопия характерны следующие болевые участки:
• на подошве, в центре свода стопы и у внутреннего края пятки;
• на тыльной стороне стопы, в ее центральной части, между ладьевидной и таранной костями;
• под внутренней и наружной лодыжками;
• между головками предплюсневых костей;
• в мышцах голени из-за их перегрузки;
• в коленном и тазобедренном суставах;
• в бедре из-за перенапряжения мышц;
• в пояснице – на почве компенсаторно-усиленного лордоза (прогиба) позвоночного столба.
Боли при статическом плоскостопии усиливаются к вечеру, но ослабевают после отдыха, иногда в области лодыжки наблюдается отечность. Выраженные боли появляются тогда, когда у организма уже кончаются силы обеспечивать нормальное передвижение. К этому времени успевают пострадать и коленный, и тазобедренный суставы, успевает развиться патологическая осанка. Все это может привести к плачевному итогу – артрозу и сколиозу как результатам нарушения функций опорной системы.
Степени и разновидности плоскостопия
Продольное плоскостопие
Поперечное плоскостопие
Комбинированное плоскостопие
Плоскостопие у детей и подростков
Особенности развития плоскостопия у детей
Факторы, влияющие на развитие плоскостопия у детей
• неудобная, нерациональная обувь – постоянное ношение туфель на шпильке или на негнущейся платформе настолько извращает биомеханику нормального шага, что почти фатально приводит к этой болезни;
• длительные нагрузки на ноги (долгое стояние, регулярное ношение тяжестей и др.); часто они связаны с профессиональной деятельностью человека («весь день на ногах»), это касается и ведения домашнего хозяйства.
Для статического плоскостопия характерны следующие болевые участки:
• на подошве, в центре свода стопы и у внутреннего края пятки;
• на тыльной стороне стопы, в ее центральной части, между ладьевидной и таранной костями;
• под внутренней и наружной лодыжками;
• между головками предплюсневых костей;
• в мышцах голени из-за их перегрузки;
• в коленном и тазобедренном суставах;
• в бедре из-за перенапряжения мышц;
• в пояснице – на почве компенсаторно-усиленного лордоза (прогиба) позвоночного столба.
Боли при статическом плоскостопии усиливаются к вечеру, но ослабевают после отдыха, иногда в области лодыжки наблюдается отечность. Выраженные боли появляются тогда, когда у организма уже кончаются силы обеспечивать нормальное передвижение. К этому времени успевают пострадать и коленный, и тазобедренный суставы, успевает развиться патологическая осанка. Все это может привести к плачевному итогу – артрозу и сколиозу как результатам нарушения функций опорной системы.
Степени и разновидности плоскостопия
Плоскостопие относится к тем заболеваниям, которые, возникнув, достаточно быстро прогрессируют. Тяжесть заболевания плоскостопием может быть различной. Всего выделяют три степени плоскостопия.
I. Слабовыраженное
Несостоятельность связочного аппарата – наиболее ранняя стадия заболевания. Форма стопы при этом не изменена, но в результате перерастяжения связок возникают боли, которые появляются после длительной ходьбы или к концу дня. После отдыха, как правило, неприятные болевые ощущения проходят. При слабовыраженном плоскостопии в ногах после физических нагрузок появляется чувство усталости, при надавливании на стопу возникают болезненные ощущения. Походка становится менее пластичной, нередко к вечеру стопа отекает.
II. Комбинированное
Комбинированное плоскостопие – следующая стадия болезни. На этой стадии уплощение стопы определяется медиками невооруженным взглядом, так как происходит расширение стопы и в походке появляется косолапость и тяжелая поступь. На этой стадии интенсивность боли растет, и она уже охватывает не только стопы и голеностоп, а может доходить и до колена. Своды стопы исчезают, стопа распластана. Боли в стопах постоянные и более сильные. Боль охватывает всю ногу вплоть до коленного сустава. Отмечается значительное затруднение ходьбы.
III. Резко выраженное
Третья степень плоскостопия – резко выраженная деформация стопы, которая при работе опорно-двигательного аппарата сопровождается нарушениями различного характера (артрозами, остеохондрозом, сколиозом и грыжами межпозвоночных дисков). Становится причиной деформации пальцев – они приобретают молоткообразную форму. Чем резче деформация выражена, тем больше отклоняется наружу большой палец. Нередко больные только на этом этапе обращаются к врачу. Ведь боль в стопах, голенях, которые почти всегда отечны, и в коленных суставах ощущается постоянно. Часто болит поясница, появляется мучительная головная боль. При III степени плоскостопия значительно снижается трудоспособность, даже спокойная, непродолжительная ходьба затруднена. В обычной обуви человек уже передвигаться не может.
Плоскостопие бывает нескольких видов: оно может быть продольным (уплощение продольного свода стопы) и поперечным (распластанность переднего отдела стопы). Если имеется уплощение продольного и поперечного сводов, говорят о комбинированном плоскостопии. Кроме того, у детей бывает варусная или вальгусная установка стоп.
Продольное плоскостопие встречается чаще всего в возрасте 16 – 25 лет, поперечное – в 35 – 50 лет. Продольное плоскостопие в сочетании с другими деформациями составляет 29,3% , поперечное плоскостопие в сочетании с другими деформациями стоп – 55,23%.
I. Слабовыраженное
Несостоятельность связочного аппарата – наиболее ранняя стадия заболевания. Форма стопы при этом не изменена, но в результате перерастяжения связок возникают боли, которые появляются после длительной ходьбы или к концу дня. После отдыха, как правило, неприятные болевые ощущения проходят. При слабовыраженном плоскостопии в ногах после физических нагрузок появляется чувство усталости, при надавливании на стопу возникают болезненные ощущения. Походка становится менее пластичной, нередко к вечеру стопа отекает.
II. Комбинированное
Комбинированное плоскостопие – следующая стадия болезни. На этой стадии уплощение стопы определяется медиками невооруженным взглядом, так как происходит расширение стопы и в походке появляется косолапость и тяжелая поступь. На этой стадии интенсивность боли растет, и она уже охватывает не только стопы и голеностоп, а может доходить и до колена. Своды стопы исчезают, стопа распластана. Боли в стопах постоянные и более сильные. Боль охватывает всю ногу вплоть до коленного сустава. Отмечается значительное затруднение ходьбы.
III. Резко выраженное
Третья степень плоскостопия – резко выраженная деформация стопы, которая при работе опорно-двигательного аппарата сопровождается нарушениями различного характера (артрозами, остеохондрозом, сколиозом и грыжами межпозвоночных дисков). Становится причиной деформации пальцев – они приобретают молоткообразную форму. Чем резче деформация выражена, тем больше отклоняется наружу большой палец. Нередко больные только на этом этапе обращаются к врачу. Ведь боль в стопах, голенях, которые почти всегда отечны, и в коленных суставах ощущается постоянно. Часто болит поясница, появляется мучительная головная боль. При III степени плоскостопия значительно снижается трудоспособность, даже спокойная, непродолжительная ходьба затруднена. В обычной обуви человек уже передвигаться не может.
Плоскостопие бывает нескольких видов: оно может быть продольным (уплощение продольного свода стопы) и поперечным (распластанность переднего отдела стопы). Если имеется уплощение продольного и поперечного сводов, говорят о комбинированном плоскостопии. Кроме того, у детей бывает варусная или вальгусная установка стоп.
Продольное плоскостопие встречается чаще всего в возрасте 16 – 25 лет, поперечное – в 35 – 50 лет. Продольное плоскостопие в сочетании с другими деформациями составляет 29,3% , поперечное плоскостопие в сочетании с другими деформациями стоп – 55,23%.
Продольное плоскостопие
Продольное плоскостопие встречается в 20% случаев. Причины продольного статического плоскостопия – слабость мышц стопы и голени, связочного аппарата костей. Под воздействием нагрузки массы тела на стопы происходит уплощение наружного и внутреннего продольных сводов, стопа соприкасается с полом почти всей площадью подошвы, в результате чего и возникает плоскостопие. При этом происходит смещение костей стопы таким образом, что сухожилия малоберцовых мышц натягиваются и в результате изменяется внешний вид стопы. Она становится удлиненной, средняя ее часть расширена, продольный свод опущен, вся стопа повернута вовнутрь. На внутреннем крае стопы через кожу видны очертания ладьевидной кости. Такое состояние стопы отражается на походке, которая становится неуклюжей, с сильно разведенными в стороны носками.
Выделяют следующие стадии течения продольного плоскостопия:
• продромальная стадия;
• стадия перемежающегося плоскостопия;
• стадия развития плоской стопы;
• стадия плосковальгусной стопы.
В продромальной стадии (стадия предболезни) у пациента появляются усталость, боль в стопе после длительной статической нагрузки на нее. Боль обычно возникает в мышцах голени и в верхней части свода стопы. Дело в том, что в поддержку свода стопы включаются мышцы голени, которые становятся болезненными от постоянного перенапряжения. В этой стадии заболевания пациенту рекомендуется соблюдать правильную походку, без разведения носков при ходьбе. Тем, кто по роду своей работы должен долго стоять, надо ставить стопы параллельно и время от времени давать разгрузку мышцам свода. Для этого стопы ставят на их наружные поверхности и некоторое время стоят таким образом.
Следующая стадия – стадия перемежающегося плоскостопия. В этой стадии боли в стопах и голенях усиливаются к концу дня, но часто они появляются и после длительной ходьбы, особенно на каблуках, после длительного стояния. Мышцы становятся напряженными, может возникнуть их временная контрактура (укорочение, уплотнение мышцы). Продольный свод стопы к концу дня становится более плоским, но по утрам, после сна, нормальная форма стопы восстанавливается. Степень выраженности плоскостопия определяют при помощи специальных методик: плантографии, подометрии, рентгеновских снимков. В стадии перемежающегося плоскостопия обнаруживают небольшое снижение свода. В этой стадии проводят те же лечебно-оздоровительные мероприятия, что и при продромальной стадии, рекомендуют по возможности изменить условия трудовой деятельности.
Если свод стопы уже не в состоянии восстановиться после длительного отдыха, это означает, что начинается новая стадия – стадия развития плоской стопы. У пациента боли и усталость в стопах развиваются уже после небольшой статической нагрузки. Со временем боли становятся практически постоянными. Стопа удлиняется, передняя ее часть расширяется, свод становится более низким, походка делается неуклюжей. Изменения формы стопы приводят к тому, что вес тела не распределяется, как в норме, по всей стопе, а приходится в основном на таранную кость и передний отдел пяточной кости. Стопа поворачивается внутрь, ее передний отдел распластывается. Первый палец стопы отклоняется наружу. Боль при этом уменьшается, но это вовсе не означает улучшения. Лечение в этой стадии заболевания, кроме ранее данных рекомендаций, включает в себя ношение стелек-супинаторов, ортопедической обуви, другие виды лечения. При отсутствии эффекта и прогрессировании заболевания рекомендуется хирургическое вмешательство.
Если пациент не лечится, у него развивается следующая стадия – плосковальгусная стопа. Плосковальгусными стопами называется продольное плоскостопие в сочетании с вальгусной установкой стоп. В этой стадии боль в стопе появляется уже при небольшой нагрузке. Свод стопы уплощен, а сама стопа резко повернута подошвой вовнутрь (вальгусная деформация стопы). В этой стадии возможности консервативной терапии ограниченны, назначается оперативное лечение.
Наиболее частым осложнением продольного плоскостопия является пяточная шпора, возникающая вследствие перерастяжения и травматизации подошвенного апоневроза – широкой связки, выстилающей продольные своды стоп и крепящейся своим основанием к головкам плюсневых костей, а вершиной к бугру пяточной кости.
Степени продольного плоскостопия
• I степень: угол свода 131 – 140 градусов, высота свода 35 – 25 мм. Деформации костей стопы нет.
• II степень: угол свода 141 – 155 градусов, высота свода 24 – 17 мм. Таранная кость укорочена, шейка ее не подчеркнута. Могут быть явления деформирующего артроза в таранно-ладьевидном сочленении или обызвествление связочного аппарата на тыльной поверхности стопы.
• III степень: угол свода 156 градусов и выше, высота свода менее 17 мм. Небольшой выступ на подошвенной поверхности пяточной кости становится массивным. Отмечается уплощение и поперечного свода, отводящая контрактура 1-го пальца, стопа пронируется (в данном случае – поворачивается вовнутрь), пятка отклоняется наружу.
Выделяют следующие стадии течения продольного плоскостопия:
• продромальная стадия;
• стадия перемежающегося плоскостопия;
• стадия развития плоской стопы;
• стадия плосковальгусной стопы.
В продромальной стадии (стадия предболезни) у пациента появляются усталость, боль в стопе после длительной статической нагрузки на нее. Боль обычно возникает в мышцах голени и в верхней части свода стопы. Дело в том, что в поддержку свода стопы включаются мышцы голени, которые становятся болезненными от постоянного перенапряжения. В этой стадии заболевания пациенту рекомендуется соблюдать правильную походку, без разведения носков при ходьбе. Тем, кто по роду своей работы должен долго стоять, надо ставить стопы параллельно и время от времени давать разгрузку мышцам свода. Для этого стопы ставят на их наружные поверхности и некоторое время стоят таким образом.
Следующая стадия – стадия перемежающегося плоскостопия. В этой стадии боли в стопах и голенях усиливаются к концу дня, но часто они появляются и после длительной ходьбы, особенно на каблуках, после длительного стояния. Мышцы становятся напряженными, может возникнуть их временная контрактура (укорочение, уплотнение мышцы). Продольный свод стопы к концу дня становится более плоским, но по утрам, после сна, нормальная форма стопы восстанавливается. Степень выраженности плоскостопия определяют при помощи специальных методик: плантографии, подометрии, рентгеновских снимков. В стадии перемежающегося плоскостопия обнаруживают небольшое снижение свода. В этой стадии проводят те же лечебно-оздоровительные мероприятия, что и при продромальной стадии, рекомендуют по возможности изменить условия трудовой деятельности.
Если свод стопы уже не в состоянии восстановиться после длительного отдыха, это означает, что начинается новая стадия – стадия развития плоской стопы. У пациента боли и усталость в стопах развиваются уже после небольшой статической нагрузки. Со временем боли становятся практически постоянными. Стопа удлиняется, передняя ее часть расширяется, свод становится более низким, походка делается неуклюжей. Изменения формы стопы приводят к тому, что вес тела не распределяется, как в норме, по всей стопе, а приходится в основном на таранную кость и передний отдел пяточной кости. Стопа поворачивается внутрь, ее передний отдел распластывается. Первый палец стопы отклоняется наружу. Боль при этом уменьшается, но это вовсе не означает улучшения. Лечение в этой стадии заболевания, кроме ранее данных рекомендаций, включает в себя ношение стелек-супинаторов, ортопедической обуви, другие виды лечения. При отсутствии эффекта и прогрессировании заболевания рекомендуется хирургическое вмешательство.
Если пациент не лечится, у него развивается следующая стадия – плосковальгусная стопа. Плосковальгусными стопами называется продольное плоскостопие в сочетании с вальгусной установкой стоп. В этой стадии боль в стопе появляется уже при небольшой нагрузке. Свод стопы уплощен, а сама стопа резко повернута подошвой вовнутрь (вальгусная деформация стопы). В этой стадии возможности консервативной терапии ограниченны, назначается оперативное лечение.
Наиболее частым осложнением продольного плоскостопия является пяточная шпора, возникающая вследствие перерастяжения и травматизации подошвенного апоневроза – широкой связки, выстилающей продольные своды стоп и крепящейся своим основанием к головкам плюсневых костей, а вершиной к бугру пяточной кости.
Степени продольного плоскостопия
• I степень: угол свода 131 – 140 градусов, высота свода 35 – 25 мм. Деформации костей стопы нет.
• II степень: угол свода 141 – 155 градусов, высота свода 24 – 17 мм. Таранная кость укорочена, шейка ее не подчеркнута. Могут быть явления деформирующего артроза в таранно-ладьевидном сочленении или обызвествление связочного аппарата на тыльной поверхности стопы.
• III степень: угол свода 156 градусов и выше, высота свода менее 17 мм. Небольшой выступ на подошвенной поверхности пяточной кости становится массивным. Отмечается уплощение и поперечного свода, отводящая контрактура 1-го пальца, стопа пронируется (в данном случае – поворачивается вовнутрь), пятка отклоняется наружу.
Поперечное плоскостопие
Это в основном наследственное заболевание, которое характеризуется слабостью соединительной ткани. У детей до 10 летнего возраста является нормой, так как поперечные своды у людей формируются к 10 – 11 годам жизни.
Поперечное плоскостопие может возникать у женщин при ходьбе на шпильках – при этом происходит перераспределение нагрузки: с пятки она перемещается на область поперечного свода, который ее не выдерживает, деформируется, отчего и возникает поперечное плоскостопие.
При поперечном плоскостопии (в результате слабости связочного аппарата, под воздействием нагрузки массы тела) уплощается поперечный свод стопы, передний отдел стопы также уплощается, то есть опирается на головки всех пяти плюсневых костей, а не на 1-ю и 5-ю, как это бывает в норме. Происходит отклонение большого пальца стопы в боковую сторону, появляются костно-хрящевые разрастания по внутреннему краю головки 1-й плюсневой кости. Сухожилия разгибателей пальцев стоп натягиваются, появляются омозолелости кожи на подошвенной части стопы, а 2-й и 3-й пальцы стопы приобретают так называемую молоткообразную форму.
При дальнейшей деформации стопы на головку 1-й плюсневой кости, выступающую во внутреннюю сторону, оказывается постоянное давление обувью, и это становится одной из причин появления костно-хрящевых разрастаний по медиальному (внутреннему) краю кости. Отклоненный наружу 1-й палец и молоткообразно деформированные 2-й и 3-й пальцы стопы еще сильнее подвергаются давлению краями обуви. В результате возникают осложнения: формируется вросший ноготь 1-го пальца стопы, появляются мозоли на межфаланговых суставах 2-го и 3-го пальцев. Но наиболее распространенным осложнением поперечного плоскостопия, является вальгусная де формация первого пальца стопы (Hallux Valgus), в народе это называют «шишки на стопах». У мужчин ее вполне могут перепутать с подагрой.
Обычно при поперечном плоскостопии появляются жалобы на утомляемость нижних конечностей при ходьбе или при длительном стоянии. Также беспокоят боли в головке 1-й плюсневой кости, боли со стороны подошвы, в проекции головок 2-й и 3-й плюсневых костей.
Нельзя недооценивать последствия при развитии поперечного плоскостопия. Даже если уплощение поперечного свода стопы почти незаметно. Не следует забывать, что плоскостопие относится к тем заболеваниям, которые, возникнув, достаточно быстро прогрессируют. Поэтому вскоре поперечный свод может не определяться вовсе. Чем дальше, тем больше отклоняется наружу большой палец, что приводит к подвывихам головки первой плюсневой кости.
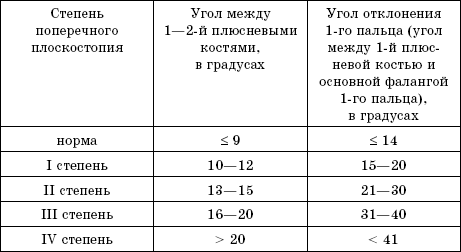
Степени поперечного плоскостопия
• I степень: угол между 1-й и 2-й плюсневыми костями 10 – 12 градусов, угол отклонения 1-го пальца 15 – 20 градусов.
• II степень: угол между 1-й и 2-й плюсневыми костями 13 – 15 градусов, угол отклонения 1-го пальца 21 – 30 градусов.
• III степень: угол между 1-й и 2-й плюсневыми костями 16 – 20 градусов, угол отклонения 1-го пальца 31 – 40 градусов.
• IV степень: угол между 1-й и 2-й плюсневыми костями больше 20 градусов, угол отклонения 1-го пальца больше 40 градусов.
Таблица 1
Оценка степени поперечного плоскостопия
Поперечное плоскостопие может возникать у женщин при ходьбе на шпильках – при этом происходит перераспределение нагрузки: с пятки она перемещается на область поперечного свода, который ее не выдерживает, деформируется, отчего и возникает поперечное плоскостопие.
При поперечном плоскостопии (в результате слабости связочного аппарата, под воздействием нагрузки массы тела) уплощается поперечный свод стопы, передний отдел стопы также уплощается, то есть опирается на головки всех пяти плюсневых костей, а не на 1-ю и 5-ю, как это бывает в норме. Происходит отклонение большого пальца стопы в боковую сторону, появляются костно-хрящевые разрастания по внутреннему краю головки 1-й плюсневой кости. Сухожилия разгибателей пальцев стоп натягиваются, появляются омозолелости кожи на подошвенной части стопы, а 2-й и 3-й пальцы стопы приобретают так называемую молоткообразную форму.
При дальнейшей деформации стопы на головку 1-й плюсневой кости, выступающую во внутреннюю сторону, оказывается постоянное давление обувью, и это становится одной из причин появления костно-хрящевых разрастаний по медиальному (внутреннему) краю кости. Отклоненный наружу 1-й палец и молоткообразно деформированные 2-й и 3-й пальцы стопы еще сильнее подвергаются давлению краями обуви. В результате возникают осложнения: формируется вросший ноготь 1-го пальца стопы, появляются мозоли на межфаланговых суставах 2-го и 3-го пальцев. Но наиболее распространенным осложнением поперечного плоскостопия, является вальгусная де формация первого пальца стопы (Hallux Valgus), в народе это называют «шишки на стопах». У мужчин ее вполне могут перепутать с подагрой.
Обычно при поперечном плоскостопии появляются жалобы на утомляемость нижних конечностей при ходьбе или при длительном стоянии. Также беспокоят боли в головке 1-й плюсневой кости, боли со стороны подошвы, в проекции головок 2-й и 3-й плюсневых костей.
Нельзя недооценивать последствия при развитии поперечного плоскостопия. Даже если уплощение поперечного свода стопы почти незаметно. Не следует забывать, что плоскостопие относится к тем заболеваниям, которые, возникнув, достаточно быстро прогрессируют. Поэтому вскоре поперечный свод может не определяться вовсе. Чем дальше, тем больше отклоняется наружу большой палец, что приводит к подвывихам головки первой плюсневой кости.
Степени поперечного плоскостопия
• I степень: угол между 1-й и 2-й плюсневыми костями 10 – 12 градусов, угол отклонения 1-го пальца 15 – 20 градусов.
• II степень: угол между 1-й и 2-й плюсневыми костями 13 – 15 градусов, угол отклонения 1-го пальца 21 – 30 градусов.
• III степень: угол между 1-й и 2-й плюсневыми костями 16 – 20 градусов, угол отклонения 1-го пальца 31 – 40 градусов.
• IV степень: угол между 1-й и 2-й плюсневыми костями больше 20 градусов, угол отклонения 1-го пальца больше 40 градусов.
Таблица 1
Оценка степени поперечного плоскостопия

Комбинированное плоскостопие
Продольно-поперечное (комбинированное) плоскостопие – наследственное заболевание, которое характеризуется слабостью соединительной ткани. Комбинированное плоскостопие является сочетанием продольного и поперечного плоскостопия, о котором мы уже подробно рассказали выше.
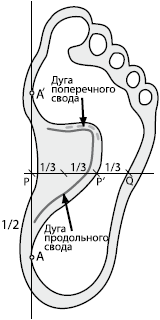 Рисунок 6. Отпечаток сводов здоровой стопы
Рисунок 6. Отпечаток сводов здоровой стопы
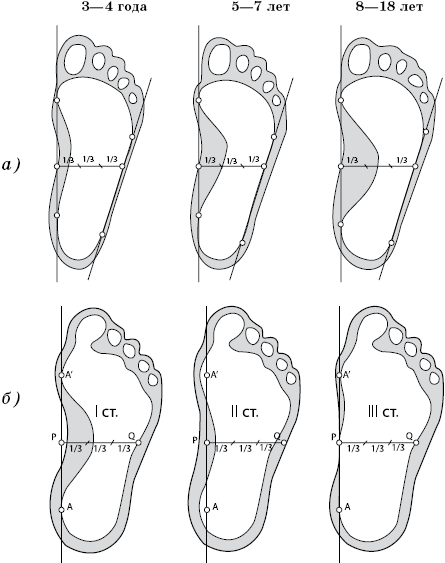 Рисунок 7. Степени продольного плоскостопия у детей(а) и взрослых (б)
Рисунок 7. Степени продольного плоскостопия у детей(а) и взрослых (б)
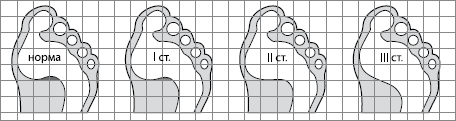 Рисунок 8. Степени поперечного плоскостопия
Рисунок 8. Степени поперечного плоскостопия



Плоскостопие у детей и подростков
Говоря в целом, плоскостопие начинается у детей, развивается у подростков и заканчивается деформацией стопы у взрослых. А потому на первый взгляд следовало бы начать книгу именно с плоскостопия у детей.
Но это не так.
Если бы вы не познакомились с разделами книги, которые, надеюсь, помогли разобраться в том, что собой представляет плоскостопие, как его можно выявить, какие виды плоскостопия бывают и какими осложнениями грозят, вряд ли рассказ о плоскостопии у детей был бы понятен до конца.
Кое в чем сведения о плоскостопии у детей будут перекликаться с уже прочитанным материалом. Просто мы не будем останавливаться еще раз на подробностях, которые уже известны читателям, но которые тем не менее нельзя не упомянуть в данном разделе.
Итак, у здоровых папы и мамы родился вполне здоровый ребенок.
Однако постарайтесь в первые же недели показать его ортопеду – на предмет некоторых врожденных патологий, которые здесь мы обходим своим вниманием (например, врожденный вывих бедра). Пусть врач посмотрит, как ребенок ставит ногу, симметричные ли у него стопы, не укорочена ли ножка, нет ли деформаций.
Интересно, что все дети рождаются с плоской стопой. И только с того времени, когда ребенок встает на ноги и делает попытки самостоятельно ходить, мышечно-связочный аппарат стопы получает определенную нагрузку. Это способствует развитию связок и мышц не только стопы, но и всей опорно-двигательной системы. С этого момента и начинается активное формирование сводов стопы, которое заканчивается к 6 – 7-летнему возрасту.
Более или менее уверенно ребенок начинает держаться на ногах к 2 годам. За это время не менее двух раз малыш должен быть осмотрен специалистом. Именно в этот период закладываются нормы дальнейшего состояния и развития скелета и стопы, правильная поза, осанка и походка.
К 3 – 4 годам у ребенка формируется дугообразный продольный свод стопы (с внутренней стороны, от основания большого пальца до пяточной кости). Очень важно, чтобы своды сформировались правильно. Для этого в целях профилактики плоскостопия существуют специальный массаж и специальные упражнения.
Обязательно наблюдайте за своим малышом! Бывает, родителям и невдомек, что стопа у ребенка немножко завалилась внутрь (вальгирована, как говорят ортопеды) и находится в положении пронации, то есть подошвой вниз с приподнятым наружным краем. Это может служить признаком врожденного плоскостопия. Характерное положение больших пальцев – в разные стороны наружу – должно сразу насторожить родителей.
Или может оказаться, что свод стопы излишне высокий, как бывает при повышенном тонусе мышц. Казалось бы, отлично – какая у ребенка стопа упругая! Однако радоваться тут нечему. Попробуйте прокатиться в пустом кузове грузовика по каменистой дороге – спустя километр живого места на теле не найдете. А почему? Рессоры у грузовика жесткие, рассчитаны на работу под нагрузкой, равной весу перевозимого груза. Такая жесткая «рессора»-стопа передает на скелет все удары не хуже плоской. Ребенок ходит как медвежонок, косолапит, большие пальцы ножек направлены внутрь, стопа супинирована (подошва повернута внутрь и кверху), голень находится в положении вируса (деформация с отклонением наружу). Правда, этот вариант, называемый «полая стопа», встречается значительно реже.
Поэтому обязательно следует показать ребенка врачу-ортопеду, который скажет, есть ли у малыша деформации, симметричны ли его стопы, правильно ли он ставит ножку, и при необходимости назначит лечение, исправляющее нарушения.
На сегодняшний день плоскостопие – одно из наиболее распространенных заболеваний ног у детей. Статистика утверждает, что к концу школы более 70% учащихся приобретает данный недуг.
Но это не так.
Если бы вы не познакомились с разделами книги, которые, надеюсь, помогли разобраться в том, что собой представляет плоскостопие, как его можно выявить, какие виды плоскостопия бывают и какими осложнениями грозят, вряд ли рассказ о плоскостопии у детей был бы понятен до конца.
Кое в чем сведения о плоскостопии у детей будут перекликаться с уже прочитанным материалом. Просто мы не будем останавливаться еще раз на подробностях, которые уже известны читателям, но которые тем не менее нельзя не упомянуть в данном разделе.
Итак, у здоровых папы и мамы родился вполне здоровый ребенок.
Однако постарайтесь в первые же недели показать его ортопеду – на предмет некоторых врожденных патологий, которые здесь мы обходим своим вниманием (например, врожденный вывих бедра). Пусть врач посмотрит, как ребенок ставит ногу, симметричные ли у него стопы, не укорочена ли ножка, нет ли деформаций.
Интересно, что все дети рождаются с плоской стопой. И только с того времени, когда ребенок встает на ноги и делает попытки самостоятельно ходить, мышечно-связочный аппарат стопы получает определенную нагрузку. Это способствует развитию связок и мышц не только стопы, но и всей опорно-двигательной системы. С этого момента и начинается активное формирование сводов стопы, которое заканчивается к 6 – 7-летнему возрасту.
Более или менее уверенно ребенок начинает держаться на ногах к 2 годам. За это время не менее двух раз малыш должен быть осмотрен специалистом. Именно в этот период закладываются нормы дальнейшего состояния и развития скелета и стопы, правильная поза, осанка и походка.
К 3 – 4 годам у ребенка формируется дугообразный продольный свод стопы (с внутренней стороны, от основания большого пальца до пяточной кости). Очень важно, чтобы своды сформировались правильно. Для этого в целях профилактики плоскостопия существуют специальный массаж и специальные упражнения.
Обязательно наблюдайте за своим малышом! Бывает, родителям и невдомек, что стопа у ребенка немножко завалилась внутрь (вальгирована, как говорят ортопеды) и находится в положении пронации, то есть подошвой вниз с приподнятым наружным краем. Это может служить признаком врожденного плоскостопия. Характерное положение больших пальцев – в разные стороны наружу – должно сразу насторожить родителей.
Или может оказаться, что свод стопы излишне высокий, как бывает при повышенном тонусе мышц. Казалось бы, отлично – какая у ребенка стопа упругая! Однако радоваться тут нечему. Попробуйте прокатиться в пустом кузове грузовика по каменистой дороге – спустя километр живого места на теле не найдете. А почему? Рессоры у грузовика жесткие, рассчитаны на работу под нагрузкой, равной весу перевозимого груза. Такая жесткая «рессора»-стопа передает на скелет все удары не хуже плоской. Ребенок ходит как медвежонок, косолапит, большие пальцы ножек направлены внутрь, стопа супинирована (подошва повернута внутрь и кверху), голень находится в положении вируса (деформация с отклонением наружу). Правда, этот вариант, называемый «полая стопа», встречается значительно реже.
Поэтому обязательно следует показать ребенка врачу-ортопеду, который скажет, есть ли у малыша деформации, симметричны ли его стопы, правильно ли он ставит ножку, и при необходимости назначит лечение, исправляющее нарушения.
На сегодняшний день плоскостопие – одно из наиболее распространенных заболеваний ног у детей. Статистика утверждает, что к концу школы более 70% учащихся приобретает данный недуг.
Особенности развития плоскостопия у детей
Чаще всего у детей встречается продольное плоскостопие. Оно, как вам уже известно, бывает врожденным и приобретенным.
Врожденная форма заболевания встречается редко и является следствием внутриутробных пороков развития, выявляют ее уже в роддоме. В большинстве случаев поражена одна стопа, но иногда поражаются и обе. Эта патология выражена у малышей весьма заметно: выпуклая подошва и вывернутый наружу передний отдел стопы. Лечение проводится с первых дней жизни ребенка: деформацию поэтапно исправляют с помощью гипсования по методу Понсети (особенно распространено в США, но используется уже и в Российской Федерации). Если это не помогает, то по согласованию с родителями прибегают к хирургическому вмешательству.
Критический момент в развитии плоскостопия – это возраст от 8 месяцев до 1,5 лет, когда ребенок начинает учиться ходить. В этот момент родителям важно предотвратить начинающиеся деформации стопы, учитывая, что достоверно установить, есть врожденное плоскостопие у ребенка или нет, раньше 5 – 6-летнего возраста весьма проблематично.
У всех детей до 2 лет продольный свод стопы плоский. Такое состояние специалисты считают физиологическим, ведь костная ткань у малышей мягкая и эластичная. В ней содержится мало минеральных веществ, которые придают взрослым костям прочность, да и мышечная система развита недостаточно.
Когда дети начинают вставать на ножки (в 7 – 9 месяцев) и самостоятельно ходить (в 10 – 12 месяцев), функцию амортизатора берет на себя «жировая подушечка», которая располагается на детской подошве под кожей.
В 2 – 3 года кости набирают достаточное количество минеральных веществ, суставные поверхности приобретают нормальные очертания, связки становятся более прочными, а сила мышц позволяет дольше находиться на ногах.
До 3 – 4 лет, если ребенок не жалуется на боль в ногах, нормально развивается и проявляет нормальную физическую активность, волноваться по поводу плоскостопия незачем. В этом возрасте если плоскостопие и может быть, то лишь двух категорий.
• Ригидная плоская стопа. Это врожденное нарушение, при котором две или более кости стопы, которые обычно разделены, сращены вместе. Эта категория плоскостопия может ограничивать двигательную активность ребенка и причинять боль при ходьбе. К счастью, встречается она достаточно редко, не более 2% от всех случаев.
• Гибкая плоская стопа. В сидячем положении стопа имеет нормальный вид, но когда ребенок стоит, свод стопы опускается и расплющивается. Это самый распространенный вид плоскостопия.
Ни при гибкой, ни при ригидной плоской стопе маленькому ребенку не требуется лечение или коррекция. Но родителям не вредно знать об этих состояниях, чтобы иметь возможность проследить за формированием стопы ребенка в дальнейшем.
Процесс формирования костей стопы продолжается примерно до 5 – 6-летнего возраста. Только в этот период можно говорить о наличии или отсутствии у ребенка плоскостопия – уже того самого, о котором следует беспокоиться.
Единственная проблема, которая может волновать родителей малышей, – это косолапость. Да и то в основном потому, что при косолапости мыски ботинок быстрее снашиваются. Очень многие дети в раннем детстве ходят носками внутрь – просто им так удобнее поддерживать равновесие.
Именно в возрасте от 4 до 7 лет, когда не закрыты точки окостенения, легче предупредить или исправить развитие деформации стоп и сформировать правильную походку и предотвратить нарушение работы всего опорно-двигательного аппарата, в том числе и позвоночника.
Следует заметить, что полное излечение плоскостопия ног преимущественно реализуемо в детском возрасте.
Врожденная форма заболевания встречается редко и является следствием внутриутробных пороков развития, выявляют ее уже в роддоме. В большинстве случаев поражена одна стопа, но иногда поражаются и обе. Эта патология выражена у малышей весьма заметно: выпуклая подошва и вывернутый наружу передний отдел стопы. Лечение проводится с первых дней жизни ребенка: деформацию поэтапно исправляют с помощью гипсования по методу Понсети (особенно распространено в США, но используется уже и в Российской Федерации). Если это не помогает, то по согласованию с родителями прибегают к хирургическому вмешательству.
Критический момент в развитии плоскостопия – это возраст от 8 месяцев до 1,5 лет, когда ребенок начинает учиться ходить. В этот момент родителям важно предотвратить начинающиеся деформации стопы, учитывая, что достоверно установить, есть врожденное плоскостопие у ребенка или нет, раньше 5 – 6-летнего возраста весьма проблематично.
У всех детей до 2 лет продольный свод стопы плоский. Такое состояние специалисты считают физиологическим, ведь костная ткань у малышей мягкая и эластичная. В ней содержится мало минеральных веществ, которые придают взрослым костям прочность, да и мышечная система развита недостаточно.
Когда дети начинают вставать на ножки (в 7 – 9 месяцев) и самостоятельно ходить (в 10 – 12 месяцев), функцию амортизатора берет на себя «жировая подушечка», которая располагается на детской подошве под кожей.
В 2 – 3 года кости набирают достаточное количество минеральных веществ, суставные поверхности приобретают нормальные очертания, связки становятся более прочными, а сила мышц позволяет дольше находиться на ногах.
До 3 – 4 лет, если ребенок не жалуется на боль в ногах, нормально развивается и проявляет нормальную физическую активность, волноваться по поводу плоскостопия незачем. В этом возрасте если плоскостопие и может быть, то лишь двух категорий.
• Ригидная плоская стопа. Это врожденное нарушение, при котором две или более кости стопы, которые обычно разделены, сращены вместе. Эта категория плоскостопия может ограничивать двигательную активность ребенка и причинять боль при ходьбе. К счастью, встречается она достаточно редко, не более 2% от всех случаев.
• Гибкая плоская стопа. В сидячем положении стопа имеет нормальный вид, но когда ребенок стоит, свод стопы опускается и расплющивается. Это самый распространенный вид плоскостопия.
Ни при гибкой, ни при ригидной плоской стопе маленькому ребенку не требуется лечение или коррекция. Но родителям не вредно знать об этих состояниях, чтобы иметь возможность проследить за формированием стопы ребенка в дальнейшем.
Процесс формирования костей стопы продолжается примерно до 5 – 6-летнего возраста. Только в этот период можно говорить о наличии или отсутствии у ребенка плоскостопия – уже того самого, о котором следует беспокоиться.
Единственная проблема, которая может волновать родителей малышей, – это косолапость. Да и то в основном потому, что при косолапости мыски ботинок быстрее снашиваются. Очень многие дети в раннем детстве ходят носками внутрь – просто им так удобнее поддерживать равновесие.
Именно в возрасте от 4 до 7 лет, когда не закрыты точки окостенения, легче предупредить или исправить развитие деформации стоп и сформировать правильную походку и предотвратить нарушение работы всего опорно-двигательного аппарата, в том числе и позвоночника.
Следует заметить, что полное излечение плоскостопия ног преимущественно реализуемо в детском возрасте.
Факторы, влияющие на развитие плоскостопия у детей
В период интенсивного роста организма – в 3 и 6 месяцев, 1 – 3 и 5 лет – происходит дифференциация формы и структуры костей. Неокрепший костный аппарат, соединенный еще чересчур растяжимыми связками, а также слабые мышцы являются причиной значительных колебаний высоты продольных сводов стопы при нагрузке. Это способствует появлению статических деформаций стоп, которые могут привести к развитию плоскостопия.
У детей этого возраста в период обучения ходьбе возникают условия для возникновения плосковальгусной деформации, так как для увеличения площади опоры и удержания тела в равновесии ребенок широко расставляет ноги, опираясь на внутренние отделы стопы.
Кроме того, играет роль наследственный фактор: если у родителей есть плоскостопие, то оно может передаваться по наследству детям.
И наконец, обувь. Тесная и неудобная (но зато, может быть, красивая), она, при длительном ее ношении, тоже может сформировать плоскостопие.
Коварство плоскостопия заключается в том, что у ребенка поначалу нет жалоб. Родители не видят причин для беспокойства и настороженности. В силу того что ребенок находится в постоянном движении (учеба, спорт, игры), практически невозможно заметить у него какие-либо серьезные изменения в здоровье. И родители логично предполагают, что усталость, к примеру, – это просто результат динамичного образа жизни.
Но если при внимательном рассмотрении детских стоп обнаруживается уплощение подошвы, значит, причина – в плоскостопии.
Очень важно не перегружать ребенка спортивными занятиями. Сегодня многие родители рано приводят детей в спортивные секции. Мечтая об их будущих победах, они не соизмеряют нагрузки с возможностями активно развивающегося опорно-двигательного аппарата, что нередко приводит к его нарушениям и, как следствие, к искривлению позвоночника и болезням суставов.
У детей этого возраста в период обучения ходьбе возникают условия для возникновения плосковальгусной деформации, так как для увеличения площади опоры и удержания тела в равновесии ребенок широко расставляет ноги, опираясь на внутренние отделы стопы.
Кроме того, играет роль наследственный фактор: если у родителей есть плоскостопие, то оно может передаваться по наследству детям.
И наконец, обувь. Тесная и неудобная (но зато, может быть, красивая), она, при длительном ее ношении, тоже может сформировать плоскостопие.
Коварство плоскостопия заключается в том, что у ребенка поначалу нет жалоб. Родители не видят причин для беспокойства и настороженности. В силу того что ребенок находится в постоянном движении (учеба, спорт, игры), практически невозможно заметить у него какие-либо серьезные изменения в здоровье. И родители логично предполагают, что усталость, к примеру, – это просто результат динамичного образа жизни.
Но если при внимательном рассмотрении детских стоп обнаруживается уплощение подошвы, значит, причина – в плоскостопии.
Очень важно не перегружать ребенка спортивными занятиями. Сегодня многие родители рано приводят детей в спортивные секции. Мечтая об их будущих победах, они не соизмеряют нагрузки с возможностями активно развивающегося опорно-двигательного аппарата, что нередко приводит к его нарушениям и, как следствие, к искривлению позвоночника и болезням суставов.
Конец бесплатного ознакомительного фрагмента
