Страница:
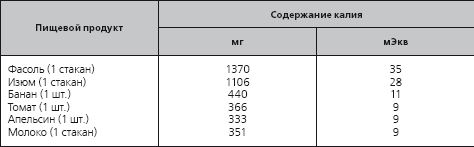
Таблица 1.9
Содержание калия в некоторых пищевых продуктах
 Уменьшения экскреции калия достигают назначением калий-сберегающих диуретиков – антагонистов альдостерона (спиронолактона) и блокаторов трансмембранного траспорта натрия и калия (триамтерена, амилорида). Некоторые антигипертензивные препараты – ингибиторы АПФ и блокаторы рецепторов ангиотензина II – также могут препятствовать развитию гипокалиемии. Следует по возможности полностью устранять причину гипокалиемии тогда, когда это возможно, например при первичном гиперальдостеронизме, обусловленном солитарной аденомой надпочечника. При синдроме Барттера обосновано назначение нестероидных противовоспалительных препаратов, уменьшающих продукцию почечных простагландинов, однако у пациентов с почечной недостаточностью эти препараты противопоказаны.
Уменьшения экскреции калия достигают назначением калий-сберегающих диуретиков – антагонистов альдостерона (спиронолактона) и блокаторов трансмембранного траспорта натрия и калия (триамтерена, амилорида). Некоторые антигипертензивные препараты – ингибиторы АПФ и блокаторы рецепторов ангиотензина II – также могут препятствовать развитию гипокалиемии. Следует по возможности полностью устранять причину гипокалиемии тогда, когда это возможно, например при первичном гиперальдостеронизме, обусловленном солитарной аденомой надпочечника. При синдроме Барттера обосновано назначение нестероидных противовоспалительных препаратов, уменьшающих продукцию почечных простагландинов, однако у пациентов с почечной недостаточностью эти препараты противопоказаны.
Гиперкалиемия
Гиперкалиемию констатируют при повышении плазменной концентрации калия > 5 мЭкв/л. Если концентрация калия превышает 6,5 мЭкв/л, следует обсуждать экстренное проведение гемодиализа.
Лечебная тактика при гиперкалиемии во многом зависит от причины, ее вызвавшей (табл. 1.10). Среди причин гиперкалиемии особое значение имеют лекарственные препараты.
Даже выраженная гиперкалиемия может не сопровождаться клиническими проявлениями. Специфических клинических признаков гиперкалиемии не существует. Возможно снижение частоты сердечных сокращений.
ЭКГ-признаки гиперкалиемии включают:
• рост амплитуды Т-зубца (высота его может достигать высоты зубца R);
• уплощение и/или исчезновение зубца Р;
• расширение комплекса QRS.
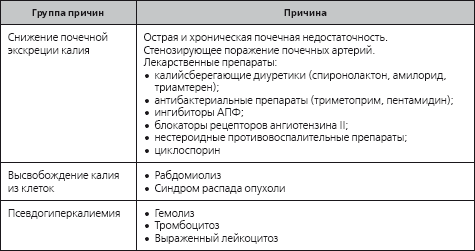
Таблица 1.10
Причины гиперкалиемии
 Специфические изменения ЭКГ при гиперкалиемии являются показанием к выполнению экстренного гемодиализа. Гиперкалиемия осложняется фатальными желудочковыми аритмиями. Если концентрация калия в плазме достигает 7 мЭкв/л, проведение экстренного гемодиализа может быть обоснованным даже при отсутствии изменений на ЭКГ.
Специфические изменения ЭКГ при гиперкалиемии являются показанием к выполнению экстренного гемодиализа. Гиперкалиемия осложняется фатальными желудочковыми аритмиями. Если концентрация калия в плазме достигает 7 мЭкв/л, проведение экстренного гемодиализа может быть обоснованным даже при отсутствии изменений на ЭКГ.
Cтратегия лечения гиперкалиемии включает:
• внутривенное введение 20–30 мл 10 %-ного раствора кальция глюконата или 10 %-ного раствора кальция хлорида; спустя 5 минут возможно повторное введение, если ЭКГ-признаки сохраняются;
• внутривенное введение 10 единиц короткодействующего инсулина в сочетании с 5 %-ным раствором глюкозы;
• внутривенное введение 40–80 мг фуросемида или прием этой же дозы per os;
• при калиемии > 6,5 мЭкв/л может быть обоснованным проведение экстренного гемодиализа.
У всех пациентов с гиперкалиемией должны быть отменены лекарственные препараты, способствующие дальнейшему нарастанию плазменной концентрации калия. Возможно назначение ионообменных смол. Дальнейшее ведение больных с гиперкалиемией во многом зависит от причины, обусловившей ее возникновение (см. также «Злокачественная артериальная гипертензия», «Тромботические микроангиопатии», «Тромбоз почечных сосудов», «Острая склеродермическая нефропатия», «Холестериновая эмболия почечных артерий»).
Глава 2
Глава 3
Содержание калия в некоторых пищевых продуктах

Гиперкалиемия
Гиперкалиемию констатируют при повышении плазменной концентрации калия > 5 мЭкв/л. Если концентрация калия превышает 6,5 мЭкв/л, следует обсуждать экстренное проведение гемодиализа.
Лечебная тактика при гиперкалиемии во многом зависит от причины, ее вызвавшей (табл. 1.10). Среди причин гиперкалиемии особое значение имеют лекарственные препараты.
Даже выраженная гиперкалиемия может не сопровождаться клиническими проявлениями. Специфических клинических признаков гиперкалиемии не существует. Возможно снижение частоты сердечных сокращений.
ЭКГ-признаки гиперкалиемии включают:
• рост амплитуды Т-зубца (высота его может достигать высоты зубца R);
• уплощение и/или исчезновение зубца Р;
• расширение комплекса QRS.
Таблица 1.10
Причины гиперкалиемии

Cтратегия лечения гиперкалиемии включает:
• внутривенное введение 20–30 мл 10 %-ного раствора кальция глюконата или 10 %-ного раствора кальция хлорида; спустя 5 минут возможно повторное введение, если ЭКГ-признаки сохраняются;
• внутривенное введение 10 единиц короткодействующего инсулина в сочетании с 5 %-ным раствором глюкозы;
• внутривенное введение 40–80 мг фуросемида или прием этой же дозы per os;
• при калиемии > 6,5 мЭкв/л может быть обоснованным проведение экстренного гемодиализа.
У всех пациентов с гиперкалиемией должны быть отменены лекарственные препараты, способствующие дальнейшему нарастанию плазменной концентрации калия. Возможно назначение ионообменных смол. Дальнейшее ведение больных с гиперкалиемией во многом зависит от причины, обусловившей ее возникновение (см. также «Злокачественная артериальная гипертензия», «Тромботические микроангиопатии», «Тромбоз почечных сосудов», «Острая склеродермическая нефропатия», «Холестериновая эмболия почечных артерий»).
Глава 2
Нефротический криз
Нефротический криз – резкое снижение объема циркулирующей крови, обусловленное падением онкотического давления. У больных нефротическим синдромом с выраженной гипальбуминемией он проявляется артериальной гипотензией и болезненной мигрирующей эритемой, возникновение которой связано с локальной кожной гиперпродукцией кининов. Нефротический криз – одна из причин острого ухудшения состояния пациентов с нефротическим синдромом – нередко становится фатальным.
Нефротический синдром, как и другие «большие» нефрологические синдромы, может очень быстро сопровождаться острым развитием угрожающих жизни осложнений. Часть из них не являются строго специфичными именно для нефротического синдрома, их возникновение отражает в большей степени эволюцию хронических болезней почек и/или расстройства водно-электролитного обмена. Ведущее значение для прогноза нередко приобретают также осложнения иммуносупрессивной терапии (табл. 2.1). Однако только для нефротического синдрома характерно формирование быстро нарастающей гиповолемии (вплоть до гиповолемического шока), имеющей характерные клинические проявления и получившей название нефротического криза.
Таблица 2.1
Потенциальные осложнения нефротического синдрома

 Этиология
Этиология
Нефротический криз всегда развивается только при уже сформировавшемся нефротическом синдроме, наблюдающемся при различных заболеваниях (табл. 2.2). Обязательные признаки нефротического синдрома включают:
• относительно длительную «большую» протеинурию > 3 г/сутки;
• выраженную гипальбуминемию;
• массивные отеки, нередко достигающие степени анасарки.
В качестве дополнительных признаков нефротического синдрома рассматривают нарушения обмена липопротеидов – увеличение сывороточной концентрации общего холестерина и триглицеридов, достигающей значений, практически не отмечающихся в популяции, даже при первичных, генетически детерминированных дислипопротеидемиях.
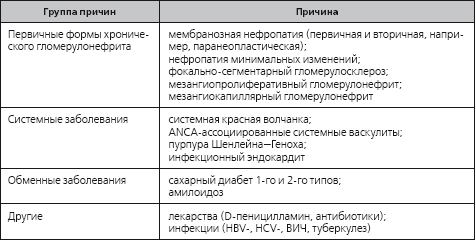
Таблица 2.2
Этиология нефротического синдрома
 Факторы риска нефротического криза четко не определены, и, кроме того, трудно однозначно выделить почечные заболевания, при которых он развивается чаще. Тем не менее можно утверждать, что нефротический криз развивается преимущественно при так называемом гиповолемическом варианте нефротического синдрома, который, по-видимому, несколько чаще наблюдается при хроническом гломерулонефрите (мембранозной нефропатии, фокально-сегментарном гломерулосклерозе, волчаночном нефрите), а также при IV–V стадиях диабетической нефропатии. Гиповолемический вариант нефротического синдрома ориентировочно выделяют на основании оценки АД и альбуминемии. Кроме того, для него несколько чаще свойственно снижение скорости клубочковой фильтрации (табл. 2.3).
Факторы риска нефротического криза четко не определены, и, кроме того, трудно однозначно выделить почечные заболевания, при которых он развивается чаще. Тем не менее можно утверждать, что нефротический криз развивается преимущественно при так называемом гиповолемическом варианте нефротического синдрома, который, по-видимому, несколько чаще наблюдается при хроническом гломерулонефрите (мембранозной нефропатии, фокально-сегментарном гломерулосклерозе, волчаночном нефрите), а также при IV–V стадиях диабетической нефропатии. Гиповолемический вариант нефротического синдрома ориентировочно выделяют на основании оценки АД и альбуминемии. Кроме того, для него несколько чаще свойственно снижение скорости клубочковой фильтрации (табл. 2.3).
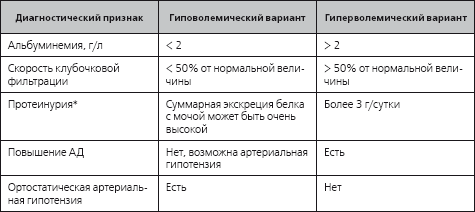
Таблица 2.3
Дифференциация гиперволемического и гиповолемического вариантов нефротического синдрома
 *Сама по себе величина экскреции белков, в том числе альбумина, с мочой далеко не всегда является детерминантой гипальбуминемии. При сохранной белок-синтетической функции печени и/или в ситуации, когда пул белков, попадающих в мочу, представлен не альбумином (например, протеинурия переполнения при парапротеинемии), даже очень большая протеинурия может не сопровождаться снижением концентрации альбумина в плазме крови.
*Сама по себе величина экскреции белков, в том числе альбумина, с мочой далеко не всегда является детерминантой гипальбуминемии. При сохранной белок-синтетической функции печени и/или в ситуации, когда пул белков, попадающих в мочу, представлен не альбумином (например, протеинурия переполнения при парапротеинемии), даже очень большая протеинурия может не сопровождаться снижением концентрации альбумина в плазме крови.
Нефротический криз может развиваться спонтанно и непредсказуемо. Тем не менее в значительной части случаев развитие нефротического криза провоцируют приводимые ниже факторы:
• потеря жидкости и натрия, связанные с приемом или инфузией неадекватно большой дозы петлевого диуретика;
• потеря жидкости при диарее любого происхождения;
• инфекционное осложнение (инфицирование кожных покровов, пневмония, кишечная инфекция) с подъемом температуры тела и артериальной гипотензией.
Патогенез
Многие аспекты патогенеза нефротического криза остаются до конца не изученными. Вместе с тем можно предполагать, что развитие нефротического криза, наблюдающегося преимущественно при его гиповолемическом варианте, может быть обусловлено:
• практически полной утратой селективности гломерулярной базальной мембраны, наблюдающейся при серьезном ее повреждении, типичном для тяжелого гломерулонефрита, IV–V cтадий диабетической нефропатии и амилоидоза;
• значительными потерями альбумина с мочой, приводящими к дальнейшему снижению онкотического давления крови;
• снижением сывороточной концентрации натрия, обусловленным как избыточным выходом его из циркулирующей плазмы в тканевую отечную и накапливающуюся в серозных полостях жидкость, так и потерями с мочой, возникающими при передозировке петлевых диуретиков;
• увеличением клиренса осмотически свободной и осмотически связанной воды (как правило, происходит при передозировке петлевых диуретиков).
У пациентов с гиповолемическим вариантом нефротического синдрома, у которых развивается нефротический криз, как правило, исходно снижена активность ренин-ангиотензин-альдостероновой системы. Вместе с тем далеко не всегда удается установить строгое соответствие между сывороточной концентрацией отдельных составляющих ренин-ангиотензин-альдостероновой системы (например, ангиотензина II или альдостерона) и выраженностью их локально-почечных эффектов, в частности способностью препятствовать экскреции натрия. На экспериментальных моделях нефротического синдрома было показано, что по мере увеличения его продолжительности в клетках-мишенях (эпителиоциты почечных канальцев и собирательных трубочек) значительно возрастает экспрессия субъединиц эпителиальных натриевых каналов (eNaC), в том числе основной – a-субъединицы (aENac), которую индуцируют также ангиотензин II, взаимодействующий с рецепторами I типа, и альдостерон.
Хорошо известно, что при нефротическом синдроме значительно снижается эффективность фуросемида, и именно отсутствие заметного прироста диуреза в ответ на парентеральное введение его первой большой дозы заставляет клинициста применять его повторно. Однако следует иметь в виду, что фармакокинетика фуросемида при нефротическом синдроме характеризуется неравномерностью его распределения в плазме крови, связанной со значительным снижением плазменной концентрации альбумина – основного транспортера фуросемида к клеткам толстого восходящего сегмента петли Генле. Кроме того, большая часть (около 80 %) попавшего в организм человека фуросемида реализует свой диуретический эффект при взаимодействии с апикальным полюсом эпителиоцитов толстого восходящего сегмента петли Генле. Таким образом, для обеспечения постоянства диуретического эффекта фуросемида во времени необходима непрерывная фильтрация его в первичную мочу. У пациентов с гиповолемическим вариантом нефротического синдрома скорость клубочковой фильтрации всегда снижена. При массивной протеинурии значительная часть фуросемида в первичной моче остается связанной с экскретируемым альбумином, не оказывая, следовательно, реального диуретического действия. В связи с этим диуретический эффект фуросемида при нефротическом синдроме, как правило, ослабевает и, кроме того, отличается неравномерностью: отсутствие прироста диуреза непосредственно после перорального приема или внутривенного введения препарата может сменяться периодом форсированного диуреза (особенно если вслед за первой дозой фуросемида были введены еще несколько), и именно в этот период опасность развития нефротического криза максимальна.
Гиповолемический нефротический синдром – одна из наиболее трудных для подбора дозы петлевых диуретиков ситуация. Факторы, обусловливающие формирование резистентности к диуретикам при нефротическом синдроме, включают:
• артериальную гипотензию (типична для амилоидоза почек и гиповолемического варианта нефротического синдрома другого происхождения; может усугубляться при передозировке антигипертензивных препаратов, развитии инфекционных осложнений с лихорадкой, а также для тромбоэмболии ветвей легочной артерии);
• гипальбуминемию, которая особенно существенно влияет на диуретическую эффективность фуросемида;
• снижение скорости клубочковой фильтрации, приводящее к уменьшению выраженности диуретического действия фуросемида и утрате эффективности тиазидовых диуретиков. Оно может быть обусловлено активностью почечного поражения или связано с фибротической трансформацией почечной ткани, лежащей в основе хронической почечной недостаточности. Потенциально обратимые причины снижения скорости клубочковой фильтрации – гипоперфузия почечной ткани (в том числе вследствие системной артериальной гипотензии или при образовании тромбов во внутрипочечном сосудистом русле), обструкция почечных канальцев (например, кристаллами уратов);
• тромбоз почечных вен;
• гипонатриемию любого происхождения.
Универсальный молекулярный механизм формирования указанной резистентности к диуретикам – снижение чувствительности эпителиоцитов почечных канальцев к натрийуретическим пептидам (предсердному, мозговому), а также их паракринным аналогам (урогуанилину). Показано, что в сравнении со здоровыми лицами у больных нефротическим синдромом наблюдается достоверно меньший прирост экскреции натрия после инфузии предсердного натрийуретического пептида. Снижение чувствительности клеток-мишеней к натрийуретическим пептидам при нефротическом синдроме определяется постепенным истощением экспрессии цГМФ – универсального вторичного мессенджера для этих гормонов. При инфузии цГМФ у пациентов с нефротическим синдромом не удается отметить повышения мочевой экскреции: очевидно, цГМФ полностью потребляется эпителиоцитами почечных канальцев.
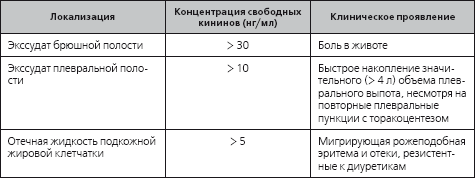
Формирование одного из наиболее характерных признаков нефротического криза – мигрирующей болезненной кожной эритемы, а также болей в животе – связано с локальной гиперпродукцией кининов, подтверждаемой обнаружением повышенного содержания калликреина и брадиникина в отечной жидкости, особенно полученной из эритематозных участков кожи и экссудата, локализующегося в серозных полостях. При гиповолемическом варианте нефротического синдрома, особенно при развивающейся резистентности к диуретикам, наряду с повышением концентрации компонентов калликреин-кининовой системы наблюдается очень низкая активность ферментов, разрушающих кинины (кининаз, a1-антитрипсина, нейтральной эндопептидазы, активность которых может также быть подавлена при применении ингибиторов ангиотензин-превращающего фермента). Установлено, что достоверное повышение экскреции с мочой калликреина (по сравнению с таковой у здоровых представителей контрольной группы) наблюдают у больных нефротическим синдромом как при нормальной, так и при повышенной активности ренина плазмы. Следовательно, при нефротическом синдроме постепенно исчезает физиологическая взаимосвязь между активностью ренин-ангиотензин-альдостероновой и калликреин-кининовой систем. Более того, активация калликреин-кининовой системы, играющая одну из главных ролей в патогенезе нефротического криза, наблюдается именно при нефротическом синдроме, но не других «больших» нефрологических синдромах. Показано, что при хроническом гломерулонефрите с мочевым синдромом экскреция с мочой калликреина снижается по сравнению с нормой более чем в 2,5 раза, а при хроническом гломерулонефрите с нефротическим синдромом – возрастает более чем в 2 раза. Обследование больных нефротическим синдромом в нашей клинике позволило установить связь между показателями, характеризующими активность калликреин-кининовой системы, и клиническими проявлениями нефротического синдрома (табл. 2.4). Увеличение концентрации и продолжительности действия компонентов калликреин-кининовой системы обусловливает формирование болезненной кожной эритемы, болей в животе, а также усиление вазодилатации, вызывающей нарастание артериальной гипотензии.
Артериальная гипотензия, возникающая или нарастающая при нефротическом кризе, обусловлена как вазодилатирующим действием кининов, так и гиповолемией, связанной со снижением онкотического давления крови, а также, возможно, гипонатриемией. Артериальная гипотензия приводит к снижению перфузии почечной ткани, в связи с чем при нефротическом кризе наблюдают снижение скорости клубочковой фильтрации, нередко сопровождающееся олигоанурией.
Таблица 2.4
Содержание кининов в биологических жидкостях при различных клинических проявлениях нефротического криза (по Л.Р. Полянцевой, 1985)
 Клиническая картина
Клиническая картина
Клиническая картина нефротического криза достаточно характерна. Нередко развитие его происходит под действием названных выше провоцирующих факторов (например, при передозировке петлевых диуретиков), но часто бывает и спонтанным. В целом всех больных нефротическим синдромом с тенденцией к артериальной гипотензии, в том числе ортостатической, но особенно с гипальбуминемией < 2 г/л следует относить в группу высокого риска развития нефротического криза.
Клинические признаки нефротического криза включают:
• нарастающую артериальную гипотензию с головокружением, слабостью, в дальнейшем – нарушениями сознания;
• тошноту, рвоту;
• боли в животе иногда в сочетании с другими признаками «острого живота»;
• мигрирующую болезненную эритему, локализующуюся на боковых поверхностях передней брюшной стенки и бедрах;
• как правило, олигоанурию.
Диагноз
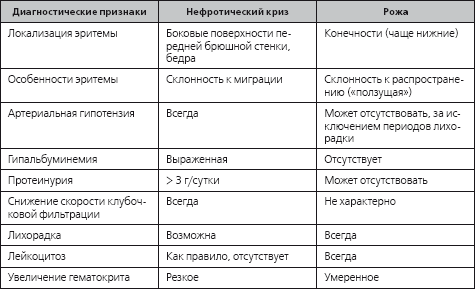
Если нефротический синдром распознан своевременно и при этом проводится мониторинг АД и диуреза, диагноз нефротического криза зачастую не вызывает затруднений. Дифференциация нефротического криза с рожистым высыпанием осуществляется на основании особенностей клинико-лабораторных анализов (табл. 2.5).
Таблица 2.5
Дифференциальный диагноз нефротического криза
 Лечение
Лечение
Основу лечения нефротического криза составляет коррекция объема циркулирующей крови. Единственный подход, эффективный при нефротическом кризе, – трансфузия плазмы крови. Инфузия альбумина заведомо менее эффективна.
Селективные антикининовые препараты не разработаны. Свойствами антагониста брадикинина обладает пармидин, ранее использовавшийся также как антигиперлипидемический препарат. Назначают пармидин внутрь, минимальная доза – 0,25 мг 3–4 раза в день; возможно увеличение разовой дозы до 0,75 мг. Пармидин имеет только дополнительное значение в лечении нефротического криза и в настоящее время в нашей стране малодоступен.
Больные нефротическим кризом характеризуются максимальным риском венозных тромбозов и эмболий. В связи с этим им может быть показано назначение низкомолекулярных гепаринов в профилактических дозах, однако безопасность этих препаратов именно при нефротическом кризе (обоснованность их назначения больным нефротическим синдромом не вызывает сомнения) требует дальнейшего уточнения.
Прогноз
Прогноз при нефротическом кризе труднопредсказуем. Хотя бы один эпизод нефротического криза существенно затрудняет подбор терапии (как патогенетической, так и диуретической) нефротического синдрома. По-видимому, риск фатального исхода максимален при развитии нефротического криза у больного амилоидозом почек.
Перспективы
Перспективы в лечении и профилактике нефротического криза определяются совершенствованием протоколов инфузии плазмы и альбумина, а также разработкой антикининовых препаратов с направленным (таргетным) действием. Для предупреждения развития нефротического криза особое значение приобретают создание и клиническая апробация препаратов, селективно и управляемо уменьшающих проницаемость гломерулярной базальной мембраны для альбумина.
Неотложные мероприятия
• Отменить диуретики.
• Начать инфузию свежезамороженной плазмы.
• Осуществлять мониторинг АД и биохимических показателей крови (креатининемия, альбуминемия).
• Выполнить общий анализ крови.
Больной нефротическим кризом всегда должен находиться в условиях отделения реанимации и интенсивной терапии.
Нефротический синдром, как и другие «большие» нефрологические синдромы, может очень быстро сопровождаться острым развитием угрожающих жизни осложнений. Часть из них не являются строго специфичными именно для нефротического синдрома, их возникновение отражает в большей степени эволюцию хронических болезней почек и/или расстройства водно-электролитного обмена. Ведущее значение для прогноза нередко приобретают также осложнения иммуносупрессивной терапии (табл. 2.1). Однако только для нефротического синдрома характерно формирование быстро нарастающей гиповолемии (вплоть до гиповолемического шока), имеющей характерные клинические проявления и получившей название нефротического криза.
Таблица 2.1
Потенциальные осложнения нефротического синдрома


Нефротический криз всегда развивается только при уже сформировавшемся нефротическом синдроме, наблюдающемся при различных заболеваниях (табл. 2.2). Обязательные признаки нефротического синдрома включают:
• относительно длительную «большую» протеинурию > 3 г/сутки;
• выраженную гипальбуминемию;
• массивные отеки, нередко достигающие степени анасарки.
В качестве дополнительных признаков нефротического синдрома рассматривают нарушения обмена липопротеидов – увеличение сывороточной концентрации общего холестерина и триглицеридов, достигающей значений, практически не отмечающихся в популяции, даже при первичных, генетически детерминированных дислипопротеидемиях.
Таблица 2.2
Этиология нефротического синдрома

Таблица 2.3
Дифференциация гиперволемического и гиповолемического вариантов нефротического синдрома

Нефротический криз может развиваться спонтанно и непредсказуемо. Тем не менее в значительной части случаев развитие нефротического криза провоцируют приводимые ниже факторы:
• потеря жидкости и натрия, связанные с приемом или инфузией неадекватно большой дозы петлевого диуретика;
• потеря жидкости при диарее любого происхождения;
• инфекционное осложнение (инфицирование кожных покровов, пневмония, кишечная инфекция) с подъемом температуры тела и артериальной гипотензией.
Патогенез
Многие аспекты патогенеза нефротического криза остаются до конца не изученными. Вместе с тем можно предполагать, что развитие нефротического криза, наблюдающегося преимущественно при его гиповолемическом варианте, может быть обусловлено:
• практически полной утратой селективности гломерулярной базальной мембраны, наблюдающейся при серьезном ее повреждении, типичном для тяжелого гломерулонефрита, IV–V cтадий диабетической нефропатии и амилоидоза;
• значительными потерями альбумина с мочой, приводящими к дальнейшему снижению онкотического давления крови;
• снижением сывороточной концентрации натрия, обусловленным как избыточным выходом его из циркулирующей плазмы в тканевую отечную и накапливающуюся в серозных полостях жидкость, так и потерями с мочой, возникающими при передозировке петлевых диуретиков;
• увеличением клиренса осмотически свободной и осмотически связанной воды (как правило, происходит при передозировке петлевых диуретиков).
У пациентов с гиповолемическим вариантом нефротического синдрома, у которых развивается нефротический криз, как правило, исходно снижена активность ренин-ангиотензин-альдостероновой системы. Вместе с тем далеко не всегда удается установить строгое соответствие между сывороточной концентрацией отдельных составляющих ренин-ангиотензин-альдостероновой системы (например, ангиотензина II или альдостерона) и выраженностью их локально-почечных эффектов, в частности способностью препятствовать экскреции натрия. На экспериментальных моделях нефротического синдрома было показано, что по мере увеличения его продолжительности в клетках-мишенях (эпителиоциты почечных канальцев и собирательных трубочек) значительно возрастает экспрессия субъединиц эпителиальных натриевых каналов (eNaC), в том числе основной – a-субъединицы (aENac), которую индуцируют также ангиотензин II, взаимодействующий с рецепторами I типа, и альдостерон.
Хорошо известно, что при нефротическом синдроме значительно снижается эффективность фуросемида, и именно отсутствие заметного прироста диуреза в ответ на парентеральное введение его первой большой дозы заставляет клинициста применять его повторно. Однако следует иметь в виду, что фармакокинетика фуросемида при нефротическом синдроме характеризуется неравномерностью его распределения в плазме крови, связанной со значительным снижением плазменной концентрации альбумина – основного транспортера фуросемида к клеткам толстого восходящего сегмента петли Генле. Кроме того, большая часть (около 80 %) попавшего в организм человека фуросемида реализует свой диуретический эффект при взаимодействии с апикальным полюсом эпителиоцитов толстого восходящего сегмента петли Генле. Таким образом, для обеспечения постоянства диуретического эффекта фуросемида во времени необходима непрерывная фильтрация его в первичную мочу. У пациентов с гиповолемическим вариантом нефротического синдрома скорость клубочковой фильтрации всегда снижена. При массивной протеинурии значительная часть фуросемида в первичной моче остается связанной с экскретируемым альбумином, не оказывая, следовательно, реального диуретического действия. В связи с этим диуретический эффект фуросемида при нефротическом синдроме, как правило, ослабевает и, кроме того, отличается неравномерностью: отсутствие прироста диуреза непосредственно после перорального приема или внутривенного введения препарата может сменяться периодом форсированного диуреза (особенно если вслед за первой дозой фуросемида были введены еще несколько), и именно в этот период опасность развития нефротического криза максимальна.
Гиповолемический нефротический синдром – одна из наиболее трудных для подбора дозы петлевых диуретиков ситуация. Факторы, обусловливающие формирование резистентности к диуретикам при нефротическом синдроме, включают:
• артериальную гипотензию (типична для амилоидоза почек и гиповолемического варианта нефротического синдрома другого происхождения; может усугубляться при передозировке антигипертензивных препаратов, развитии инфекционных осложнений с лихорадкой, а также для тромбоэмболии ветвей легочной артерии);
• гипальбуминемию, которая особенно существенно влияет на диуретическую эффективность фуросемида;
• снижение скорости клубочковой фильтрации, приводящее к уменьшению выраженности диуретического действия фуросемида и утрате эффективности тиазидовых диуретиков. Оно может быть обусловлено активностью почечного поражения или связано с фибротической трансформацией почечной ткани, лежащей в основе хронической почечной недостаточности. Потенциально обратимые причины снижения скорости клубочковой фильтрации – гипоперфузия почечной ткани (в том числе вследствие системной артериальной гипотензии или при образовании тромбов во внутрипочечном сосудистом русле), обструкция почечных канальцев (например, кристаллами уратов);
• тромбоз почечных вен;
• гипонатриемию любого происхождения.
Универсальный молекулярный механизм формирования указанной резистентности к диуретикам – снижение чувствительности эпителиоцитов почечных канальцев к натрийуретическим пептидам (предсердному, мозговому), а также их паракринным аналогам (урогуанилину). Показано, что в сравнении со здоровыми лицами у больных нефротическим синдромом наблюдается достоверно меньший прирост экскреции натрия после инфузии предсердного натрийуретического пептида. Снижение чувствительности клеток-мишеней к натрийуретическим пептидам при нефротическом синдроме определяется постепенным истощением экспрессии цГМФ – универсального вторичного мессенджера для этих гормонов. При инфузии цГМФ у пациентов с нефротическим синдромом не удается отметить повышения мочевой экскреции: очевидно, цГМФ полностью потребляется эпителиоцитами почечных канальцев.
Формирование одного из наиболее характерных признаков нефротического криза – мигрирующей болезненной кожной эритемы, а также болей в животе – связано с локальной гиперпродукцией кининов, подтверждаемой обнаружением повышенного содержания калликреина и брадиникина в отечной жидкости, особенно полученной из эритематозных участков кожи и экссудата, локализующегося в серозных полостях. При гиповолемическом варианте нефротического синдрома, особенно при развивающейся резистентности к диуретикам, наряду с повышением концентрации компонентов калликреин-кининовой системы наблюдается очень низкая активность ферментов, разрушающих кинины (кининаз, a1-антитрипсина, нейтральной эндопептидазы, активность которых может также быть подавлена при применении ингибиторов ангиотензин-превращающего фермента). Установлено, что достоверное повышение экскреции с мочой калликреина (по сравнению с таковой у здоровых представителей контрольной группы) наблюдают у больных нефротическим синдромом как при нормальной, так и при повышенной активности ренина плазмы. Следовательно, при нефротическом синдроме постепенно исчезает физиологическая взаимосвязь между активностью ренин-ангиотензин-альдостероновой и калликреин-кининовой систем. Более того, активация калликреин-кининовой системы, играющая одну из главных ролей в патогенезе нефротического криза, наблюдается именно при нефротическом синдроме, но не других «больших» нефрологических синдромах. Показано, что при хроническом гломерулонефрите с мочевым синдромом экскреция с мочой калликреина снижается по сравнению с нормой более чем в 2,5 раза, а при хроническом гломерулонефрите с нефротическим синдромом – возрастает более чем в 2 раза. Обследование больных нефротическим синдромом в нашей клинике позволило установить связь между показателями, характеризующими активность калликреин-кининовой системы, и клиническими проявлениями нефротического синдрома (табл. 2.4). Увеличение концентрации и продолжительности действия компонентов калликреин-кининовой системы обусловливает формирование болезненной кожной эритемы, болей в животе, а также усиление вазодилатации, вызывающей нарастание артериальной гипотензии.
Артериальная гипотензия, возникающая или нарастающая при нефротическом кризе, обусловлена как вазодилатирующим действием кининов, так и гиповолемией, связанной со снижением онкотического давления крови, а также, возможно, гипонатриемией. Артериальная гипотензия приводит к снижению перфузии почечной ткани, в связи с чем при нефротическом кризе наблюдают снижение скорости клубочковой фильтрации, нередко сопровождающееся олигоанурией.
Таблица 2.4
Содержание кининов в биологических жидкостях при различных клинических проявлениях нефротического криза (по Л.Р. Полянцевой, 1985)

Клиническая картина нефротического криза достаточно характерна. Нередко развитие его происходит под действием названных выше провоцирующих факторов (например, при передозировке петлевых диуретиков), но часто бывает и спонтанным. В целом всех больных нефротическим синдромом с тенденцией к артериальной гипотензии, в том числе ортостатической, но особенно с гипальбуминемией < 2 г/л следует относить в группу высокого риска развития нефротического криза.
Клинические признаки нефротического криза включают:
• нарастающую артериальную гипотензию с головокружением, слабостью, в дальнейшем – нарушениями сознания;
• тошноту, рвоту;
• боли в животе иногда в сочетании с другими признаками «острого живота»;
• мигрирующую болезненную эритему, локализующуюся на боковых поверхностях передней брюшной стенки и бедрах;
• как правило, олигоанурию.
Диагноз
Если нефротический синдром распознан своевременно и при этом проводится мониторинг АД и диуреза, диагноз нефротического криза зачастую не вызывает затруднений. Дифференциация нефротического криза с рожистым высыпанием осуществляется на основании особенностей клинико-лабораторных анализов (табл. 2.5).
Таблица 2.5
Дифференциальный диагноз нефротического криза

Основу лечения нефротического криза составляет коррекция объема циркулирующей крови. Единственный подход, эффективный при нефротическом кризе, – трансфузия плазмы крови. Инфузия альбумина заведомо менее эффективна.
Селективные антикининовые препараты не разработаны. Свойствами антагониста брадикинина обладает пармидин, ранее использовавшийся также как антигиперлипидемический препарат. Назначают пармидин внутрь, минимальная доза – 0,25 мг 3–4 раза в день; возможно увеличение разовой дозы до 0,75 мг. Пармидин имеет только дополнительное значение в лечении нефротического криза и в настоящее время в нашей стране малодоступен.
Больные нефротическим кризом характеризуются максимальным риском венозных тромбозов и эмболий. В связи с этим им может быть показано назначение низкомолекулярных гепаринов в профилактических дозах, однако безопасность этих препаратов именно при нефротическом кризе (обоснованность их назначения больным нефротическим синдромом не вызывает сомнения) требует дальнейшего уточнения.
Прогноз
Прогноз при нефротическом кризе труднопредсказуем. Хотя бы один эпизод нефротического криза существенно затрудняет подбор терапии (как патогенетической, так и диуретической) нефротического синдрома. По-видимому, риск фатального исхода максимален при развитии нефротического криза у больного амилоидозом почек.
Перспективы
Перспективы в лечении и профилактике нефротического криза определяются совершенствованием протоколов инфузии плазмы и альбумина, а также разработкой антикининовых препаратов с направленным (таргетным) действием. Для предупреждения развития нефротического криза особое значение приобретают создание и клиническая апробация препаратов, селективно и управляемо уменьшающих проницаемость гломерулярной базальной мембраны для альбумина.
Неотложные мероприятия
• Отменить диуретики.
• Начать инфузию свежезамороженной плазмы.
• Осуществлять мониторинг АД и биохимических показателей крови (креатининемия, альбуминемия).
• Выполнить общий анализ крови.
Больной нефротическим кризом всегда должен находиться в условиях отделения реанимации и интенсивной терапии.
Глава 3
Быстропрогрессирующий гломерулонефрит
Быстропрогрессирующий гломерулонефрит – в первую очередь клиническое понятие, и выделяют его, ориентируясь на темпы ухудшения почечной функции. Быстропрогрессирующий гломерулонефрит констатируют, если сывороточная концентрация креатинина возрастает в 2 и более раза каждые 3 месяца. Ухудшение фильтрационной функции почек при быстропрогрессируюшем гломерулонефрите иногда приобретает фульминантный характер, в течение нескольких недель достигая степени терминальной почечной недостаточности, которая, тем не менее, нередко демонстрирует способность к обратному развитию при своевременном применении агрессивных комбинаций иммунодепрессантов.
В качестве единого морфологического почечного субстрата, соответствующего клинически диагностированному быстропрогрессирующему гломерулонефриту, рассматривают экстракапиллярные клеточные или фиброзно-клеточные полулуния (экстракапиллярный гломерулонефрит), обнаруживаемые не менее чем в 50 % клубочков. Вместе с тем констатировать точное соответствие морфологических изменений почечной ткани быстроте ухушения функции почек удается далеко не всегда, поскольку почечное поражение может принимать быстропрогрессирующее течение в связи с присоединением почечной тромботической микроангиопатии, острых тубуло-интерстициальных процессов, спровоцированных, например, примененными лекарственными препаратами (нестероидными противовоспалительными препаратами, антибиотиками и противогрибковыми агентами).
Быстропрогрессирующий гломерулонефрит – всегда неотложная ситуация, но, тем не менее, далеко не всегда характеризующаяся однозначно неблагоприятным прогнозом, поскольку своевременная иммуносупрессивная терапия, возможно, в комбинации с аферезными методами лечения может «оборвать» почечный процесс и привести если не к полному восстановлению фильтрационной функции почек, то по крайней мере к ее значительному улучшению.
Эпидемиология
Данные, характеризующие эпидемиологию быстропрогрессирующего гломерулонефрита, получают главным образом при анализе регистров больных острой почечной недостаточностью или архивов биопсий почки. Так, в медицинском центре Университета Чикаго в течение 7 лет было обследовано 259 пациентов с острой почечной недостаточностью в возрасте старше 60 лет, которым была выполнена биопсия почки. У 31,2 % из них был диагностирован быстропрогрессирующий малоиммунный (pauci-) гломерулонефрит с полулуниями, еще у 4,0 % – антительный его вариант, отличавшийся наличием антител к базальной мембране клубочка (анти-БМК-антител). При анализе другого регистра биопсий почки, включавшего возникшие в течение 15 лет 1122 случая острой почечной недостаточности, было выяснено, что в 9,4 % случаев причиной ее был экстракапиллярный гломерулонефрит с типичными клубочковыми полулуниями. Анти-БМК-антительный (тип I) и иммунокомплексный (тип II) типы быстропрогрессирующего гломерулонефрита были обнаружены у 10,1 % из 2281 пациента, которым в течение 12 лет была выполнена биопсия почки в связи с необъяснимой очевидными причинами острой почечной недостаточностью.
Быстропрогрессирующий гломерулонефрит занимает определенное место и в структуре хронических болезней почек, выясняемой на основании анализа архивов биопсий почки, выполненных по разнообразными поводам в разных странах. Так, по данным регистра, включающего 635 биопсий почки, выполненных за 10 лет в 2 регионах Румынии, наличие экстракапиллярного гломерулонефрита с полулуниями было отмечено в 7,9 % случаев, что соответствует заболеваемости, составляющей 3,3 случая на 1 млн человек. По данным V. Paninchi и соавт. (2007), из 3810 биопсий почки, выполненных в нефрологическом отделения госпиталя Пизы (Италия) с 1977 по 2005-й годы, в 2,7 % случаев был выявлен именно быстропрогрессирующий гломерулонефрит с полулуниями.
В большинстве стран отмечается неуклонный рост заболеваемости быстропрогрессирующим гломерулонефритом, в том числе постепенное увеличение числа заболевших в группе лиц пожилого и старческого возраста. Развитие быстропрогрессируюшего гломерулонефрита все чаще наблюдают и у детей. Понятно, что эпидемиологическая характеристика быстропрогрессирующего нефрита, основанная только на результатах анализа баз данных биопсий почки, позволяет составить представление о распространенности лишь его отдельных морфологических форм, например эктракапиллярного гломерулонефрита с полулуниями и почечных васкулитов. По-прежнему актуальными остаются описания отдельных наблюдений быстропрогрессирующего гломерулонефрита, во многом расширяющие представления о возможных этиологических факторах этого заболевания.
Этиология
Пока не идентифицированы этиологические факторы, однозначно вызывающие развитие быстропрогрессирующего гломерулонефрита. Тем не менее в отдельных случаях связь его развития с отдельными повреждающими воздействиями (например, первым приемом лекарственного препарата, инфекцией) бывает очевидной. Четко продемонстрировано частое развитие быстропрогрессирующего гломерулонефрита при некоторых системных заболеваниях (HCV-инфекции, особенно ассоциированной со смешанной криоглобулинемией, системных ANCA-ассоциированных некротизирующих васкулитах, cистемной красной волчанке) (табл. 3.1). Особый интерес представляет пока не имевшее особого успеха выделение факторов риска быстропрогрессирующего гломерулонефрита, способных на любом этапе обусловливать озлокачествление любого хронического почечного заболевания, в частности исходно прогрессирующего благодаря участию преимущественно неиммунных механизмов (например, диабетической нефропатии).
В качестве единого морфологического почечного субстрата, соответствующего клинически диагностированному быстропрогрессирующему гломерулонефриту, рассматривают экстракапиллярные клеточные или фиброзно-клеточные полулуния (экстракапиллярный гломерулонефрит), обнаруживаемые не менее чем в 50 % клубочков. Вместе с тем констатировать точное соответствие морфологических изменений почечной ткани быстроте ухушения функции почек удается далеко не всегда, поскольку почечное поражение может принимать быстропрогрессирующее течение в связи с присоединением почечной тромботической микроангиопатии, острых тубуло-интерстициальных процессов, спровоцированных, например, примененными лекарственными препаратами (нестероидными противовоспалительными препаратами, антибиотиками и противогрибковыми агентами).
Быстропрогрессирующий гломерулонефрит – всегда неотложная ситуация, но, тем не менее, далеко не всегда характеризующаяся однозначно неблагоприятным прогнозом, поскольку своевременная иммуносупрессивная терапия, возможно, в комбинации с аферезными методами лечения может «оборвать» почечный процесс и привести если не к полному восстановлению фильтрационной функции почек, то по крайней мере к ее значительному улучшению.
Эпидемиология
Данные, характеризующие эпидемиологию быстропрогрессирующего гломерулонефрита, получают главным образом при анализе регистров больных острой почечной недостаточностью или архивов биопсий почки. Так, в медицинском центре Университета Чикаго в течение 7 лет было обследовано 259 пациентов с острой почечной недостаточностью в возрасте старше 60 лет, которым была выполнена биопсия почки. У 31,2 % из них был диагностирован быстропрогрессирующий малоиммунный (pauci-) гломерулонефрит с полулуниями, еще у 4,0 % – антительный его вариант, отличавшийся наличием антител к базальной мембране клубочка (анти-БМК-антител). При анализе другого регистра биопсий почки, включавшего возникшие в течение 15 лет 1122 случая острой почечной недостаточности, было выяснено, что в 9,4 % случаев причиной ее был экстракапиллярный гломерулонефрит с типичными клубочковыми полулуниями. Анти-БМК-антительный (тип I) и иммунокомплексный (тип II) типы быстропрогрессирующего гломерулонефрита были обнаружены у 10,1 % из 2281 пациента, которым в течение 12 лет была выполнена биопсия почки в связи с необъяснимой очевидными причинами острой почечной недостаточностью.
Быстропрогрессирующий гломерулонефрит занимает определенное место и в структуре хронических болезней почек, выясняемой на основании анализа архивов биопсий почки, выполненных по разнообразными поводам в разных странах. Так, по данным регистра, включающего 635 биопсий почки, выполненных за 10 лет в 2 регионах Румынии, наличие экстракапиллярного гломерулонефрита с полулуниями было отмечено в 7,9 % случаев, что соответствует заболеваемости, составляющей 3,3 случая на 1 млн человек. По данным V. Paninchi и соавт. (2007), из 3810 биопсий почки, выполненных в нефрологическом отделения госпиталя Пизы (Италия) с 1977 по 2005-й годы, в 2,7 % случаев был выявлен именно быстропрогрессирующий гломерулонефрит с полулуниями.
В большинстве стран отмечается неуклонный рост заболеваемости быстропрогрессирующим гломерулонефритом, в том числе постепенное увеличение числа заболевших в группе лиц пожилого и старческого возраста. Развитие быстропрогрессируюшего гломерулонефрита все чаще наблюдают и у детей. Понятно, что эпидемиологическая характеристика быстропрогрессирующего нефрита, основанная только на результатах анализа баз данных биопсий почки, позволяет составить представление о распространенности лишь его отдельных морфологических форм, например эктракапиллярного гломерулонефрита с полулуниями и почечных васкулитов. По-прежнему актуальными остаются описания отдельных наблюдений быстропрогрессирующего гломерулонефрита, во многом расширяющие представления о возможных этиологических факторах этого заболевания.
Этиология
Пока не идентифицированы этиологические факторы, однозначно вызывающие развитие быстропрогрессирующего гломерулонефрита. Тем не менее в отдельных случаях связь его развития с отдельными повреждающими воздействиями (например, первым приемом лекарственного препарата, инфекцией) бывает очевидной. Четко продемонстрировано частое развитие быстропрогрессирующего гломерулонефрита при некоторых системных заболеваниях (HCV-инфекции, особенно ассоциированной со смешанной криоглобулинемией, системных ANCA-ассоциированных некротизирующих васкулитах, cистемной красной волчанке) (табл. 3.1). Особый интерес представляет пока не имевшее особого успеха выделение факторов риска быстропрогрессирующего гломерулонефрита, способных на любом этапе обусловливать озлокачествление любого хронического почечного заболевания, в частности исходно прогрессирующего благодаря участию преимущественно неиммунных механизмов (например, диабетической нефропатии).
