Страница:
Обобщая показатели измерения здоровья на разных уровнях, В.В. Окрепилов [203, с. 67] констатирует, что для оценки индивидуального здоровья используется ряд весьма условных показателей, таких как ресурсы здоровья, потенциал здоровья и баланс здоровья.
Ресурсы здоровья – это морально-функциональные и психологические возможности организма изменять свой баланс здоровья в положительную сторону. Повышение ресурсов здоровья обеспечивается всеми мерами здорового образа жизни (питание, физические нагрузки и т. д.).
Потенциал здоровья – совокупность способностей индивида адекватно реагировать на воздействие внешних факторов. Адекватность реакций определяется состоянием компенсаторно-приспособительных систем (нервной, эндокринной и т. д.) и механизмом психической саморегуляции.
Баланс здоровья – выраженное состояние равновесия между потенциалом здоровья и действующими на него факторами.
Многочисленные исследования индивидуального здоровья, проведенные учеными Института социально-экономических отношений РАН, показали, что приемлемым методом его измерения является балльная оценка, позволяющая получать интегральные индикаторы состояния человека. Н.М. Римашевская также использует понятие «потенциал здоровья», определяя его как некоторый теоретический «абсолют» здоровья, характеризующийся биологическим максимумом, снижающимся на протяжении жизненного цикла в результате воздействия патологических состояний человека. Поэтому здоровье может рассматриваться как некий потенциал, изменяющийся под влиянием нездоровья [117, с. 45].
По мнению экспертов ВОЗ, в медико-санитарной статистике под здоровьем на индивидуальном уровне понимается отсутствие выявленных расстройств и заболеваний, а на популяционном – процесс снижения уровня смертности, заболеваемости и инвалидности.
Характеристики общественного здоровья населения в статике и динамике рассматриваются как интегральное понятие личного здоровья каждого человека в отдельности. В то же время это не просто сумма данных, а сумма цельно взаимосвязанных параметров, выраженных количественно-качественными показателями.
Важнейшими показателями, отражающими общественное здоровье, наряду с общей смертностью населения являются ожидаемая продолжительность предстоящей жизни (ППЖ) и уровень детской смертности до 1 года (на тысячу родившихся живыми). В отличие от данных об общей смертности, показатель ожидаемой продолжительности предстоящей жизни не зависит от различий в возрастном составе населения и потому особенно пригоден для сопоставления состояния общественного здоровья в различные периоды времени и в разных странах [117, с. 37]. Наряду с ожидаемой продолжительностью жизни важно предусматривать характеристики населения, отражающие качество жизни с учетом состояния здоровья. Это позволяет использовать показатель «ожидаемая продолжительность здоровой жизни» (ОПЗЖ).
Помимо комплексных показателей для оценки общественного здоровья анализируют уровни смертности и рождаемости, заболеваемости и инвалидизации населения страны в целом, отдельных регионов, половозрастных групп (либо иных больших групп населения).
Здоровье людей – качество социальное, в связи с этим для оценки общественного здоровья Организацией Объединенных Наций принята Система социальных показателей здоровья:
• ожидаемая продолжительность жизни в возрасте 1 года, 20 лет, 40 лет, 60 лет;
• ожидаемая продолжительность жизни в состоянии нездоровья в возрасте 1 года, 20 лет, 40 лет, 60 лет;
• доля лиц, пребывающих в состоянии нездоровья (%);
• физическая доступность медобслуживания (средний срок получения скорой медпомощи);
• экономическая доступность медицинского обслуживания – семейные доходы, чистые расходы на страхование рисков здоровья в расчете на одну семью, полная стоимость услуг здравоохранения, получаемых семьей.
Перечисленные показатели не только определяют состояние здоровья населения, но и характеризуют уровень социально-экономического развития страны в целом, степень медицинской грамотности населения, уровень и качество организации медицинской помощи. Как правило, экономический рост государства и повышение индивидуального достатка людей, совершенствование социальной инфраструктуры и организации медицинской помощи сопровождаются снижением показателей смертности и увеличением средней продолжительности предстоящей жизни.
Понимание общественного здоровья как социальной ценности и показателя социального прогресса позволяет определить приоритеты социальной политики государства.
Общественное здоровье является характеристикой одного из важнейших свойств, качеств, аспектов общества как социального организма. Его нельзя сводить к совокупности показателей здоровья отдельных людей. О нем говорят как об общественном богатстве, т. е. факторе, без которого не может создаваться вся совокупность материальных и духовных ценностей.
Относительность и противоречивость категории «здоровье» делает целесообразным подход к нему с позиции качества. Подобный концептуальный подход с позиции «количество» и «качество» встречается в трудах отечественных ученых [7, с. 63–70; 14, с. 21; 125]. Определение здоровья как формы жизнедеятельности, обеспечивающей качество жизни и достаточную ее продолжительность, расширяет понимание этой категории. Показатели качества жизни включают уровень удовлетворения потребностей, объективные и субъективные показатели, а также, в отличие от показателей уровня жизни, оценку социального благополучия в психосоциальном аспекте, уровень душевного комфорта.
Анализ научной литературы показал, что здоровье следует рассматривать не в статике, а в динамике изменений внешней среды и в онтогенезе. В этом отношении заслуживает внимания высказывание, что здоровье определяет процесс адаптации [16, с. 73–78], что это не результат инстинкта, а реакция на социально созданную реальность. Она дает возможность адаптироваться к изменяющейся внешней среде, социальным условиям, к росту и старению, лечению, страданиям и мирному ожиданию смерти [367]. То есть здоровье актуально во все периоды жизни и развития человека.
Изменение качества популяционного здоровья представляет собой процесс, тесно связанный с общим поступательным развитием человечества. Улучшение условий жизни, совершенствование технологий, облегчающих труд и быт людей, развитие медицины и биологии одновременно ведут к повышению уровня здоровья населения. Ухудшение условий существования людей – войны, голод, экономические кризисы – влечет за собой снижение уровня общественного здоровья. Повышение качества здоровья происходит постепенно, а ухудшение, как правило, – очень быстро.
Подробный анализ изменения общественного здоровья и его классификация представлены в монографии Б.Б. Прохорова «Общественное здоровье и экономика» [202, с. 17], в которой показано, что состояние здоровья населения существенно варьируется во времени и пространстве. Чем ниже степень экономического развития территории, тем хуже качество здоровья населения.
В рамках данной классификации Б.Б. Прохоровым выделено пять типов популяционного здоровья. Из этого следует, что человеческие общности в процессе своей эволюции последовательно сменили четыре типа здоровья.
Первый тип здоровья – примитивный, его можно охарактеризовать как простое выживание человеческих общностей под постоянной угрозой насильственной смерти. Средняя продолжительность жизни населения находилась в пределах 20–22 лет. Младенческую смертность в этот период можно оценить величиной 50 случаев и более на 100 новорожденных.
Второй тип – постпримитивный, со сравнительно короткой продолжительностью жизни большинства населения, с высокой вероятностью преждевременной смерти от периодически возникавших эпидемий острозаразных болезней, голода. Величина средней продолжительности жизни, как правило, колебалась в пределах от 20 до 30 лет. Младенческая смертность достигала 200 случаев и более на 1000 новорожденных.
Третий, квазимодерный тип общественного здоровья характеризуется недостаточно продолжительной жизнью большинства населения при преждевременной повышенной смертности части людей в молодых и допенсионных возрастах. Средняя продолжительность жизни находится в диапазоне 60–65 лет. Младенческая смертность составляет 10–15 случаев на 1000 новорожденных.
Четвертый тип – модерный. Для него характерна продолжительная жизнь большинства населения с надежной и эффективной работоспособностью и здоровой старостью. Продолжительность жизни обычно в пределах 75–80 лет, а младенческая смертность не превышает 6–8 случаев на 1000 новорожденных.
Наиболее экономически развитые страны стремятся сформировать пятый, постмодерный, наиболее прогрессивный тип здоровья. На начальном этапе существования этого типа здоровья продолжительность жизни населения будет не ниже 82–85 лет, а младенческая смертность не превысит 5 случаев на 1000 новорожденных. Для этого этапа характерны резкое снижение числа больных всеми видами заболеваний, успешное лечение ныне неизлечимых недугов, полноценная радостная жизнь подавляющего большинства населения. При постмодерном типе здоровья усилия медицины направлены на повышение уровня здоровья практически здоровых людей. В России в настоящее время преобладает квазимодерный тип, в отличие от развитых государств, где господствует модерный тип здоровья.
Ожидаемая продолжительность жизни населения в России на протяжении долгого исторического промежутка была ниже, чем в развитых странах. Но если в 1970-х годах отставание было не очень велико, то постепенно различия нарастали и в настоящее время составляют для мужчин 15–19 лет, а для женщин 7 – 11 лет.
С учетом условного разделения государств по уровню доходов, принятого в международной статистике, выделяются четыре группы стран (с высоким, высшим средним, нижним средним и низким уровнем доходов) [397]. Россия находится в группе с доходами ниже среднего, и показатели здоровья наших соотечественников на современном этапе исторического развития сопоставимы с аналогичными показателями развивающихся стран, таких как Марокко и Нигерия (табл. 1.2).
Таблица 1.2. Младенческая смертность, средняя продолжительность жизни и валовой национальный продукт в России, в мире и в некоторых странах (2007 г.)
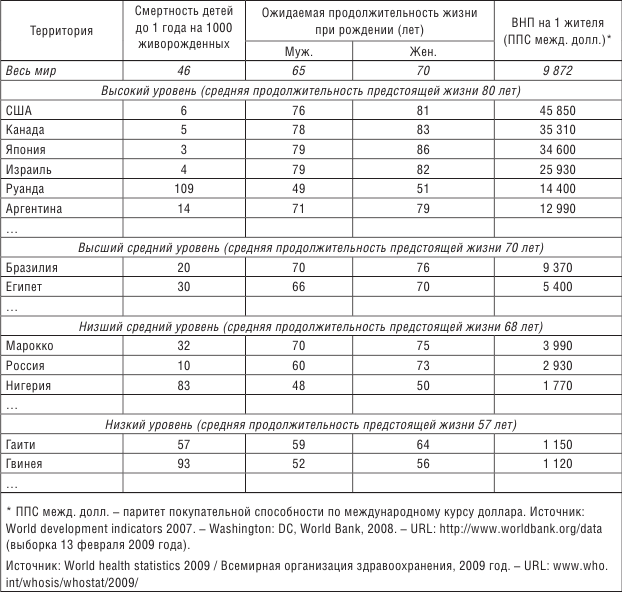
Период с 2000 по 2008 г. характеризуется стабилизацией политических и социально-экономических процессов в Российской Федерации, оживлением экономики и повышением уровня жизни населения. Это, несомненно, отразилось и на состоянии общественного здоровья населения. За указанный период ожидаемая продолжительность жизни населения выросла почти на 3 года – с 65 лет в 2000 г. до 67,9 в 2008 г. На 40 % снизился уровень младенческой смертности.
Однако столь небольшие положительные подвижки нельзя расценивать как начало устойчивого изменения общественного здоровья российского населения в лучшую сторону. С большой долей осторожности можно лишь предположить, что часть населения начала адаптироваться к сложившейся общественно-политической и социально-экономической ситуации. При этом необходимо иметь в виду, что ситуация может сдвинуться в любую сторону. Особую настороженность вызывает ухудшение здоровья детей и подростков [229, с. 41–55].
При определении основной причины сложившейся ситуации мы согласимся с Б.Б. Прохоровым, что это низкая величина валового национального продукта на душу населения. В России данный показатель в 16 раз ниже, чем в США, в 12 раз ниже, чем в Японии и Канаде. Величина ВНП – показатель интегральный, низкий ВНП – это и плохое качество продуктов питания, плохая вода в водопроводе, фальсифицированные спиртные напитки, низкие оклады медиков и соответствующий уровень медицинского обслуживания, невозможность приобретения медицинского оборудования, необходимых (дорогих) лекарств, плохое качество или полное отсутствие очистных сооружений на предприятиях, протекающая канализация, приводящая к росту инфекционных заболеваний, а также проституция, в том числе детская, преступность, коррупция, усугубляющая негативную ситуацию, растущая социальная и материальная дифференциация и поляризация населения и т. д. [229, с. 41–55].
Наряду с ВНП (или ВВП), не меньшее и даже большее влияние на популяционное здоровье, а далее и на индивидуальное оказывают глубина и масштабы социального неравенства, формирующегося в результате реализации системы перераспределительных отношений [44, с. 9–10].
Одним из наиболее значимых теоретических подходов, показывающих этапы и причины изменения общественного здоровья, является теория эпидемиологического перехода, разработанная американским демографом А.Р. Омраном в 1971 г. [376, с. 509–538]. Концепция основана на радикальном изменении структуры причин смертности, при котором причины экзогенного характера меняются на эндогенные.
Сама классификация причин смертности на экзогенные и эндогенные принадлежит французскому демографу Ж. Буржуа-Пиша [301]. К первым относятся причины, внешние по отношению к естественным процессам, происходящим в организме: насильственная смерть, туберкулез, эпидемии, инфекционные и паразитарные заболевания и т. д. Такие причины сравнительно легко поддаются воздействию (санитарно-гигиенические и профилактические мероприятия, массовые вакцинации).
Эндогенные причины смертности связаны с естественной старостью организма (например, сердечно-сосудистые и онкологические заболевания).
По мере развития медицины, увеличения возможностей влияния на причины экзогенного характера и по мере осознания человеком ответственности за состояние собственного здоровья возрастает роль эндогенных факторов смертности, что и составляет суть концепции эпидемиологического перехода. Данный процесс проходит за четыре этапа:
1. Период эпидемий и голода. Высокий уровень и колебания смертности.
2. Снижение пандемии экзогенных заболеваний. Снижение темпов смертности от инфекционных заболеваний, туберкулеза. Из-за стремительного процесса индустриализации, загрязнения окружающей среды и ускорения темпов жизни увеличивается смертность от квазиэндогенных причин (заболевания системы кровообращения, новообразования, несчастные случаи).
3. Дегенеративные и профессиональные заболевания. Идет борьба с отрицательными последствиями прогресса. Ведущую роль играет фактор развития медицины. Возрастает роль профилактики, борьбы за здоровый образ жизни. Смертность снижается и стабилизируется на низком уровне. Увеличивается продолжительность жизни и показатель среднего возраста смерти.
4. Период отложенных дегенеративных заболеваний (данная стадия предложена в 1986 г. S.J. Olshansky и A.B. Ault [377, с. 355–391]). Идет прогресс медицины и профилактики заболеваний. Смертность снижается, и ее средний возраст переходит на самые старшие возрастные группы. Появляется зависимость здоровья от профилактики [263].
Существуют две модели эпидемиологического перехода:
1) классическая модель (ускоренная), характерная для западных стран;
2) современная модель (замедленная), характерная для развивающихся стран и сопровождающаяся сохранением высокого уровня детской и младенческой смертности.
По поводу того, на какой стадии эпидемиологического перехода находится Россия в настоящее время, среди ученых нет единой точки зрения. Одни приводят данные о чрезмерно высоком уровне смертности от туберкулеза и внешних причин как доказательство того, что Россия стоит на первой стадии эпидемиологического перехода (О.Е. Баксанский, И.К. Лисеев). Другие полагают, что, «дойдя до четвертой стадии, в России начался процесс обратного эпидемиологического перехода» (В.Г. Семенова).
Среди ученых также нет единой точки зрения и на причины, повлекшие за собой широкое распространение смертности экзогенного характера, современный демографический кризис и в конечном итоге незавершенность эпидемиологического перехода. Одни ученые (И.Б. Орлова, И.Н. Веселкова и др.) объясняют это распадом СССР, последовавшим за ним экономическим кризисом и, как следствие, психологической дезадаптацией широких слоев населения (в качестве доказательства они приводят данные о резком ухудшении демографической ситуации именно в кризисный период – 1990-е гг.).
Другие специалисты (Е.М. Андреев, А.Г. Вишневский и др.) полагают, что «кривая уровня смертности, тенденции которой сложились еще в середине 60-х гг., была прервана антиалкогольной кампанией 1985–1987 гг., когда смертность искусственно понизилась» [204]. По мнению этих ученых, «в период 1993–1994 гг. реализовалась какая-то часть смертей, отсроченных благодаря антиалкогольной кампании, и их число прибавилось к числу смертей, действительно возросшему вследствие кризиса независимо от последствий антиалкогольной кампании» [10, с. 75–84].
Существует и точка зрения о том, что скачок смертности в первую очередь связан с резким ростом потребления алкоголя после официальной отмены антиалкогольной кампании (А.В. Немцов, Э. Брейнерд, Д. Катлер).
Третьи ученые подчеркивают, что население социалистического лагеря в период перестройки и в последующие годы было подвергнуто действию растущего числа ситуаций, вызывавших стресс, в результате чего выработался специфический моральный настрой населения восточноевропейских стран как фактор повышения смертности взрослого населения.
Мы считаем более обоснованной и доказательной точку зрения В.Г. Семеновой, полагающей, что события последних десятилетий в России привели к обратному эпидемиологическому переходу, что не противоречит и положению страны в периодизации, предлагаемой Б.Б. Прохоровым. С точки зрения эпидемиологического перехода специфика демографических процессов в России имела следующие черты:
1. Более позднее начало и ускоренное развитие эпидемиологического перехода по сравнению с западными государствами, что существенно отразилось на уровне смертности от самоубийств.
2. Отсутствие адекватного появляющимся проблемам развития системы здравоохранения и профилактики факторов смертности от внешних причин, в том числе самоубийств.
В динамике смертности населения с середины 60-х гг. XX века до начала XXI века В.Г. Семенова выделяет три этапа: 1965–1980 гг., когда тенденции смертности были весьма неблагоприятными, 80-е годы – период позитивных тенденций, особенно ускорившихся с проведением антиалкогольных мероприятий, и 90-е годы ХХ – начало ХХI в., когда негативные тенденции возобновились невиданными темпами [270, с. 226].
Как отмечают И.Н. Веселкова и Е.В. Землянова, «снижение продолжительности жизни в России с середины 60-х годов связано с двумя основными составляющими избыточной смертности:
1. Высокой и более «молодой», чем в развитых странах, смертностью от болезней системы кровообращения, которая, в отличие от большинства стран, не снижалась на протяжении последних двух десятилетий.
2. От несчастных случаев, отравлений и травм в трудоспособном возрасте, особенно у мужчин» [49, с. 91].
Государство, культивируя новую идеологию рыночных отношений, все больше отстранялось от участия в решении социальных и экономических проблем населения. По этим причинам к началу 90-х гг. Россия находилась в критическом состоянии по трем направлениям:
1) экономическому (резкий спад производства, обнищание широких слоев населения, расслоение населения по доходам);
2) социальному (маргинализация, безработица, криминализация);
3) медицинскому (отсутствие профилактического звена в здравоохранении, постоянное увеличение количества платных услуг, а также размера их оплаты).
Анализируя структуру и причины смертности россиян в конце XX – начале XXI в., В.Г. Семенова подчеркивает, что основным источником увеличения смертности стало разрастание маргинальных слоев населения и повышение преимущественно в них рисков смертности от эндогенных и внешних причин.
Именно эти обстоятельства общественной и экономической жизни страны и послужили основной причиной обратного развития эпидемиологического перехода в России. Его специфика состоит в увеличении смертности населения в трудоспособном возрасте. Это подтверждает и основную причину произошедшего обратного перехода – социальную деградацию общества.
Итак, отметим, что здоровье, являясь определяющим компонентом человеческого потенциала, имеет большую значимость в социально-экономическом развитии страны. Это определяет оправданный интерес к его изучению со стороны многих научных дисциплин. Существует множество взглядов и подходов к определению сущности здоровья.
Современные исследователи выделяют два уровня изучения и формирования здоровья: индивидуальное здоровье – здоровье одного человека (представляющее микроуровень изучения) и общественное здоровье – здоровье популяционное, здоровье нации (представляющее макроуровень изучения закономерностей его изменения и формирования).
Наиболее распространенное и полное определение индивидуального здоровья, на наш взгляд, прописано в Уставе ВОЗ, согласно которому здоровье является состоянием полного физического, душевного и социального благополучия, а не только отсутствием физических дефектов и болезней.
Обобщение представлений и определений общественного здоровья позволило нам сформулировать следующее его определение.
Общественное здоровье – свойство населения определенной территории, обеспечивающее демографическое развитие, максимально возможную продолжительность жизни и трудовую активность, формирующееся при комплексном воздействии биологических, социально-экономических, социокультурных и экологических факторов.
Наиболее приемлемым методом измерения индивидуального здоровья служит балльная оценка, полученная на основе социологической информации. В сочетании со статистическими и медицинскими данными она позволяет определять интегральные индикаторы состояния человека. Главными показателями, отражающими общественное здоровье, являются ожидаемая продолжительность предстоящей жизни (ППЖ), ожидаемая продолжительность здоровой жизни (ОПЗЖ) и уровень младенческой смертности.
Ожидаемая продолжительность жизни населения в России на протяжении длительного исторического промежутка была ниже, чем в развитых странах. В настоящее время различия составляют для мужчин 15–19 лет, а для женщин 7 – 11 лет. За период с 2000 по 2008 г. уровень младенческой смертности в России снизился на 40 %, ожидаемая продолжительность жизни населения выросла почти на 3 года, но достигнутый уровень сопоставим с аналогичными показателями развивающихся стран, таких как Египет, Марокко.
Среди причин сложившейся ситуации учеными выделяются низкая величина валового национального продукта на душу населения. В России этот показатель в 16 раз ниже, чем в США, и в 12 раз – чем в Японии и Канаде. Причиной является также усиление социального неравенства, рост смертности населения в трудоспособном возрасте, что обусловило обратное развитие эпидемиологического перехода в России.
1.2. Общественное здоровье и социально-экономическое развитие
Ресурсы здоровья – это морально-функциональные и психологические возможности организма изменять свой баланс здоровья в положительную сторону. Повышение ресурсов здоровья обеспечивается всеми мерами здорового образа жизни (питание, физические нагрузки и т. д.).
Потенциал здоровья – совокупность способностей индивида адекватно реагировать на воздействие внешних факторов. Адекватность реакций определяется состоянием компенсаторно-приспособительных систем (нервной, эндокринной и т. д.) и механизмом психической саморегуляции.
Баланс здоровья – выраженное состояние равновесия между потенциалом здоровья и действующими на него факторами.
Многочисленные исследования индивидуального здоровья, проведенные учеными Института социально-экономических отношений РАН, показали, что приемлемым методом его измерения является балльная оценка, позволяющая получать интегральные индикаторы состояния человека. Н.М. Римашевская также использует понятие «потенциал здоровья», определяя его как некоторый теоретический «абсолют» здоровья, характеризующийся биологическим максимумом, снижающимся на протяжении жизненного цикла в результате воздействия патологических состояний человека. Поэтому здоровье может рассматриваться как некий потенциал, изменяющийся под влиянием нездоровья [117, с. 45].
По мнению экспертов ВОЗ, в медико-санитарной статистике под здоровьем на индивидуальном уровне понимается отсутствие выявленных расстройств и заболеваний, а на популяционном – процесс снижения уровня смертности, заболеваемости и инвалидности.
Характеристики общественного здоровья населения в статике и динамике рассматриваются как интегральное понятие личного здоровья каждого человека в отдельности. В то же время это не просто сумма данных, а сумма цельно взаимосвязанных параметров, выраженных количественно-качественными показателями.
Важнейшими показателями, отражающими общественное здоровье, наряду с общей смертностью населения являются ожидаемая продолжительность предстоящей жизни (ППЖ) и уровень детской смертности до 1 года (на тысячу родившихся живыми). В отличие от данных об общей смертности, показатель ожидаемой продолжительности предстоящей жизни не зависит от различий в возрастном составе населения и потому особенно пригоден для сопоставления состояния общественного здоровья в различные периоды времени и в разных странах [117, с. 37]. Наряду с ожидаемой продолжительностью жизни важно предусматривать характеристики населения, отражающие качество жизни с учетом состояния здоровья. Это позволяет использовать показатель «ожидаемая продолжительность здоровой жизни» (ОПЗЖ).
Помимо комплексных показателей для оценки общественного здоровья анализируют уровни смертности и рождаемости, заболеваемости и инвалидизации населения страны в целом, отдельных регионов, половозрастных групп (либо иных больших групп населения).
Здоровье людей – качество социальное, в связи с этим для оценки общественного здоровья Организацией Объединенных Наций принята Система социальных показателей здоровья:
• ожидаемая продолжительность жизни в возрасте 1 года, 20 лет, 40 лет, 60 лет;
• ожидаемая продолжительность жизни в состоянии нездоровья в возрасте 1 года, 20 лет, 40 лет, 60 лет;
• доля лиц, пребывающих в состоянии нездоровья (%);
• физическая доступность медобслуживания (средний срок получения скорой медпомощи);
• экономическая доступность медицинского обслуживания – семейные доходы, чистые расходы на страхование рисков здоровья в расчете на одну семью, полная стоимость услуг здравоохранения, получаемых семьей.
Перечисленные показатели не только определяют состояние здоровья населения, но и характеризуют уровень социально-экономического развития страны в целом, степень медицинской грамотности населения, уровень и качество организации медицинской помощи. Как правило, экономический рост государства и повышение индивидуального достатка людей, совершенствование социальной инфраструктуры и организации медицинской помощи сопровождаются снижением показателей смертности и увеличением средней продолжительности предстоящей жизни.
Понимание общественного здоровья как социальной ценности и показателя социального прогресса позволяет определить приоритеты социальной политики государства.
Общественное здоровье является характеристикой одного из важнейших свойств, качеств, аспектов общества как социального организма. Его нельзя сводить к совокупности показателей здоровья отдельных людей. О нем говорят как об общественном богатстве, т. е. факторе, без которого не может создаваться вся совокупность материальных и духовных ценностей.
Относительность и противоречивость категории «здоровье» делает целесообразным подход к нему с позиции качества. Подобный концептуальный подход с позиции «количество» и «качество» встречается в трудах отечественных ученых [7, с. 63–70; 14, с. 21; 125]. Определение здоровья как формы жизнедеятельности, обеспечивающей качество жизни и достаточную ее продолжительность, расширяет понимание этой категории. Показатели качества жизни включают уровень удовлетворения потребностей, объективные и субъективные показатели, а также, в отличие от показателей уровня жизни, оценку социального благополучия в психосоциальном аспекте, уровень душевного комфорта.
Анализ научной литературы показал, что здоровье следует рассматривать не в статике, а в динамике изменений внешней среды и в онтогенезе. В этом отношении заслуживает внимания высказывание, что здоровье определяет процесс адаптации [16, с. 73–78], что это не результат инстинкта, а реакция на социально созданную реальность. Она дает возможность адаптироваться к изменяющейся внешней среде, социальным условиям, к росту и старению, лечению, страданиям и мирному ожиданию смерти [367]. То есть здоровье актуально во все периоды жизни и развития человека.
Изменение качества популяционного здоровья представляет собой процесс, тесно связанный с общим поступательным развитием человечества. Улучшение условий жизни, совершенствование технологий, облегчающих труд и быт людей, развитие медицины и биологии одновременно ведут к повышению уровня здоровья населения. Ухудшение условий существования людей – войны, голод, экономические кризисы – влечет за собой снижение уровня общественного здоровья. Повышение качества здоровья происходит постепенно, а ухудшение, как правило, – очень быстро.
Подробный анализ изменения общественного здоровья и его классификация представлены в монографии Б.Б. Прохорова «Общественное здоровье и экономика» [202, с. 17], в которой показано, что состояние здоровья населения существенно варьируется во времени и пространстве. Чем ниже степень экономического развития территории, тем хуже качество здоровья населения.
В рамках данной классификации Б.Б. Прохоровым выделено пять типов популяционного здоровья. Из этого следует, что человеческие общности в процессе своей эволюции последовательно сменили четыре типа здоровья.
Первый тип здоровья – примитивный, его можно охарактеризовать как простое выживание человеческих общностей под постоянной угрозой насильственной смерти. Средняя продолжительность жизни населения находилась в пределах 20–22 лет. Младенческую смертность в этот период можно оценить величиной 50 случаев и более на 100 новорожденных.
Второй тип – постпримитивный, со сравнительно короткой продолжительностью жизни большинства населения, с высокой вероятностью преждевременной смерти от периодически возникавших эпидемий острозаразных болезней, голода. Величина средней продолжительности жизни, как правило, колебалась в пределах от 20 до 30 лет. Младенческая смертность достигала 200 случаев и более на 1000 новорожденных.
Третий, квазимодерный тип общественного здоровья характеризуется недостаточно продолжительной жизнью большинства населения при преждевременной повышенной смертности части людей в молодых и допенсионных возрастах. Средняя продолжительность жизни находится в диапазоне 60–65 лет. Младенческая смертность составляет 10–15 случаев на 1000 новорожденных.
Четвертый тип – модерный. Для него характерна продолжительная жизнь большинства населения с надежной и эффективной работоспособностью и здоровой старостью. Продолжительность жизни обычно в пределах 75–80 лет, а младенческая смертность не превышает 6–8 случаев на 1000 новорожденных.
Наиболее экономически развитые страны стремятся сформировать пятый, постмодерный, наиболее прогрессивный тип здоровья. На начальном этапе существования этого типа здоровья продолжительность жизни населения будет не ниже 82–85 лет, а младенческая смертность не превысит 5 случаев на 1000 новорожденных. Для этого этапа характерны резкое снижение числа больных всеми видами заболеваний, успешное лечение ныне неизлечимых недугов, полноценная радостная жизнь подавляющего большинства населения. При постмодерном типе здоровья усилия медицины направлены на повышение уровня здоровья практически здоровых людей. В России в настоящее время преобладает квазимодерный тип, в отличие от развитых государств, где господствует модерный тип здоровья.
Ожидаемая продолжительность жизни населения в России на протяжении долгого исторического промежутка была ниже, чем в развитых странах. Но если в 1970-х годах отставание было не очень велико, то постепенно различия нарастали и в настоящее время составляют для мужчин 15–19 лет, а для женщин 7 – 11 лет.
С учетом условного разделения государств по уровню доходов, принятого в международной статистике, выделяются четыре группы стран (с высоким, высшим средним, нижним средним и низким уровнем доходов) [397]. Россия находится в группе с доходами ниже среднего, и показатели здоровья наших соотечественников на современном этапе исторического развития сопоставимы с аналогичными показателями развивающихся стран, таких как Марокко и Нигерия (табл. 1.2).
Таблица 1.2. Младенческая смертность, средняя продолжительность жизни и валовой национальный продукт в России, в мире и в некоторых странах (2007 г.)

Период с 2000 по 2008 г. характеризуется стабилизацией политических и социально-экономических процессов в Российской Федерации, оживлением экономики и повышением уровня жизни населения. Это, несомненно, отразилось и на состоянии общественного здоровья населения. За указанный период ожидаемая продолжительность жизни населения выросла почти на 3 года – с 65 лет в 2000 г. до 67,9 в 2008 г. На 40 % снизился уровень младенческой смертности.
Однако столь небольшие положительные подвижки нельзя расценивать как начало устойчивого изменения общественного здоровья российского населения в лучшую сторону. С большой долей осторожности можно лишь предположить, что часть населения начала адаптироваться к сложившейся общественно-политической и социально-экономической ситуации. При этом необходимо иметь в виду, что ситуация может сдвинуться в любую сторону. Особую настороженность вызывает ухудшение здоровья детей и подростков [229, с. 41–55].
При определении основной причины сложившейся ситуации мы согласимся с Б.Б. Прохоровым, что это низкая величина валового национального продукта на душу населения. В России данный показатель в 16 раз ниже, чем в США, в 12 раз ниже, чем в Японии и Канаде. Величина ВНП – показатель интегральный, низкий ВНП – это и плохое качество продуктов питания, плохая вода в водопроводе, фальсифицированные спиртные напитки, низкие оклады медиков и соответствующий уровень медицинского обслуживания, невозможность приобретения медицинского оборудования, необходимых (дорогих) лекарств, плохое качество или полное отсутствие очистных сооружений на предприятиях, протекающая канализация, приводящая к росту инфекционных заболеваний, а также проституция, в том числе детская, преступность, коррупция, усугубляющая негативную ситуацию, растущая социальная и материальная дифференциация и поляризация населения и т. д. [229, с. 41–55].
Наряду с ВНП (или ВВП), не меньшее и даже большее влияние на популяционное здоровье, а далее и на индивидуальное оказывают глубина и масштабы социального неравенства, формирующегося в результате реализации системы перераспределительных отношений [44, с. 9–10].
Одним из наиболее значимых теоретических подходов, показывающих этапы и причины изменения общественного здоровья, является теория эпидемиологического перехода, разработанная американским демографом А.Р. Омраном в 1971 г. [376, с. 509–538]. Концепция основана на радикальном изменении структуры причин смертности, при котором причины экзогенного характера меняются на эндогенные.
Сама классификация причин смертности на экзогенные и эндогенные принадлежит французскому демографу Ж. Буржуа-Пиша [301]. К первым относятся причины, внешние по отношению к естественным процессам, происходящим в организме: насильственная смерть, туберкулез, эпидемии, инфекционные и паразитарные заболевания и т. д. Такие причины сравнительно легко поддаются воздействию (санитарно-гигиенические и профилактические мероприятия, массовые вакцинации).
Эндогенные причины смертности связаны с естественной старостью организма (например, сердечно-сосудистые и онкологические заболевания).
По мере развития медицины, увеличения возможностей влияния на причины экзогенного характера и по мере осознания человеком ответственности за состояние собственного здоровья возрастает роль эндогенных факторов смертности, что и составляет суть концепции эпидемиологического перехода. Данный процесс проходит за четыре этапа:
1. Период эпидемий и голода. Высокий уровень и колебания смертности.
2. Снижение пандемии экзогенных заболеваний. Снижение темпов смертности от инфекционных заболеваний, туберкулеза. Из-за стремительного процесса индустриализации, загрязнения окружающей среды и ускорения темпов жизни увеличивается смертность от квазиэндогенных причин (заболевания системы кровообращения, новообразования, несчастные случаи).
3. Дегенеративные и профессиональные заболевания. Идет борьба с отрицательными последствиями прогресса. Ведущую роль играет фактор развития медицины. Возрастает роль профилактики, борьбы за здоровый образ жизни. Смертность снижается и стабилизируется на низком уровне. Увеличивается продолжительность жизни и показатель среднего возраста смерти.
4. Период отложенных дегенеративных заболеваний (данная стадия предложена в 1986 г. S.J. Olshansky и A.B. Ault [377, с. 355–391]). Идет прогресс медицины и профилактики заболеваний. Смертность снижается, и ее средний возраст переходит на самые старшие возрастные группы. Появляется зависимость здоровья от профилактики [263].
Существуют две модели эпидемиологического перехода:
1) классическая модель (ускоренная), характерная для западных стран;
2) современная модель (замедленная), характерная для развивающихся стран и сопровождающаяся сохранением высокого уровня детской и младенческой смертности.
По поводу того, на какой стадии эпидемиологического перехода находится Россия в настоящее время, среди ученых нет единой точки зрения. Одни приводят данные о чрезмерно высоком уровне смертности от туберкулеза и внешних причин как доказательство того, что Россия стоит на первой стадии эпидемиологического перехода (О.Е. Баксанский, И.К. Лисеев). Другие полагают, что, «дойдя до четвертой стадии, в России начался процесс обратного эпидемиологического перехода» (В.Г. Семенова).
Среди ученых также нет единой точки зрения и на причины, повлекшие за собой широкое распространение смертности экзогенного характера, современный демографический кризис и в конечном итоге незавершенность эпидемиологического перехода. Одни ученые (И.Б. Орлова, И.Н. Веселкова и др.) объясняют это распадом СССР, последовавшим за ним экономическим кризисом и, как следствие, психологической дезадаптацией широких слоев населения (в качестве доказательства они приводят данные о резком ухудшении демографической ситуации именно в кризисный период – 1990-е гг.).
Другие специалисты (Е.М. Андреев, А.Г. Вишневский и др.) полагают, что «кривая уровня смертности, тенденции которой сложились еще в середине 60-х гг., была прервана антиалкогольной кампанией 1985–1987 гг., когда смертность искусственно понизилась» [204]. По мнению этих ученых, «в период 1993–1994 гг. реализовалась какая-то часть смертей, отсроченных благодаря антиалкогольной кампании, и их число прибавилось к числу смертей, действительно возросшему вследствие кризиса независимо от последствий антиалкогольной кампании» [10, с. 75–84].
Существует и точка зрения о том, что скачок смертности в первую очередь связан с резким ростом потребления алкоголя после официальной отмены антиалкогольной кампании (А.В. Немцов, Э. Брейнерд, Д. Катлер).
Третьи ученые подчеркивают, что население социалистического лагеря в период перестройки и в последующие годы было подвергнуто действию растущего числа ситуаций, вызывавших стресс, в результате чего выработался специфический моральный настрой населения восточноевропейских стран как фактор повышения смертности взрослого населения.
Мы считаем более обоснованной и доказательной точку зрения В.Г. Семеновой, полагающей, что события последних десятилетий в России привели к обратному эпидемиологическому переходу, что не противоречит и положению страны в периодизации, предлагаемой Б.Б. Прохоровым. С точки зрения эпидемиологического перехода специфика демографических процессов в России имела следующие черты:
1. Более позднее начало и ускоренное развитие эпидемиологического перехода по сравнению с западными государствами, что существенно отразилось на уровне смертности от самоубийств.
2. Отсутствие адекватного появляющимся проблемам развития системы здравоохранения и профилактики факторов смертности от внешних причин, в том числе самоубийств.
В динамике смертности населения с середины 60-х гг. XX века до начала XXI века В.Г. Семенова выделяет три этапа: 1965–1980 гг., когда тенденции смертности были весьма неблагоприятными, 80-е годы – период позитивных тенденций, особенно ускорившихся с проведением антиалкогольных мероприятий, и 90-е годы ХХ – начало ХХI в., когда негативные тенденции возобновились невиданными темпами [270, с. 226].
Как отмечают И.Н. Веселкова и Е.В. Землянова, «снижение продолжительности жизни в России с середины 60-х годов связано с двумя основными составляющими избыточной смертности:
1. Высокой и более «молодой», чем в развитых странах, смертностью от болезней системы кровообращения, которая, в отличие от большинства стран, не снижалась на протяжении последних двух десятилетий.
2. От несчастных случаев, отравлений и травм в трудоспособном возрасте, особенно у мужчин» [49, с. 91].
Государство, культивируя новую идеологию рыночных отношений, все больше отстранялось от участия в решении социальных и экономических проблем населения. По этим причинам к началу 90-х гг. Россия находилась в критическом состоянии по трем направлениям:
1) экономическому (резкий спад производства, обнищание широких слоев населения, расслоение населения по доходам);
2) социальному (маргинализация, безработица, криминализация);
3) медицинскому (отсутствие профилактического звена в здравоохранении, постоянное увеличение количества платных услуг, а также размера их оплаты).
Анализируя структуру и причины смертности россиян в конце XX – начале XXI в., В.Г. Семенова подчеркивает, что основным источником увеличения смертности стало разрастание маргинальных слоев населения и повышение преимущественно в них рисков смертности от эндогенных и внешних причин.
Именно эти обстоятельства общественной и экономической жизни страны и послужили основной причиной обратного развития эпидемиологического перехода в России. Его специфика состоит в увеличении смертности населения в трудоспособном возрасте. Это подтверждает и основную причину произошедшего обратного перехода – социальную деградацию общества.
Итак, отметим, что здоровье, являясь определяющим компонентом человеческого потенциала, имеет большую значимость в социально-экономическом развитии страны. Это определяет оправданный интерес к его изучению со стороны многих научных дисциплин. Существует множество взглядов и подходов к определению сущности здоровья.
Современные исследователи выделяют два уровня изучения и формирования здоровья: индивидуальное здоровье – здоровье одного человека (представляющее микроуровень изучения) и общественное здоровье – здоровье популяционное, здоровье нации (представляющее макроуровень изучения закономерностей его изменения и формирования).
Наиболее распространенное и полное определение индивидуального здоровья, на наш взгляд, прописано в Уставе ВОЗ, согласно которому здоровье является состоянием полного физического, душевного и социального благополучия, а не только отсутствием физических дефектов и болезней.
Обобщение представлений и определений общественного здоровья позволило нам сформулировать следующее его определение.
Общественное здоровье – свойство населения определенной территории, обеспечивающее демографическое развитие, максимально возможную продолжительность жизни и трудовую активность, формирующееся при комплексном воздействии биологических, социально-экономических, социокультурных и экологических факторов.
Наиболее приемлемым методом измерения индивидуального здоровья служит балльная оценка, полученная на основе социологической информации. В сочетании со статистическими и медицинскими данными она позволяет определять интегральные индикаторы состояния человека. Главными показателями, отражающими общественное здоровье, являются ожидаемая продолжительность предстоящей жизни (ППЖ), ожидаемая продолжительность здоровой жизни (ОПЗЖ) и уровень младенческой смертности.
Ожидаемая продолжительность жизни населения в России на протяжении длительного исторического промежутка была ниже, чем в развитых странах. В настоящее время различия составляют для мужчин 15–19 лет, а для женщин 7 – 11 лет. За период с 2000 по 2008 г. уровень младенческой смертности в России снизился на 40 %, ожидаемая продолжительность жизни населения выросла почти на 3 года, но достигнутый уровень сопоставим с аналогичными показателями развивающихся стран, таких как Египет, Марокко.
Среди причин сложившейся ситуации учеными выделяются низкая величина валового национального продукта на душу населения. В России этот показатель в 16 раз ниже, чем в США, и в 12 раз – чем в Японии и Канаде. Причиной является также усиление социального неравенства, рост смертности населения в трудоспособном возрасте, что обусловило обратное развитие эпидемиологического перехода в России.
1.2. Общественное здоровье и социально-экономическое развитие
Изучение общественного здоровья требует глубокого понимания его социальной и экономической значимости. Социальную природу здоровья раскрывают социальные теории, концепции, модели, например теория социального капитала. Впервые категория «социальный капитал» появилась в работах Лиды Д. Хэнифэн. Для раскрытия ее сущности автор использовала такие понятия, как «товарищество», «симпатия», а также провела исследование социального взаимодействия людей в рамках общины и семьи [395, с. 225–251], продолженное в работах Дж. Р. Сила, Элизабет В. Лузли, Дж. С. Хомансона, Галена Лоури [371, с. 153–186].
П. Бурдье определял социальный капитал как «ресурсы, основанные на родственных отношениях и отношениях в группе членства» [349, с. 56–58]. Но наибольшую известность понятие «социальный капитал» получило в расширительной трактовке Джеймса Коулмена. Он определяет социальный капитал как отношения особого рода, которые возникают при повторяющемся персонифицированном взаимодействии между экономическими субъектами и сопровождаются накоплением двухсторонних ожиданий и обязательств [150, с. 121–139]. При этом «социальный капитал» представляет собой ценность аспектов социальной структуры для акторов как ресурсы, которые они могут использовать для достижения своих целей» [352, с. 95–120].
Социальный капитал в поддержке физического ресурса – здоровья – может быть рассмотрен как система взаимосвязей: родственных, дружеских, административных и т. д., а также как доступ к необходимым ресурсам в сохранении жизни и здоровья индивида и как доверие и взаимность во взаимодействиях с медицинским работником при получении услуг [380, с. 27–40; 282, с. 41–51] либо во взаимодействиях с работодателем при осуществлении им социальных гарантий.
П. Бурдье определял социальный капитал как «ресурсы, основанные на родственных отношениях и отношениях в группе членства» [349, с. 56–58]. Но наибольшую известность понятие «социальный капитал» получило в расширительной трактовке Джеймса Коулмена. Он определяет социальный капитал как отношения особого рода, которые возникают при повторяющемся персонифицированном взаимодействии между экономическими субъектами и сопровождаются накоплением двухсторонних ожиданий и обязательств [150, с. 121–139]. При этом «социальный капитал» представляет собой ценность аспектов социальной структуры для акторов как ресурсы, которые они могут использовать для достижения своих целей» [352, с. 95–120].
Социальный капитал в поддержке физического ресурса – здоровья – может быть рассмотрен как система взаимосвязей: родственных, дружеских, административных и т. д., а также как доступ к необходимым ресурсам в сохранении жизни и здоровья индивида и как доверие и взаимность во взаимодействиях с медицинским работником при получении услуг [380, с. 27–40; 282, с. 41–51] либо во взаимодействиях с работодателем при осуществлении им социальных гарантий.
