Страница:
Патофизиология
• Повышается давление в легочных венах.
• Жидкость попадает в альвеолы, что препятствует нормальному кислородному обмену, вызывая одышку и гипоксию.
• Среди причин возникновения отека легких отмечают инфаркт миокарда, инфекционные заболевания, гиперволемию, отравление ядовитыми газами. Сердечные заболевания (например, кардиомиопатия) ослабляют работу сердечной мышцы и могут привести к отеку легких. Также к отеку могут привести пневмония и первичная легочная гипертензия.
Первичный осмотр
• Оцените качество дыхания пациента, отметьте наличие или отсутствие одышки, хронической одышки, приступы ночной одышки, затрудненное дыхание, кашля.
• Оцените уровень сознания пациента.
• Проверьте жизненно важные параметры пациента, отметьте наличие или отсутствие кислородной насыщенности, увеличения центрального венозного давления, уменьшения сердечного выброса и гипотонии.
• Прослушайте легкие на наличие хрипов и уменьшение интенсивности дыхания.
• Прослушайте сердце (отметьте, ускорено ли сердцебиение).
• Отметьте, набухают и выступают ли шейные вены.
Первая помощь
• Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации, при необходимости к ИВЛ.
• Положите пациента на кровать в положение Фавлера.
• Отправьте кровь на анализ ее газового состава.
• По показаниям врача введите мочегонные средства, инотропы для увеличения сокращаемости сердца, вазопрессоры для улучшения сократительной способности; антиаритмические средства в случае возникновения аритмий из-за снижения сердечной деятельности, артериальные вазодилататоры (например, нитропруссид) для уменьшения периферического сосудистого сопротивления и нагрузки, морфий для уменьшения беспокойства или улучшения кровотока.
Последующие действия
• Постоянно проверяйте жизненно важные параметры пациента.
• Подготовьте пациента к установке артериального катетера.
• Сделайте ЭКГ.
• Определите уровень BNP или NT-proBNP в крови.
• Установите мочевой катетер.
• Следите за потреблением и выделением жидкости каждый час.
• Ограничьте потребление соли и жидкости в рационе пациента.
• Подготовьте пациента к рентгенологическому исследованию грудной клетки и эхокардиограмме.
Превентивные меры
• Необходимо предупреждать развитие заболеваний, ведущих к отеку легких.
• Пациентам, находящимся в группе риска, необходимо соблюдать бессолевую диету с ограничением жидкости в рационе.
2.4. Разрыв папиллярной мышцы
Разрыв папиллярной мышцы – тяжелое состояние, вызванное травмой или инфарктом миокарда. Как правило, страдает задняя папиллярная мышца. Причиной смерти после инфаркта миокарда в 5% случаев является папиллярный разрыв мышцы.
Патофизиология
• Папиллярные мышцы крепко прикреплены к стенке желудочка.
• Сокращение папиллярных мышц помогает поддержать систолическое закрытие клапана.
• Когда вследствие травмы или инфаркта папиллярная мышца разрывается, развивается недостаточность митрального клапана и быстро прогрессирующая левожелудочковая недостаточность.
Первичный осмотр
• Оцените качество дыхания пациента.
• Оцените уровень сознания.
• Проконтролируйте жизненно важные параметры пациента, отметьте наличие или отсутствие увеличения центрального венозного давления и давления в легочной артерии.
Первая помощь
• Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации, а в случае необходимости – к ИВЛ.
• Следите за появлением возможных признаков остановки сердца.
• По назначению врача введите пациенту мочегонные средства и инотропные препараты, снижающие нагрузку на сердце.
Последующие действия
• Постоянно проверяйте жизненно важные параметры пациента.
• Сделайте ЭКГ в 12 отведениях.
• Установите мочевой катетер.
• Следите за количеством потребляемой и выделяемой жидкости.
• Обеспечьте пациенту покой.
• Подготовьте пациента к диагностическим исследованиям – эхокардиограмме, рентгену грудной клетки, ангиограмме.
• При необходимости подготовьте пациента к хирургической операции.
Превентивные меры
• Расскажите пациентам о пользе здорового образа жизни, правильном питании, соразмерности нагрузок, необходимости профилактических осмотров, поддержании веса в норме, прекращении курения, воздержании от алкоголя и наркотиков (особенно кокаина).
• Чтобы предотвратить папиллярный разрыв мышцы необходимо применять фибринолитические препараты.
Патофизиология
• Папиллярные мышцы крепко прикреплены к стенке желудочка.
• Сокращение папиллярных мышц помогает поддержать систолическое закрытие клапана.
• Когда вследствие травмы или инфаркта папиллярная мышца разрывается, развивается недостаточность митрального клапана и быстро прогрессирующая левожелудочковая недостаточность.
Первичный осмотр
• Оцените качество дыхания пациента.
• Оцените уровень сознания.
• Проконтролируйте жизненно важные параметры пациента, отметьте наличие или отсутствие увеличения центрального венозного давления и давления в легочной артерии.
Первая помощь
• Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации, а в случае необходимости – к ИВЛ.
• Следите за появлением возможных признаков остановки сердца.
• По назначению врача введите пациенту мочегонные средства и инотропные препараты, снижающие нагрузку на сердце.
Последующие действия
• Постоянно проверяйте жизненно важные параметры пациента.
• Сделайте ЭКГ в 12 отведениях.
• Установите мочевой катетер.
• Следите за количеством потребляемой и выделяемой жидкости.
• Обеспечьте пациенту покой.
• Подготовьте пациента к диагностическим исследованиям – эхокардиограмме, рентгену грудной клетки, ангиограмме.
• При необходимости подготовьте пациента к хирургической операции.
Превентивные меры
• Расскажите пациентам о пользе здорового образа жизни, правильном питании, соразмерности нагрузок, необходимости профилактических осмотров, поддержании веса в норме, прекращении курения, воздержании от алкоголя и наркотиков (особенно кокаина).
• Чтобы предотвратить папиллярный разрыв мышцы необходимо применять фибринолитические препараты.
2.5. Нарушения ритма сердца
Аритмия – это изменения в сердечном темпе и ритме, вызванные аномальной электрической активностью или автоматизмом в сердечной мышце. Аритмии варьируют по тяжести от легкой и бессимптомной (которую нет необходимости лечить) до катастрофической фибрилляции желудочков, которая требует незамедлительной реанимации.
Патофизиология
Аритмия может быть результатом изменения автоматизма, пропуска ударов или неправильной электропроводности. Другие причины:
• врожденные дефекты проводящей системы сердца;
• миокардиальная ишемия или инфаркт;
• органические заболевания сердца;
• лекарственная токсичность;
• нарушения строения соединительной ткани;
• электролитный дисбаланс;
• клеточная гипоксия;
• гипертрофия сердечной мышцы;
• кислотно-щелочной дисбаланс;
• эмоциональный стресс.
Первичный осмотр
• Измерьте частоту, глубину, качество дыхания, отмечая диспноэ и тахипноэ.
• Определите степень сознания пациента.
• Измерьте АД и частоту пульса на лучевой артерии и сравните его частоту и наполнение.
• Сделайте ЭКГ в 12 отведениях.
Первая помощь
• Вызовите врача.
• Обеспечьте доступ кислорода.
• Если пациент не дышит, начните проводить искусственное дыхание и подготовьте пациента для эндотрахеальной интубации и ИВЛ.
• Если у пациента отсутствует пульс, проведите сердечно-легочную реанимацию либо проведите дефибрилляцию при желудочковой тахикардии с отсутствием пульса или фибрилляции желудочков.
• По назначению врача введите медикаменты (при суправентрикулярной тахикардии и стабильной гемодинамике возможно проведение вагусных проб) для лечения специфических аритмий. Проведите антикоагулянтную и антиагрегантную терапию. При наличии непосредственной угрозы жизни показана электроимпульсная терапия (ЭИТ) при тахиаритмии, временная элекрокардиостимуляция сердца (ЭКС) при брадиаритмии. При отсутствии непосредственной угрозы жизни решить вопрос о том, необходимо ли нарушение ритма купировать, при необходимости провести медикаментозную кардиоверсию.
Последующие действия
• Следите за сердечным ритмом пациента.
• Контролируйте жизненно важные параметры пациента, включая пульсоксиметрию и сердечный выброс.
• Подготовьте пациента к кардиостимуляции, если это необходимо.
• Постоянно следите за сердечным выбросом, изменением уровня электролитов, газовым составом артериальной крови.
• Подготовьте пациента к кардиоверсии, электрофизиологическому исследованию, ангиограмме, временному размещению сердечного дефибриллятора, кардиостимулятора или (по показаниям) его удалению.
Превентивные меры
• Обеспечьте адекватную оксигенацию.
Патофизиология
Аритмия может быть результатом изменения автоматизма, пропуска ударов или неправильной электропроводности. Другие причины:
• врожденные дефекты проводящей системы сердца;
• миокардиальная ишемия или инфаркт;
• органические заболевания сердца;
• лекарственная токсичность;
• нарушения строения соединительной ткани;
• электролитный дисбаланс;
• клеточная гипоксия;
• гипертрофия сердечной мышцы;
• кислотно-щелочной дисбаланс;
• эмоциональный стресс.
Первичный осмотр
• Измерьте частоту, глубину, качество дыхания, отмечая диспноэ и тахипноэ.
• Определите степень сознания пациента.
• Измерьте АД и частоту пульса на лучевой артерии и сравните его частоту и наполнение.
• Сделайте ЭКГ в 12 отведениях.
Первая помощь
• Вызовите врача.
• Обеспечьте доступ кислорода.
• Если пациент не дышит, начните проводить искусственное дыхание и подготовьте пациента для эндотрахеальной интубации и ИВЛ.
• Если у пациента отсутствует пульс, проведите сердечно-легочную реанимацию либо проведите дефибрилляцию при желудочковой тахикардии с отсутствием пульса или фибрилляции желудочков.
• По назначению врача введите медикаменты (при суправентрикулярной тахикардии и стабильной гемодинамике возможно проведение вагусных проб) для лечения специфических аритмий. Проведите антикоагулянтную и антиагрегантную терапию. При наличии непосредственной угрозы жизни показана электроимпульсная терапия (ЭИТ) при тахиаритмии, временная элекрокардиостимуляция сердца (ЭКС) при брадиаритмии. При отсутствии непосредственной угрозы жизни решить вопрос о том, необходимо ли нарушение ритма купировать, при необходимости провести медикаментозную кардиоверсию.
Последующие действия
• Следите за сердечным ритмом пациента.
• Контролируйте жизненно важные параметры пациента, включая пульсоксиметрию и сердечный выброс.
• Подготовьте пациента к кардиостимуляции, если это необходимо.
• Постоянно следите за сердечным выбросом, изменением уровня электролитов, газовым составом артериальной крови.
• Подготовьте пациента к кардиоверсии, электрофизиологическому исследованию, ангиограмме, временному размещению сердечного дефибриллятора, кардиостимулятора или (по показаниям) его удалению.
Чрескожный кардиостимулятор, также названный внешним или неинвазивным, поставляет электрические импульсы через внешние прикладные кожные электроды. Чрескожный кардиостимулятор – самый удобный вариант в чрезвычайных ситуациях, так как он обладает более мягким действием по сравнению с другими препаратами и может быть установлен быстро.
Превентивные меры
• Обеспечьте адекватную оксигенацию.
2.6. Сбой работы кардиостимулятора
Сбой кардиостимулятора происходит из-за нарушения в его работе, что приводит к сбою в работе сердца.
Патофизиология
• Кардиостимулятор может давать сбои из-за вышедших из строя батареек или проблем с передачей импульсов.
• Вследствие этого кардиостимулятор перестает посылать адекватные электрические импульсы, заставляющие сердечную мышцу сокращаться, или сердечная мышца оказывается не в состоянии ответить на электрический стимул (например, из-за его слабости). Иногда возникают ситуации, когда временный кардиостимулятор перестает правильно функционировать.
Отсутствие электростимуляции сердца – ЭКГ не показывает деятельность кардиостимулятора, когда она должна быть.
Первичный осмотр
• Оцените качество дыхания пациента.
• Оцените уровень сознания пациента.
• Сделайте ЭКГ, которая поможет определить причину сбоя электрокардиостимулятора.
• Проверьте соединение с кабелем с помощью рентгена.
• Если индикаторы не высвечиваются, необходимо заменить батарейку.
• Отрегулируйте чувствительность кардиостимулятора.
Отсутствие ответа: ЭКГ показывает импульс, но сердце не отвечает.
Если состояние пациента ухудшилось, вызовите врача и помогите настроить другие параметры работы.
• Если настройки изменены, необходимо вернуть им нужные параметры.
• Если сердце не отвечает, согласно рекомендациям врача медленно увеличивайте чувствительность. Поверните пациента на левую сторону, сделайте рентген груди, чтобы определить положение электрода.
Сниженная чувствительность: работа кардиостимулятора видна на ЭКГ, но срабатывает он в неправильных периодах.
• Если кардиостимулятор не ощущается, поверните контроль чувствительности полностью направо.
• Если кардиостимулятор функционирует неправильно, нужно заменить батарейку.
• Удалите из помещения возможные источники нарушения работы кардиостимуляторов.
• Если наладить кардиостимулятор не удается, вызовите врача и выключите кардиостимулятор. При необходимости снижения частоты сердечных сокращений (ЧСС) используйте атропин. Если необходимо, примените кардиопульмональную реанимацию.
• Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации или ИВЛ в случае необходимости.
• При использовании временного кардиостимулятора проверьте целостность проводов, состояние батареи и отсутствие повреждений на коробке кардиостимулятора.
• Проследите по ЭКГ работу кардиостимулятора.
• Контролируйте пульс. Если пульс отсутствует, необходимы реанимационные действия, рекомендованные для подобной ситуации.
• При необходимости установите внешний чрескожный кардиостимулятор.
Последующие действия
• Постоянно следите за признаками жизни и работой сердца.
• Сделайте 12-строчную ЭКГ.
• Подготовьте пациента с постоянным кардиостимулятором к перепрограммированию, замене батареек или замене самого кардиостимулятора.
Превентивные меры
• Проинструктируйте пациентов с кардиостимуляторами о технике безопасности, возможных нарушениях в работе, необходимости периодической смены батареек.
• Расскажите пациентам с временным кардиостимулятором о правилах пользования устройством.
Патофизиология
• Кардиостимулятор может давать сбои из-за вышедших из строя батареек или проблем с передачей импульсов.
• Вследствие этого кардиостимулятор перестает посылать адекватные электрические импульсы, заставляющие сердечную мышцу сокращаться, или сердечная мышца оказывается не в состоянии ответить на электрический стимул (например, из-за его слабости). Иногда возникают ситуации, когда временный кардиостимулятор перестает правильно функционировать.
Отсутствие электростимуляции сердца – ЭКГ не показывает деятельность кардиостимулятора, когда она должна быть.
Первичный осмотр
• Оцените качество дыхания пациента.
• Оцените уровень сознания пациента.
• Сделайте ЭКГ, которая поможет определить причину сбоя электрокардиостимулятора.
• Проверьте соединение с кабелем с помощью рентгена.
• Если индикаторы не высвечиваются, необходимо заменить батарейку.
• Отрегулируйте чувствительность кардиостимулятора.
Отсутствие ответа: ЭКГ показывает импульс, но сердце не отвечает.
Если состояние пациента ухудшилось, вызовите врача и помогите настроить другие параметры работы.
• Если настройки изменены, необходимо вернуть им нужные параметры.
• Если сердце не отвечает, согласно рекомендациям врача медленно увеличивайте чувствительность. Поверните пациента на левую сторону, сделайте рентген груди, чтобы определить положение электрода.
Сниженная чувствительность: работа кардиостимулятора видна на ЭКГ, но срабатывает он в неправильных периодах.
• Если кардиостимулятор не ощущается, поверните контроль чувствительности полностью направо.
• Если кардиостимулятор функционирует неправильно, нужно заменить батарейку.
• Удалите из помещения возможные источники нарушения работы кардиостимуляторов.
• Если наладить кардиостимулятор не удается, вызовите врача и выключите кардиостимулятор. При необходимости снижения частоты сердечных сокращений (ЧСС) используйте атропин. Если необходимо, примените кардиопульмональную реанимацию.
• Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации или ИВЛ в случае необходимости.
• При использовании временного кардиостимулятора проверьте целостность проводов, состояние батареи и отсутствие повреждений на коробке кардиостимулятора.
• Проследите по ЭКГ работу кардиостимулятора.
• Контролируйте пульс. Если пульс отсутствует, необходимы реанимационные действия, рекомендованные для подобной ситуации.
• При необходимости установите внешний чрескожный кардиостимулятор.
Последующие действия
• Постоянно следите за признаками жизни и работой сердца.
• Сделайте 12-строчную ЭКГ.
• Подготовьте пациента с постоянным кардиостимулятором к перепрограммированию, замене батареек или замене самого кардиостимулятора.
Превентивные меры
• Проинструктируйте пациентов с кардиостимуляторами о технике безопасности, возможных нарушениях в работе, необходимости периодической смены батареек.
• Расскажите пациентам с временным кардиостимулятором о правилах пользования устройством.
2.7. Остановка сердца
Остановка сердца – отсутствие сокращений сердечной мышцы. Сердце прекращает биться или бьется ненормально и не сокращается эффективно. Если циркуляция крови не восстанавливается через минуту, то остановка сердца приводит к потере кровяного давления, повреждению мозга и смерти.
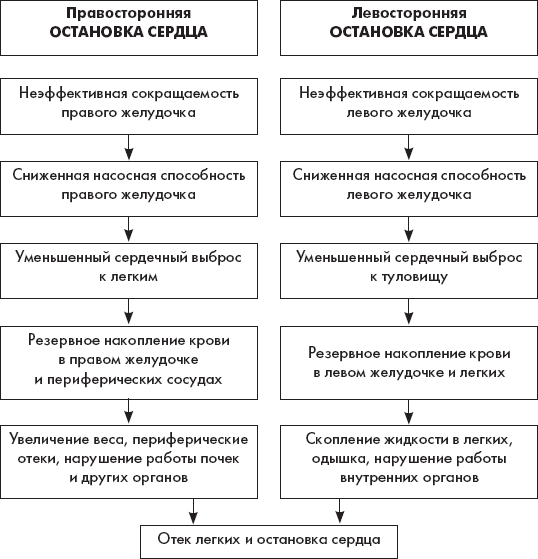 Схема 1
Схема 1
Патофизиология
• Электрические сигналы сердца прерывистые.
• Сердце прекращает биться или желудочки начинают фибриллировать.
• Кровь не поступает к мозгу или другим жизненно-важным органам.
• Возникают циркуляторные и респираторные коллапсы, без адекватного лечения наступает смерть.
Первичный осмотр
• Оцените уровень сознания пациента.
• Оцените самостоятельность дыхания.
• Постарайтесь пропальпировать пульс.
• Проведите реанимационные мероприятия.
Первая помощь
• Вызовите врача и реанимационную бригаду.
• Проведите сердечно-легочную реанимацию.
• Установите мониторирование за сердечным ритмом.
• Подготовьте пациента к эндотрахеальной интубации и искусственной вентиляции легких.
• Проведите дефибрилляцию при фибрилляции желудочков.
• Подготовьте пациента к проведению манипуляций (например, временной кардиостимуляции) и по назначению врача введите медикаменты для поддержки сердца.
• Подключите пациента к аппарату искусственного дыхания и автоматическому аппарату измерения давления и сделайте ЭКГ
Последующие действия
• Подготовьте пациента к гемодинамическому мониторингу.
• Постоянно проверяйте сердечный ритм пациента и признаки его жизнедеятельности.
• Проводите медикаментозную терапию для достижения желаемой эффективности.
Превентивные меры
• Проведите с пациентом беседу о здоровом образе жизни, в том числе объясните, что для здоровья сердца необходимо соблюдать специальную диету, избегать стрессов, регулярно делать зарядку, поддерживать здоровый вес, отказаться от курения и алкоголя.
• Пациенты с желудочковой тахикардией или фибрилляцией желудочков в анамнезе должны пройти электрофизиологические исследования, им должен быть установлен имплантируемый кардиодефибриллятор.

Патофизиология
• Электрические сигналы сердца прерывистые.
• Сердце прекращает биться или желудочки начинают фибриллировать.
• Кровь не поступает к мозгу или другим жизненно-важным органам.
• Возникают циркуляторные и респираторные коллапсы, без адекватного лечения наступает смерть.
Первичный осмотр
• Оцените уровень сознания пациента.
• Оцените самостоятельность дыхания.
• Постарайтесь пропальпировать пульс.
• Проведите реанимационные мероприятия.
Первая помощь
• Вызовите врача и реанимационную бригаду.
• Проведите сердечно-легочную реанимацию.
• Установите мониторирование за сердечным ритмом.
• Подготовьте пациента к эндотрахеальной интубации и искусственной вентиляции легких.
• Проведите дефибрилляцию при фибрилляции желудочков.
• Подготовьте пациента к проведению манипуляций (например, временной кардиостимуляции) и по назначению врача введите медикаменты для поддержки сердца.
• Подключите пациента к аппарату искусственного дыхания и автоматическому аппарату измерения давления и сделайте ЭКГ
Последующие действия
• Подготовьте пациента к гемодинамическому мониторингу.
• Постоянно проверяйте сердечный ритм пациента и признаки его жизнедеятельности.
• Проводите медикаментозную терапию для достижения желаемой эффективности.
Превентивные меры
• Проведите с пациентом беседу о здоровом образе жизни, в том числе объясните, что для здоровья сердца необходимо соблюдать специальную диету, избегать стрессов, регулярно делать зарядку, поддерживать здоровый вес, отказаться от курения и алкоголя.
• Пациенты с желудочковой тахикардией или фибрилляцией желудочков в анамнезе должны пройти электрофизиологические исследования, им должен быть установлен имплантируемый кардиодефибриллятор.
2.8. Тампонада
Тампонада сердца – быстрое, неуправляемое повышение внутриперикардиального давления, которое ослабляет диастолическое заполнение и уменьшает сердечный выброс. Повышение давления возникает из-за скопления крови или жидкости в перикардиальной сумке. Если жидкость накапливается быстро, необходимы неотложные меры, предотвращающие летальный исход. Медленное накопление и повышение давления (например, при пропотевании жидкости в полость перикарда, связанном со злокачественными опухолями) может проходить бессимптомно, так как волокнистая стенка полости перикарда может постепенно истираться, чтобы накопить 1–2 л жидкости.
Патофизиология
Жидкость входит между листками перикарда, что приводит к механическому сдавлению сердечной мышцы. Развивается сердечная недостаточность. Снижение насосной функции сердца ухудшает кровоснабжение тканей.
К причинам возникновения сердечной тампонады относят:
– перикардиты;
– операции на сердце;
– аневризмы;
– проникающие ранения сердца;
– рак легкого;
– инфаркт миокарда.
Первичный осмотр
• Проверьте, имеются ли у пациента классические признаки сердечной тампонады (триада Бека):
– повышенное центральное венозное давление;
– пародоксальный пульс (понижение артериального давления при вдохе больше чем 10 мм);
– приглушенное сердцебиение при аускультации.
• Оцените частоту, глубину и качество дыхания.
• Следите за тем, не теряет ли пациент сознание.
• Проверьте ЧСС и артериальное давление (АД).
• Сделайте ЭКГ.
Первая помощь
• Помогите пациенту сесть вертикально и наклониться вперед.
• Обеспечьте кислородную терапию.
• Подготовьте пациента к эндотрахеальной интубации и, при необходимости, к механической вентиляции.
• Подготовьте пациента к проведению эхокардиограммы, выполнение которой позволит визуализировать накопленную жидкость.
• Подготовьте пациента к перикардиоцентезу или хирургическому вмешательству, которые позволят улучшить артериальное давление и сердечную работу.
• Для улучшения сократимости миокарда по назначению врача введите инотропные лекарства.
Последующие действия
• Подготовьте пациента к установке катетера в легочную артерию.
• Постоянно проверяйте наличие жизненно важных параметров пациента.
• Проследите за выполнением перикардиоцентеза (не развилась ли при этом желудочковая фибрилляция, вазовагальный обморок, не повреждена ли пункцией коронарная артерия или сердечная сумка).
• При необходимости (в травмоопасной ситуации) подготовьте пациента к переливанию крови или торакотомии, чтобы избежать повторного накопления жидкости и восстановить кровоснабжение.
• При вызванной варфарином тампонаде назначьте витамин К.
Следите за снижением центрального венозного давления и сопутствующим повышением артериального давления, которые указывают на уменьшение сжатия сердца.
• Примите меры, чтобы стабилизировать кровяное давление.
• Успокойте пациента.
Превентивные меры
• Призывайте пациентов вести здоровый образ жизни, соблюдать диету, снизить физическое и эмоциональное напряжение, регулярно проходить профосмотр, поддерживать здоровый вес, не курить и не злоупотреблять алкоголем.
• Предупредите пациентов, которым проведена манипуляция (перикардиоцентез), что после выполнения процедур необходимо в течение часа соблюдать постельный режим.
Патофизиология
Жидкость входит между листками перикарда, что приводит к механическому сдавлению сердечной мышцы. Развивается сердечная недостаточность. Снижение насосной функции сердца ухудшает кровоснабжение тканей.
К причинам возникновения сердечной тампонады относят:
– перикардиты;
– операции на сердце;
– аневризмы;
– проникающие ранения сердца;
– рак легкого;
– инфаркт миокарда.
Первичный осмотр
• Проверьте, имеются ли у пациента классические признаки сердечной тампонады (триада Бека):
– повышенное центральное венозное давление;
– пародоксальный пульс (понижение артериального давления при вдохе больше чем 10 мм);
– приглушенное сердцебиение при аускультации.
• Оцените частоту, глубину и качество дыхания.
• Следите за тем, не теряет ли пациент сознание.
• Проверьте ЧСС и артериальное давление (АД).
• Сделайте ЭКГ.
Первая помощь
• Помогите пациенту сесть вертикально и наклониться вперед.
• Обеспечьте кислородную терапию.
• Подготовьте пациента к эндотрахеальной интубации и, при необходимости, к механической вентиляции.
• Подготовьте пациента к проведению эхокардиограммы, выполнение которой позволит визуализировать накопленную жидкость.
• Подготовьте пациента к перикардиоцентезу или хирургическому вмешательству, которые позволят улучшить артериальное давление и сердечную работу.
• Для улучшения сократимости миокарда по назначению врача введите инотропные лекарства.
Последующие действия
• Подготовьте пациента к установке катетера в легочную артерию.
• Постоянно проверяйте наличие жизненно важных параметров пациента.
• Проследите за выполнением перикардиоцентеза (не развилась ли при этом желудочковая фибрилляция, вазовагальный обморок, не повреждена ли пункцией коронарная артерия или сердечная сумка).
• При необходимости (в травмоопасной ситуации) подготовьте пациента к переливанию крови или торакотомии, чтобы избежать повторного накопления жидкости и восстановить кровоснабжение.
• При вызванной варфарином тампонаде назначьте витамин К.
Следите за снижением центрального венозного давления и сопутствующим повышением артериального давления, которые указывают на уменьшение сжатия сердца.
• Примите меры, чтобы стабилизировать кровяное давление.
• Успокойте пациента.
Превентивные меры
• Призывайте пациентов вести здоровый образ жизни, соблюдать диету, снизить физическое и эмоциональное напряжение, регулярно проходить профосмотр, поддерживать здоровый вес, не курить и не злоупотреблять алкоголем.
• Предупредите пациентов, которым проведена манипуляция (перикардиоцентез), что после выполнения процедур необходимо в течение часа соблюдать постельный режим.
2.9. Гипертонический криз
Гипертонический криз проявляется резким увеличением АД, как правило, более 220/120 мм рт. ст.
Патофизиология
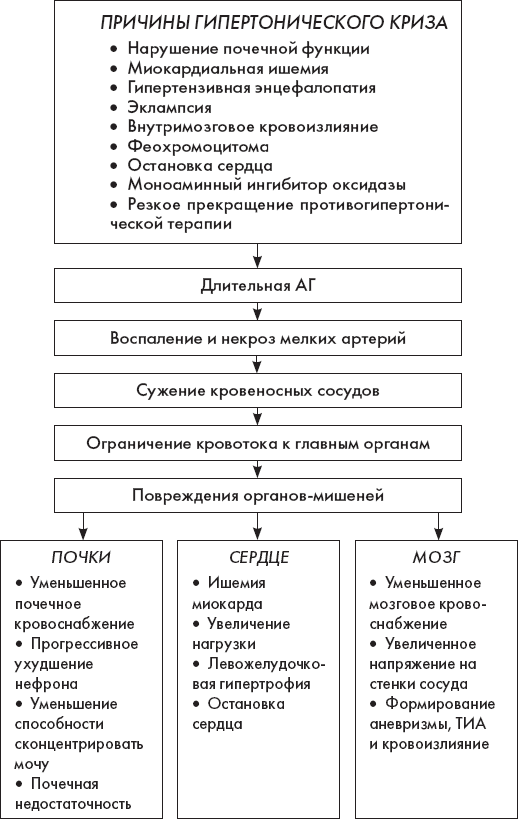 Схема 2
Схема 2
Первичный осмотр
• Оцените уровень сознания пациента.
• Оцените жизненно важные параметры пациента, измерьте артериальное давление.
Первая помощь
• Обеспечьте дополнительный доступ кислорода.
• Оцените уровень сознания пациента.
• Определите АД, ЧСС и частоту дыхания.
• Сделайте ЭКГ.
• Подготовьте пациента к постановке артериального катетера.
• Проведите антигипертензивную терапию (дигидропиридиновые антагонисты кальция, неселективные β-адреноблокаторы, ингибиторы АПФ, стимуляторы адренергических рецепторов центрального действия).
Последующие действия
• Постоянно контролируйте жизненно важные параметры пациента.
• Следите за признаками перегрузки сердца (одышка, выбухание шейных вен).
• Следите за количеством потребляемой и выделяемой жидкости.
• Проведите анализ мочи, чтобы проследить за работой почек.
• Спросите, не двоится ли у пациента в глазах.
• Соблюдайте тишину. Следите, чтобы освещение в палате было неярким, тусклым.
Превентивные меры
• Расскажите пациентам о пользе здорового образа жизни, необходимости правильного питания, уменьшении усталости, стресса, поддержании веса в норме, прекращении курения и воздержания от алкоголя.
• Необходимо своевременное лечение первичной гипертонии.
• Следует устранить условия, провоцирующие вторичную гипертонию (например, болезнь Кушинга).
Патофизиология

Первичный осмотр
• Оцените уровень сознания пациента.
• Оцените жизненно важные параметры пациента, измерьте артериальное давление.
Первая помощь
• Обеспечьте дополнительный доступ кислорода.
• Оцените уровень сознания пациента.
• Определите АД, ЧСС и частоту дыхания.
• Сделайте ЭКГ.
• Подготовьте пациента к постановке артериального катетера.
• Проведите антигипертензивную терапию (дигидропиридиновые антагонисты кальция, неселективные β-адреноблокаторы, ингибиторы АПФ, стимуляторы адренергических рецепторов центрального действия).
Последующие действия
• Постоянно контролируйте жизненно важные параметры пациента.
• Следите за признаками перегрузки сердца (одышка, выбухание шейных вен).
• Следите за количеством потребляемой и выделяемой жидкости.
• Проведите анализ мочи, чтобы проследить за работой почек.
• Спросите, не двоится ли у пациента в глазах.
• Соблюдайте тишину. Следите, чтобы освещение в палате было неярким, тусклым.
Превентивные меры
• Расскажите пациентам о пользе здорового образа жизни, необходимости правильного питания, уменьшении усталости, стресса, поддержании веса в норме, прекращении курения и воздержания от алкоголя.
• Необходимо своевременное лечение первичной гипертонии.
• Следует устранить условия, провоцирующие вторичную гипертонию (например, болезнь Кушинга).
2.10. Окклюзия периферических артерий
Острая окклюзия периферических артерий – обструкция в здоровой артерии или в артерии с прогрессирующим атеросклерозом в результате эмболии, тромбоза, травмы. Поток артериальной крови при окклюзии приостанавливается, дистальные ткани лишаются поставки кислорода. Следствием таких нарушений становятся ишемия и инфаркт конечности.
Патофизиология
Сгусток в периферической артерии препятствует или останавливает кровоток в определенной области. Область, испытывающая недостаток кислорода, начинает переживать клеточные и тканевые изменения, которые могут привести к некрозу и смерти. К факторам риска относятся курение, возраст, перемежающаяся хромота, сахарный диабет, хронические аритмии, гипертензия, гиперлипидемия, принимаемые лекарственные препараты, которые могут вызывать образование тромбов или эмболов (например, гормональные контрацептивы).
Первичный осмотр
Исследуйте пораженные конечности. Существует пять основных признаков окклюзии:
• боль – обычно сильная и резкая боль в руке или ноге (или в обеих ногах у пациента с седалищной эмболией);
• пульс – сниженный или отсутствующий артериальный пульс при допплерографии и уменьшенное или отсутствующее капиллярное наполнение;
• парестезия – онемение, покалывание, парез, ощущение холода в пораженной конечности;
• бледность – цветовая линия и температурная демаркация на уровне обструкции;
• паралич – некоторая степень паралича.
Выясните у пациента, имеется ли у него:
• перемежающаяся хромота;
• гипертензия;
• гиперлипидемия;
• сахарный диабет;
• хроническая или мерцательная аритмия.
Также узнайте:
• курит ли пациент;
• принимает ли лекарства, вызывающие образование тромбов или эмболов (например, гормональные контрацептивы).
Первая помощь
Если есть подозрения на острую артериальную окклюзию:
• вызовите сосудистого хирурга и кардиолога;
• назначьте постельный режим;
• поврежденную область расположите в вынужденном положении для улучшения доступа крови;
• подайте дополнительный кислород;
• подсоедините к непораженной конечности внутривенный катетер;
• возьмите кровь для диагностики;
• по назначению врача введите морфин, антикоагулянты (гепарин, для предупреждения дальнейшего тромбообразования) и тромболитики (для лизиса вновь образуемых тромбов).
Последующие действия
• Отметьте область на конечности пациента, где пальпируется или прослушивается пульс – записывайте показания каждого измерения пульса, сравнивайте данные, об изменениях немедленно сообщайте врачу.
• Отметьте области с изменением цвета или пятнистостью на конечности пациента и сообщите врачу об областях их распространения.
• Наблюдайте за набухающими тканями после успешной тромболитической терапии.
• Проверьте коагуляционные пробы, сообщайте о показателях выше нормальных уровней.
• Отметьте признаки кровотечения.
• Подготовьте пациента для инвазивного введения изотопа, а также возможной ангиопластики или хирургического вмешательства в виде тромбоэктомии, артериального шунтирования или ампутации.
• Следите, чтобы одежда больного не ограничивала кровоснабжение пораженной области.
• Старайтесь предупредить травмирование пораженной области, используя мягкие матрасы, хлопковые покрывала или протекторы для пяток, опору для ног и овчину.
• Не используйте грелки и охлаждающие обертывания, чтобы избежать термических повреждений (ожогов).
• Расскажите пациенту о мерах предосторожности при кровотечениях, эффекте антикоагулянтов и тромболитиков.
• Назначьте больному диету с низким содержанием витамина К.
Превентивные меры
Помните, что профилактическая антикоагуляция необходима пациентам с повышенным риском окклюзии. Предупредите пациентов, что прекращение курения может предотвратить окклюзию артерий.
Патофизиология
Сгусток в периферической артерии препятствует или останавливает кровоток в определенной области. Область, испытывающая недостаток кислорода, начинает переживать клеточные и тканевые изменения, которые могут привести к некрозу и смерти. К факторам риска относятся курение, возраст, перемежающаяся хромота, сахарный диабет, хронические аритмии, гипертензия, гиперлипидемия, принимаемые лекарственные препараты, которые могут вызывать образование тромбов или эмболов (например, гормональные контрацептивы).
Первичный осмотр
Исследуйте пораженные конечности. Существует пять основных признаков окклюзии:
• боль – обычно сильная и резкая боль в руке или ноге (или в обеих ногах у пациента с седалищной эмболией);
• пульс – сниженный или отсутствующий артериальный пульс при допплерографии и уменьшенное или отсутствующее капиллярное наполнение;
• парестезия – онемение, покалывание, парез, ощущение холода в пораженной конечности;
• бледность – цветовая линия и температурная демаркация на уровне обструкции;
• паралич – некоторая степень паралича.
Выясните у пациента, имеется ли у него:
• перемежающаяся хромота;
• гипертензия;
• гиперлипидемия;
• сахарный диабет;
• хроническая или мерцательная аритмия.
Также узнайте:
• курит ли пациент;
• принимает ли лекарства, вызывающие образование тромбов или эмболов (например, гормональные контрацептивы).
Первая помощь
Если есть подозрения на острую артериальную окклюзию:
• вызовите сосудистого хирурга и кардиолога;
• назначьте постельный режим;
• поврежденную область расположите в вынужденном положении для улучшения доступа крови;
• подайте дополнительный кислород;
• подсоедините к непораженной конечности внутривенный катетер;
• возьмите кровь для диагностики;
• по назначению врача введите морфин, антикоагулянты (гепарин, для предупреждения дальнейшего тромбообразования) и тромболитики (для лизиса вновь образуемых тромбов).
Последующие действия
• Отметьте область на конечности пациента, где пальпируется или прослушивается пульс – записывайте показания каждого измерения пульса, сравнивайте данные, об изменениях немедленно сообщайте врачу.
• Отметьте области с изменением цвета или пятнистостью на конечности пациента и сообщите врачу об областях их распространения.
• Наблюдайте за набухающими тканями после успешной тромболитической терапии.
• Проверьте коагуляционные пробы, сообщайте о показателях выше нормальных уровней.
• Отметьте признаки кровотечения.
• Подготовьте пациента для инвазивного введения изотопа, а также возможной ангиопластики или хирургического вмешательства в виде тромбоэктомии, артериального шунтирования или ампутации.
• Следите, чтобы одежда больного не ограничивала кровоснабжение пораженной области.
• Старайтесь предупредить травмирование пораженной области, используя мягкие матрасы, хлопковые покрывала или протекторы для пяток, опору для ног и овчину.
• Не используйте грелки и охлаждающие обертывания, чтобы избежать термических повреждений (ожогов).
• Расскажите пациенту о мерах предосторожности при кровотечениях, эффекте антикоагулянтов и тромболитиков.
• Назначьте больному диету с низким содержанием витамина К.
Превентивные меры
Помните, что профилактическая антикоагуляция необходима пациентам с повышенным риском окклюзии. Предупредите пациентов, что прекращение курения может предотвратить окклюзию артерий.
2.11. Разрыв аневризмы аорты
Разрыв аневризмы аорты – это аневризма аорты в виде внутристеночного канала, образующегося вследствие надрыва внутренней оболочки и расслоения стенки сосуда кровью, поступающей через дефект. Кровь входит в стенки, отделяет слои аорты и создает заполненную кровью впадину. Чаще всего это происходит в восходящей или грудной аорте, но может возникнуть и в брюшной области. Острая расслаивающая аневризма требует срочного хирургического вмешательства.
Патофизиология
• Кровь накапливается в стенках аорты, разделяя ее слои.
• Под давлением крови аневризма расширяется.
• Вследствие нарушения циркуляции крови нарушается сердечная деятельность.
• К факторам риска относятся гипертония, атеросклероз, врожденные дефекты и болезни соединительной ткани, такие как синдром Марфана.
Первичный осмотр
• Проверьте дыхание – глубину, частоту, качество.
• Проверьте уровень сознания пациента.
• Проверьте жизненно важные параметры пациента.
• Проверьте сердечно-сосудистый статус, определите, какой у пациента периферический пульс – слабый или нитевидный, проверьте пульсацию верхушки сердца, сравните частоту и силу.
• Проверьте, прослушиваются ли шумы в сердце.
• Попросите пациента охарактеризовать характер боли (для данной аневризмы характерна боль, описываемая как внезапная, мучительная, рвущая изнутри).
Первая помощь
• Постоянно контролируйте работу сердца, сделайте 12-строчную электрокардиограмму.
• Обеспечьте дополнительный доступ кислорода, при необходимости примените эндотрахеальную интубацию или ИВЛ.
• Для оценки потери крови сделайте анализ крови на уровень гемоглобина и гематокрит.
• Обеспечьте адекватную циркуляцию крови и жидкостей, чтобы нормализовать работу сердца.
• Примените антигипертензивные средства, чтобы уменьшить артериальное давление и нормализовать систолическое.
Патофизиология
• Кровь накапливается в стенках аорты, разделяя ее слои.
• Под давлением крови аневризма расширяется.
• Вследствие нарушения циркуляции крови нарушается сердечная деятельность.
• К факторам риска относятся гипертония, атеросклероз, врожденные дефекты и болезни соединительной ткани, такие как синдром Марфана.
Первичный осмотр
• Проверьте дыхание – глубину, частоту, качество.
• Проверьте уровень сознания пациента.
• Проверьте жизненно важные параметры пациента.
• Проверьте сердечно-сосудистый статус, определите, какой у пациента периферический пульс – слабый или нитевидный, проверьте пульсацию верхушки сердца, сравните частоту и силу.
• Проверьте, прослушиваются ли шумы в сердце.
• Попросите пациента охарактеризовать характер боли (для данной аневризмы характерна боль, описываемая как внезапная, мучительная, рвущая изнутри).
Первая помощь
• Постоянно контролируйте работу сердца, сделайте 12-строчную электрокардиограмму.
• Обеспечьте дополнительный доступ кислорода, при необходимости примените эндотрахеальную интубацию или ИВЛ.
• Для оценки потери крови сделайте анализ крови на уровень гемоглобина и гематокрит.
• Обеспечьте адекватную циркуляцию крови и жидкостей, чтобы нормализовать работу сердца.
• Примените антигипертензивные средства, чтобы уменьшить артериальное давление и нормализовать систолическое.
