Страница:
Вопрос 37: при положительном ответе – обследование врачомучреж-дения, при необходимости – консультация хирурга.
Вопросы 38–42: при положительном ответе на один из вопросов – наблюдение врача учреждения, на несколько вопросов – обследование врачом учреждения с дополнительными специальными исследованиями, по показаниям – консультация нефролога.
Вопросы 43–44: при положительном ответе на каждый или оба вопроса – наблюдение врача учреждения, при необходимости – консультация аллерголога.
Наши исследования показали, что 60–70 % выявленной в процессе медосмотра патологии подтверждается жалобами по скрининг-анкетам. Но подавляющее большинство анкетных жалоб не подтверждаются соответствующим диагнозом. Основная масса неподтвержденных диагнозом жалоб является показателем донозологической диагностики.
Таблица 7
Дата рождения______ Национальность_____
Профессия родителей до рождения ребенка:
Мать: место работы_____________ должность_____
Отец: место работы_____________ должность _____
После обычного выдоха взрослый человек может дополнительно выдохнуть из своих легких еще около 1500 мл воздуха, но и после этого в легких остается определенный объем так называемого остаточного (запасного, резервного) воздуха. То же наблюдается и после обычного вдоха (1500 мл добавочного воздуха). Сумма объемов дыхательного, запасного и добавочного воздуха составляет жизненную емкость легких (ЖЕЛ), которая является информативным показателем функционального состояния органов дыхания, отражающим функциональные возможности внешнего дыхания. Однако исследование ЖЕЛ применимо лишь для детей, начиная с 5-6-летнего возраста, когда достаточного развития достигает волевая регуляция дыхания. ЖЕЛ означает объем воздуха, который определяется при максимальном выдохе после максимального вдоха. ЖЕЛ косвенно указывает на максимальную площадь дыхательной поверхности легких, которая обеспечивает газообмен. Величина ЖЕЛ зависит от возраста, пола, роста, веса, степени развития дыхательного аппарата (размеры грудной клетки, подвижность ее сочленений, сила дыхательных мышц, эластичность легких и т. д.) и нормируется по так называемой должной ЖЕЛ (ДЖЕЛ). Должная ЖЕЛ для детей от 4 до 17 лет может быть легко рассчитана с помощью эмпирических формул:
Методика измерения ЖЕЛ. Установить стрелку спирометра на «О». Протереть спиртом мундштук прибора, затем максимально глубоко вдохнуть воздух и, зажав нос пальцами (или специальным носовым зажимом), сделать, не торопясь, максимально глубокий выдох через мундштук прибора. Сделать три измерения с 15-секундными перерывами. Взять среднюю величину и дать оценку полученному показателю в сравнении с ДЖЕЛ.
О состоянии функции кровообращения в организме свидетельствуют следующие показатели:
частота сердечных сокращений (ЧСС) , или частота пульса (табл. 8).
Таблица 8
Величина артериального давления (АД) . Артериальное давление у детей тем ниже, чем моложе ребенок. Если ребенок здоров, АД в основном постоянно, несколько снижаясь во сне и повышаясь во время мышечной работы, плача, психических переживаний, приема пищи и пр. Средние цифры АД у детей приведены в табл. 9.
Таблица 9
Максимальное (систолическое) артериальное давление (САД) . Нормативные значения у детей до и после 1 года можно ориентировочно рассчитать по формуле:
Таблица 10
К часто болеющим (ЧБ) относят детей, имеющих повышенную частоту острой заболеваемости за год, предшествующий медицинскому осмотру (но не календарный год!). Например, если медосмотр проводится в марте – то с марта по март, если в июне – то с июня по июнь и т. д. Учитываются лишь заболевания, носящие простудный характер и обострения хронических заболеваний, связанные со снижением неспецифической резистентности организма. Частота заболеваний, позволяющая отнести ребенка к часто болеющим детям, изменяется с возрастом: до 1 года – 4 и более раз, от 1 года до 3 лет – 5 и более раз, от 3 до 7 лет – 4 и более раз, свыше 7 лет – 3 и более раз за год.
К длительно болеющим (ДБ) относят детей с хроническими, тяжело протекающими в период обострения заболеваниями, с длительностью одного заболевания 25 и более дней за год, предшествующий осмотру, или совокупной длительностью перенесенных заболеваний свыше 70 дней в году.
Дети, болеющие и часто, и длительно (ЧДБ), выделяются в отдельную группу и требуют оздоровления в специализированных детских учреждениях санаторного типа.
К ни разу не болевшим детям относятся лишь те, в истории болезни которых за прошедший календарный год отсутствуют данные об острых заболеваниях и обострениях хронических болезней, т. е. заболеваниях, связанных со снижением неспецифической резистентности организма. Несчастные случаи, травмы, экстренные и плановые оперативные вмешательства, клинические обследования и пр. в учет не берутся.
Удельный вес ни разу не болевших детей рассчитывается на среднесписочный состав детей в ДОУ за год. Расчет последнего показателя осуществляется следующим образом: суммируется количество детей на первое число каждого месяца и делится на количество месяцев наблюдения.
ПЛАНОВАЯ ПРОФИЛАКТИЧЕСКИ-ОЗДОРОВИТЕЛЬНАЯ РАБОТА В ДЕТСКИХ ДОШКОЛЬНЫХ УЧРЕЖДЕНИЯХ
Специфическая иммунопрофилактика
Вопросы 38–42: при положительном ответе на один из вопросов – наблюдение врача учреждения, на несколько вопросов – обследование врачом учреждения с дополнительными специальными исследованиями, по показаниям – консультация нефролога.
Вопросы 43–44: при положительном ответе на каждый или оба вопроса – наблюдение врача учреждения, при необходимости – консультация аллерголога.
Наши исследования показали, что 60–70 % выявленной в процессе медосмотра патологии подтверждается жалобами по скрининг-анкетам. Но подавляющее большинство анкетных жалоб не подтверждаются соответствующим диагнозом. Основная масса неподтвержденных диагнозом жалоб является показателем донозологической диагностики.
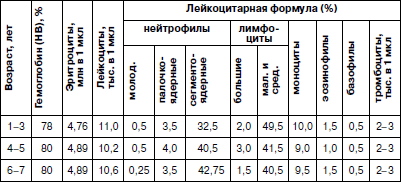
Проведение иммунологического скрининг-анкетирования
При проведении клинического скрининг-анкетирования часто затрагиваются вопросы, связанные с нарушением иммунной системы. Тем не менее необходимо дополнительно использовать иммунологическое скрининг-анкетирование. Оно направлено на выявление экзогенных химических, физических, биологических и эндогенных факторов, повышающих риск развития иммунологических нарушений. Анкета выдается родителям детей, которые должны ее заполнить. Образец анкеты представлен в табл. 7.Таблица 7
АНКЕТА
для выявления «групп риска» развития иммунологических нарушений
Фамилия________ Имя_______ Пол_____Дата рождения______ Национальность_____
Профессия родителей до рождения ребенка:
Мать: место работы_____________ должность_____
Отец: место работы_____________ должность _____

Примечание: в зависимости от характера ответа, вписать «ДА» или «НЕТ».При выявлении влияния неблагоприятных производственных факторов на организм родителей в период, предшествующий рождению ребенка, при положительных ответах на любой из вопросов 1–3, при отрицательных ответах на любой из вопросов 4–6, а также при положительных ответах на два и более вопросов 7–9 рекомендуется наблюдение ребенка у врача учреждения, по показаниям – иммунологическое исследование.
Исследование функционального состояния основных органов и систем детского организма
Подсчет частоты дыханий производится по движению грудной или брюшной стенки незаметно для исследуемого. Сначала подсчитывают пульс и затем, не прерывая процесса, частоту дыханий в минуту (подсчет дыханий облегчает положенная на грудь или живот ребенка рука исследователя). У взрослого человека в покое частота дыхания составляет от 16 до 20 в мин (у новорожденного – 40–45; в 2–3 года – 25–30; в 5–6 лет – около 25). Во сне частота дыхания уменьшается до 12–15 в мин, а при физической нагрузке, эмоциональном возбуждении, после обильного приема пищи учащается (это особенно характерно для детей). Патологическое уменьшение частоты дыхания является, как правило, симптомом тяжелых заболеваний центральной нервной системы или токсических поражений дыхательного центра.После обычного выдоха взрослый человек может дополнительно выдохнуть из своих легких еще около 1500 мл воздуха, но и после этого в легких остается определенный объем так называемого остаточного (запасного, резервного) воздуха. То же наблюдается и после обычного вдоха (1500 мл добавочного воздуха). Сумма объемов дыхательного, запасного и добавочного воздуха составляет жизненную емкость легких (ЖЕЛ), которая является информативным показателем функционального состояния органов дыхания, отражающим функциональные возможности внешнего дыхания. Однако исследование ЖЕЛ применимо лишь для детей, начиная с 5-6-летнего возраста, когда достаточного развития достигает волевая регуляция дыхания. ЖЕЛ означает объем воздуха, который определяется при максимальном выдохе после максимального вдоха. ЖЕЛ косвенно указывает на максимальную площадь дыхательной поверхности легких, которая обеспечивает газообмен. Величина ЖЕЛ зависит от возраста, пола, роста, веса, степени развития дыхательного аппарата (размеры грудной клетки, подвижность ее сочленений, сила дыхательных мышц, эластичность легких и т. д.) и нормируется по так называемой должной ЖЕЛ (ДЖЕЛ). Должная ЖЕЛ для детей от 4 до 17 лет может быть легко рассчитана с помощью эмпирических формул:
мальчики – ДЖЕЛ (л) = 4,53 рост – 3,9 (при росте от 1,00 до 1,64 м);В среднем, величина ЖЕЛ у детей 5–6 лет около 1150 мл.
девочки – ДЖЕЛ (л) = 3,75 рост – 3,13 (при росте от 1,00 до 1,75 м).
Методика измерения ЖЕЛ. Установить стрелку спирометра на «О». Протереть спиртом мундштук прибора, затем максимально глубоко вдохнуть воздух и, зажав нос пальцами (или специальным носовым зажимом), сделать, не торопясь, максимально глубокий выдох через мундштук прибора. Сделать три измерения с 15-секундными перерывами. Взять среднюю величину и дать оценку полученному показателю в сравнении с ДЖЕЛ.
О состоянии функции кровообращения в организме свидетельствуют следующие показатели:
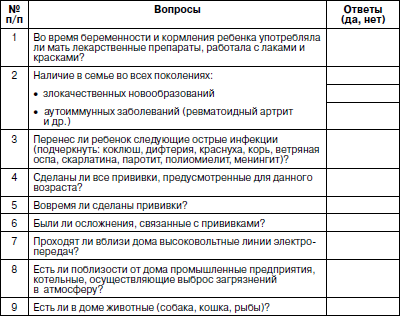
частота сердечных сокращений (ЧСС) , или частота пульса (табл. 8).
Таблица 8
Частота пульса (ЧП) у детей дошкольного возраста
(по А.Ф. Туру, 1967)

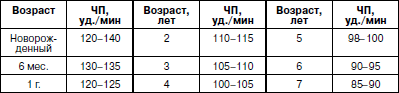
Величина артериального давления (АД) . Артериальное давление у детей тем ниже, чем моложе ребенок. Если ребенок здоров, АД в основном постоянно, несколько снижаясь во сне и повышаясь во время мышечной работы, плача, психических переживаний, приема пищи и пр. Средние цифры АД у детей приведены в табл. 9.
Таблица 9
Средние уровни артериального давления (АД) у детей дошкольного возраста
(по А.Ф. Туру, 1967)

Максимальное (систолическое) артериальное давление (САД) . Нормативные значения у детей до и после 1 года можно ориентировочно рассчитать по формуле:
САД = 76 + n, где: n – количество месяцев жизниНормальная гемограмма детей дошкольного возраста представлена в табл. 10.
САД = 100 + 2n, где: n – количество лет жизни
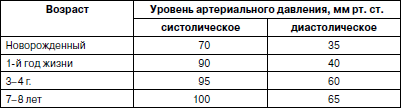
Таблица 10
Гемограмма детей в возрасте от 1 года до 7 лет
(по А.Ф. Туру, 1967)

Выделение контингента часто и длительно болеющих детей
Анализ полицевого учета острой заболеваемости в историях развития детей выявляет из их числа контингент часто и длительно болеющих.К часто болеющим (ЧБ) относят детей, имеющих повышенную частоту острой заболеваемости за год, предшествующий медицинскому осмотру (но не календарный год!). Например, если медосмотр проводится в марте – то с марта по март, если в июне – то с июня по июнь и т. д. Учитываются лишь заболевания, носящие простудный характер и обострения хронических заболеваний, связанные со снижением неспецифической резистентности организма. Частота заболеваний, позволяющая отнести ребенка к часто болеющим детям, изменяется с возрастом: до 1 года – 4 и более раз, от 1 года до 3 лет – 5 и более раз, от 3 до 7 лет – 4 и более раз, свыше 7 лет – 3 и более раз за год.
К длительно болеющим (ДБ) относят детей с хроническими, тяжело протекающими в период обострения заболеваниями, с длительностью одного заболевания 25 и более дней за год, предшествующий осмотру, или совокупной длительностью перенесенных заболеваний свыше 70 дней в году.
Дети, болеющие и часто, и длительно (ЧДБ), выделяются в отдельную группу и требуют оздоровления в специализированных детских учреждениях санаторного типа.
Индекс здоровья
Индекс здоровья – это прямой показатель здоровья, выражаемый удельным весом ни разу не болевших за календарный год (с января по январь) детей в изучаемом коллективе. Показатель определяется лишь по результатам годового отчета ДОУ. Сведения для его исчисления представляются врачу средним медработником по результатам анализа полицевого учета заболеваемости в историях развития детей.К ни разу не болевшим детям относятся лишь те, в истории болезни которых за прошедший календарный год отсутствуют данные об острых заболеваниях и обострениях хронических болезней, т. е. заболеваниях, связанных со снижением неспецифической резистентности организма. Несчастные случаи, травмы, экстренные и плановые оперативные вмешательства, клинические обследования и пр. в учет не берутся.
Удельный вес ни разу не болевших детей рассчитывается на среднесписочный состав детей в ДОУ за год. Расчет последнего показателя осуществляется следующим образом: суммируется количество детей на первое число каждого месяца и делится на количество месяцев наблюдения.
ПЛАНОВАЯ ПРОФИЛАКТИЧЕСКИ-ОЗДОРОВИТЕЛЬНАЯ РАБОТА В ДЕТСКИХ ДОШКОЛЬНЫХ УЧРЕЖДЕНИЯХ
В начале 90-× годов прошлого века в СССР, при общей численности около 90-100 млн детей, ежегодно отмечалось 47–48 млн случаев детских инфекционных заболеваний и 36–39 млн заболеваний гриппом и ОРВИ. Но уровень заболеваемости дифтерией, коклюшем, корью, большинством заболеваний простудной группы определяется не состоянием науки, а зависит исключительно от постановки профилактически-оздоровительных мероприятий в детских учреждениях.
Профилактически-оздоровительная работа в ДОУ определена двумя основными направлениями, содержание которых четко разграничено.
Плановое профилактическое обслуживание предполагает проведение комплекса мер по повышению специфической и неспецифической резистентности детского организма к неблагоприятным внешним воздействиям и охватывает всех здоровых детей в ДОУ, т. е. I и II А групп здоровья.
Оздоровительное обслуживание предполагает оздоровление детей из групп риска, в первую очередь детей со сниженной иммунорезистентностью (дети II Б группы здоровья, прежде всего, часто болеющие дети) и проведение определенного объема лечебно-оздоровительных мероприятий, исходя из возможностей ДОУ. Поэтому лучше всего это обслуживание реализуется в специализированных оздоровительных ДОУ для детей со сниженной резистентностью.
Основные виды воздействия на организм – это иммунотерапевтическое и иммунопрофилактическое. Иммунотерапия – это воздействие на иммунную систему, функция которой нарушена в результате различных причин, а также на возбудителя или его токсины. Иммунопрофилактика – это воздействие на не измененную иммунную систему с целью ее совершенствования, гибкости, мобилизации резервных возможностей. Иммунотерапевтические мероприятия – основа оздоровительной работы с детьми группы риска, иммунопрофилактические – основа плановой профилактической работы со всеми детьми в ДОУ.
Иммунотерапевтические и иммунопрофилактические мероприятия делятся на две группы:
• специфические – воздействие на системы клеточного (Т-лимфоциты) или гуморального (В-лимфоциты) иммунного ответа. Цель их – усилить или ослабить формирование иммунитета к возбудителю конкретного заболевания;
• неспецифические – основанные на способности иммунной системы реагировать на многие неспецифические стимуляторы или депрессоры.
Профилактически-оздоровительная работа в ДОУ определена двумя основными направлениями, содержание которых четко разграничено.
Плановое профилактическое обслуживание предполагает проведение комплекса мер по повышению специфической и неспецифической резистентности детского организма к неблагоприятным внешним воздействиям и охватывает всех здоровых детей в ДОУ, т. е. I и II А групп здоровья.
Оздоровительное обслуживание предполагает оздоровление детей из групп риска, в первую очередь детей со сниженной иммунорезистентностью (дети II Б группы здоровья, прежде всего, часто болеющие дети) и проведение определенного объема лечебно-оздоровительных мероприятий, исходя из возможностей ДОУ. Поэтому лучше всего это обслуживание реализуется в специализированных оздоровительных ДОУ для детей со сниженной резистентностью.
Основные виды воздействия на организм – это иммунотерапевтическое и иммунопрофилактическое. Иммунотерапия – это воздействие на иммунную систему, функция которой нарушена в результате различных причин, а также на возбудителя или его токсины. Иммунопрофилактика – это воздействие на не измененную иммунную систему с целью ее совершенствования, гибкости, мобилизации резервных возможностей. Иммунотерапевтические мероприятия – основа оздоровительной работы с детьми группы риска, иммунопрофилактические – основа плановой профилактической работы со всеми детьми в ДОУ.
Иммунотерапевтические и иммунопрофилактические мероприятия делятся на две группы:
• специфические – воздействие на системы клеточного (Т-лимфоциты) или гуморального (В-лимфоциты) иммунного ответа. Цель их – усилить или ослабить формирование иммунитета к возбудителю конкретного заболевания;
• неспецифические – основанные на способности иммунной системы реагировать на многие неспецифические стимуляторы или депрессоры.
Специфическая иммунопрофилактика
Модель иммунной системы человека совершенна. Своей целесообразностью и надежностью она восхищала всех, кто когда-либо исследовал ее. К сожалению, за последнее столетие иммунитет у человечества явно снизился. Об этом свидетельствует рост хронических воспалительных и особенно онкологических заболеваний во всем мире.
Вакцинопрофилактика в XX в. стала ведущим методом борьбы с инфекционными болезнями. Ликвидация оспы и контроль над многими тяжелыми инфекциями – заслуга, в основном, вакцинации. Нетрудно представить, какие бедствия постигнут человечество в случае прекращения прививок или даже временного снижения охвата ими. В 90-× годах наша страна пережила эпидемию дифтерии из-за снижения на 50–70 % охвата детей полноценными прививками против этой инфекции. Тогда было зарегистрировано более чем 100 тыс. случаев заболевания дифтерией, из которых около 5 тыс. оказались летальными. Прекращение прививок против полиомиелита в Чечне привело к тому, что в 1995 г. была вспышка этого заболевания. Ее результат – 150 паралитических и 6 летальных исходов.
На этих примерах и подобных ситуациях можно сделать вывод о том, что человечество стало вакцинозависимым. И речь идет не о том, прививать или не прививать (решение однозначное – прививать!) , а об оптимальном выборе вакцин, тактике проведения прививок, сроках ревакцинации и экономической эффективности использования новых, большей частью дорогостоящих вакцин.
Активная профилактическая вакцинация детей проводится в определенные периоды жизни, согласно «календарю прививок», представляющему собой систему иммунотерапевтических мероприятий, направленных на выработку общего специфического иммунитета.
В 1997 г., после 20-летнего перерыва, был принят новый Национальный календарь прививок (Приказ Минздрава № 375), а в 1998 г. – Федеральный закон об иммунопрофилактике в РФ. Заложенные в этих документах положения соответствовали рекомендациям Всемирной организации здравоохранения (ВОЗ) как в отношении набора вакцин, так и по методам и срокам их введения. Данные за последние годы показали, что новые правила вакцинации и сокращение противопоказаний позволили существенно повысить охват детей прививками. Он достиг 90 % в отношении прививок против коклюша и более 95 % – в отношении других вакцин.
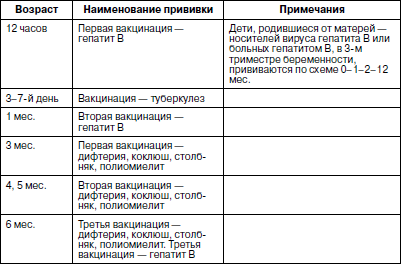
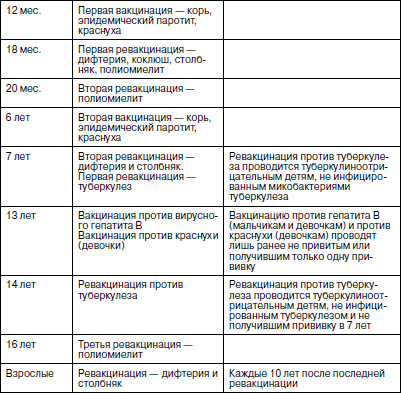
В 2001 г., учитывая новые возможности федерального финансирования вакцинопрофилактики, календарь прививок был вновь пересмотрен, одобрен Министерством здравоохранения России и внедрен с 2002 г. (табл. 11).
Таблица 11
Назначение перед прививкой детям с атопическим дерматитом противогистаминных препаратов позволяет снизить частоту кожных проявлений, а проведенное противоастматическое лечение – нарушений проходимости бронхов. Во многих случаях под влиянием назначенного до прививки лечения происходило улучшение состояния и параметров дыхания.
За последние 25 лет осложнений, связанных с качеством вакцины, в России не зарегистрировано, отмечались лишь индивидуальные реакции, предсказать которые невозможно. По данным Центра иммунопрофилактики НИИ педиатрии Национального Центра здоровья детей РАМН, серьезные осложнения в результате вакцинации крайне редки. Афебрильные судороги возникают с частотой 1: 70 ООО введений АКДС и 1: 200 ООО введений коревой вакцины; генерализованные аллергические сыпи или отек Квинке – 1: 120 ООО вакцинаций. Сходные данные приводят и большинство других авторов. Анафилактический шок, коллаптоидные реакции наблюдаются крайне редко, хотя для борьбы с ними в каждом прививочном кабинете должно быть все необходимое.
В большинстве случаев госпитализация детей с подозрением на осложнение вакцинации обусловлена либо предсказуемыми реакциями (56 %), либо не имеющими отношения к вакцинации сопутствующими заболеваниями (35 %); среди последних чаще всего встречаются ОРВИ. Наслаивающиеся сопутствующие заболевания часто ошибочно принимаются за осложнения, связанные с прививкой, и становятся поводом к необоснованному отказу от вакцинации.
Вакцинопрофилактику гриппа и других заболеваний респираторной группы необходимо осуществлять как можно раньше, чтобы своевременно создать иммунную прослойку среди населения, так как после вакцинации защитные антитела, отвечающие за формирование иммунитета, появляются не ранее чем через 2 недели, а максимальная их концентрация наблюдается спустя 4 недели. Вполне разумным представляется проведение вакцинации в начале осени, когда частота острых респираторных инфекций существенно ниже.
Как показали исследования последних лет, проведенные в крупных городах и регионах России, инактивированные противогриппозные вакцины гриппол, инфлювак, ваксигрип, фолюарикс, бегривак, агриппал, разрешенные для применения в России, отвечают требованиям Европейской Фармакопеи (уровень защиты более 70 %) и являются эффективными препаратами для профилактики гриппа. Они обладают хорошей переносимостью, низкой реактогенностью, высокой иммуногенностью и эпидемиологической эффективностью. Безопасность, хорошая переносимость и низкая реактогенность современных инактивированных вакцин подтверждены многими клиническими исследованиями, проведенными в ряде регионов России. Примером может служить исследование эффективности вакцины инфлювак.
Вакцинопрофилактика в XX в. стала ведущим методом борьбы с инфекционными болезнями. Ликвидация оспы и контроль над многими тяжелыми инфекциями – заслуга, в основном, вакцинации. Нетрудно представить, какие бедствия постигнут человечество в случае прекращения прививок или даже временного снижения охвата ими. В 90-× годах наша страна пережила эпидемию дифтерии из-за снижения на 50–70 % охвата детей полноценными прививками против этой инфекции. Тогда было зарегистрировано более чем 100 тыс. случаев заболевания дифтерией, из которых около 5 тыс. оказались летальными. Прекращение прививок против полиомиелита в Чечне привело к тому, что в 1995 г. была вспышка этого заболевания. Ее результат – 150 паралитических и 6 летальных исходов.
На этих примерах и подобных ситуациях можно сделать вывод о том, что человечество стало вакцинозависимым. И речь идет не о том, прививать или не прививать (решение однозначное – прививать!) , а об оптимальном выборе вакцин, тактике проведения прививок, сроках ревакцинации и экономической эффективности использования новых, большей частью дорогостоящих вакцин.
Активная профилактическая вакцинация детей проводится в определенные периоды жизни, согласно «календарю прививок», представляющему собой систему иммунотерапевтических мероприятий, направленных на выработку общего специфического иммунитета.
В 1997 г., после 20-летнего перерыва, был принят новый Национальный календарь прививок (Приказ Минздрава № 375), а в 1998 г. – Федеральный закон об иммунопрофилактике в РФ. Заложенные в этих документах положения соответствовали рекомендациям Всемирной организации здравоохранения (ВОЗ) как в отношении набора вакцин, так и по методам и срокам их введения. Данные за последние годы показали, что новые правила вакцинации и сокращение противопоказаний позволили существенно повысить охват детей прививками. Он достиг 90 % в отношении прививок против коклюша и более 95 % – в отношении других вакцин.
В 2001 г., учитывая новые возможности федерального финансирования вакцинопрофилактики, календарь прививок был вновь пересмотрен, одобрен Министерством здравоохранения России и внедрен с 2002 г. (табл. 11).
Таблица 11
Календарь прививок детей Российской Федерации
(утв. МЗ РФ 21.06.2001 г.)


Примечания: 1) иммунизация в рамках национального календаря прививок проводится вакцинами отечественного и зарубежного производства, зарегистрированными и разрешенными к применению в установленном порядке;Стремление педиатров и эпидемиологов к наиболее полному охвату профилактической вакцинацией детей и созданию, тем самым, специфической профилактической защиты у них встречает ряд трудностей. Прежде всего, это связано с ростом аллергической пораженности детей, при которой возникают сложности с иммунизацией детей, в то время как именно дети с измененной реактивностью более всего нуждаются в специфической защите от острых инфекций, в силу ослабления у них защитных механизмов. По мнению многих исследователей, медицинские отводы от профилактических прививок у этих детей должны быть максимально ограничены и освобождение детей группы риска от всех видов прививок и на длительный срок является неправильным. Таким детям, после проведения дополнительного обследования, необходимо составлять индивидуальный график иммунизации, использовать некоторые щадящие методы.
2) применяемые в рамках национального календаря профилактических прививок вакцины, кроме БЦЖ, можно вводить одновременно (или с интервалом в один месяц) разными шприцами в разные участки тела.
Назначение перед прививкой детям с атопическим дерматитом противогистаминных препаратов позволяет снизить частоту кожных проявлений, а проведенное противоастматическое лечение – нарушений проходимости бронхов. Во многих случаях под влиянием назначенного до прививки лечения происходило улучшение состояния и параметров дыхания.
За последние 25 лет осложнений, связанных с качеством вакцины, в России не зарегистрировано, отмечались лишь индивидуальные реакции, предсказать которые невозможно. По данным Центра иммунопрофилактики НИИ педиатрии Национального Центра здоровья детей РАМН, серьезные осложнения в результате вакцинации крайне редки. Афебрильные судороги возникают с частотой 1: 70 ООО введений АКДС и 1: 200 ООО введений коревой вакцины; генерализованные аллергические сыпи или отек Квинке – 1: 120 ООО вакцинаций. Сходные данные приводят и большинство других авторов. Анафилактический шок, коллаптоидные реакции наблюдаются крайне редко, хотя для борьбы с ними в каждом прививочном кабинете должно быть все необходимое.
В большинстве случаев госпитализация детей с подозрением на осложнение вакцинации обусловлена либо предсказуемыми реакциями (56 %), либо не имеющими отношения к вакцинации сопутствующими заболеваниями (35 %); среди последних чаще всего встречаются ОРВИ. Наслаивающиеся сопутствующие заболевания часто ошибочно принимаются за осложнения, связанные с прививкой, и становятся поводом к необоснованному отказу от вакцинации.
Вакцинопрофилактику гриппа и других заболеваний респираторной группы необходимо осуществлять как можно раньше, чтобы своевременно создать иммунную прослойку среди населения, так как после вакцинации защитные антитела, отвечающие за формирование иммунитета, появляются не ранее чем через 2 недели, а максимальная их концентрация наблюдается спустя 4 недели. Вполне разумным представляется проведение вакцинации в начале осени, когда частота острых респираторных инфекций существенно ниже.
Как показали исследования последних лет, проведенные в крупных городах и регионах России, инактивированные противогриппозные вакцины гриппол, инфлювак, ваксигрип, фолюарикс, бегривак, агриппал, разрешенные для применения в России, отвечают требованиям Европейской Фармакопеи (уровень защиты более 70 %) и являются эффективными препаратами для профилактики гриппа. Они обладают хорошей переносимостью, низкой реактогенностью, высокой иммуногенностью и эпидемиологической эффективностью. Безопасность, хорошая переносимость и низкая реактогенность современных инактивированных вакцин подтверждены многими клиническими исследованиями, проведенными в ряде регионов России. Примером может служить исследование эффективности вакцины инфлювак.
Конец бесплатного ознакомительного фрагмента
