Страница:
Диета. В острый период токсикоза – водно-чайная диета на 16–24 часа. Затем дозированное дробное кормление – детям до 6 месяцев назначают 10 кормлений (через 2 часа с ночным перерывом в 4 часа) по 10–20 мл грудного молока или адаптированной смеси. В последующие дни объем питания увеличивают на 10–20 мл на одно кормление. При достижении суточного объема 500 мл ребенка переводят на 8-разовое кормление по 70–80 мл, через 2–3 дня – на 7-разовое по 100–120 мл и 6–5-разовое кормление. В последующие дни ребенка переводят на физиологическое питание. Во время дробного кормления недостающий по возрасту объем пищи восполняется питьем глюкозо-солевых растворов, чая.
Детям более старшего возраста после водно-чайной диеты на 1–3 дня назначают щадящую диету малыми порциями, каждые 3–4 часа: жидкие каши, кисели, кефир. Затем диету расширяют, вводят творог, мясное суфле, овощное пюре, овощные супы.
Судорожный синдром
Головная боль
Обморок
Боль в суставах (артралгия)
Глава 2
Болезни кожи и пупочной ранки
Неинфекционные заболевания кожи
Инфекционные заболевания кожи
Заболевания пупочной ранки
Детям более старшего возраста после водно-чайной диеты на 1–3 дня назначают щадящую диету малыми порциями, каждые 3–4 часа: жидкие каши, кисели, кефир. Затем диету расширяют, вводят творог, мясное суфле, овощное пюре, овощные супы.
Судорожный синдром
Судорожный синдром – одна из универсальных реакций организма, возникающая при многих патологических процессах, реализующаяся в виде внезапно наступающего приступа непроизвольных сокращений мышц (судорог) клонического, тонического или клонико-тонического характера, протекающая с потерей или без потери сознания.
Выяснить причины возникновения судорожного синдрома у детей нередко бывает очень сложно, так как чем младше ребенок, тем выше у него судорожная готовность из-за незрелости мозга и тем чаще у него могут возникнуть судороги при самых различных патологических процессах.
Наиболее частыми причинами судорог у новорожденных детей являются асфиксия, внутричерепные родовые травмы, гипогликемическое состояние, внутриутробная инфекция.
Судороги у детей грудного возраста наблюдаются при пороках развития головного мозга (гидроцефалия, микроцефалия и др.).
Фебрильные судороги у детей в возрасте от 4–6 месяцев до 4–6 лет возникают в начале лихорадки или на высоте подъема температуры тела, кратковременные (несколько минут), генерализованные, клонико-тонические, как правило, не сопровождаются потерей сознания.
Судороги при нейротоксикозе, заболеваниях, протекающих с поражением мозговых оболочек (менингитах), вещества мозга (энцефалитах) или с явлениями менингизма.
Менингизм – менингиальный синдром, возникающий при ряде соматических заболеваний (пневмонии, ОРЗ, пиелонефрите и др.) в результате раздражения мозговых оболочек за счет интоксикации, отека мозга.
Судороги при нарушении минерального обмена – гипокальциемии, гипокалиемии, гипомагниемии.
Тетания – заболевание, обусловленное снижением содержания ионизированного кальция в крови, вызванное либо гипопаратиреозом, либо спазмофилией и проявляющееся ларингоспазмом, карпогидальным спазмом, приступом эклампсии.
У детей школьного возраста судорожный синдром встречается реже, чем у детей грудного возраста, и обусловлен нейроинфекцией или может наблюдаться при коматозных состояниях, объемных процессах в головном мозге, отравлениях.
В любом возрасте возможны судороги при эпилепсии. Генерализованный общий судорожный припадок проявляется клонико-тоническими судорогами в конечностях, сопровождается утратой сознания, пеной у рта, часто прикусом языка, непроизвольным мочеиспусканием. Припадок длится 2–3 минуты, сменяется коматозным состоянием, переходящим в глубокий сон. Если кома не сменяется сном, то сознание постепенно восстанавливается, может быть полная амнезия припадка.
Судороги, обусловленные гипоксическим повреждением ЦНС, могут также возникнуть у детей любого возраста.
При оказании неотложной помощи в первую очередь необходимо снять судорожный синдром.
В табл. 12 приведена характеристика основных противосудорожных препаратов, используемых для купирования генерализованных судорог.
Таблица 12
Характеристика противосудорожных препаратов (Э. К. Цыбулькин, 2000)
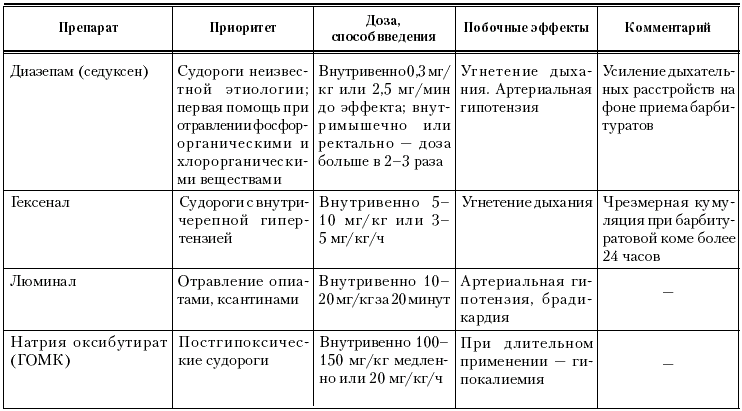
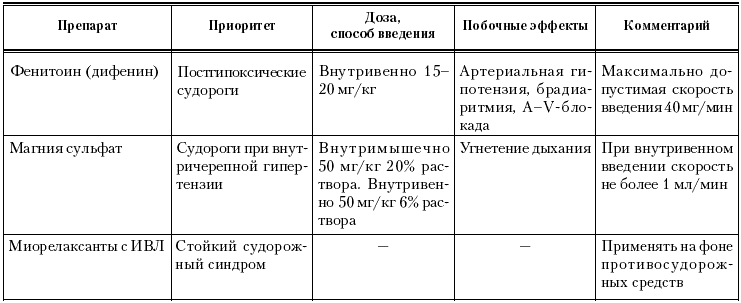
После снятия судорог необходимо прежде всего попытаться установить причину их возникновения. При наличии симптомов менингизма нужна люмбальная пункция, так как без исследования спинномозговой жидкости распознать менингит, дифференцировать его от субарахноидального кровоизлияния или от менингизма практически невозможно.
Для купирования судорожного синдрома при эпилепсии применяют диазепам (седуксен) в/в или в/м в дозе 2–10 мг. При эпилептическом статусе введение препарата можно повторить через 2 часа, затем через 4 часа. Для купирования или предупреждения развития отека мозга после серии судорожных препаратов и эпилептического статуса показано применение фуросемида.
Сразу после купирования судорог принимают меры к устранению дыхательной недостаточности, которая может быть не только причиной судорог, но и их следствием.
Выяснить причины возникновения судорожного синдрома у детей нередко бывает очень сложно, так как чем младше ребенок, тем выше у него судорожная готовность из-за незрелости мозга и тем чаще у него могут возникнуть судороги при самых различных патологических процессах.
Наиболее частыми причинами судорог у новорожденных детей являются асфиксия, внутричерепные родовые травмы, гипогликемическое состояние, внутриутробная инфекция.
Судороги у детей грудного возраста наблюдаются при пороках развития головного мозга (гидроцефалия, микроцефалия и др.).
Фебрильные судороги у детей в возрасте от 4–6 месяцев до 4–6 лет возникают в начале лихорадки или на высоте подъема температуры тела, кратковременные (несколько минут), генерализованные, клонико-тонические, как правило, не сопровождаются потерей сознания.
Судороги при нейротоксикозе, заболеваниях, протекающих с поражением мозговых оболочек (менингитах), вещества мозга (энцефалитах) или с явлениями менингизма.
Менингизм – менингиальный синдром, возникающий при ряде соматических заболеваний (пневмонии, ОРЗ, пиелонефрите и др.) в результате раздражения мозговых оболочек за счет интоксикации, отека мозга.
Судороги при нарушении минерального обмена – гипокальциемии, гипокалиемии, гипомагниемии.
Тетания – заболевание, обусловленное снижением содержания ионизированного кальция в крови, вызванное либо гипопаратиреозом, либо спазмофилией и проявляющееся ларингоспазмом, карпогидальным спазмом, приступом эклампсии.
У детей школьного возраста судорожный синдром встречается реже, чем у детей грудного возраста, и обусловлен нейроинфекцией или может наблюдаться при коматозных состояниях, объемных процессах в головном мозге, отравлениях.
В любом возрасте возможны судороги при эпилепсии. Генерализованный общий судорожный припадок проявляется клонико-тоническими судорогами в конечностях, сопровождается утратой сознания, пеной у рта, часто прикусом языка, непроизвольным мочеиспусканием. Припадок длится 2–3 минуты, сменяется коматозным состоянием, переходящим в глубокий сон. Если кома не сменяется сном, то сознание постепенно восстанавливается, может быть полная амнезия припадка.
Судороги, обусловленные гипоксическим повреждением ЦНС, могут также возникнуть у детей любого возраста.
При оказании неотложной помощи в первую очередь необходимо снять судорожный синдром.
В табл. 12 приведена характеристика основных противосудорожных препаратов, используемых для купирования генерализованных судорог.
Таблица 12
Характеристика противосудорожных препаратов (Э. К. Цыбулькин, 2000)


После снятия судорог необходимо прежде всего попытаться установить причину их возникновения. При наличии симптомов менингизма нужна люмбальная пункция, так как без исследования спинномозговой жидкости распознать менингит, дифференцировать его от субарахноидального кровоизлияния или от менингизма практически невозможно.
Для купирования судорожного синдрома при эпилепсии применяют диазепам (седуксен) в/в или в/м в дозе 2–10 мг. При эпилептическом статусе введение препарата можно повторить через 2 часа, затем через 4 часа. Для купирования или предупреждения развития отека мозга после серии судорожных препаратов и эпилептического статуса показано применение фуросемида.
Сразу после купирования судорог принимают меры к устранению дыхательной недостаточности, которая может быть не только причиной судорог, но и их следствием.
Головная боль
Головная боль – симптом, встречающийся при многих заболеваниях, всегда требует к себе очень внимательного отношения, так как может быть начальным проявлением тяжелой патологии – менингитов, энцефалитов, опухолей головного мозга и др. В то же время головная боль может возникнуть у эмоционально-лабильных детей при переутомлении, длительном просмотре телевизионных передач и др.
Головная боль возникает в результате раздражения зон головного мозга, обладающих болевой чувствительностью (твердая мозговая оболочка, устья крупных сосудов, впадающих в мозговые синусы, чувствительные волокна V, VII, IX, X пар черепно-мозговых нервов, заканчивающихся в мозге), при увеличении объема мозга (отек, опухоли), повышении или снижении давления спинномозговой жидкости, полнокровии или ишемии мозга, воздействии токсинов.
Головная боль как симптом интоксикации наблюдается при многих заболеваниях (пневмонии, ОРЗ и др.), выраженность и продолжительность ее зависят от степени интоксикации.
Головные боли при артериальной гипертонии нередко являются одним из первых симптомов таких заболеваний, как феохрамоцитома, коартация аорты, аномалии сосудов почек, гломерулонефрита и др., могут наблюдаться у детей любого возраста.
При объемных процессах в мозге (опухоли, абсцесс мозга и др.) одним из ранних симптомов является постепенно нарастающая головная боль, нередко сопровождающаяся рвотой, локальные симптомы могут выявиться позже.
Посттравматические головные боли наблюдаются у многих детей, перенесших черепно-мозговую травму. Как правило, они возникают при физической нагрузке, умственном напряжении, езде в транспорте, могут сопровождаться тошнотой, рвотой.
При нарушении аккомодации и аномалии рефракции головные боли нередко возникают после чтения «мелкой» работы, требующей напряжения зрения, просмотра телепередач.
Мигрень – наследственно обусловленное заболевание, характеризующееся периодически возникающими приступами головных болей, которые чаще наблюдаются у школьников. Боль может начаться в любое время суток, постепенно усиливается, иногда начинается в одной половине головы. Характер боли часто пульсирующий, возможно присоединение тошноты, рвоты. Яркий свет, резкие запахи, звуки могут способствовать усилению головной боли. Продолжительность приступа мигрени – от нескольких часов до 1–2 суток.
Головная боль может развиться при воспалении пазух носа. Локализация ее будет зависеть от пораженного синуса: при фронтите – в лобной области, при гайморите – в области скул, при сфеноидите – в области затылка. Наряду с головной болью наблюдаются и другие симптомы синуситов – слизисто-гнойные выделения из носа, припухлость мягких тканей (верхнего века при фронтите, нижнего – при гайморите) и др.
На наличие головной боли ребенок может пожаловаться начиная с 3–5-летнего возраста. Дети более старшего возраста уже могут более точно указать ее локализацию и характер (пульсирующая, постоянная и др.). У детей раннего возраста косвенным указанием на головную боль могут служить немотивированное беспокойство, вскрикивание или монотонный крик.
При наличии жалоб на головную боль необходимо тщательно обследовать ребенка, чтобы установить ее причины. Лечение будет зависеть от заболевания, симптомом которого явилась головная боль.
Лечение. При лечении мигрени используют никотиновую кислоту, никотинамид (таблетки по 0,025 г), баралгин (таблетки по 500 мг), цитрамон по 1/4–1/2–1 таблетке в зависимости от возраста 2–3 раза в день, калпол (парацетамол, суспензия детская 120 мг/5 мл) детям 6–12 лет в дозе 10–20 мл до 4 раз в день. После снятия приступа головной боли назначают настойку валерианы, успокоительный сбор № 3 по 1/4–1/3 стакана в сутки за 30 минут до еды в течение 10–14 дней, гидротерапию.
Головная боль возникает в результате раздражения зон головного мозга, обладающих болевой чувствительностью (твердая мозговая оболочка, устья крупных сосудов, впадающих в мозговые синусы, чувствительные волокна V, VII, IX, X пар черепно-мозговых нервов, заканчивающихся в мозге), при увеличении объема мозга (отек, опухоли), повышении или снижении давления спинномозговой жидкости, полнокровии или ишемии мозга, воздействии токсинов.
Головная боль как симптом интоксикации наблюдается при многих заболеваниях (пневмонии, ОРЗ и др.), выраженность и продолжительность ее зависят от степени интоксикации.
Головные боли при артериальной гипертонии нередко являются одним из первых симптомов таких заболеваний, как феохрамоцитома, коартация аорты, аномалии сосудов почек, гломерулонефрита и др., могут наблюдаться у детей любого возраста.
При объемных процессах в мозге (опухоли, абсцесс мозга и др.) одним из ранних симптомов является постепенно нарастающая головная боль, нередко сопровождающаяся рвотой, локальные симптомы могут выявиться позже.
Посттравматические головные боли наблюдаются у многих детей, перенесших черепно-мозговую травму. Как правило, они возникают при физической нагрузке, умственном напряжении, езде в транспорте, могут сопровождаться тошнотой, рвотой.
При нарушении аккомодации и аномалии рефракции головные боли нередко возникают после чтения «мелкой» работы, требующей напряжения зрения, просмотра телепередач.
Мигрень – наследственно обусловленное заболевание, характеризующееся периодически возникающими приступами головных болей, которые чаще наблюдаются у школьников. Боль может начаться в любое время суток, постепенно усиливается, иногда начинается в одной половине головы. Характер боли часто пульсирующий, возможно присоединение тошноты, рвоты. Яркий свет, резкие запахи, звуки могут способствовать усилению головной боли. Продолжительность приступа мигрени – от нескольких часов до 1–2 суток.
Головная боль может развиться при воспалении пазух носа. Локализация ее будет зависеть от пораженного синуса: при фронтите – в лобной области, при гайморите – в области скул, при сфеноидите – в области затылка. Наряду с головной болью наблюдаются и другие симптомы синуситов – слизисто-гнойные выделения из носа, припухлость мягких тканей (верхнего века при фронтите, нижнего – при гайморите) и др.
На наличие головной боли ребенок может пожаловаться начиная с 3–5-летнего возраста. Дети более старшего возраста уже могут более точно указать ее локализацию и характер (пульсирующая, постоянная и др.). У детей раннего возраста косвенным указанием на головную боль могут служить немотивированное беспокойство, вскрикивание или монотонный крик.
При наличии жалоб на головную боль необходимо тщательно обследовать ребенка, чтобы установить ее причины. Лечение будет зависеть от заболевания, симптомом которого явилась головная боль.
Лечение. При лечении мигрени используют никотиновую кислоту, никотинамид (таблетки по 0,025 г), баралгин (таблетки по 500 мг), цитрамон по 1/4–1/2–1 таблетке в зависимости от возраста 2–3 раза в день, калпол (парацетамол, суспензия детская 120 мг/5 мл) детям 6–12 лет в дозе 10–20 мл до 4 раз в день. После снятия приступа головной боли назначают настойку валерианы, успокоительный сбор № 3 по 1/4–1/3 стакана в сутки за 30 минут до еды в течение 10–14 дней, гидротерапию.
Обморок
Обморок – синко́па (греч. syncopе́, букв. «обрубание») – кратковременная утрата сознания, обусловленная острой гипоксией мозга вследствие уменьшения его кровоснабжения.
Малокровие мозга может быть результатом уменьшения сердечного выброса и/или кратковременного снижения тонуса сосудов.
В основе обмороков, возникающих при сильных душевных волнениях, испуге, виде крови, пребывании в душном помещении, экстракции зуба и др., лежит рефлекторное снижение сосудистого тонуса в ответ на психогенные или внешние факторы.
Ортостатический обморок возникает при резкой перемене положения тела – быстром переходе из горизонтального положения в вертикальное. Особенно часто наблюдается он у подростков и обусловлен вегетодистонией, в результате которой в вертикальном положении происходит быстрое и значительное расширение артериол, уменьшение периферического сопротивления без обычного компенсаторного увеличения сердечного выброса.
Обморок может возникнуть вследствие гипервентиляции – усиленного дыхания, приводящего к понижению напряжения углекислоты в альвеолярном воздухе и развитию гипокапнии, следствием которой является понижение тонуса сосудодвигательного центра, регулирующего тонус артериол и вен, а также ослабление сосудорасширяющего эффекта углекислоты на мозговые сосуды.
Обморок при гипогликемии обусловлен нарушением церебрального метаболизма в результате нарушения энергетического обеспечения мозга.
Обмороки, в патогенезе которых ведущая роль принадлежит нарушениям деятельности сердца, делятся на две группы, обусловленные: 1) расстройством сердечного ритма и проводимости; 2) снижением сердечного выброса.
К первой группе относятся обмороки при полной атриовентрикулярной блокаде, возникшей на почве органического или функционального нарушения проводящей системы сердца и развивающегося при этом синдрома Морганьи – Адамса – Стокса. Обморок возникает обычно, когда частота сердечных сокращений снижается до 35 и ниже в 1 минуту. Они могут возникнуть при выраженной брадиаритмии у больных с синдромом слабости синусового узла, а также при нарушении работы постоянного кардиостимулятора. При синдроме удлиненного интервала Q – T на ЭКГ обморок возникает при физической нагрузке, эмоциональном напряжении и др.
Вторую группу составляют обмороки, связанные с недостаточным поступлением крови в аорту (вследствие уменьшения систолического и минутного объема кровообращения) при выраженном аортальном стенозе или при наличии шаровидной опухоли в левом сердце.
Клиника. Она складывается из субъективных и объективных признаков. Внезапно наступают общая слабость и ощущение «дурноты», выражающиеся в головокружении, потемнении в глазах, нарушении равновесия, иногда появляются зевота, тошнота, шум в ушах. Больной теряет сознание и падает. Отмечаются резкая бледность кожи, похолодание конечностей, холодный пот, малый, редкий пульс, падение артериального давления.
Продолжительность обморока – от нескольких секунд до нескольких минут.
Неотложная помощь. Больного необходимо уложить на спину с приподнятыми ногами, освободить от стесняющей одежды. Лицо обрызгать холодной водой, дать понюхать нашатырный спирт, одеколон.
При обмороках, связанных с нарушениями ритма, – лечение аритмий.
Всем детям с обморочными состояниями необходимо ЭКГ-обследование, чтобы выявить нарушения сердечного ритма и синдром удлиненного интервала Q – T.
Малокровие мозга может быть результатом уменьшения сердечного выброса и/или кратковременного снижения тонуса сосудов.
В основе обмороков, возникающих при сильных душевных волнениях, испуге, виде крови, пребывании в душном помещении, экстракции зуба и др., лежит рефлекторное снижение сосудистого тонуса в ответ на психогенные или внешние факторы.
Ортостатический обморок возникает при резкой перемене положения тела – быстром переходе из горизонтального положения в вертикальное. Особенно часто наблюдается он у подростков и обусловлен вегетодистонией, в результате которой в вертикальном положении происходит быстрое и значительное расширение артериол, уменьшение периферического сопротивления без обычного компенсаторного увеличения сердечного выброса.
Обморок может возникнуть вследствие гипервентиляции – усиленного дыхания, приводящего к понижению напряжения углекислоты в альвеолярном воздухе и развитию гипокапнии, следствием которой является понижение тонуса сосудодвигательного центра, регулирующего тонус артериол и вен, а также ослабление сосудорасширяющего эффекта углекислоты на мозговые сосуды.
Обморок при гипогликемии обусловлен нарушением церебрального метаболизма в результате нарушения энергетического обеспечения мозга.
Обмороки, в патогенезе которых ведущая роль принадлежит нарушениям деятельности сердца, делятся на две группы, обусловленные: 1) расстройством сердечного ритма и проводимости; 2) снижением сердечного выброса.
К первой группе относятся обмороки при полной атриовентрикулярной блокаде, возникшей на почве органического или функционального нарушения проводящей системы сердца и развивающегося при этом синдрома Морганьи – Адамса – Стокса. Обморок возникает обычно, когда частота сердечных сокращений снижается до 35 и ниже в 1 минуту. Они могут возникнуть при выраженной брадиаритмии у больных с синдромом слабости синусового узла, а также при нарушении работы постоянного кардиостимулятора. При синдроме удлиненного интервала Q – T на ЭКГ обморок возникает при физической нагрузке, эмоциональном напряжении и др.
Вторую группу составляют обмороки, связанные с недостаточным поступлением крови в аорту (вследствие уменьшения систолического и минутного объема кровообращения) при выраженном аортальном стенозе или при наличии шаровидной опухоли в левом сердце.
Клиника. Она складывается из субъективных и объективных признаков. Внезапно наступают общая слабость и ощущение «дурноты», выражающиеся в головокружении, потемнении в глазах, нарушении равновесия, иногда появляются зевота, тошнота, шум в ушах. Больной теряет сознание и падает. Отмечаются резкая бледность кожи, похолодание конечностей, холодный пот, малый, редкий пульс, падение артериального давления.
Продолжительность обморока – от нескольких секунд до нескольких минут.
Неотложная помощь. Больного необходимо уложить на спину с приподнятыми ногами, освободить от стесняющей одежды. Лицо обрызгать холодной водой, дать понюхать нашатырный спирт, одеколон.
При обмороках, связанных с нарушениями ритма, – лечение аритмий.
Всем детям с обморочными состояниями необходимо ЭКГ-обследование, чтобы выявить нарушения сердечного ритма и синдром удлиненного интервала Q – T.
Боль в суставах (артралгия)
Артралгия – суставная боль – может быть субъективным симптомом без объективных признаков поражения суставов как одно из проявлений инфекционно-токсического заболевания (гриппа, ОРЗ, хронического тонзиллита и др.) или входить как составляющая в суставный синдром при инфекционно-воспалительных, аллергических, дистрофических и других артритах.
Независимо от этиологии общими симптомами для всех артритов являются: отечность в области пораженного сустава, гиперемия кожи над ним, болезненность и ограничение движений, нередко повышение местной кожной температуры.
Наиболее часто наблюдаются артриты, обусловленные инфекцией. Их делят на инфекционные и реактивные. При инфекционных артритах в полости сустава обычно находят инфекционный агент. Вызываются они бактериальной, вирусной и другой инфекцией. При реактивных артритах инфекционный агент в полости сустава отсутствует. Часто реактивный артрит развивается после энтероколитов (дизентерии, сальмонеллеза, персинеоза и др.). Для реактивных артритов характерна асимметричность поражения суставов.
Артриты аллергической этиологии наблюдаются при сывороточной болезни, тяжелой крапивнице. Для них характерны выраженность проявлений в период кожных высыпаний и быстрое обратное развитие всех симптомов при общем улучшении состояния.
Ревматический полиартрит наблюдается у 50 % больных ревматизмом детей. Начинается он остро, чаще через 2–3 недели после перенесенного стрептококкового заболевания (ангины и др.) и является одним из первых проявлений ревматической атаки. Для ревматического полиартрита характерны симметричность поражения крупных и средних суставов (коленных, голеностопных, лучезапястных), летучесть поражения суставов, быстрый эффект от применения противовоспалительных препаратов. Все явления артрита проходят бесследно. При ревматизме вместо полиартрита может наблюдаться полиарталгия.
Ювенильный ревматоидный артрит – иммунологические заболевания суставов, суставная форма составляет 75–80 %, суставно-висцеральная – 20–25 %. Развитию заболевания могут предшествовать длительные жалобы на артралгию, затем присоединяются моно-, олиго– или полиартрит. При суставной форме чаще поражаются средние суставы (коленные, голеностопные, лучезапястные), могут страдать и суставы кистей. Важным симптомом наряду с деформацией суставов является утренняя скованность.
Артралгии часто являются первым симптомом и других диффузных болезней соединительной ткани (системная красная волчанка и др.).
Лечение. При наличии жалоб на боли в суставах или появлении симптомов артрита необходимо тщательно обследовать больного, чтобы установить этиологии заболевания. Независимо от причин возникновения артралгии или артрита в качестве первой помощи больному назначают анальгетики (парацетамол, анальгин) или нестероидные противовоспалительные препараты – НПВП (табл. 13) для уменьшения болевого синдрома и подавления воспаления.
Таблица 13
Характеристика нестероидных противовоспалительных препаратов

Однако выбор конкретного НПВП бывает затруднен, поскольку механизмы противовоспалительного действия НПВП многообразны. Наиболее важные из них – уменьшение проницаемости капилляров, ограничение экссудативного компонента воспаления, стабилизация лизосомальных мембран, торможение выработки АТФ, способствующее угнетению воспаления, торможение синтеза или инактивация медиаторов воспаления (таких, как простагландины, гистамин, серотонин и др.), цитостатическое действие, приводящее к торможению пролиферативной фазы воспаления, угнетение агрегации тромбоцитов. Все НПВП обладают также болеутоляющим и жаропонижающим действием.
Группа НПВП включает салицилаты (аспирин), производные пиразолона (бутадион), производные ряда органических кислот (артофен, вольтарен, ибупрофен, напроксен, кетопрофен, индометацин, сургам и др.).
Выбор НПВП, его дозу и способ введения подбирают для каждого больного индивидуально, с учетом выраженности болевого синдрома, возможности возникновения побочных эффектов (см. табл.13).
При резких суставных болях в первые дни лечения можно назначить анальгетики в/м.
Выраженным противовоспалительным и обезболивающим действием обладают индометацин, вольтарен, диклофенак, ибупрофен и др. В случае отсутствия эффекта от терапии в течение 7–10 дней один НПВП заменяют на другой.
Кратность приема НПВП зависит от периода их полувыведения. Препараты с коротким периодом полувыведения (до 8 часов) назначают 3–4 раза в сутки (индометацин, ибупрофен, аспирин) с длительным периодом полувыведения (пироксикам) 1 раз в сутки.
Независимо от этиологии общими симптомами для всех артритов являются: отечность в области пораженного сустава, гиперемия кожи над ним, болезненность и ограничение движений, нередко повышение местной кожной температуры.
Наиболее часто наблюдаются артриты, обусловленные инфекцией. Их делят на инфекционные и реактивные. При инфекционных артритах в полости сустава обычно находят инфекционный агент. Вызываются они бактериальной, вирусной и другой инфекцией. При реактивных артритах инфекционный агент в полости сустава отсутствует. Часто реактивный артрит развивается после энтероколитов (дизентерии, сальмонеллеза, персинеоза и др.). Для реактивных артритов характерна асимметричность поражения суставов.
Артриты аллергической этиологии наблюдаются при сывороточной болезни, тяжелой крапивнице. Для них характерны выраженность проявлений в период кожных высыпаний и быстрое обратное развитие всех симптомов при общем улучшении состояния.
Ревматический полиартрит наблюдается у 50 % больных ревматизмом детей. Начинается он остро, чаще через 2–3 недели после перенесенного стрептококкового заболевания (ангины и др.) и является одним из первых проявлений ревматической атаки. Для ревматического полиартрита характерны симметричность поражения крупных и средних суставов (коленных, голеностопных, лучезапястных), летучесть поражения суставов, быстрый эффект от применения противовоспалительных препаратов. Все явления артрита проходят бесследно. При ревматизме вместо полиартрита может наблюдаться полиарталгия.
Ювенильный ревматоидный артрит – иммунологические заболевания суставов, суставная форма составляет 75–80 %, суставно-висцеральная – 20–25 %. Развитию заболевания могут предшествовать длительные жалобы на артралгию, затем присоединяются моно-, олиго– или полиартрит. При суставной форме чаще поражаются средние суставы (коленные, голеностопные, лучезапястные), могут страдать и суставы кистей. Важным симптомом наряду с деформацией суставов является утренняя скованность.
Артралгии часто являются первым симптомом и других диффузных болезней соединительной ткани (системная красная волчанка и др.).
Лечение. При наличии жалоб на боли в суставах или появлении симптомов артрита необходимо тщательно обследовать больного, чтобы установить этиологии заболевания. Независимо от причин возникновения артралгии или артрита в качестве первой помощи больному назначают анальгетики (парацетамол, анальгин) или нестероидные противовоспалительные препараты – НПВП (табл. 13) для уменьшения болевого синдрома и подавления воспаления.
Таблица 13
Характеристика нестероидных противовоспалительных препаратов

Однако выбор конкретного НПВП бывает затруднен, поскольку механизмы противовоспалительного действия НПВП многообразны. Наиболее важные из них – уменьшение проницаемости капилляров, ограничение экссудативного компонента воспаления, стабилизация лизосомальных мембран, торможение выработки АТФ, способствующее угнетению воспаления, торможение синтеза или инактивация медиаторов воспаления (таких, как простагландины, гистамин, серотонин и др.), цитостатическое действие, приводящее к торможению пролиферативной фазы воспаления, угнетение агрегации тромбоцитов. Все НПВП обладают также болеутоляющим и жаропонижающим действием.
Группа НПВП включает салицилаты (аспирин), производные пиразолона (бутадион), производные ряда органических кислот (артофен, вольтарен, ибупрофен, напроксен, кетопрофен, индометацин, сургам и др.).
Выбор НПВП, его дозу и способ введения подбирают для каждого больного индивидуально, с учетом выраженности болевого синдрома, возможности возникновения побочных эффектов (см. табл.13).
При резких суставных болях в первые дни лечения можно назначить анальгетики в/м.
Выраженным противовоспалительным и обезболивающим действием обладают индометацин, вольтарен, диклофенак, ибупрофен и др. В случае отсутствия эффекта от терапии в течение 7–10 дней один НПВП заменяют на другой.
Кратность приема НПВП зависит от периода их полувыведения. Препараты с коротким периодом полувыведения (до 8 часов) назначают 3–4 раза в сутки (индометацин, ибупрофен, аспирин) с длительным периодом полувыведения (пироксикам) 1 раз в сутки.
Глава 2
Заболевания детей периода новорожденности
Болезни кожи и пупочной ранки
Неинфекционные заболевания кожи
Опрелости – воспаление кожи, возникшее в результате раздражения ее мочой, калом или грубыми пеленками.
Клиника. Опрелости чаще возникают на ягодицах, половых органах, в шейных, подмышечных, паховых складках, за ушами.
Различают опрелости трех степеней. Первая степень – легкая – умеренное покраснение кожи без нарушения ее целости; вторая степень – умеренная – кожа ярко-красная, с эрозиями; третья степень – тяжелая – кожа красная, в результате слившихся между собой эрозий возникает мокнутие, могут образоваться язвочки, легко возникает инфицирование.
Лечение. Самое главное – хороший уход за ребенком. Область ягодиц и промежности при смене пеленок обмывают проточной водой, при необходимости используют «Детское» мыло, подсушивают промокательными движениями мягкой тканью. Места опрелости смазывают «Детским» кремом, оливковым или облепиховым маслом. При наличии эрозий можно применить таниновую мазь, присыпку тальком с цинком, водные растворы анилиновых красок. При сильном мокнутии кожи – открытое пеленание, влажные примочки с 1–2 % раствором танина, 0,1 % раствором риванола, с крепким чаем.
Потница возникает при перегревании ребенка (высокая температура воздуха в комнате, чрезмерное закутывание).
Клиника. На шее, животе, в складках кожи появляется большое количество мелких красных узелков и пятен. Общее состояние ребенка не нарушено.
Лечение. Устранение дефектов ухода. Ванны с добавлением перманганата калия 1: 10 000 (раствор слегка розоватой окраски), затем припудривание кожи детской присыпкой, тальком с цинком.
Сальный ихтиоз. В основе заболевания лежит усиленное выделение быстро засыхающего секрета сальных желез на фоне обильного шелушения кожи, при этом тело ребенка как бы покрыто плотной коркой, носящей в быту название «щетинка». Общее состояние не нарушено.
Лечение. После нескольких теплых ванн с последующим смазыванием кожи индифферентным кремом («Детский», «Ланолиновый») корки отторгаются и кожа приобретает нормальный вид.
Себорейный дерматит развивается у детей на 1–3-й неделе жизни, чаще находящихся на искусственном вскармливании.
Клиника. В области лица, за ушами, в шейных, подмышечных, паховых складках появляются покраснение, инфильтрация, затем отрубевидное шелушение кожи, иногда возникает мокнутие.
Лечение. Естественное вскармливание. При отсутствии молока у матери кормление донорским молоком. Местно можно применить 5 % мазь бепантен, нафталан, стероидные кремы, при мокнутии – примочки. Внутрь назначают витамины Е, А, С, В5 в возрастных дозах.
Десквамативная эритродермия Лейнера. Заболевание наблюдается только у детей первых месяцев жизни. Этиология болезни не установлена, предполагается, что имеет значение дефицит витаминов, белков. По патогенезу заболевание близко к экземе.
Клиника. На коже ягодиц, в паховых складках появляются яркая эритема и инфильтрация. Процесс постепенно распространяется на другие участки кожи. Развиваются мелкопластинчатое шелушение, мокнутие кожи. Кожа волосистой части головы покрыта «жирными» чешуйками. Часто возникают кишечные расстройства – срыгивание, рвота, жидкий стул.
Лечение. Витаминотерапия, лактобактерин. Местная терапия такая же, как при себорейном дерматите. При тяжелом течении заболевания дезинтоксикационные мероприятия (инфузионная терапия – глюкоза, солевые растворы и др.), преднизолон в дозе 0,5–1 мг/кг/сут.
Клиника. Опрелости чаще возникают на ягодицах, половых органах, в шейных, подмышечных, паховых складках, за ушами.
Различают опрелости трех степеней. Первая степень – легкая – умеренное покраснение кожи без нарушения ее целости; вторая степень – умеренная – кожа ярко-красная, с эрозиями; третья степень – тяжелая – кожа красная, в результате слившихся между собой эрозий возникает мокнутие, могут образоваться язвочки, легко возникает инфицирование.
Лечение. Самое главное – хороший уход за ребенком. Область ягодиц и промежности при смене пеленок обмывают проточной водой, при необходимости используют «Детское» мыло, подсушивают промокательными движениями мягкой тканью. Места опрелости смазывают «Детским» кремом, оливковым или облепиховым маслом. При наличии эрозий можно применить таниновую мазь, присыпку тальком с цинком, водные растворы анилиновых красок. При сильном мокнутии кожи – открытое пеленание, влажные примочки с 1–2 % раствором танина, 0,1 % раствором риванола, с крепким чаем.
Потница возникает при перегревании ребенка (высокая температура воздуха в комнате, чрезмерное закутывание).
Клиника. На шее, животе, в складках кожи появляется большое количество мелких красных узелков и пятен. Общее состояние ребенка не нарушено.
Лечение. Устранение дефектов ухода. Ванны с добавлением перманганата калия 1: 10 000 (раствор слегка розоватой окраски), затем припудривание кожи детской присыпкой, тальком с цинком.
Сальный ихтиоз. В основе заболевания лежит усиленное выделение быстро засыхающего секрета сальных желез на фоне обильного шелушения кожи, при этом тело ребенка как бы покрыто плотной коркой, носящей в быту название «щетинка». Общее состояние не нарушено.
Лечение. После нескольких теплых ванн с последующим смазыванием кожи индифферентным кремом («Детский», «Ланолиновый») корки отторгаются и кожа приобретает нормальный вид.
Себорейный дерматит развивается у детей на 1–3-й неделе жизни, чаще находящихся на искусственном вскармливании.
Клиника. В области лица, за ушами, в шейных, подмышечных, паховых складках появляются покраснение, инфильтрация, затем отрубевидное шелушение кожи, иногда возникает мокнутие.
Лечение. Естественное вскармливание. При отсутствии молока у матери кормление донорским молоком. Местно можно применить 5 % мазь бепантен, нафталан, стероидные кремы, при мокнутии – примочки. Внутрь назначают витамины Е, А, С, В5 в возрастных дозах.
Десквамативная эритродермия Лейнера. Заболевание наблюдается только у детей первых месяцев жизни. Этиология болезни не установлена, предполагается, что имеет значение дефицит витаминов, белков. По патогенезу заболевание близко к экземе.
Клиника. На коже ягодиц, в паховых складках появляются яркая эритема и инфильтрация. Процесс постепенно распространяется на другие участки кожи. Развиваются мелкопластинчатое шелушение, мокнутие кожи. Кожа волосистой части головы покрыта «жирными» чешуйками. Часто возникают кишечные расстройства – срыгивание, рвота, жидкий стул.
Лечение. Витаминотерапия, лактобактерин. Местная терапия такая же, как при себорейном дерматите. При тяжелом течении заболевания дезинтоксикационные мероприятия (инфузионная терапия – глюкоза, солевые растворы и др.), преднизолон в дозе 0,5–1 мг/кг/сут.
Инфекционные заболевания кожи
Везикулопустулез (стафилодермия). На коже головы, ягодицах, бедрах, в естественных складках появляются мелкие пузырьки, наполненные прозрачным, а затем мутным содержимым, из которого высевается золотистый стафилококк. Кожа вокруг элементов не изменена или слегка гиперемирована. Общее состояние не нарушено.
Лечение. Ванны с раствором марганцовокислого калия 1: 10 000 (слабо-розовый цвет раствора), гнойнички удаляют 70 % раствором спирта, проводят общее УФ облучение кожи.
Пузырчатка новорожденных (пемфигус) – более тяжелая форма стафилококковой пиодермии. Характеризуется появлением около пупка, на животе, конечностях, в складках кожи на фоне эритематозных пятен пузырьков и вялых пузырей, наполненных серозно-гнойным содержимым. Затем на месте пузырей появляются эрозии.
При злокачественной форме пузырчатки пузыри больших размеров, множественные, общее состояние детей тяжелое, выражены явления интоксикации.
Лечение. После прокола пузырей кожу обрабатывают 1 % спиртовым раствором анилиновых красок. При злокачественной форме назначают антибиотики и детоксикационную терапию.
Эксфолиативный дерматит Риттера вызывается стафилококком, чаще всего развивается в конце первой – начале второй недели жизни.
Клиника. Возникают гиперемия и мацерация кожи в области пупка, бедренных складок. Эритема быстро распространяется на кожу головы, туловища, конечностей, кожа приобретает багрово-красный цвет, появляются вялые пузыри, образуются обширные эрозии. Тело ребенка имеет вид обожженного кипятком.
Общее состояние детей очень тяжелое. Выражены симптомы интоксикации и обезвоживания.
Лечение. Купание в кипяченой воде с добавлениями ромашки, череды. Пораженные участки кожи смазывают 0,5 % раствором калия перманганата, используют смягчающие кремы. Применяют антибиотики, при тяжелом течении – детоксикационную терапию, глюкокортикоиды, введение антистафилококкового е-глобулина.
Лечение. Ванны с раствором марганцовокислого калия 1: 10 000 (слабо-розовый цвет раствора), гнойнички удаляют 70 % раствором спирта, проводят общее УФ облучение кожи.
Пузырчатка новорожденных (пемфигус) – более тяжелая форма стафилококковой пиодермии. Характеризуется появлением около пупка, на животе, конечностях, в складках кожи на фоне эритематозных пятен пузырьков и вялых пузырей, наполненных серозно-гнойным содержимым. Затем на месте пузырей появляются эрозии.
При злокачественной форме пузырчатки пузыри больших размеров, множественные, общее состояние детей тяжелое, выражены явления интоксикации.
Лечение. После прокола пузырей кожу обрабатывают 1 % спиртовым раствором анилиновых красок. При злокачественной форме назначают антибиотики и детоксикационную терапию.
Эксфолиативный дерматит Риттера вызывается стафилококком, чаще всего развивается в конце первой – начале второй недели жизни.
Клиника. Возникают гиперемия и мацерация кожи в области пупка, бедренных складок. Эритема быстро распространяется на кожу головы, туловища, конечностей, кожа приобретает багрово-красный цвет, появляются вялые пузыри, образуются обширные эрозии. Тело ребенка имеет вид обожженного кипятком.
Общее состояние детей очень тяжелое. Выражены симптомы интоксикации и обезвоживания.
Лечение. Купание в кипяченой воде с добавлениями ромашки, череды. Пораженные участки кожи смазывают 0,5 % раствором калия перманганата, используют смягчающие кремы. Применяют антибиотики, при тяжелом течении – детоксикационную терапию, глюкокортикоиды, введение антистафилококкового е-глобулина.
Заболевания пупочной ранки
Уход за пупочной ранкой. После отпадения пуповины, которое чаще происходит на 4–6-й день жизни, пупочную ранку обрабатывают 3 % перекисью водорода с последующим применением или 5 % раствора перманганата калия, или спиртового раствора красителей (бриллиантовый зеленый 0,1 г или метиловый фиолетовый 0,1 г, этиловый спирт 70 % – 10 мл). Обработку пупочной ранки производят ежедневно до ее заживления, которое происходит в течение 2–3 недель. Корочки пупочной ранки при обработке необходимо удалить.
Пока не зажила пупочная ранка, ребенка необходимо купать в кипяченой воде.
Мокнущий пупок (катаральный омфалит) – пупочная ранка плохо заживает, мокнет, появляется серозное или серозно-гнойное отделяемое, засыхающее в корочки. Общее состояние ребенка не нарушено.
Лечение. Обработка пупочной ранки 2 раза в день 3 % перекисью водорода и 2 % спиртовым раствором анилиновых красок, УФО пупочной ранки. Нецелесообразно накладывать на мокнущую пупочную ранку повязку. Длительное мокнутие пупочной ранки, несмотря на лечение, часто наблюдается при наличии пупочных свищей.
Омфалит – бактериальное воспаление дна пупочной ранки, кожи и подкожного жирового слоя вокруг пупка, пупочных сосудов.
Клиника. Отек, гиперемия пупочного кольца, гнойное отделяемое из пупочной ранки. При тромбофлебите пупочной вены пальпируется эластичный тяж выше пупка, при тромбоартериите пупочной артерии пальпируется тяж ниже пупка.
Общее состояние ребенка обычно нарушено, отмечается вялое сосание, могут быть срыгивания, рвота, повышение температуры.
Лечение. Местная терапия пупочной ранки такая же, как при мокнущем пупке. Обязательно применение антибиотиков (ампиокс в дозе 100–200 мг/кг/сут и гентамицин 3–5 мг/кг/сут или цепорин, кефзол по 60 мг/кг/сут на 3 введения). Витаминотерапия.
Пупочная грыжа – выпячивание округлой формы, увеличивающееся при крике, беспокойстве. Пупочная грыжа не беспокоит ребенка, но при маленьком отверстии пупочного кольца возможно ее ущемление.
Лечение. Обычно у детей к 1–3 годам наступает самоизлечение. Закрытию расширенного пупочного кольца способствуют массаж живота, раннее выкладывание ребенка на живот. Заклеивать грыжу пластырем не рекомендуется.
Пока не зажила пупочная ранка, ребенка необходимо купать в кипяченой воде.
Мокнущий пупок (катаральный омфалит) – пупочная ранка плохо заживает, мокнет, появляется серозное или серозно-гнойное отделяемое, засыхающее в корочки. Общее состояние ребенка не нарушено.
Лечение. Обработка пупочной ранки 2 раза в день 3 % перекисью водорода и 2 % спиртовым раствором анилиновых красок, УФО пупочной ранки. Нецелесообразно накладывать на мокнущую пупочную ранку повязку. Длительное мокнутие пупочной ранки, несмотря на лечение, часто наблюдается при наличии пупочных свищей.
Омфалит – бактериальное воспаление дна пупочной ранки, кожи и подкожного жирового слоя вокруг пупка, пупочных сосудов.
Клиника. Отек, гиперемия пупочного кольца, гнойное отделяемое из пупочной ранки. При тромбофлебите пупочной вены пальпируется эластичный тяж выше пупка, при тромбоартериите пупочной артерии пальпируется тяж ниже пупка.
Общее состояние ребенка обычно нарушено, отмечается вялое сосание, могут быть срыгивания, рвота, повышение температуры.
Лечение. Местная терапия пупочной ранки такая же, как при мокнущем пупке. Обязательно применение антибиотиков (ампиокс в дозе 100–200 мг/кг/сут и гентамицин 3–5 мг/кг/сут или цепорин, кефзол по 60 мг/кг/сут на 3 введения). Витаминотерапия.
Пупочная грыжа – выпячивание округлой формы, увеличивающееся при крике, беспокойстве. Пупочная грыжа не беспокоит ребенка, но при маленьком отверстии пупочного кольца возможно ее ущемление.
Лечение. Обычно у детей к 1–3 годам наступает самоизлечение. Закрытию расширенного пупочного кольца способствуют массаж живота, раннее выкладывание ребенка на живот. Заклеивать грыжу пластырем не рекомендуется.
