Страница:
ИТБ = ОТ/ОБ
Если коэффициент ИТБ больше 0,85 (у женщин) или 1 (у мужчин), обнаруженный избыток веса уже представляет угрозу для здоровья.
Расчет жировой массы
В последнее время ИМТ дополняют еще одним показателем – расчетом жировой массы. В норме у женщины должно быть 20–25 % жировой ткани, а у мужчины – 10–15 %. Эта разница объясняется тем, что у женщин от природы в организме содержится больше жира и, к сожалению, из-за этого они легче набирают вес.Высокие показатели жировой массы сигнализируют о неполадках в организме, потому что в некоторых случаях это позволяет обнаружить лишние жиры, даже если вес и находится в пределах допустимого. И напротив, низкие показатели жировой массы успокоят человека, если тот считает себя слишком толстым – бывает так, что жировая масса в пределах нормы, а вес увеличивается за счет накачанных мускулов.
Существуют различные методики расчета жировой массы, но все они достаточно сложны и требуют специального технического оборудования. Один из старых и самых простых способов основан на замерах кожных складок, когда измеряется толщина жировой складки кожи, сжатой между пальцами, в подлопаточной области или на задней поверхности плеча.
Таблица 2
Классификация ожирения и степени риска развития сопутствующих заболеваний в соответствии с индексом массы тела и окружностью талии
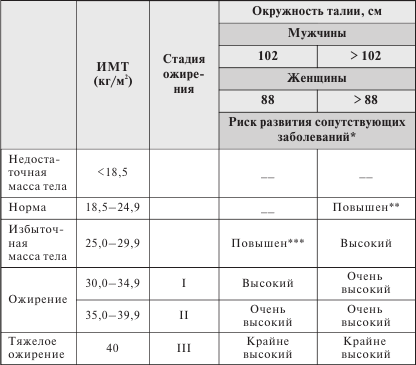
** Слишком большая окружность талии свидетельствует о повышенном риске развития сопутствующих заболеваний даже при нормальной массе тела.
*** Повышение индекса массы тела за счет мышечной массы не увеличивает риск развития сопутствующих заболеваний.
Сегодня применяется более современная методика, основанная на измерении электрического сопротивления человеческого организма.
К слову, если вы соберетесь покупать себе напольные весы, то лучше выбрать весы последнего поколения, которые показывают не только вес, но и жировую массу. Расчет жировой массы идеально дополняет ИМТ. Вместе они позволяют без ошибки обнаружить избыточный вес.
Для тех же, кто затрудняется вести какие-либо математические подсчеты, ниже приведена табл. 3, с помощью которой можно легко определить, каков должен быть ваш идеальный вес.
Ознакомившись с результатами, не расстраивайтесь, если цифры получились не те, что вы ожидали и хотели бы видеть. Не забывайте, что каждый человек очень индивидуален, а кроме того, не зря говорят, что существует так называемый вес хорошего самочувствия. Ведь от лишних килограммов в конце концов избавиться можно, а вот ваш пессимизм порождает массу физических недугов, излечить которые будет гораздо сложнее.
Основные методы лечения избыточной массы тела и ожирения
Независимо от того, к какому специалисту вы обратитесь за помощью в борьбе с лишним весом, существует несколько методик лечения ожирения, которых придерживается большинство специалистов.
Консервативная терапия лечения ожирения направлена на установление оптимального баланса потребления и расхода энергии в организме. Иначе говоря: меньше ешь и больше двигайся. Но это срабатывает только в том случае, если этой формулы придерживаться постоянно и безоговорочно.
Таблица 3
Нормальная масса тела взрослого человека в зависимости от возраста
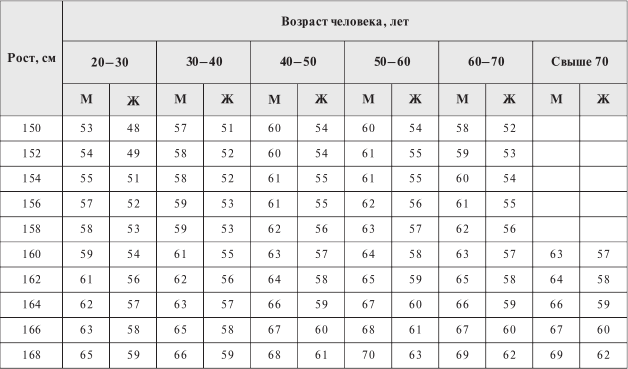
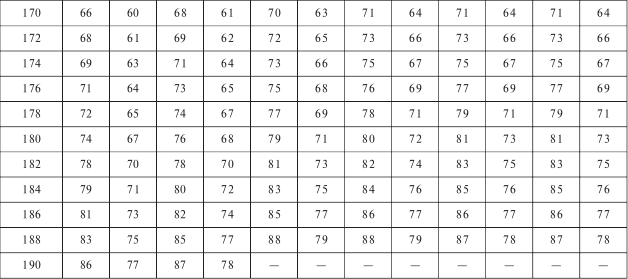 Примечание: M – мужчина, Ж – женщина.
Примечание: M – мужчина, Ж – женщина.
К сожалению, практика показывает, что большинство из тех, кто страдает тяжелыми формами ожирения, не в состоянии сами радикально поменять привычный образ жизни, поломать годами формировавшиеся стереотипы питания и пищевого поведения.
Тут на помощь придут специальные школы, где помогают избавиться от лишнего веса. Помимо обязательной информации о причинах возникновения и последствиях ожирения, пациентов научат рассчитывать оптимальную калорийность рациона, вести дневник питания, расскажут, какие продукты желательны, а какие нежелательны к употреблению в их ситуации.
Так, например, систематическое ежедневное уменьшение суточного рациона на 500–600 ккал по сравнению с физиологической нормой потребления для конкретного человека обеспечит непременный успех лечения. Но это произойдет только в том случае, если вносимые ограничения в рацион будут носить систематический характер при недопущении «пищевых эксцессов» в течение суток, в праздники и выходные дни. Те, кто способен пересмотреть и изменить свой образ жизни и стереотипы питания, могут добиться весьма неплохих результатов.
Дозированные физические нагрузки рекомендуются с целью увеличить энергозатраты и тем самым изменить соотношение между потреблением и расходом энергии в желательную сторону. Любой вид физической активности приветствуется, однако при наличии выраженного ожирения, сопровождающегося сопутствующими заболеваниями, физические нагрузки следует дозировать правильно, для чего необходимо руководство опытного методиста по лечебной физкультуре.
Диетотерапия предусматривает лечение ожирения с помощью сбалансированных низкокалорийных диет. Такое лечение наиболее целесообразно проводить в условиях стационара или санатория, поскольку в привычных для человека домашних условиях точно следовать рекомендациям специалиста-диетолога вряд ли возможно. Вместе с тем неплохой результат дают некоторые специально разработанные лечебные диеты и разгрузочные дни, которые легко устраивать и дома. Единственное ограничение – категорически не рекомендуется самостоятельное длительное голодание.
Медикаментозная терапия ожирения призвана воздействовать на центры голода и насыщения, блокировать всасывание пищевого жира как источника наибольшего количества калорий, усиливать липолиз.
Наиболее широко применяются для лечения ожирения препараты меридиа и ксеникал. Меридиа – это препарат центрального действия, направленный на подавление аппетита. Назначает это лекарство обычно специалист-терапевт с учетом возможных ограничений и противопоказаний к лечению.
Ксеникал на 30 % уменьшает всасывание пищевого жира в кишечнике, поступающего с продуктами питания. При назначении ксеникала необходимо иметь в виду высокую вероятность диареи (иногда достаточно выраженной) на фоне приема препарата.
Все препараты для лечения ожирения должны применяться системно и в течение длительного времени. В противном случае их использование лишено смысла.
Психотерапия направлена на формирование отрицательных эмоций (чувства страха) при злоупотреблении пищей с повышенной энергетической ценностью (мотивированное эмоциональное внушение). После одного или нескольких сеансов психотерапии пациент должен ограничить свой рацион за счет «запретных» продуктов. К сожалению, со временем возникает эффект привыкания к психотерапевтическому воздействию, что не дает возможности рассчитывать на пожизненный эффект снижения массы тела при данном виде лечения.
Рефлексотерапия призвана путем иглоукалывания воздействовать на рефлексогенные зоны, что в итоге способствует снижению аппетита.
Хирургические методы лечения ожирения применяются при морбидном ожирении и сверхожирении, когда возможность снизить вес без оперативного вмешательства минимальна.
Ниже мы приводим список некоторых лекарств, которые могут вызывать набор лишнего веса.
Противозачаточные препараты. Женщинам следует знать, что полнеют в основном при приеме оральных контрацептивов прошлого поколения. Они содержат высокие дозы женских половых гормонов, которые и влияют на обмен веществ, из-за чего постоянно хочется есть. И поскольку энергозатраты остались прежними, а поступление в организм калорий увеличилось, как результат – излишняя полнота. Современные же гормональные таблетки (мерсилон, новинет, регулон, логест, фемоден) содержат меньшее количество гормонов, поэтому практически не влияют на набор веса.
Глюкокортикоиды. Препараты преднизолон, дексаметазон, полькортолон схожи по воздействию на организм с естественными гормонами, вырабатываемыми надпочечниками. Они применяются, например, при бронхиальной астме, ревматоидном артрите, других тяжелых заболеваниях и вызывают увеличение массы тела. Если принимать их длительно, то руки и ноги худеют, а на животе появляются растяжки (стрии). Основная масса жира откладывается в верхней половине туловища. Лицо становится округлым, полнеют шея и плечи.
Препараты для лечения бесплодия. Кломифен или клостилбегит стимулирует овуляцию, изменяя гормональный фон, вследствие чего можно поправиться. Однако уже разработаны и другие лекарственные средства, поэтому можно попросить доктора назначить вам лекарство, которое не приведет к нежелательной полноте.
Обезболивающие препараты. Набору лишнего веса способствует и длительный прием обезболивающих препаратов – индометацина и диклофенака. После прекращения приема этих лекарств вес нормализуется.
Антиаллергические препараты. Прибавляет вес и антиаллергический препарат кетотифен. Он увеличивает аппетит. Однако у данного препарата есть аналоги, не вызывающие полноту.
Препараты для лечения эпилепсии. Прием депакина, который сегодня широко применяется для лечения эпилепсии, тоже приводит к прибавке лишних килограммов. Положение осложняется тем, что он практически не подлежит замене, а самостоятельно отменять его крайне нежелательно.
Средства для лечения психических расстройств. Многие препараты, такие как амитриптилин, анафранил или эглонил, применяемые для лечения психических расстройств, вызывают набор веса.
Препараты для лечения заболеваний щитовидной железы. Мерказолил и его аналоги, которые применяются для лечения гипертиреоза и других нарушений в работе щитовидной железы, затормаживает выработку гормонов щитовидной железы. Это лекарство воздействует на обмен веществ, в результате чего изменяется самочувствие человека. Поэтому лечение гормоносодержащими препаратами должно проводиться под строгим врачебным контролем.
Консервативная терапия лечения ожирения направлена на установление оптимального баланса потребления и расхода энергии в организме. Иначе говоря: меньше ешь и больше двигайся. Но это срабатывает только в том случае, если этой формулы придерживаться постоянно и безоговорочно.
Таблица 3
Нормальная масса тела взрослого человека в зависимости от возраста


К сожалению, практика показывает, что большинство из тех, кто страдает тяжелыми формами ожирения, не в состоянии сами радикально поменять привычный образ жизни, поломать годами формировавшиеся стереотипы питания и пищевого поведения.
Тут на помощь придут специальные школы, где помогают избавиться от лишнего веса. Помимо обязательной информации о причинах возникновения и последствиях ожирения, пациентов научат рассчитывать оптимальную калорийность рациона, вести дневник питания, расскажут, какие продукты желательны, а какие нежелательны к употреблению в их ситуации.
Так, например, систематическое ежедневное уменьшение суточного рациона на 500–600 ккал по сравнению с физиологической нормой потребления для конкретного человека обеспечит непременный успех лечения. Но это произойдет только в том случае, если вносимые ограничения в рацион будут носить систематический характер при недопущении «пищевых эксцессов» в течение суток, в праздники и выходные дни. Те, кто способен пересмотреть и изменить свой образ жизни и стереотипы питания, могут добиться весьма неплохих результатов.
Дозированные физические нагрузки рекомендуются с целью увеличить энергозатраты и тем самым изменить соотношение между потреблением и расходом энергии в желательную сторону. Любой вид физической активности приветствуется, однако при наличии выраженного ожирения, сопровождающегося сопутствующими заболеваниями, физические нагрузки следует дозировать правильно, для чего необходимо руководство опытного методиста по лечебной физкультуре.
Диетотерапия предусматривает лечение ожирения с помощью сбалансированных низкокалорийных диет. Такое лечение наиболее целесообразно проводить в условиях стационара или санатория, поскольку в привычных для человека домашних условиях точно следовать рекомендациям специалиста-диетолога вряд ли возможно. Вместе с тем неплохой результат дают некоторые специально разработанные лечебные диеты и разгрузочные дни, которые легко устраивать и дома. Единственное ограничение – категорически не рекомендуется самостоятельное длительное голодание.
Медикаментозная терапия ожирения призвана воздействовать на центры голода и насыщения, блокировать всасывание пищевого жира как источника наибольшего количества калорий, усиливать липолиз.
Наиболее широко применяются для лечения ожирения препараты меридиа и ксеникал. Меридиа – это препарат центрального действия, направленный на подавление аппетита. Назначает это лекарство обычно специалист-терапевт с учетом возможных ограничений и противопоказаний к лечению.
Ксеникал на 30 % уменьшает всасывание пищевого жира в кишечнике, поступающего с продуктами питания. При назначении ксеникала необходимо иметь в виду высокую вероятность диареи (иногда достаточно выраженной) на фоне приема препарата.
Все препараты для лечения ожирения должны применяться системно и в течение длительного времени. В противном случае их использование лишено смысла.
Психотерапия направлена на формирование отрицательных эмоций (чувства страха) при злоупотреблении пищей с повышенной энергетической ценностью (мотивированное эмоциональное внушение). После одного или нескольких сеансов психотерапии пациент должен ограничить свой рацион за счет «запретных» продуктов. К сожалению, со временем возникает эффект привыкания к психотерапевтическому воздействию, что не дает возможности рассчитывать на пожизненный эффект снижения массы тела при данном виде лечения.
Рефлексотерапия призвана путем иглоукалывания воздействовать на рефлексогенные зоны, что в итоге способствует снижению аппетита.
Хирургические методы лечения ожирения применяются при морбидном ожирении и сверхожирении, когда возможность снизить вес без оперативного вмешательства минимальна.
Когда с лишним весом бороться затруднительно
Возможна ситуация, когда вам придется принимать препараты, способствующие набору лишнего веса. Не расстраивайтесь из-за этого. Рынок лекарственных средств так велик, что сегодня возможно подобрать аналогичный препарат, не провоцирующий прибавку килограммов. Если же иных вариантов нет, что ж, расставьте приоритеты. Главное – сначала полностью избавиться от недуга, а после завершения лечения вернете себе прежний вес. Следует также внимательно читать инструкции к лекарственным препаратам, как правило, там подробно описаны возможные побочные эффекты.Ниже мы приводим список некоторых лекарств, которые могут вызывать набор лишнего веса.
Противозачаточные препараты. Женщинам следует знать, что полнеют в основном при приеме оральных контрацептивов прошлого поколения. Они содержат высокие дозы женских половых гормонов, которые и влияют на обмен веществ, из-за чего постоянно хочется есть. И поскольку энергозатраты остались прежними, а поступление в организм калорий увеличилось, как результат – излишняя полнота. Современные же гормональные таблетки (мерсилон, новинет, регулон, логест, фемоден) содержат меньшее количество гормонов, поэтому практически не влияют на набор веса.
Глюкокортикоиды. Препараты преднизолон, дексаметазон, полькортолон схожи по воздействию на организм с естественными гормонами, вырабатываемыми надпочечниками. Они применяются, например, при бронхиальной астме, ревматоидном артрите, других тяжелых заболеваниях и вызывают увеличение массы тела. Если принимать их длительно, то руки и ноги худеют, а на животе появляются растяжки (стрии). Основная масса жира откладывается в верхней половине туловища. Лицо становится округлым, полнеют шея и плечи.
Препараты для лечения бесплодия. Кломифен или клостилбегит стимулирует овуляцию, изменяя гормональный фон, вследствие чего можно поправиться. Однако уже разработаны и другие лекарственные средства, поэтому можно попросить доктора назначить вам лекарство, которое не приведет к нежелательной полноте.
Обезболивающие препараты. Набору лишнего веса способствует и длительный прием обезболивающих препаратов – индометацина и диклофенака. После прекращения приема этих лекарств вес нормализуется.
Антиаллергические препараты. Прибавляет вес и антиаллергический препарат кетотифен. Он увеличивает аппетит. Однако у данного препарата есть аналоги, не вызывающие полноту.
Препараты для лечения эпилепсии. Прием депакина, который сегодня широко применяется для лечения эпилепсии, тоже приводит к прибавке лишних килограммов. Положение осложняется тем, что он практически не подлежит замене, а самостоятельно отменять его крайне нежелательно.
Средства для лечения психических расстройств. Многие препараты, такие как амитриптилин, анафранил или эглонил, применяемые для лечения психических расстройств, вызывают набор веса.
Препараты для лечения заболеваний щитовидной железы. Мерказолил и его аналоги, которые применяются для лечения гипертиреоза и других нарушений в работе щитовидной железы, затормаживает выработку гормонов щитовидной железы. Это лекарство воздействует на обмен веществ, в результате чего изменяется самочувствие человека. Поэтому лечение гормоносодержащими препаратами должно проводиться под строгим врачебным контролем.
Глава 2
Ожирение в практике врача-энлокринолога
До недавнего времени лечение ожирения рассматривалось в основном как прерогатива врачей общей практики, то есть терапевтов и диетологов. К эндокринологу больных обычно отправляли только на консультацию с целью исключить эндокринную патологию.
Ситуация изменилась в 1995 году, когда был открыт гормон лептин, продуцируемый белой жировой тканью. Это открытие способствовало изменению традиционных взглядов на ожирение. Было выяснено, что лептин влияет на гипоталамические центры голода и насыщения, центры регуляции гонадотропной функции. Иногда лептин образно называют голосом жировой ткани, потому что, проникнув в гипоталамус, этот гормон через лимбическую долю и ствол головного мозга контролирует потребление пищи. Лептин не единственный пептидный гормон, участвующий в регуляции деятельности центров голода и насыщения. В этом процессе участвуют также инсулин, холецистокинин, биогенные амины (норадреналин и серотонин), которые играют важную роль не только в регуляции собственно приема пищи, но и в выборе более предпочтительных для данного человека продуктов. В жировых клетках (адопоцитах) андрогены ароматизируются в эстрогены.
Таким образом, стало ясно, что жировая ткань – зона интересов врача-эндокринолога, который наравне с терапевтом и диетологом способен помочь страдающим излишним весом.
В основе современного подхода в эндокринологии лежит признание хронического характера ожирения и, следовательно, необходимости долгосрочного лечения. Естественно, можно похудеть на 18 кг за 40 дней, но это будет временный эффект, так как снижение уровня лептина из-за резкого похудания приведет к компенсаторному увеличению приема пищи, а следовательно, повторной, возможно даже еще большей прибавке веса. Говорить в данном случае о непослушании и недисциплинированности больного все равно что возмущаться сердцебиениями при диффузном токсическом зобе или изменением черт лица при акромегалии.
Эндокринные железы, вырабатывающие и выделяющие в кровь более 50 гормонов, располагаются в различных частях тела. Так, гипофиз является частью головного мозга, щитовидная и паращитовидные железы расположены на шее, половые железы (гонады) – в полости таза, надпочечники и поджелудочная железа – в забрюшинном пространстве, тимус – в верхнем отделе груди. Всеми этими железами «дирижирует» гипоталамо-гипофизарная система.
Вы должны знать, дорогие читатели, что такие эндокринные нарушения, как патология гипоталамо-гипофизарной системы, снижение функции щитовидной железы, болезни надпочечников, патология поджелудочной железы (в основном инсулиннезависимый сахарный диабет), болезни половых желез, опухоли различных отделов эндокринной системы, зачастую сопровождаются ожирением. Врач-эндокринолог, проверив ваш гормональный профиль, выявит не только явные эндокринные нарушения, но и увидит незначительные, с точки зрения врача общей практики, отклонения в работе желез внутренней секреции, которые в очень большой степени могут способствовать набору веса.
Так, явный гипотиреоз (снижение функции щитовидной железы) диагностирует любой врач, даже мало знакомый с эндокринологией, а вот скрытый (латентный) гипотиреоз увидеть непросто. Между тем сбои в работе щитовидной железы могут привести к значительной прибавке в весе. Небольшая сухость кожи, выпадение волос, пастозность (легкая отечность) лица и конечностей, редкие запоры, скудные менструации и многие другие микропризнаки могут свидетельствовать о снижении функции щитовидки, но только врач-эндокринолог, проведя дополнительные исследования и поставив правильный диагноз, поможет в каждом конкретном случае снизить вес.
Есть и обратная сторона этой проблемы, когда у полного человека развивается гипотиреоз, но заметить его крайне трудно. Поэтому, если стрелка на весах стоит как вкопанная, несмотря на то что вы неукоснительно соблюдаете все предписания диетолога, имеет смысл проконсультироваться с врачом-эндокринологом.
Ожирение при заболевании надпочечников имеет свои особенности. В этом случае развивается центральное (туловищное) ожирение, отмечаются розовые растяжки на коже (стрии), гнойничковые поражения кожи, повышенное давление и мышечная слабость. При синдроме Иценко – Кушинга лицо пациента становится лунообразным, круглым, щеки – красными. Ожирение, наблюдаемое у таких больных, обусловлено избыточным количеством кортизола – гормона коркового слоя надпочечников. В этом случае требуется серьезное лечение, иногда даже оперативное.
Таким образом, выяснить причину нездоровой полноты у каждого конкретного пациента наряду с терапевтом и диетологом может и эндокринолог, который, проведя ряд специальных исследований, установит, связан излишний вес только с малоподвижным образом жизни и перееданием, или же речь идет о серьезных нарушениях в работе организма.
Отдельного обстоятельного разговора заслуживает также проблема лишнего веса при инсулиннезависимом диабете. Если ожирение является вторичным, то в этом случае все усилия на начальном этапе будут направлены на лечение основного заболевания.
Ситуация изменилась в 1995 году, когда был открыт гормон лептин, продуцируемый белой жировой тканью. Это открытие способствовало изменению традиционных взглядов на ожирение. Было выяснено, что лептин влияет на гипоталамические центры голода и насыщения, центры регуляции гонадотропной функции. Иногда лептин образно называют голосом жировой ткани, потому что, проникнув в гипоталамус, этот гормон через лимбическую долю и ствол головного мозга контролирует потребление пищи. Лептин не единственный пептидный гормон, участвующий в регуляции деятельности центров голода и насыщения. В этом процессе участвуют также инсулин, холецистокинин, биогенные амины (норадреналин и серотонин), которые играют важную роль не только в регуляции собственно приема пищи, но и в выборе более предпочтительных для данного человека продуктов. В жировых клетках (адопоцитах) андрогены ароматизируются в эстрогены.
Таким образом, стало ясно, что жировая ткань – зона интересов врача-эндокринолога, который наравне с терапевтом и диетологом способен помочь страдающим излишним весом.
В основе современного подхода в эндокринологии лежит признание хронического характера ожирения и, следовательно, необходимости долгосрочного лечения. Естественно, можно похудеть на 18 кг за 40 дней, но это будет временный эффект, так как снижение уровня лептина из-за резкого похудания приведет к компенсаторному увеличению приема пищи, а следовательно, повторной, возможно даже еще большей прибавке веса. Говорить в данном случае о непослушании и недисциплинированности больного все равно что возмущаться сердцебиениями при диффузном токсическом зобе или изменением черт лица при акромегалии.
Важно! Прежде чем бороться с ожирением с помощью диет, физических упражнений или прибегать к помощи народной медицины, необходимо выяснить: не связан ли избыточный вес с каким-то конкретным эндокринным заболеванием.Эндокринная система человека объединяет органы, вырабатывающие биологически активные вещества – гормоны, которые играют важнейшую роль практически в каждом процессе, происходящем в нашем организме. Все железы эндокринной системы тесно взаимодействуют между собой, поэтому даже при незначительном сдвиге в функции одного органа происходят изменения во всем организме.
Эндокринные железы, вырабатывающие и выделяющие в кровь более 50 гормонов, располагаются в различных частях тела. Так, гипофиз является частью головного мозга, щитовидная и паращитовидные железы расположены на шее, половые железы (гонады) – в полости таза, надпочечники и поджелудочная железа – в забрюшинном пространстве, тимус – в верхнем отделе груди. Всеми этими железами «дирижирует» гипоталамо-гипофизарная система.
Вы должны знать, дорогие читатели, что такие эндокринные нарушения, как патология гипоталамо-гипофизарной системы, снижение функции щитовидной железы, болезни надпочечников, патология поджелудочной железы (в основном инсулиннезависимый сахарный диабет), болезни половых желез, опухоли различных отделов эндокринной системы, зачастую сопровождаются ожирением. Врач-эндокринолог, проверив ваш гормональный профиль, выявит не только явные эндокринные нарушения, но и увидит незначительные, с точки зрения врача общей практики, отклонения в работе желез внутренней секреции, которые в очень большой степени могут способствовать набору веса.
Так, явный гипотиреоз (снижение функции щитовидной железы) диагностирует любой врач, даже мало знакомый с эндокринологией, а вот скрытый (латентный) гипотиреоз увидеть непросто. Между тем сбои в работе щитовидной железы могут привести к значительной прибавке в весе. Небольшая сухость кожи, выпадение волос, пастозность (легкая отечность) лица и конечностей, редкие запоры, скудные менструации и многие другие микропризнаки могут свидетельствовать о снижении функции щитовидки, но только врач-эндокринолог, проведя дополнительные исследования и поставив правильный диагноз, поможет в каждом конкретном случае снизить вес.
Есть и обратная сторона этой проблемы, когда у полного человека развивается гипотиреоз, но заметить его крайне трудно. Поэтому, если стрелка на весах стоит как вкопанная, несмотря на то что вы неукоснительно соблюдаете все предписания диетолога, имеет смысл проконсультироваться с врачом-эндокринологом.
Ожирение при заболевании надпочечников имеет свои особенности. В этом случае развивается центральное (туловищное) ожирение, отмечаются розовые растяжки на коже (стрии), гнойничковые поражения кожи, повышенное давление и мышечная слабость. При синдроме Иценко – Кушинга лицо пациента становится лунообразным, круглым, щеки – красными. Ожирение, наблюдаемое у таких больных, обусловлено избыточным количеством кортизола – гормона коркового слоя надпочечников. В этом случае требуется серьезное лечение, иногда даже оперативное.
Таким образом, выяснить причину нездоровой полноты у каждого конкретного пациента наряду с терапевтом и диетологом может и эндокринолог, который, проведя ряд специальных исследований, установит, связан излишний вес только с малоподвижным образом жизни и перееданием, или же речь идет о серьезных нарушениях в работе организма.
Отдельного обстоятельного разговора заслуживает также проблема лишнего веса при инсулиннезависимом диабете. Если ожирение является вторичным, то в этом случае все усилия на начальном этапе будут направлены на лечение основного заболевания.
Школа диабета: ваши вопросы – наши ответы
Сахарный диабет – довольно распространенное заболевание, при котором человек в большинстве случаев склонен к полноте. Но люди, оставшиеся один на один с выставленным диагнозом, и родители заболевших детей почти всегда чувствуют себя очень неуютно, если не сказать – растерянно. Каждый новый пациент испытывает чувство заброшенности, непонимания, а иногда даже и злости: «Чем я хуже других, почему это случилось именно со мной?!» Нелегко становится найти контакт с окружающими, в семье возникают конфликты, трудности, связанные с болезнью. Кстати, есть пациенты, которые отказываются верить, что они больны. «Нет у меня диабета!» – и все тут. И не лечатся.
Это происходит потому, что больные сахарным диабетом мало осведомлены об этом заболевании, часто не знают, как правильно себя вести после выписки из больницы. Существующая государственная система помощи пациентам с сахарным диабетом, к сожалению, не всегда может защитить их и помочь сохранить душевный комфорт. И вот тут на помощь приходят специальные школы диабета, которые обычно открываются при поликлиниках и в которых занятия ведут психологи и врачи-эндокринологи.
Ниже мы приводим ответы на вопросы, которые чаще всего задают пациенты, столкнувшиеся с этим недугом, и которые больше всего их волнуют.
В чем суть заболевания сахарным диабетом?
Сахарный диабет – это заболевание эндокринной системы, обусловленное абсолютной или относительной недостаточностью в организме гормона поджелудочной железы (инсулина), которое проявляется глубокими нарушениями углеводного, жирового и белкового обменов. Существует два типа сахарного диабета. И в том и в другом случае суть заболевания состоит в повышении концентрации глюкозы в крови. Однако по механизмам возникновения эти два типа не имеют друг с другом ничего общего.
Первый тип сахарного диабета связан с дефицитом гормона поджелудочной железы – инсулина. Именно поэтому он называется инсулинозависимым. Такой тип встречается сравнительно редко и чаще возникает у молодых людей и детей. В основном его появление связывают с наследственной предрасположенностью. В семьях, где болен один из родителей, возможность развития сахарного диабета у детей составляет 5 %. Когда больны оба родителя, то риск возрастает до 25 %.
В большинстве случаев симптомы этой гормональной патологии появляются после перенесенного вирусного заболевании, которое, по-видимому, является пусковым механизмом, провоцирующим начало сахарного диабета. У таких больных быстро развивается абсолютная недостаточность инсулина, которая сопровождается бурными клиническими проявлениями, сильнейшей слабостью, резким похудением, «волчьим» голодом. Симптомы прогрессируют с угрожающей скоростью, поэтому в большинстве случаев пациентам сразу же назначают инъекции инсулина.
При втором типе диабета инсулина вырабатывается достаточное количество. Его может быть даже больше нормы. Однако гормон почти бесполезен, потому что ткани организма теряют к нему чувствительность. Чаще всего эта форма заболевания возникает у людей старше 40 лет, страдающих ожирением. Связь переедания и сахарного диабета была установлена еще в послевоенные годы. Так, в Германии, жители которой питались по карточкам, частота заболевания снизилась в 4,5 раза. Помимо переедания на состоянии обмена веществ губительно отражается малоподвижный образ жизни. Часы, которые люди проводят сидя за рулем автомобиля или за компьютером, губительно сказываются не только на их фигуре, но и на ряде биохимических процессов.
Сахарный диабет второго типа характеризуется медленным прогрессированием и умеренной выраженностью симптомов. Возможно улучшение и даже полная нормализация состояния под влиянием внешних факторов, например при соблюдении диеты. Но, несмотря на довольно спокойную клинику, диабет данного типа нельзя назвать пустяковым заболеванием, ведь его некомпенсированная форма приводит к тяжелым осложнениям.
Чем опасен сахарный диабет?
Сахарный диабет – очень коварное заболевание. Многим кажется: повышен слегка сахар в крови, ну и что? Однако вот такое «незначительное» повышение сахара при отсутствии должного лечения рано или поздно (это зависит от генетического фона каждого человека) приводит к инфаркту миокарда, инсульту, слепоте, гангрене, хронической почечной недостаточности. Если вовремя обнаружить заболевание и начать лечение, то все осложнения недуга можно отсрочить на многие годы, а то и вовсе избежать их.
В каком случае нужно обратиться к врачу?
Существует мнение, что сахарный диабет долго точит человека, пока тот заметит, что с ним неладно. На самом деле «немых» заболеваний не существует. Всегда есть какие-то симптомы, которые должны насторожить. Быстрая утомляемость, повышенная сонливость в течение дня, особенно после еды, приступы голода, сопровождающиеся головокружением, резкой слабостью, потемнением в глазах и дрожанием рук, постоянные кожные высыпания, не связанные с аллергической реакцией, – все это говорит о нездоровье.
По мере прогрессирования заболевания развивается такой клинический симптом диабета, как обильное мочеиспускание. Иногда человек теряет до 6–8 л жидкости в сутки. Поэтому не стоит удивляться жажде, которая постоянно терзает диабетиков. Повышение глюкозы в крови дает еще один характерный признак сахарного диабета – кожный зуд. Иногда он настолько мучителен, что больной покрывается коркой от незаживающих расчесов. К механическим повреждениям часто присоединяется гнойная инфекция, ведь микробы мгновенно размножаются в сладкой среде.
Так что если кто-то в вашей семье болел диабетом, вам за 40 и вы начали резко поправляться – срочно идите к врачу. Лучше перестраховаться, чем потом кусать локти. Тем более, как мы уже говорили, если заболевание диагностировать на начальной стадии, его и лечить будет легче, и нежелательных осложнений можно избежать.
Какое обследование мне предстоит?
Для диагностики сахарного диабета выполняют следующие исследования.
Анализ крови на глюкозу (как правило, проводится забор крови из пальца). Определяют повышенное содержание глюкозы (гипергликемия). Анализ необходимо сдавать натощак.
Проба на толерантность к глюкозе. Натощак принимают около 75 г сахара (точное количество назначает врач), затем определяют концентрацию глюкозы в крови через ½, 2 и 6 часов. В день проведения пробы желательно не курить, не волноваться, не принимать некоторые лекарства (аспирин, глюкокортикоиды).
Анализ мочи на глюкозу и кетоновые тела. Обнаружение кетоновых тел и глюкозы подтверждает диагноз диабета.
Определение гликозилированного гемоглобина. Его количество значительно повышается у больных сахарным диабетом.
Определение инсулина и С-пептида в крови. При первом типе сахарного диабета количество инсулина и С-пептида значительно снижается, а при втором типе возможны значения в пределах нормы. (Для определения гликозилированного гемоглобина, инсулина, С-пептида забор крови производится из вены.)
Какой уровень сахара в крови считается нормальным?
Для людей, не страдающих сахарным диабетом, уровень сахара в крови 3,3–5,5 ммоль/л (анализ делается натощак). После еды уровень сахара в крови человека, не страдающего сахарным диабетом, повышается до 7,8 ммоль/л (но не выше). Таким образом, пределы нормального уровня сахара в крови колеблются от 3,3 до 7,8 ммоль/л.
Какое лечение мне назначат?
Пациенты с первым типом сахарного диабета регулируют уровень сахара в крови при помощи инъекций инсулина.
Сахароснижающие препараты последнего поколения, которые назначаются при диабете второго типа, не только эффективны, но и безопасны. При минимальном количестве действующего вещества они обладают максимальной биодоступностью. То есть одной маленькой таблетки достаточно для того, чтобы в течение дня обеспечить нормальный уровень сахара в крови. Больные могут принимать это лекарство десятилетиями, при этом никаких побочных эффектов не развивается.
То же самое касается и препаратов инсулина. При сахарном диабете второго типа иногда также приходится назначать инсулин, что сильно расстраивает пациентов. Некоторые предпочитают принимать таблетки, которые им уже не помогают, лишь бы не делать уколы. Возможно, этот страх остался с тех времен, когда инсулины были плохо очищенными и вводились за один раз сразу огромными дозами. В результате у больных развивались осложнения, нередко тяжелые. Но инсулины сегодня – это высокотехнологичные препараты, практически не имеющие побочных действий. И вводят их теперь не за один раз, а, например, перед каждым приемом пищи, что более физиологично.
Это происходит потому, что больные сахарным диабетом мало осведомлены об этом заболевании, часто не знают, как правильно себя вести после выписки из больницы. Существующая государственная система помощи пациентам с сахарным диабетом, к сожалению, не всегда может защитить их и помочь сохранить душевный комфорт. И вот тут на помощь приходят специальные школы диабета, которые обычно открываются при поликлиниках и в которых занятия ведут психологи и врачи-эндокринологи.
Ниже мы приводим ответы на вопросы, которые чаще всего задают пациенты, столкнувшиеся с этим недугом, и которые больше всего их волнуют.
В чем суть заболевания сахарным диабетом?
Сахарный диабет – это заболевание эндокринной системы, обусловленное абсолютной или относительной недостаточностью в организме гормона поджелудочной железы (инсулина), которое проявляется глубокими нарушениями углеводного, жирового и белкового обменов. Существует два типа сахарного диабета. И в том и в другом случае суть заболевания состоит в повышении концентрации глюкозы в крови. Однако по механизмам возникновения эти два типа не имеют друг с другом ничего общего.
Первый тип сахарного диабета связан с дефицитом гормона поджелудочной железы – инсулина. Именно поэтому он называется инсулинозависимым. Такой тип встречается сравнительно редко и чаще возникает у молодых людей и детей. В основном его появление связывают с наследственной предрасположенностью. В семьях, где болен один из родителей, возможность развития сахарного диабета у детей составляет 5 %. Когда больны оба родителя, то риск возрастает до 25 %.
В большинстве случаев симптомы этой гормональной патологии появляются после перенесенного вирусного заболевании, которое, по-видимому, является пусковым механизмом, провоцирующим начало сахарного диабета. У таких больных быстро развивается абсолютная недостаточность инсулина, которая сопровождается бурными клиническими проявлениями, сильнейшей слабостью, резким похудением, «волчьим» голодом. Симптомы прогрессируют с угрожающей скоростью, поэтому в большинстве случаев пациентам сразу же назначают инъекции инсулина.
При втором типе диабета инсулина вырабатывается достаточное количество. Его может быть даже больше нормы. Однако гормон почти бесполезен, потому что ткани организма теряют к нему чувствительность. Чаще всего эта форма заболевания возникает у людей старше 40 лет, страдающих ожирением. Связь переедания и сахарного диабета была установлена еще в послевоенные годы. Так, в Германии, жители которой питались по карточкам, частота заболевания снизилась в 4,5 раза. Помимо переедания на состоянии обмена веществ губительно отражается малоподвижный образ жизни. Часы, которые люди проводят сидя за рулем автомобиля или за компьютером, губительно сказываются не только на их фигуре, но и на ряде биохимических процессов.
Сахарный диабет второго типа характеризуется медленным прогрессированием и умеренной выраженностью симптомов. Возможно улучшение и даже полная нормализация состояния под влиянием внешних факторов, например при соблюдении диеты. Но, несмотря на довольно спокойную клинику, диабет данного типа нельзя назвать пустяковым заболеванием, ведь его некомпенсированная форма приводит к тяжелым осложнениям.
Чем опасен сахарный диабет?
Сахарный диабет – очень коварное заболевание. Многим кажется: повышен слегка сахар в крови, ну и что? Однако вот такое «незначительное» повышение сахара при отсутствии должного лечения рано или поздно (это зависит от генетического фона каждого человека) приводит к инфаркту миокарда, инсульту, слепоте, гангрене, хронической почечной недостаточности. Если вовремя обнаружить заболевание и начать лечение, то все осложнения недуга можно отсрочить на многие годы, а то и вовсе избежать их.
В каком случае нужно обратиться к врачу?
Существует мнение, что сахарный диабет долго точит человека, пока тот заметит, что с ним неладно. На самом деле «немых» заболеваний не существует. Всегда есть какие-то симптомы, которые должны насторожить. Быстрая утомляемость, повышенная сонливость в течение дня, особенно после еды, приступы голода, сопровождающиеся головокружением, резкой слабостью, потемнением в глазах и дрожанием рук, постоянные кожные высыпания, не связанные с аллергической реакцией, – все это говорит о нездоровье.
По мере прогрессирования заболевания развивается такой клинический симптом диабета, как обильное мочеиспускание. Иногда человек теряет до 6–8 л жидкости в сутки. Поэтому не стоит удивляться жажде, которая постоянно терзает диабетиков. Повышение глюкозы в крови дает еще один характерный признак сахарного диабета – кожный зуд. Иногда он настолько мучителен, что больной покрывается коркой от незаживающих расчесов. К механическим повреждениям часто присоединяется гнойная инфекция, ведь микробы мгновенно размножаются в сладкой среде.
Так что если кто-то в вашей семье болел диабетом, вам за 40 и вы начали резко поправляться – срочно идите к врачу. Лучше перестраховаться, чем потом кусать локти. Тем более, как мы уже говорили, если заболевание диагностировать на начальной стадии, его и лечить будет легче, и нежелательных осложнений можно избежать.
Какое обследование мне предстоит?
Для диагностики сахарного диабета выполняют следующие исследования.
Анализ крови на глюкозу (как правило, проводится забор крови из пальца). Определяют повышенное содержание глюкозы (гипергликемия). Анализ необходимо сдавать натощак.
Проба на толерантность к глюкозе. Натощак принимают около 75 г сахара (точное количество назначает врач), затем определяют концентрацию глюкозы в крови через ½, 2 и 6 часов. В день проведения пробы желательно не курить, не волноваться, не принимать некоторые лекарства (аспирин, глюкокортикоиды).
Анализ мочи на глюкозу и кетоновые тела. Обнаружение кетоновых тел и глюкозы подтверждает диагноз диабета.
Определение гликозилированного гемоглобина. Его количество значительно повышается у больных сахарным диабетом.
Определение инсулина и С-пептида в крови. При первом типе сахарного диабета количество инсулина и С-пептида значительно снижается, а при втором типе возможны значения в пределах нормы. (Для определения гликозилированного гемоглобина, инсулина, С-пептида забор крови производится из вены.)
Какой уровень сахара в крови считается нормальным?
Для людей, не страдающих сахарным диабетом, уровень сахара в крови 3,3–5,5 ммоль/л (анализ делается натощак). После еды уровень сахара в крови человека, не страдающего сахарным диабетом, повышается до 7,8 ммоль/л (но не выше). Таким образом, пределы нормального уровня сахара в крови колеблются от 3,3 до 7,8 ммоль/л.
Какое лечение мне назначат?
Пациенты с первым типом сахарного диабета регулируют уровень сахара в крови при помощи инъекций инсулина.
Сахароснижающие препараты последнего поколения, которые назначаются при диабете второго типа, не только эффективны, но и безопасны. При минимальном количестве действующего вещества они обладают максимальной биодоступностью. То есть одной маленькой таблетки достаточно для того, чтобы в течение дня обеспечить нормальный уровень сахара в крови. Больные могут принимать это лекарство десятилетиями, при этом никаких побочных эффектов не развивается.
То же самое касается и препаратов инсулина. При сахарном диабете второго типа иногда также приходится назначать инсулин, что сильно расстраивает пациентов. Некоторые предпочитают принимать таблетки, которые им уже не помогают, лишь бы не делать уколы. Возможно, этот страх остался с тех времен, когда инсулины были плохо очищенными и вводились за один раз сразу огромными дозами. В результате у больных развивались осложнения, нередко тяжелые. Но инсулины сегодня – это высокотехнологичные препараты, практически не имеющие побочных действий. И вводят их теперь не за один раз, а, например, перед каждым приемом пищи, что более физиологично.
