Страница:
Факторы риска развития заболевания – это сочетание различных причин, способствующих его возникновению. Факторы риска сердечно-сосудистых заболеваний подразделяются на две группы: неустранимые и устранимые. Неустранимые факторы риска, к сожалению, от нас не зависят – это, например, возраст и пол. Устранимыми называются такие факторы риска, влияние которых можно уменьшить или снять совсем.
Ниже в таблицах мы приводим факторы риска обеих групп с некоторыми комментариями, а вы, дорогие читатели, попробуйте трезво и честно подсчитать их количество у себя. Очевидно, что чем больше факторов риска, тем больше вероятность развития сердечно-сосудистых заболеваний и их грозных осложнений. И все-таки повторим еще раз: диагноз – не приговор. От нас многое, очень многое зависит.
Неустранимые факторы риска сердечно-сосудистых заболеваний (ССЗ)

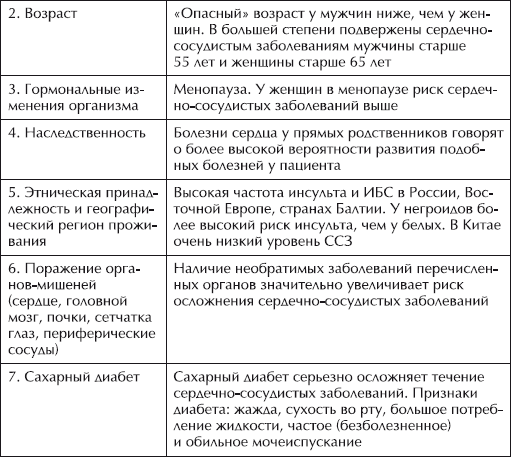
Устранимые факторы риска сердечно-сосудистых заболеваний

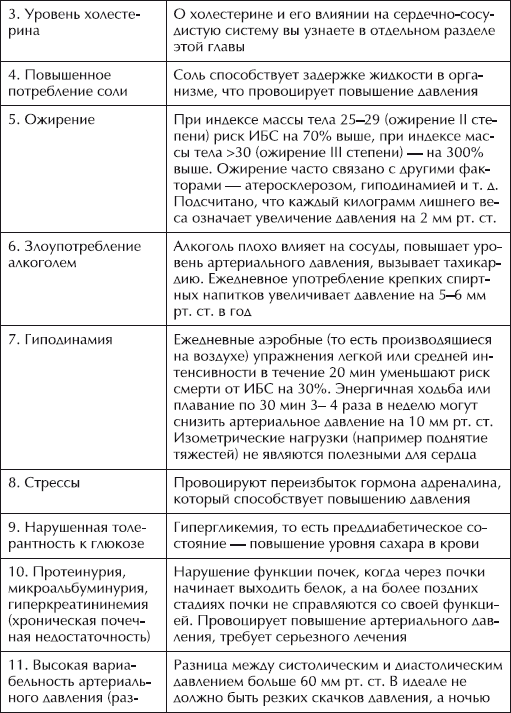
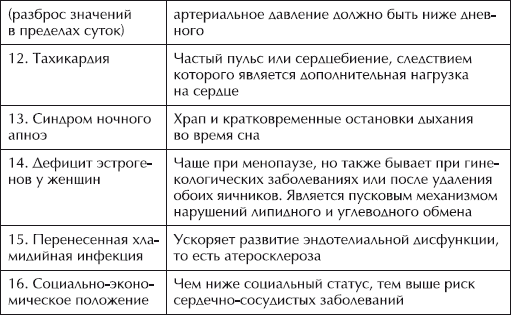
Можно попытаться сделать расчет своего индивидуального риска заболеваний сердечно-сосудистой системы. Вероятно, для этого понадобится медицинское обследование (анализы крови, мочи). Кроме того, нужно измерить свой рост, вес, обхват талии и несколько дней подряд 5–7 раз в сутки контролировать свое артериальное давление и выявить его средние и максимальные показатели. Нужно также «просчитать» особенности своего телосложения.
Чтобы вычислить свой индекс массы тела (ИМТ), вес (кг) нужно разделить на рост (м) в квадрате:
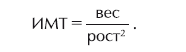
Обратите внимание: рост берется в метрах, а не в сантиметрах.
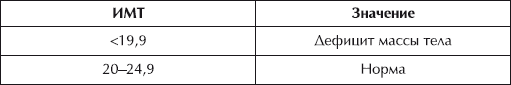
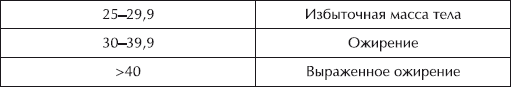
У больных при ИМТ 25–29 риск ишемической болезни сердца на 70 % выше, а при ИМТ 29–33 – в 3 раза выше по сравнению с имеющими худощавое телосложение.
Наличие ожирения увеличивает риск сердечно-сосудистых заболеваний, сахарного диабета, внезапной смерти, некоторых видов злокачественных новообразований. Снижение избыточной массы тела сопровождается снижением как систолического, так и диастолического АД.
Еще один важный показатель – индекс «талия/бедра» (ИТБ):
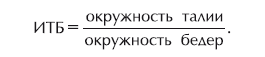
Этот показатель указывает на тип распределения жировой ткани.

Андроидный тип распределения жировой ткани связан с повышенным риском сердечно-сосудистых заболеваний, независимо от ИМТ. У людей с одним и тем же весом риск ИБС, инсульта и смерти увеличивается при увеличении показателя ИМТ.
Прежде чем перейти к подсчету индекса своего индивидуального риска ССЗ, поговорим о заболевании, обозначенном как один из наиболее значительных факторов риска, – об атеросклерозе и о его «провокаторе» – холестерине.
Атеросклероз
ИБС и стенокардия – факторы риска
Факторы риска врожденных пороков сердца (ВПС)
Ниже в таблицах мы приводим факторы риска обеих групп с некоторыми комментариями, а вы, дорогие читатели, попробуйте трезво и честно подсчитать их количество у себя. Очевидно, что чем больше факторов риска, тем больше вероятность развития сердечно-сосудистых заболеваний и их грозных осложнений. И все-таки повторим еще раз: диагноз – не приговор. От нас многое, очень многое зависит.
Неустранимые факторы риска сердечно-сосудистых заболеваний (ССЗ)


Устранимые факторы риска сердечно-сосудистых заболеваний



Можно попытаться сделать расчет своего индивидуального риска заболеваний сердечно-сосудистой системы. Вероятно, для этого понадобится медицинское обследование (анализы крови, мочи). Кроме того, нужно измерить свой рост, вес, обхват талии и несколько дней подряд 5–7 раз в сутки контролировать свое артериальное давление и выявить его средние и максимальные показатели. Нужно также «просчитать» особенности своего телосложения.
Чтобы вычислить свой индекс массы тела (ИМТ), вес (кг) нужно разделить на рост (м) в квадрате:
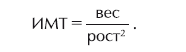
Обратите внимание: рост берется в метрах, а не в сантиметрах.


У больных при ИМТ 25–29 риск ишемической болезни сердца на 70 % выше, а при ИМТ 29–33 – в 3 раза выше по сравнению с имеющими худощавое телосложение.
Наличие ожирения увеличивает риск сердечно-сосудистых заболеваний, сахарного диабета, внезапной смерти, некоторых видов злокачественных новообразований. Снижение избыточной массы тела сопровождается снижением как систолического, так и диастолического АД.
Еще один важный показатель – индекс «талия/бедра» (ИТБ):
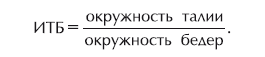
Этот показатель указывает на тип распределения жировой ткани.

Андроидный тип распределения жировой ткани связан с повышенным риском сердечно-сосудистых заболеваний, независимо от ИМТ. У людей с одним и тем же весом риск ИБС, инсульта и смерти увеличивается при увеличении показателя ИМТ.
Прежде чем перейти к подсчету индекса своего индивидуального риска ССЗ, поговорим о заболевании, обозначенном как один из наиболее значительных факторов риска, – об атеросклерозе и о его «провокаторе» – холестерине.
Атеросклероз
Атеросклероз — изменение строения стенок артерий, приводящее к сужению их просвета. Ежегодно от заболеваний, непосредственно связанных с атеросклерозом, в мире умирает более миллиона человек. Насчитывается более двух десятков серьезных заболеваний, в основе которых лежит атеросклеротическое поражение сосудов.
Всего насчитывается около 250 факторов риска атеросклероза. Атеросклероз может быть как следствием необратимых возрастных изменений в человеческом организме, так и проявляться в более раннем возрасте – как следствие влияния неблагоприятных факторов, таких как отягощенная наследственность, сахарный диабет, ожирение и употребление пищи с повышенным содержанием животных жиров и пр., – все эти факторы риска уже назывались неоднократно. Хотя назвать их еще раз совсем нелишне, потому что совсем нет гарантии, что читающий эти строки в данный момент не намазывает аппетитный кусок свежей булки толстым слоем сливочного масла, приготовившись положить на него сверху кусок соблазнительно пахнущей копченой колбасы…
Да, мы много слышали про правильное питание, здоровый образ жизни, страшные последствия – и каждый раз готовы выдать себе индульгенцию на еще один вкусный бутерброд, еще одну сигарету.
Кстати, существует интересная гипотеза о вирусной природе атеросклероза. Имеются в виду вирусы герпеса, размножение которых стимулирует никотин. Однако эти данные канадских ученых пока можно рассматривать лишь как гипотезу, потому что статистически достаточных доказательств она не имеет.
Но вернемся к разговору об атеросклерозе – источнике многих серьезных и опасных заболеваний нашего организма. Атеросклероз начинает незаметно развиваться в организме уже с юношеского возраста и поражает сердечно-сосудистую систему, вызывая многочисленные заболевания.
Атеросклероз — заболевание кровеносных сосудов (артерий), при котором происходит отложение жироподобных веществ на их внутренней оболочке. При развитии атеросклероза стенки артерий набухают, становятся неровными, в них развивается соединительная ткань и образуются атеросклеротические бляшки. Просвет сосудов суживается, а стенки теряют свою эластичность. В последующем в атеросклеротических бляшках оседает известь и стенки сосудов становятся плотными и неподатливыми.
Общее поражение атеросклерозом всех артерий встречается очень редко. Обычно наблюдается преимущественное поражение сосудов головного мозга, сердца, почек, ног. В результате этого развивается ишемическая болезнь сердца, инфаркт миокарда, инсульт, недостаточность кровообращения нижних конечностей.
Начальные проявления этих поражений характеризуются определенными симптомами. Так, при склерозе мозговых сосудов ослабевает память, снижается умственная работоспособность, ухудшается сон, появляются признаки повышенной раздражительности, плаксивость, чувство тяжести и шум в голове, головокружение. При прогрессировании атеросклеротических изменений в сосудах мозга может развиться нарушение кровообращения в головном мозге – инсульт.
Атеросклероз сосудов, питающих мышцу сердца, ведет к уменьшению их просвета, склонности к спазмам, а следовательно – к уменьшению кровоснабжения сердечной мышцы кровью. Возникает коронарная недостаточность, начальными проявлениями которой являются боли или чувство сжатия за грудиной или в области сердца (ишемическая болезнь сердца, стенокардия).
При поражении склерозом артерий ног появляется слабость в ногах, боли и судороги в икроножных мышцах, нарушение походки (облитерирующий эндартериит).
Атеросклеротические изменения иногда отмечаются в молодом и даже детском возрасте, в то же время в пожилом и старческом возрасте эти изменения могут отсутствовать или быть слабо выраженными. Таким образом, атеросклероз не является неизбежным спутником старости и должен рассматриваться как заболевание с характерным течением и возможностью обратного развития. Значит, в борьбе с этим заболеванием многое зависит от нас самих.
Каков же механизм возникновения и развития атеросклероза? Было установлено, что холестерин, содержащийся в пище, влияет на возникновение сердечно-сосудистых нарушений (гипертоническая болезнь, инфаркт миокарда и инсульт). Во всем мире идет мощная антихолестериновая кампания. Анализ на содержание этого вещества в крови – одно из первейших назначений при диагностике и лечении заболеваний сердечно-сосудистой системы. Причем речь идет не о разовых пробах, а о регулярном мониторинге. Так, Американская коллегия акушеров и гинекологов в своих руководствах рекомендует проводить обследование женщин на содержание холестерина каждые 5 лет, начиная с возраста 45 лет.
Холестерин выполняет в организме целый ряд полезных функций: способствует росту и делению клеток, входит в состав клеточных мембран (особенно много его в нервной ткани), участвует в биосинтезе половых гормонов, является компонентом желчи, необходимой для переваривания жиров пищи. Но его избыточное содержание грозит развитием серьезных сердечно-сосудистых заболеваний. В случае его избыточного поступления с пищей (когда человек потребляет продукты с высоким содержанием холестерина) или чрезмерного синтеза в организме (нарушение липидного обмена) это вещество со временем накапливается и становится причиной атеросклероза – заболевания сосудов, питающих жизненно важные органы (сердце, мозг, почки). В настоящее время связь высокого уровня холестерина в крови с высоким риском развития сердечно-сосудистых заболеваний считается доказанной. Именно это ежегодно является причиной преждевременной смерти от сердечно-сосудистых заболеваний сотен тысяч людей. В чем же дело?
С возрастом изменяется обмен веществ в организме в целом, в том числе и обмен холестерина, уменьшаются потребности организма в нем. А человек по-прежнему придерживается приобретенных в молодости пищевых привычек, которые, несомненно, отражаются на обмене холестерина и приводят к его избыточному содержанию в крови. При этом он может откладываться на внутренней поверхности кровеносных сосудов наподобие ржавчины в водопроводных трубах, формируя атеросклеротические бляшки в сосудах сердца, мозга, почек, нижних конечностей, и постепенно полностью закупоривать их. Холестериновые бляшки проникают в просвет сосуда, вызывают его сужение и тем самым затрудняют кровоток. Именно такое сужение называется сосудистым атеросклерозом, из-за него ухудшается кровоснабжение жизненно важных органов кислородом. Следствием этого процесса может стать появление приступов сильных болей в грудной клетке – стенокардия, а нередко и инфаркт миокарда, инсульт.
Все, кто заботится о своем здоровье, обязаны знать уровень собственного холестерина крови. Для этого, начиная с 30-летнего возраста, примерно раз в 5 лет надо сдавать соответствующие анализы. В том случае, если уровень холестерина превысил значение 6,0 ммоль/л, следует обязательно провести биохимический анализ всего липидного состава крови и получить консультацию врача.
Новые исследования говорят о том, что холестерин ведет себя по-разному в зависимости от белка, с которым он связан. Липопротеины с низкой плотностью (ЛНП) переносят в крови 65 % холестерина, с очень низкой плотностью – около 15 %, и, по мнению многих ученых, они действительно имеют отношение к сердечным заболеваниям. Но липопротеины высокой плотности, которые переносят около 20 % холестерина, оказывают противоположный эффект. Липопротеины высокой плотности (ЛВП) состоят главным образом из лецитина, благодаря «моющему» действию которого холестерин разбивается и может легко транспортироваться по крови, не засоряя артерии.
В сущности, чем выше у вас уровень липопротеинов высокой плотности, тем ниже вероятность развития сердечных заболеваний. Интересно заметить, что у женщин, продолжительность жизни которых в среднем на 8 лет больше, чем у мужчин, уровень липопротеинов высокой плотности более высокий.
Итак, можно сказать, что существует «плохой» и «хороший» холестерин. «Хороший» находится в липопротеинах высокой плотности (ЛВП). Полагают, что ЛВП «смывают» отложения холестерина со стенок артерий и переносят их в печень для повторной переработки и удаления из организма.
Липопротеины низкой плотности (ЛНП) содержат наибольшее количество холестерина («плохого»). Считается, что именно из-за них происходит накопление холестерина на стенках артерий.
Если в анализе крови указан общий уровень холестерина, то это ничего практически не скажет нам о наличии этого фактора риска. Чтобы понимать результаты обследования на холестерин, важно знать, какая его часть относится к ЛВП и какая – к ЛНП.
Наиболее высокий уровень ЛВП, как правило, наблюдается у людей, которые регулярно занимаются спортом, не курят и поддерживают нормальный вес.
Уровень ЛВП и ЛНП в человеческом организме

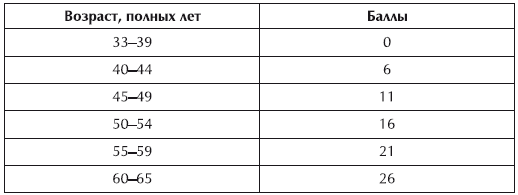
Расчет баллов риска по возрасту
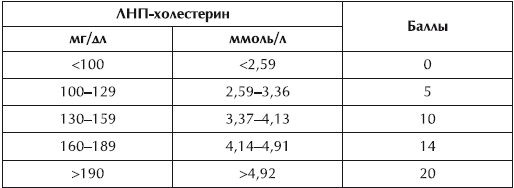
Расчет баллов риска по ЛНП-холестерину
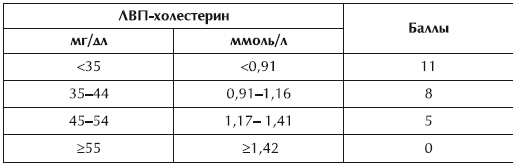
Расчет баллов риска по ЛВП-холестерину
Расчет баллов риска по курению

Расчет баллов риска по сахарному диабету

Расчет баллов риска по наследственности

Расчет баллов риска по систолическому АА

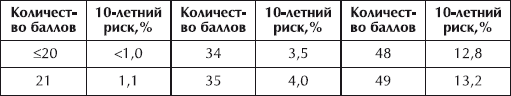
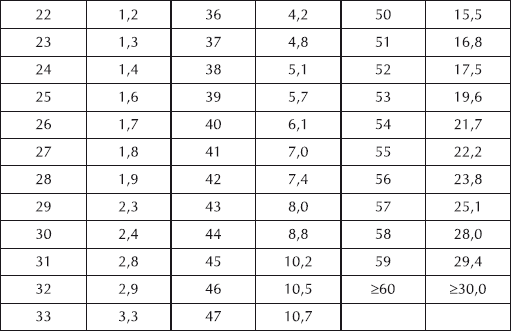
Далее количество баллов, которое набрано по каждой из предыдущих таблиц, суммируется, и по следующей таблице определяется абсолютный 10-летний риск ишемических событий (имеется в виду возможность тяжелого течения сердечно-сосудистых заболеваний с достаточно высокой вероятностью инсульта или инфаркта).
Расчет абсолютного 10-летнего риска ишемических событий
Уровни риска
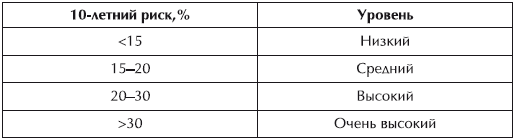
Если, подсчитав свои баллы, вы обнаружите, что риск возникновения сердечно-сосудистых заболеваний у вас низкий, можете себя поздравить. Но помните: годы идут, мы, к сожалению, не молодеем, и поэтому все-таки время от времени контролируйте артериальное давление, да и визит к врачу (раз в 5 лет – не очень обременительно) не помешает – хотя бы для того, чтобы он подтвердил, что все у вас в порядке.
Если у вас средний риск, не стоит торопиться принимать лекарства. Сначала нужно попытаться изменить образ жизни во всем, что касается устранимых факторов риска (физическая активность, вес тела, диета, курение и употребление алкоголя и т. д.). Лекарства можно начать принимать только по назначению врача, если мероприятия по изменению образа жизни в течение полугода не дают никаких результатов. При этом нужно повторно «просчитать» риск: через полгода он может стать меньше, если вы бросите курить или у вас снизится давление вследствие того, что вы перестанете злоупотреблять соленой и жирной пищей, алкоголем. Врача при наличии среднего риска необходимо посещать раз в 2–3 года (если ситуация стабильная).
А вот если у вас высокий риск, то, кроме мероприятий по изменению образа жизни (помните, в этом случае времени на раздумья у вас уже не так много), нужно сразу же начать прием лекарственных средств, которые назначит вам врач (ни в коем случае не занимайтесь самолечением, не принимайте препараты, которые в сходных ситуациях помогли вашим знакомым!). Нормализация образа жизни и медикаментозное лечение помогут снизить риск заболеваний и тяжелых осложнений со стороны сердца и сосудов. Посещать врача люди с высоким риском должны не реже чем раз в 3–6 месяцев.
Такова общая картина предрасположенности человека к заболеваниям сердечно-сосудистой системы и к тяжелым осложнениям этих заболеваний. А теперь поговорим немного о факторах риска конкретных болезней.
К ненаследственным причинам ГБ относят:
• избыточное употребление поваренной соли;
• ожирение;
• стрессы;
• злоупотребление алкоголем;
• курение;
• отсутствие в пище достаточного количества калия.
Эти факторы способствуют развитию гипертонической болезни в большей мере у лиц с неблагоприятной наследственностью, чем у остальных людей.
Высокое давление отмечается как у мужчин, так и у женщин различных социальных групп. В большинстве случаев болезнь развивается у взрослых в возрасте от 35 до 50 лет.
Непосредственные причины повышения артериального давления при разных формах болезни существенно различаются.
В 10–15 % случаев гипертоническая болезнь связана с усилением действия адреналина (гормона стресса) на сердце. Сердце сокращается чаще, выбрасывает больше крови, и давление возрастает выше нормы. Именно поэтому психическое перенапряжение является одним из основных факторов риска гипертонии.
Повышенное содержание натрия и кальция в крови также увеличивает давление.
В 20–25 % случаев гипертоническая болезнь связана со склерозом артерий и с развитием атеросклеротических бляшек на стенках сосудов. Просвет сосудов сужается, и, чтобы поддержать нормальное кровоснабжение организма, сердцу приходится с большей силой гнать кровь по сосудам. Развитию ГБ способствуют некоторые выделяемые почками вещества.
Существует и еще ряд факторов, провоцирующих развитие заболевания, – например, условия проживания: ни для кого не секрет, что ГБ – это болезнь урбанизации и сопряженных с ней явлений: стрессов, высокого темпа жизни и пр.
Постоянный прием некоторых лекарств также может вызвать повышение артериального давления. Среди них оральные контрацептивы, содержащие большие дозы гормонов, пилюли для снижения аппетита, глюкокортикоиды (преднизолон, дексаметазон и др.), рад противовоспалительных препаратов (индометацин и др.) Основными причинами вторичной артериальной гипертензии являются двустороннее (реже – одностороннее) поражение ткани (паренхимы) почек, например после перенесенного их гнойного воспаления (пиелонефрита), сужение почечных артерий, заболевания ряда эндокринных желез, таких как гипофиз, надпочечники и щитовидная железа, нарушения функций нервной системы, обмена веществ.
Всего насчитывается около 250 факторов риска атеросклероза. Атеросклероз может быть как следствием необратимых возрастных изменений в человеческом организме, так и проявляться в более раннем возрасте – как следствие влияния неблагоприятных факторов, таких как отягощенная наследственность, сахарный диабет, ожирение и употребление пищи с повышенным содержанием животных жиров и пр., – все эти факторы риска уже назывались неоднократно. Хотя назвать их еще раз совсем нелишне, потому что совсем нет гарантии, что читающий эти строки в данный момент не намазывает аппетитный кусок свежей булки толстым слоем сливочного масла, приготовившись положить на него сверху кусок соблазнительно пахнущей копченой колбасы…
Да, мы много слышали про правильное питание, здоровый образ жизни, страшные последствия – и каждый раз готовы выдать себе индульгенцию на еще один вкусный бутерброд, еще одну сигарету.
Кстати, существует интересная гипотеза о вирусной природе атеросклероза. Имеются в виду вирусы герпеса, размножение которых стимулирует никотин. Однако эти данные канадских ученых пока можно рассматривать лишь как гипотезу, потому что статистически достаточных доказательств она не имеет.
Но вернемся к разговору об атеросклерозе – источнике многих серьезных и опасных заболеваний нашего организма. Атеросклероз начинает незаметно развиваться в организме уже с юношеского возраста и поражает сердечно-сосудистую систему, вызывая многочисленные заболевания.
Атеросклероз — заболевание кровеносных сосудов (артерий), при котором происходит отложение жироподобных веществ на их внутренней оболочке. При развитии атеросклероза стенки артерий набухают, становятся неровными, в них развивается соединительная ткань и образуются атеросклеротические бляшки. Просвет сосудов суживается, а стенки теряют свою эластичность. В последующем в атеросклеротических бляшках оседает известь и стенки сосудов становятся плотными и неподатливыми.
Общее поражение атеросклерозом всех артерий встречается очень редко. Обычно наблюдается преимущественное поражение сосудов головного мозга, сердца, почек, ног. В результате этого развивается ишемическая болезнь сердца, инфаркт миокарда, инсульт, недостаточность кровообращения нижних конечностей.
Начальные проявления этих поражений характеризуются определенными симптомами. Так, при склерозе мозговых сосудов ослабевает память, снижается умственная работоспособность, ухудшается сон, появляются признаки повышенной раздражительности, плаксивость, чувство тяжести и шум в голове, головокружение. При прогрессировании атеросклеротических изменений в сосудах мозга может развиться нарушение кровообращения в головном мозге – инсульт.
Атеросклероз сосудов, питающих мышцу сердца, ведет к уменьшению их просвета, склонности к спазмам, а следовательно – к уменьшению кровоснабжения сердечной мышцы кровью. Возникает коронарная недостаточность, начальными проявлениями которой являются боли или чувство сжатия за грудиной или в области сердца (ишемическая болезнь сердца, стенокардия).
При поражении склерозом артерий ног появляется слабость в ногах, боли и судороги в икроножных мышцах, нарушение походки (облитерирующий эндартериит).
Атеросклеротические изменения иногда отмечаются в молодом и даже детском возрасте, в то же время в пожилом и старческом возрасте эти изменения могут отсутствовать или быть слабо выраженными. Таким образом, атеросклероз не является неизбежным спутником старости и должен рассматриваться как заболевание с характерным течением и возможностью обратного развития. Значит, в борьбе с этим заболеванием многое зависит от нас самих.
Каков же механизм возникновения и развития атеросклероза? Было установлено, что холестерин, содержащийся в пище, влияет на возникновение сердечно-сосудистых нарушений (гипертоническая болезнь, инфаркт миокарда и инсульт). Во всем мире идет мощная антихолестериновая кампания. Анализ на содержание этого вещества в крови – одно из первейших назначений при диагностике и лечении заболеваний сердечно-сосудистой системы. Причем речь идет не о разовых пробах, а о регулярном мониторинге. Так, Американская коллегия акушеров и гинекологов в своих руководствах рекомендует проводить обследование женщин на содержание холестерина каждые 5 лет, начиная с возраста 45 лет.
Что же такое холестерин?
Чистый холестерин – это белый воскообразный порошок без запаха. Как и другие жиры, холестерин не смешивается с водой. Поэтому для того, чтобы переносить холестерин и жир с током крови, наш организм «упаковывает» их в протеиновую оболочку. Такой комплекс называется липопротеином.Холестерин выполняет в организме целый ряд полезных функций: способствует росту и делению клеток, входит в состав клеточных мембран (особенно много его в нервной ткани), участвует в биосинтезе половых гормонов, является компонентом желчи, необходимой для переваривания жиров пищи. Но его избыточное содержание грозит развитием серьезных сердечно-сосудистых заболеваний. В случае его избыточного поступления с пищей (когда человек потребляет продукты с высоким содержанием холестерина) или чрезмерного синтеза в организме (нарушение липидного обмена) это вещество со временем накапливается и становится причиной атеросклероза – заболевания сосудов, питающих жизненно важные органы (сердце, мозг, почки). В настоящее время связь высокого уровня холестерина в крови с высоким риском развития сердечно-сосудистых заболеваний считается доказанной. Именно это ежегодно является причиной преждевременной смерти от сердечно-сосудистых заболеваний сотен тысяч людей. В чем же дело?
С возрастом изменяется обмен веществ в организме в целом, в том числе и обмен холестерина, уменьшаются потребности организма в нем. А человек по-прежнему придерживается приобретенных в молодости пищевых привычек, которые, несомненно, отражаются на обмене холестерина и приводят к его избыточному содержанию в крови. При этом он может откладываться на внутренней поверхности кровеносных сосудов наподобие ржавчины в водопроводных трубах, формируя атеросклеротические бляшки в сосудах сердца, мозга, почек, нижних конечностей, и постепенно полностью закупоривать их. Холестериновые бляшки проникают в просвет сосуда, вызывают его сужение и тем самым затрудняют кровоток. Именно такое сужение называется сосудистым атеросклерозом, из-за него ухудшается кровоснабжение жизненно важных органов кислородом. Следствием этого процесса может стать появление приступов сильных болей в грудной клетке – стенокардия, а нередко и инфаркт миокарда, инсульт.
Все, кто заботится о своем здоровье, обязаны знать уровень собственного холестерина крови. Для этого, начиная с 30-летнего возраста, примерно раз в 5 лет надо сдавать соответствующие анализы. В том случае, если уровень холестерина превысил значение 6,0 ммоль/л, следует обязательно провести биохимический анализ всего липидного состава крови и получить консультацию врача.
Новые исследования говорят о том, что холестерин ведет себя по-разному в зависимости от белка, с которым он связан. Липопротеины с низкой плотностью (ЛНП) переносят в крови 65 % холестерина, с очень низкой плотностью – около 15 %, и, по мнению многих ученых, они действительно имеют отношение к сердечным заболеваниям. Но липопротеины высокой плотности, которые переносят около 20 % холестерина, оказывают противоположный эффект. Липопротеины высокой плотности (ЛВП) состоят главным образом из лецитина, благодаря «моющему» действию которого холестерин разбивается и может легко транспортироваться по крови, не засоряя артерии.
В сущности, чем выше у вас уровень липопротеинов высокой плотности, тем ниже вероятность развития сердечных заболеваний. Интересно заметить, что у женщин, продолжительность жизни которых в среднем на 8 лет больше, чем у мужчин, уровень липопротеинов высокой плотности более высокий.
Итак, можно сказать, что существует «плохой» и «хороший» холестерин. «Хороший» находится в липопротеинах высокой плотности (ЛВП). Полагают, что ЛВП «смывают» отложения холестерина со стенок артерий и переносят их в печень для повторной переработки и удаления из организма.
Липопротеины низкой плотности (ЛНП) содержат наибольшее количество холестерина («плохого»). Считается, что именно из-за них происходит накопление холестерина на стенках артерий.
Если в анализе крови указан общий уровень холестерина, то это ничего практически не скажет нам о наличии этого фактора риска. Чтобы понимать результаты обследования на холестерин, важно знать, какая его часть относится к ЛВП и какая – к ЛНП.
Наиболее высокий уровень ЛВП, как правило, наблюдается у людей, которые регулярно занимаются спортом, не курят и поддерживают нормальный вес.
Уровень ЛВП и ЛНП в человеческом организме

Определение индивидуального риска
Но вернемся к разговору об определении своего индивидуального риска. Сначала подсчитываются баллы для каждого фактора риска в отдельности. Здесь уже учитывается значимость каждого фактора риска.Расчет баллов риска по возрасту

Расчет баллов риска по ЛНП-холестерину

Расчет баллов риска по ЛВП-холестерину

Расчет баллов риска по курению

Расчет баллов риска по сахарному диабету

Расчет баллов риска по наследственности

Расчет баллов риска по систолическому АА

Далее количество баллов, которое набрано по каждой из предыдущих таблиц, суммируется, и по следующей таблице определяется абсолютный 10-летний риск ишемических событий (имеется в виду возможность тяжелого течения сердечно-сосудистых заболеваний с достаточно высокой вероятностью инсульта или инфаркта).
Расчет абсолютного 10-летнего риска ишемических событий


Уровни риска

Если, подсчитав свои баллы, вы обнаружите, что риск возникновения сердечно-сосудистых заболеваний у вас низкий, можете себя поздравить. Но помните: годы идут, мы, к сожалению, не молодеем, и поэтому все-таки время от времени контролируйте артериальное давление, да и визит к врачу (раз в 5 лет – не очень обременительно) не помешает – хотя бы для того, чтобы он подтвердил, что все у вас в порядке.
Если у вас средний риск, не стоит торопиться принимать лекарства. Сначала нужно попытаться изменить образ жизни во всем, что касается устранимых факторов риска (физическая активность, вес тела, диета, курение и употребление алкоголя и т. д.). Лекарства можно начать принимать только по назначению врача, если мероприятия по изменению образа жизни в течение полугода не дают никаких результатов. При этом нужно повторно «просчитать» риск: через полгода он может стать меньше, если вы бросите курить или у вас снизится давление вследствие того, что вы перестанете злоупотреблять соленой и жирной пищей, алкоголем. Врача при наличии среднего риска необходимо посещать раз в 2–3 года (если ситуация стабильная).
А вот если у вас высокий риск, то, кроме мероприятий по изменению образа жизни (помните, в этом случае времени на раздумья у вас уже не так много), нужно сразу же начать прием лекарственных средств, которые назначит вам врач (ни в коем случае не занимайтесь самолечением, не принимайте препараты, которые в сходных ситуациях помогли вашим знакомым!). Нормализация образа жизни и медикаментозное лечение помогут снизить риск заболеваний и тяжелых осложнений со стороны сердца и сосудов. Посещать врача люди с высоким риском должны не реже чем раз в 3–6 месяцев.
Такова общая картина предрасположенности человека к заболеваниям сердечно-сосудистой системы и к тяжелым осложнениям этих заболеваний. А теперь поговорим немного о факторах риска конкретных болезней.
Предрасположенность и факторы риска гипертонической болезни
Большинство специалистов придает решающее значение в возникновении гипертонической болезни сочетанию наследственной предрасположенности с воздействием определенных внешних факторов. У ряда лиц имеется наследственная предрасположенность к возникновению гипертонической болезни. Вероятность передачи болезни по наследству выше у тех лиц, оба родителя которых страдали артериальной гипертензией.К ненаследственным причинам ГБ относят:
• избыточное употребление поваренной соли;
• ожирение;
• стрессы;
• злоупотребление алкоголем;
• курение;
• отсутствие в пище достаточного количества калия.
Эти факторы способствуют развитию гипертонической болезни в большей мере у лиц с неблагоприятной наследственностью, чем у остальных людей.
Высокое давление отмечается как у мужчин, так и у женщин различных социальных групп. В большинстве случаев болезнь развивается у взрослых в возрасте от 35 до 50 лет.
Непосредственные причины повышения артериального давления при разных формах болезни существенно различаются.
В 10–15 % случаев гипертоническая болезнь связана с усилением действия адреналина (гормона стресса) на сердце. Сердце сокращается чаще, выбрасывает больше крови, и давление возрастает выше нормы. Именно поэтому психическое перенапряжение является одним из основных факторов риска гипертонии.
Повышенное содержание натрия и кальция в крови также увеличивает давление.
В 20–25 % случаев гипертоническая болезнь связана со склерозом артерий и с развитием атеросклеротических бляшек на стенках сосудов. Просвет сосудов сужается, и, чтобы поддержать нормальное кровоснабжение организма, сердцу приходится с большей силой гнать кровь по сосудам. Развитию ГБ способствуют некоторые выделяемые почками вещества.
Существует и еще ряд факторов, провоцирующих развитие заболевания, – например, условия проживания: ни для кого не секрет, что ГБ – это болезнь урбанизации и сопряженных с ней явлений: стрессов, высокого темпа жизни и пр.
Постоянный прием некоторых лекарств также может вызвать повышение артериального давления. Среди них оральные контрацептивы, содержащие большие дозы гормонов, пилюли для снижения аппетита, глюкокортикоиды (преднизолон, дексаметазон и др.), рад противовоспалительных препаратов (индометацин и др.) Основными причинами вторичной артериальной гипертензии являются двустороннее (реже – одностороннее) поражение ткани (паренхимы) почек, например после перенесенного их гнойного воспаления (пиелонефрита), сужение почечных артерий, заболевания ряда эндокринных желез, таких как гипофиз, надпочечники и щитовидная железа, нарушения функций нервной системы, обмена веществ.
ИБС и стенокардия – факторы риска
Это заболевание напрямую связано с атеросклерозом и, по сути, является его следствием, осложнением. В основном ишемической болезнью сердца (ИБС) страдают люди 40 лет и старше, хотя в медицине описаны редкие случаи, когда это заболевание диагностировалось у 25-летних. В так называемом трудоспособном возрасте ИБС болеют большей частью мужчины. Женщины после завершения климакса имеют такой же шанс «приобрести» это заболевание, что и мужчины их возраста, – это объясняется перестройкой гормонального фона женского организма. Преждевременное наступление климакса у женщин ставит их в один ряд с мужчинами своего же возраста по риску развития ИБС. Считается, что гормоны, вырабатываемые женскими половыми железами (яичниками), препятствуют развитию атеросклероза.
Факторами риска развития ИБС, равно как и собственно атеросклероза, являются:
• генетический фактор (неблагоприятная в плане развития ИБС наследственность);
• нарушение обмена жиросодержащих веществ (липидов) крови, в частности холестерина, и нарушение качественного соотношения его видов;
• артериальная гипертензия (гипертоническая болезнь и другие артериальные гипертонии);
• сахарный диабет;
• курение;
• гиподинамия;
• преждевременное наступление климакса у женщин (до 40 лет);
• ожирение.
Чем больше таких факторов риска имеется у конкретного человека, тем вероятнее у него развитие ИБС.
Наследственность является основополагающим фактором риска развития ИБС. Если один из родителей перенес инфаркт миокарда в возрасте до 55 лет (отец) или до 65 лет (мать), то человек имеет весьма высокий риск развития ИБС. Если же оба родителя страдали этим заболеванием, то риск развития ИБС у их потомства значительно возрастает.
Значимый фактор риска ИБС – гиперхолестеринемия, то есть повышение содержания холестерина крови. С холестерином связан еще один фактор риска – нарушение нормального соотношения ЛВП («хорошего») и ЛНП («плохого») холестерина.
Фактором риска развития ИБС является и гипертоническая болезнь. При артериальной гипертензии создается повышенное сопротивление выходу крови из сердца в аорту – самый крупный сосуд организма, от которого отходят коронарные артерии. Следовательно, кровь в снабжающие сердце артерии при высоком давлении поступает словно через препятствия.
Сахарный диабет провоцирует развитие изменений в артериях организма, в том числе и в коронарных. Наличие сахарного диабета в 2–6 раз увеличивает риск развития атеросклероза.
По международной статистике начала 80-х гг. XX в., причиной 25 % смертей от ИБС было курение. Курение же явилось причиной 76 % из всех случаев инфарктов у молодых женщин до 36 лет. Оно является фактором риска развития ИБС по нескольким причинам. Во-первых, оно ведет к нарушению соотношения разных видов холестерина в организме, и, безусловно, это соотношение – в пользу «плохого», провоцирующего атеросклероз холестерина. Угарный газ, образующийся при курении, повреждает внутренний слой артерий. Кроме того, гемоглобин крови активно связывается с оксидом углерода, находящимся в табачном дыме, образуя карбоксигемогло-бин. Так вот, повышение содержания в крови этого вещества от 3 до 5 % увеличивает у мужчин 30–55 лет риск возникновения ИБС в 21 (!) раз.
Гиподинамия (малоподвижный образ жизни) также является серьезным фактором риска ИБС. Считается, что повышение физической активности, в частности занятия спортом, способствует изменению соотношения типов холестерина в организме в благоприятную сторону: повышается количество «хорошего» холестерина, смывающего атеросклеротические отложения со стенок артерий. При гиподинамии этого не наблюдается. Интересные косвенные данные, свидетельствующие о том, что движение – жизнь, получены в Нидерландах. Были обследованы три большие группы: пешеходы, владельцы машин и велосипедисты. Выявлено, что велосипедисты живут в среднем на пять с половиной лет, а пешеходы в среднем на три с половиной года дольше, чем автомобилисты.
И еще несколько слов о гиподинамии – этой болезни современного мира. Многие из нас говорят, что на работе, в транспорте, в магазинах они «наматывают» такие расстояния, что вовсе не нуждаются в дополнительной физической активности. Однако это совсем не так. Еще в советское время было проведено интересное исследование, в котором с помощью шагомера замерялась служебная суета по кабинетам, аудиториям, коридорам учреждений, учебных заведений, передряги на городском транспорте, хождение по магазинам и т. д. Выяснилось, что, хотя эти нагрузки вызывают ощущение большой психологической усталости и проделанной большой физической работы, реально продолжительность преодоленного за день маршрута почти в 2 раза меньше субъективной оценки этого маршрута.
В этом же и в других исследованиях был показан еще интересный факт. Даже у представителей таких профессий, как учителя и преподаватели вузов, чья деятельность неизбежно связана с длительным пребыванием на ногах и «накручиванием километров» во время урока или лекции, реально двигательная активность составила в среднем 2,1–4,3 тыс. шагов за день – при необходимой норме в 10–14 тыс. шагов в день.
Факторами риска развития ИБС, равно как и собственно атеросклероза, являются:
• генетический фактор (неблагоприятная в плане развития ИБС наследственность);
• нарушение обмена жиросодержащих веществ (липидов) крови, в частности холестерина, и нарушение качественного соотношения его видов;
• артериальная гипертензия (гипертоническая болезнь и другие артериальные гипертонии);
• сахарный диабет;
• курение;
• гиподинамия;
• преждевременное наступление климакса у женщин (до 40 лет);
• ожирение.
Чем больше таких факторов риска имеется у конкретного человека, тем вероятнее у него развитие ИБС.
Наследственность является основополагающим фактором риска развития ИБС. Если один из родителей перенес инфаркт миокарда в возрасте до 55 лет (отец) или до 65 лет (мать), то человек имеет весьма высокий риск развития ИБС. Если же оба родителя страдали этим заболеванием, то риск развития ИБС у их потомства значительно возрастает.
Значимый фактор риска ИБС – гиперхолестеринемия, то есть повышение содержания холестерина крови. С холестерином связан еще один фактор риска – нарушение нормального соотношения ЛВП («хорошего») и ЛНП («плохого») холестерина.
Фактором риска развития ИБС является и гипертоническая болезнь. При артериальной гипертензии создается повышенное сопротивление выходу крови из сердца в аорту – самый крупный сосуд организма, от которого отходят коронарные артерии. Следовательно, кровь в снабжающие сердце артерии при высоком давлении поступает словно через препятствия.
Сахарный диабет провоцирует развитие изменений в артериях организма, в том числе и в коронарных. Наличие сахарного диабета в 2–6 раз увеличивает риск развития атеросклероза.
По международной статистике начала 80-х гг. XX в., причиной 25 % смертей от ИБС было курение. Курение же явилось причиной 76 % из всех случаев инфарктов у молодых женщин до 36 лет. Оно является фактором риска развития ИБС по нескольким причинам. Во-первых, оно ведет к нарушению соотношения разных видов холестерина в организме, и, безусловно, это соотношение – в пользу «плохого», провоцирующего атеросклероз холестерина. Угарный газ, образующийся при курении, повреждает внутренний слой артерий. Кроме того, гемоглобин крови активно связывается с оксидом углерода, находящимся в табачном дыме, образуя карбоксигемогло-бин. Так вот, повышение содержания в крови этого вещества от 3 до 5 % увеличивает у мужчин 30–55 лет риск возникновения ИБС в 21 (!) раз.
Гиподинамия (малоподвижный образ жизни) также является серьезным фактором риска ИБС. Считается, что повышение физической активности, в частности занятия спортом, способствует изменению соотношения типов холестерина в организме в благоприятную сторону: повышается количество «хорошего» холестерина, смывающего атеросклеротические отложения со стенок артерий. При гиподинамии этого не наблюдается. Интересные косвенные данные, свидетельствующие о том, что движение – жизнь, получены в Нидерландах. Были обследованы три большие группы: пешеходы, владельцы машин и велосипедисты. Выявлено, что велосипедисты живут в среднем на пять с половиной лет, а пешеходы в среднем на три с половиной года дольше, чем автомобилисты.
И еще несколько слов о гиподинамии – этой болезни современного мира. Многие из нас говорят, что на работе, в транспорте, в магазинах они «наматывают» такие расстояния, что вовсе не нуждаются в дополнительной физической активности. Однако это совсем не так. Еще в советское время было проведено интересное исследование, в котором с помощью шагомера замерялась служебная суета по кабинетам, аудиториям, коридорам учреждений, учебных заведений, передряги на городском транспорте, хождение по магазинам и т. д. Выяснилось, что, хотя эти нагрузки вызывают ощущение большой психологической усталости и проделанной большой физической работы, реально продолжительность преодоленного за день маршрута почти в 2 раза меньше субъективной оценки этого маршрута.
В этом же и в других исследованиях был показан еще интересный факт. Даже у представителей таких профессий, как учителя и преподаватели вузов, чья деятельность неизбежно связана с длительным пребыванием на ногах и «накручиванием километров» во время урока или лекции, реально двигательная активность составила в среднем 2,1–4,3 тыс. шагов за день – при необходимой норме в 10–14 тыс. шагов в день.
Факторы риска врожденных пороков сердца (ВПС)
Какие причины могут приводить к рождению ребенка с ВПС? На этот вопрос нет однозначного ответа, но есть интересные точки зрения. Так, некоторые исследования доказывают, что в рождении детей с ВПС существует определенная «сезонность», то есть в определенное время года рождается больше детей с такой патологией. Зафиксированы также случаи, когда в конкретной географической зоне рождается большое число детей с ВПС.
Это создает впечатление своего рода эпидемии. Скорее всего, ВПС действительно связаны с вирусными эпидемиями. Например, доказано, что воздействие вируса краснухи неблагоприятно для плода. Есть предположение, что и вирусы гриппа, а также некоторые другие могут играть роль в возникновении ВПС, особенно если их действие приходится на первые 3 месяца беременности. Неблагоприятным может быть также воздействие экологических факторов (в первую очередь ионизирующей радиации).
Безусловно, одного лишь наличия вирусного заболевания еще недостаточно для того, чтобы у будущего ребенка развился порок сердца, однако при условии дополнительных факторов (например, наследственности) воздействие вируса может оказаться решающим фактором формирования врожденного порока сердца у новорожденного.
Несомненным фактором риска ВПС является наличие генетической предрасположенности: чем более тяжелый порок сердца зафиксирован в семье, тем выше риск его повторения, чем больше родственников страдают ВПС, тем выше риск появления больного ребенка, и т. д. Помимо подобного типа наследования есть еще и генные мутации, и хромосомные аномалии. Дать точную количественную оценку риска рождения ребенка с ВПС может (да и то не всегда) только врач-генетик в процессе проведении медико-генетического консультирования.
Это создает впечатление своего рода эпидемии. Скорее всего, ВПС действительно связаны с вирусными эпидемиями. Например, доказано, что воздействие вируса краснухи неблагоприятно для плода. Есть предположение, что и вирусы гриппа, а также некоторые другие могут играть роль в возникновении ВПС, особенно если их действие приходится на первые 3 месяца беременности. Неблагоприятным может быть также воздействие экологических факторов (в первую очередь ионизирующей радиации).
Безусловно, одного лишь наличия вирусного заболевания еще недостаточно для того, чтобы у будущего ребенка развился порок сердца, однако при условии дополнительных факторов (например, наследственности) воздействие вируса может оказаться решающим фактором формирования врожденного порока сердца у новорожденного.
Несомненным фактором риска ВПС является наличие генетической предрасположенности: чем более тяжелый порок сердца зафиксирован в семье, тем выше риск его повторения, чем больше родственников страдают ВПС, тем выше риск появления больного ребенка, и т. д. Помимо подобного типа наследования есть еще и генные мутации, и хромосомные аномалии. Дать точную количественную оценку риска рождения ребенка с ВПС может (да и то не всегда) только врач-генетик в процессе проведении медико-генетического консультирования.
