Страница:
Указанная невротическая симптоматика в целом развивается по традиционному сценарию, однако при нозогениях значительное влияние приобретают, с одной стороны, объективные факторы (то есть собственно соматическое страдание и его социально-психологические последствия), а с другой – личностные особенности индивида, то есть патохарактерологические черты, что в результате может вылиться в психопатизацию. При совокупном воздействии ряда неблагоприятных факторов реакция на болезнь может приобретать столь выраженный характер, что ее купирование на первых этапах терапии оказывается не менее важной задачей, чем непосредственное лечение соматического страдания.
Патохарактерологические особенности личности больного (шизоидные и параноидные, истероидные и аффективные, гиперстеничные и астеничные) имеют существенное значение при развитии нозогении как в рамках невротической реакции, так и при невротическом состоянии. Однако максимально выраженными они оказываются в случае патохарактерологического развития личности, продиктованного фактом соматического заболевания, и/или установления соответствующего диагноза.
Гипернозогностический вариант невротической реакции при нозогении, как правило, проявляется переживаниями страха, тревожными опасениями, связанными с телесным недугом, гипертрофированной оценкой его последствий, угрожающих здоровью, невозможностью полноценной социальной реабилитации. Могут доминировать и депрессивные черты: сниженное настроение, чувство безнадежности, сочетающееся с астенией, снижением физической активности, нарушениями сна, резким снижением аппетита и т. п. Длительность невротической реакции не превышает одного месяца.
Гипернозогностический вариант невротического состояния при нозогении характеризуется формированием очерченных психопатологических синдромов: тревожно-фобического (наличие фобий, определяющих поведение больного, чувство «беспричинной тревоги», беспокойства, наличествуют проявления вегетативной дисфункции, нарушения сна и т. п.), астено-депрессивного (сниженное настроение, чувство подавленности и безнадежности, утрата жизненных интересов, быстрая утомляемость, нарушения сна, снижение аппетита и т. п.), ипохондрического (пессимистическое восприятие болезни, сочетающееся с тревожными опасениями и страхами, тесно связанными с актуальным соматическим состоянием, формируются преувеличенные представления об опасности наличествующей болезни, ее неизлечимости, о неблагоприятных социальных последствиях и ее исходе). Указанные синдромы зачастую сочетаются и перекрещиваются, к ним могут присоединяться психогенные алгии и разнообразные «телесные сенсации»; длительность состояния составляет более 1–6 месяцев.
Гипернозогностический вариант патохарактерологического развития личности при нозогении представляет собой формирование сверхценной идеи ипохондрического содержания, которая способствует развитию и закреплению психопатологических черт личности, конституирует вокруг себя всю жизнь больного. Причем симптоматика с течением времени может значительно видоизменяться, однако само болезненное состояние не имеет тенденции к редукции. Пациент, как правило, не только сам абсолютно уверен в наличии у него тяжелого неизлечимого заболевания, но и настоятельно пытается убедить в этом родственников и врачей. Он требует, зачастую весьма агрессивно, признания за ним «права на болезнь», которой, впрочем, он сам весьма тяготится. Тревожно-депрессивные и депрессивные проявления становятся выхолощенными, «неаффективными», а в большей мере идеаторными, воспроизводятся как бы насильственно, но и в то же время автоматически (неосознанно). В целом поведение больного существенно отличается от прежнего, доболезненного, но не только по содержанию, а именно качественно.
Гипонозогностический вариант невротической реакции при нозогении характеризуется парадоксальной реакцией: пациент не только не расстраивается по поводу диагностированного у него соматического заболевания, но, напротив, подчеркнуто весел, не признает ни тяжести, ни серьезности своего соматического состояния. Такие больные игнорируют назначения и предписания врача, никоим образом не изменяют привычный жизненный стереотип, разве что в сторону интенсификации жизненных процессов. Как правило, подобная реакция не бывает длительной и обусловлена в первую очередь вытеснением пугающих фактов реальности.
Гипонозогностический вариант невротического состояния при нозогении протекает, как правило, в форме «невротического отрицания». В клинической картине на первый план выходит синдром «прекрасного равнодушия» с диссоциацией между проявлениями соматизированной тревоги (тахикардия, дрожь, потливость и т. п.) и демонстративно-пренебрежительным отношением к болезни. Однако за фасадом наигранного оптимизма, как правило, обнаруживаются страх нарушения жизненно важных функций, вытесняемые мысли больного о неблагоприятном прогнозе его заболевания, а также, в ряде случаев, нарастающая депрессия.
Гипонозогностический вариант патохарактерологического развития личности при нозогении, протекающий по типу «ипохондрии здоровья», характеризуется, с одной стороны, осознанием связанных с соматической болезнью патологических изменений и, с другой, – стремлением к преодолению недуга. Доминируют идеи «полного восстановления любой ценой». Больные ощущают в себе потенциальные возможности усилием воли «переломить» ход событий, положительно повлиять на течение и исход соматического страдания, пренебрегают медицинскими рекомендациями, «модернизируют» лечебный процесс нарастающими нагрузками или физическими упражнениями. В других случаях пациенты просто отрицают тяжести заболевания, убеждены, что каким-то чудом, благодаря воздействию какого-то ранее неизвестного средства они непременно излечатся. Будучи прикованными к постели, пациенты могут заявлять, что готовы заняться спортом, начать «новую жизнь» и т. п.
Глава 1.2
1.2.1. Психосоматические заболевания
Согласно современным представлениям, к числу психосоматических заболеваний относят:
1. Психосоматические заболевания сердечно-сосудистой системы – прежде всего гипертоническая болезнь и артериальная гипотензия, хотя ряд исследователей указывают также ИБС, инфаркт миокарда и др.
2. Психосоматические заболевания желудочно-кишечного тракта – прежде всего язвенная болезнь желудка и неспецифический язвенный колит, однако, кроме прочего, в эту группу входят дискинезии желчевыводящих путей, гастриты, функциональные расстройства ЖКТ и др.
3. Психосоматические заболевания органов дыхания – прежде всего бронхиальная астма, хотя в этой группе называются также вазомоторный ринит и др.
4. Психосоматические заболевания кожи – прежде всего нейродермит, экзема, псориаз и др.
5. Психосоматические заболевания эндокринной системы – прежде всего тиреотоксикоз, а также диабет и др.
6. Другие психосоматические заболевания – некоторые формы ревматоидного артрита, ряд урогенитальных заболеваний, мигрень и др.
Так или иначе, но пациент с психосоматическим заболеванием, как правило, обращается за помощью к врачу уже после формирования собственно соматической патологии, то есть при наличии органического поражения органов и систем организма. Разумеется, на этом этапе диагностики и лечения роль врача общей практики является первостепенной. Однако психосоматические заболевания в любом случае нуждаются в комплексном лечении с участием психиатра, психотерапевта, медицинского психолога, что позволяет не только добиться стойкого терапевтического эффекта в кратчайшие сроки, но и реабилитировать больного, а также обеспечить профилактику рецидивов психосоматического заболевания, которое в отсутствие такого комплексного подхода, как правило, приобретает затяжные, резистентные к терапии хронические формы.
Сущность реакции на стрессор заключается в активации всех систем организма, необходимых для преодоления «препятствия» и возвращения организма к нормальным условиям существования. Если стрессовая реакция выполняет эту функцию, ее адаптивная ценность становится очевидной. Однако стрессовую реакцию, возникающую у современного человека при психоэмоциональном стрессе, нередко можно квалифицировать как неадекватное возбуждение примитивных защитных механизмов. Организм активизируется для борьбы или бегства, что, как правило, невозможно в условиях социальной регламентации поведения. Многократно возникающая и не получающая разрядки стрессовая реакция нередко приводит к дисфункциональным и патологическим нарушениям, характеризующимся структурными изменениями в ткани и функциональной системе органа-мишени (например, изъязвлению слизистой ЖКТ).
Эмоциональные состояния, которым нередко приписывают хаотичность и дисгармонию, в действительности подчиняются жестким причинно-следственным связям и протекают в рамках строгих нейродинамических отношений. В этой связи подавление «внешнего компонента» эмоций (что указывалось выше), детерминированное установившимися в процессе воспитания стереотипами поведения, оказывается существенной проблемой поддержания соматического благополучия, поскольку в конечном счете происходит своеобразный «перевод» выражения эмоции с одних эффекторных аппаратов (обеспечивающих борьбу или бегство) на другие, в результате явно начинают доминировать вегетативные и соматические компоненты эмоции над собственно психическими ее проявлениями.
Разъясняя существенное разнообразие психосоматических страданий, П.К. Анохин указывал, что длительное вмешательство в целостный эмоциональный комплекс и переадресовка всей силы эмоционального выражения на внутренние, внешне не констатируемые процессы, создает стойкое патологическое повышение тонуса ряда внутренних органов (прежде всего сердечно-сосудистой системы, желудочно-кишечного тракта и др.). Физиологически закономерным результатом последовательного культивирования так называемых задержанных эмоций (подавления или вытеснения одних компонентов эмоций и чрезмерной активации других) становится при известных условиях различная висцеральная патология.
Не случайно среди лиц, страдающих психосоматическими заболеваниями, выявляются такие личностные черты, которые обеспечивают как генерализацию отрицательных эмоциональных реакций, так и «успешное» их подавление. Зачастую такие пациенты выглядят собранными, сдержанными, целеустремленными, напоминают гармоничных личностей, однако у них выявляются склонности к чрезмерной категоричности суждений, прямолинейности в оценке поступков окружающих, исключительная ответственность и педантичность. Для одних характерны бурные эмоциональные реакции, для других – повышенная тревожность, мнительность и сензитивность, третьи угрюмы, ригидны, упрямы, недовольны и подозрительны. Подобные типы эмоционального реагирования способствуют возникновению психологических конфликтов, которые могут быть внешне незаметными и не осознаваться самим пациентом. Указанные личностные качества, существовавшие еще до возникновения психосоматического заболевания, как правило, значительно усиливаются после установки диагноза, что сопровождается увеличением числа конфликтных ситуаций, что еще в большей степени усиливает дезадаптацию пациента с вытекающими отсюда последствиями.
Как уже указывалось, психические расстройства опосредованно влияют на характер афферентного синтеза, в системах регуляции соматических функций начинаются сбои, которые ведут к повышению возбудимости центральных структур условных рефлексов, обусловливающих хроническую ирритацию органа (развитие, например, синдрома раздраженной толстой кишки или мочевого пузыря) либо его функциональное перенапряжение (возникновение стойкой синусовой тахикардии, гиперветиляции и т. п.). Перестройка интерорецептивной сигнализации и формирующаяся при этом патологическая обратная связь способствуют в итоге дальнейшему нарастанию психосоматической дезинтеграции – не только углублению функциональных расстройств того или иного органа либо физиологической системы, но и рассогласованию их с другими висцеровегетативными процессами. Восходящее влияние гипоталамических структур и ретикулярной формации мозга обеспечивает беспрепятственную передачу необычных комплексов возбуждений от внутренних органов в высшие интегративные центры, а в сочетании с комплексом негативных эмоций эти процессы обеспечивают себе надежную фиксацию в матрицах долгосрочной памяти.
Прежде всего необходимо выделить основную характерологическую особенность лиц, страдающих психосоматическими заболеваниями, – это способность сдерживать «внешние проявления» эмоций. Именно эта особенность и приводит к тому, что пациенты с психосоматическими заболеваниями реже других обращаются за помощью к психотерапевту или направляются к нему. Однако эта черта обманчива, поскольку не проявлять эмоции – не значит их не испытывать. Большую часть пациентов с психосоматическими заболеваниями составляют астеники и гиперстеники, а также женщины с истероидными чертами.
Собственно психические расстройства при психосоматических заболеваниях мало чем отличаются от типичной невротической симптоматики при нозогениях, однако, поскольку данные заболевания чаще других сопровождаются нарушениями сна (например, при язвенной болезни), отличаются ухудшением общего состояния (как при гипертонической болезни), а также характеризуются субъективно тягостными симптомами (как, например, кожный зуд при нейродермите), на первый план выступает тревожно-депрессивный и астенический синдромы.
1.2.2. Соматогенные психические расстройства
1. Психические расстройства при сосудистых заболеваниях головного мозга.
1.1. Непсихотические расстройства при сосудистых заболеваниях головного мозга – астеническая и неврозоподобная симптоматика, а также личностные изменения.
1.2. Сосудистые психозы, протекающие по типу помрачения сознания, галлюцинаторных, галлюцинаторно-параноидных, параноидных, аффективных и смешанных расстройств.
1.3. Сосудистая деменция.
2. Психические расстройства при черепно-мозговых травмах.
2.1. Психические расстройства в начальном (острейшем) периоде ЧМТ: кома, сопор, оглушение.
2.2.Психические расстройства в остром периоде ЧМТ: преимущественно острые психозы с состояниями помрачения сознания: делириозные, эпилептиформные, сумеречные.
2.3. Психические расстройства в периоде реконвалесценции (поздней): подострые и затяжные травматические психозы, которые могут иметь тенденцию к повторным приступам и принимать периодическое течение.
2.4. Психические расстройства отдаленного периода: различные варианты психоорганического синдрома в рамках травматической энцефалопатии.
3. Психические расстройства при опухолях мозга не являются специфическими, большинство явлений относится к общемозговым реакциям на патологический процесс, а частные особенности психических изменений коррелируют с локализацией, гистологической природой, особенностями роста опухолей и зависят от обусловленных этими особенностями общих реакций мозговой ткани.
4. Психические расстройства при инфекционно-органических заболеваниях мозга.
4.1. Психические расстройства при энцефалитах и менингитах.
4.2. Психические расстройства при сифилитическом поражении головного мозга.
4.3. Психические расстройства при ВИЧ.
5. Психические расстройства при эпилепсии – кроме припадков и их психических эквивалентов (в виде расстройств настроения и сознания) пароксизмального характера, отмечаются существенные (длительные, стойкие, прогрессирующие) личностные изменения вплоть до специфического эпилептического слабоумия.
6. Психические расстройства при атрофических процессах головного мозга.
6.1. Сенильная деменция – органическое заболевание головного мозга, развивающееся преимущественно в старческом возрасте и характеризующееся распадом психической деятельности с развитием тотальной деменции.
6.2. Болезнь Альцгеймера – атрофическое заболевание головного мозга, манифестирующее преимущественно в предстарческом возрасте, которое сопровождается нарушением высших корковых функций и приводит к тотальному слабоумию.
6.3. Системные атрофические процессы позднего возраста.
6.3.1. Болезнь Пика – относительно раннее атрофическое заболевание головного мозга, характеризующееся постепенным развитием тотального слабоумия, характерным нарушением высших корковых функций и неврологическими расстройствами.
6.3.2. Болезнь Паркинсона – дегенеративно-атрофическое заболевание экстрапирамидной системы головного мозга.
6.3.3. Болезнь Крейцфельдта-Якоба – наследственное заболевание, характеризующееся прогрессирующей деменцией и обширной неврологической симптоматикой.
6.3.4. Хорея Гентингтона – наследственная форма дегенеративно-атрофического заболевания головного мозга, проявляющегося генерализованными хореатическими гиперкинезами, другими неврологическими расстройствами и сопровождающего психопатоподобными и психотическими расстройствами, деменцией.
7. Психические расстройства при органических заболеваниях с наследственным предрасположением (гепатолентикулярная дегенерация, двойной атетоз, миотоническая дистрофия, наследственная лейкодистрофия и др.).
II. Общесоматические заболевания, проявляющиеся, кроме прочего, психическими расстройствами.
1. Психические расстройства при инфекционных заболеваниях.
1.1. Острые и затяжные симптоматические психозы при инфекционных заболеваниях.
1.2. Психические нарушения при инфекционных заболеваниях (гриппе, вирусных пневмониях, туберкулезе, бруцеллезе, малярии, инфекционном гепатите и др.).
2. Психические расстройства отмечаются при неинфекционных соматических заболеваниях (сердечной недостаточности, ревматизме, злокачественных новообразованиях, системной красной волчанке, почечной недостаточности и др.).
3. Психические расстройства при эндокринных заболеваниях приобретают форму психопатоподобного синдрома (эндокринный психосиндром), амнестическо-органического синдрома, а также острого психоза.
Специфические психические расстройства наблюдаются при акромегалии, гигантизме, карликовости, синдроме гипофизарной недостаточности, болезни Иценко-Кушинга, адипозогенитальной дистрофии, диффузном токсическом зобе, гипотиреозе, микседеме, кретинизме, гипопаратиреозе, гиперпаратиреозе, болезни Аддисона, адреногенитальном синдроме, гипогонадизме, евнухоидизме, гермафродитизме, климактерическом синдроме, предменструальном синдроме, сахарном диабете, гипогликемическом синдроме, а также при лечении гормональными препаратами.
4. Психические расстройства при ожоговой болезни (от ожогового шока до ожоговой энцефалопатии).
5. Психические расстройства послеродового периода.
III. Психические расстройства, вызванные острой и/или хронической интоксикацией.
1. Психические расстройства при алкоголизме.
2. Психические расстройства при наркомании.
3. Психические расстройства при токсикомании.
4. Психические расстройства при отравлении лекарственными веществами.
5. Психические расстройства при отравлении промышленными и бытовыми химическими веществами.
Патохарактерологические особенности личности больного (шизоидные и параноидные, истероидные и аффективные, гиперстеничные и астеничные) имеют существенное значение при развитии нозогении как в рамках невротической реакции, так и при невротическом состоянии. Однако максимально выраженными они оказываются в случае патохарактерологического развития личности, продиктованного фактом соматического заболевания, и/или установления соответствующего диагноза.
Клиническая картина
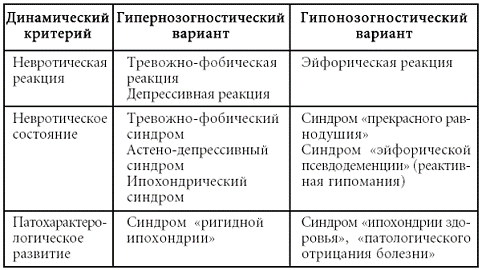
Клиническая картина нозогении описывается с помощью динамического критерия (реакция, состояние, развитие) и определяется преобладанием гипер– или гипонозогнозии (см. таблицу № 4 (с. 74)).Гипернозогностический вариант невротической реакции при нозогении, как правило, проявляется переживаниями страха, тревожными опасениями, связанными с телесным недугом, гипертрофированной оценкой его последствий, угрожающих здоровью, невозможностью полноценной социальной реабилитации. Могут доминировать и депрессивные черты: сниженное настроение, чувство безнадежности, сочетающееся с астенией, снижением физической активности, нарушениями сна, резким снижением аппетита и т. п. Длительность невротической реакции не превышает одного месяца.
Таблица № 4
Двухмерная модель типологии нозогений

Гипернозогностический вариант невротического состояния при нозогении характеризуется формированием очерченных психопатологических синдромов: тревожно-фобического (наличие фобий, определяющих поведение больного, чувство «беспричинной тревоги», беспокойства, наличествуют проявления вегетативной дисфункции, нарушения сна и т. п.), астено-депрессивного (сниженное настроение, чувство подавленности и безнадежности, утрата жизненных интересов, быстрая утомляемость, нарушения сна, снижение аппетита и т. п.), ипохондрического (пессимистическое восприятие болезни, сочетающееся с тревожными опасениями и страхами, тесно связанными с актуальным соматическим состоянием, формируются преувеличенные представления об опасности наличествующей болезни, ее неизлечимости, о неблагоприятных социальных последствиях и ее исходе). Указанные синдромы зачастую сочетаются и перекрещиваются, к ним могут присоединяться психогенные алгии и разнообразные «телесные сенсации»; длительность состояния составляет более 1–6 месяцев.
Гипернозогностический вариант патохарактерологического развития личности при нозогении представляет собой формирование сверхценной идеи ипохондрического содержания, которая способствует развитию и закреплению психопатологических черт личности, конституирует вокруг себя всю жизнь больного. Причем симптоматика с течением времени может значительно видоизменяться, однако само болезненное состояние не имеет тенденции к редукции. Пациент, как правило, не только сам абсолютно уверен в наличии у него тяжелого неизлечимого заболевания, но и настоятельно пытается убедить в этом родственников и врачей. Он требует, зачастую весьма агрессивно, признания за ним «права на болезнь», которой, впрочем, он сам весьма тяготится. Тревожно-депрессивные и депрессивные проявления становятся выхолощенными, «неаффективными», а в большей мере идеаторными, воспроизводятся как бы насильственно, но и в то же время автоматически (неосознанно). В целом поведение больного существенно отличается от прежнего, доболезненного, но не только по содержанию, а именно качественно.
Гипонозогностический вариант невротической реакции при нозогении характеризуется парадоксальной реакцией: пациент не только не расстраивается по поводу диагностированного у него соматического заболевания, но, напротив, подчеркнуто весел, не признает ни тяжести, ни серьезности своего соматического состояния. Такие больные игнорируют назначения и предписания врача, никоим образом не изменяют привычный жизненный стереотип, разве что в сторону интенсификации жизненных процессов. Как правило, подобная реакция не бывает длительной и обусловлена в первую очередь вытеснением пугающих фактов реальности.
Гипонозогностический вариант невротического состояния при нозогении протекает, как правило, в форме «невротического отрицания». В клинической картине на первый план выходит синдром «прекрасного равнодушия» с диссоциацией между проявлениями соматизированной тревоги (тахикардия, дрожь, потливость и т. п.) и демонстративно-пренебрежительным отношением к болезни. Однако за фасадом наигранного оптимизма, как правило, обнаруживаются страх нарушения жизненно важных функций, вытесняемые мысли больного о неблагоприятном прогнозе его заболевания, а также, в ряде случаев, нарастающая депрессия.
Гипонозогностический вариант патохарактерологического развития личности при нозогении, протекающий по типу «ипохондрии здоровья», характеризуется, с одной стороны, осознанием связанных с соматической болезнью патологических изменений и, с другой, – стремлением к преодолению недуга. Доминируют идеи «полного восстановления любой ценой». Больные ощущают в себе потенциальные возможности усилием воли «переломить» ход событий, положительно повлиять на течение и исход соматического страдания, пренебрегают медицинскими рекомендациями, «модернизируют» лечебный процесс нарастающими нагрузками или физическими упражнениями. В других случаях пациенты просто отрицают тяжести заболевания, убеждены, что каким-то чудом, благодаря воздействию какого-то ранее неизвестного средства они непременно излечатся. Будучи прикованными к постели, пациенты могут заявлять, что готовы заняться спортом, начать «новую жизнь» и т. п.
Дифференциальная диагностика
При дифференциальной диагностике нозогений необходимо, с одной стороны, отличать нозогении от адекватной реакции на данное психотравмирующее событие (факт болезни, установленный диагноз соматического страдания), а с другой – исключить (или выделить) психическое расстройство любого уровня, не связанное причинно с указанной психотравмой.
Глава 1.2
Соматические заболевания с психической обусловленностью и клиникой
1.2.1. Психосоматические заболевания
Определение и систематика
Соматическое заболевание, одним из этиологических факторов которого является психическое расстройство (наличие психологических или поведенческих факторов, которые, как предполагается, сыграли важную роль в этиологии физических расстройств, классифицируемых в других главах МКБ-10), носит название психосоматического заболевания. При диагностике психосоматического заболевания, кроме регистрации самого соматического заболевания,[19] должна быть использована следующая рубрика МКБ-10: «психологические и поведенческие факторы, связанные с расстройствами или заболеваниями, классифицированными в других разделах» [F54].Согласно современным представлениям, к числу психосоматических заболеваний относят:
1. Психосоматические заболевания сердечно-сосудистой системы – прежде всего гипертоническая болезнь и артериальная гипотензия, хотя ряд исследователей указывают также ИБС, инфаркт миокарда и др.
2. Психосоматические заболевания желудочно-кишечного тракта – прежде всего язвенная болезнь желудка и неспецифический язвенный колит, однако, кроме прочего, в эту группу входят дискинезии желчевыводящих путей, гастриты, функциональные расстройства ЖКТ и др.
3. Психосоматические заболевания органов дыхания – прежде всего бронхиальная астма, хотя в этой группе называются также вазомоторный ринит и др.
4. Психосоматические заболевания кожи – прежде всего нейродермит, экзема, псориаз и др.
5. Психосоматические заболевания эндокринной системы – прежде всего тиреотоксикоз, а также диабет и др.
6. Другие психосоматические заболевания – некоторые формы ревматоидного артрита, ряд урогенитальных заболеваний, мигрень и др.
Общие замечания
Социально-психологические факторы, несомненно, играют существенную роль в возникновении и течении многих соматических заболеваний. Однако до сих пор нерешенными остаются два существенных вопроса: во-первых, в каких случаях социально-психологические факторы оказываются этиологическими в развитии того или иного соматического заболевания, а в каких случаях они являются лишь предрасполагающими; во-вторых, не достигнуто единства взглядов по вопросу о том, в каких случаях следует рассматривать обнаруживаемые психические нарушения как причину (одну из), а в каких случаях – как следствие тех или иных соматических заболеваний. Эти сохраняющиеся неясности позволяют многим исследователям существенно расширять круг психосоматических заболеваний, что нельзя считать правомерным. Психосоматические заболевания следует отличать не только от собственно соматических заболеваний, но и от иных психических расстройств, рассматриваемых в настоящих методических рекомендациях.Так или иначе, но пациент с психосоматическим заболеванием, как правило, обращается за помощью к врачу уже после формирования собственно соматической патологии, то есть при наличии органического поражения органов и систем организма. Разумеется, на этом этапе диагностики и лечения роль врача общей практики является первостепенной. Однако психосоматические заболевания в любом случае нуждаются в комплексном лечении с участием психиатра, психотерапевта, медицинского психолога, что позволяет не только добиться стойкого терапевтического эффекта в кратчайшие сроки, но и реабилитировать больного, а также обеспечить профилактику рецидивов психосоматического заболевания, которое в отсутствие такого комплексного подхода, как правило, приобретает затяжные, резистентные к терапии хронические формы.
Психическая составляющая патогенеза психосоматических заболеваний
Психогенный характер соматического заболевания предполагает наличие длительно существующего хронического стресса в жизни данного конкретного больного. Однако психотравмирующий фактор (стрессор), оказывающийся пусковым звеном в развитии соматической патологии, далеко не всегда очевиден. Впрочем, именно эта его особенность и ведет к соматическому заболеванию, поскольку отсутствие непосредственной, очевидной угрозы, каковым должен являться стрессор, нарушает реализацию предусмотренных биологических программ реакции на стрессор, что в конечном итоге обеспечивает рассогласование психических и соматических взаимодействий, обусловливающих психосоматическую патологию.Сущность реакции на стрессор заключается в активации всех систем организма, необходимых для преодоления «препятствия» и возвращения организма к нормальным условиям существования. Если стрессовая реакция выполняет эту функцию, ее адаптивная ценность становится очевидной. Однако стрессовую реакцию, возникающую у современного человека при психоэмоциональном стрессе, нередко можно квалифицировать как неадекватное возбуждение примитивных защитных механизмов. Организм активизируется для борьбы или бегства, что, как правило, невозможно в условиях социальной регламентации поведения. Многократно возникающая и не получающая разрядки стрессовая реакция нередко приводит к дисфункциональным и патологическим нарушениям, характеризующимся структурными изменениями в ткани и функциональной системе органа-мишени (например, изъязвлению слизистой ЖКТ).
Эмоциональные состояния, которым нередко приписывают хаотичность и дисгармонию, в действительности подчиняются жестким причинно-следственным связям и протекают в рамках строгих нейродинамических отношений. В этой связи подавление «внешнего компонента» эмоций (что указывалось выше), детерминированное установившимися в процессе воспитания стереотипами поведения, оказывается существенной проблемой поддержания соматического благополучия, поскольку в конечном счете происходит своеобразный «перевод» выражения эмоции с одних эффекторных аппаратов (обеспечивающих борьбу или бегство) на другие, в результате явно начинают доминировать вегетативные и соматические компоненты эмоции над собственно психическими ее проявлениями.
Разъясняя существенное разнообразие психосоматических страданий, П.К. Анохин указывал, что длительное вмешательство в целостный эмоциональный комплекс и переадресовка всей силы эмоционального выражения на внутренние, внешне не констатируемые процессы, создает стойкое патологическое повышение тонуса ряда внутренних органов (прежде всего сердечно-сосудистой системы, желудочно-кишечного тракта и др.). Физиологически закономерным результатом последовательного культивирования так называемых задержанных эмоций (подавления или вытеснения одних компонентов эмоций и чрезмерной активации других) становится при известных условиях различная висцеральная патология.
Не случайно среди лиц, страдающих психосоматическими заболеваниями, выявляются такие личностные черты, которые обеспечивают как генерализацию отрицательных эмоциональных реакций, так и «успешное» их подавление. Зачастую такие пациенты выглядят собранными, сдержанными, целеустремленными, напоминают гармоничных личностей, однако у них выявляются склонности к чрезмерной категоричности суждений, прямолинейности в оценке поступков окружающих, исключительная ответственность и педантичность. Для одних характерны бурные эмоциональные реакции, для других – повышенная тревожность, мнительность и сензитивность, третьи угрюмы, ригидны, упрямы, недовольны и подозрительны. Подобные типы эмоционального реагирования способствуют возникновению психологических конфликтов, которые могут быть внешне незаметными и не осознаваться самим пациентом. Указанные личностные качества, существовавшие еще до возникновения психосоматического заболевания, как правило, значительно усиливаются после установки диагноза, что сопровождается увеличением числа конфликтных ситуаций, что еще в большей степени усиливает дезадаптацию пациента с вытекающими отсюда последствиями.
Как уже указывалось, психические расстройства опосредованно влияют на характер афферентного синтеза, в системах регуляции соматических функций начинаются сбои, которые ведут к повышению возбудимости центральных структур условных рефлексов, обусловливающих хроническую ирритацию органа (развитие, например, синдрома раздраженной толстой кишки или мочевого пузыря) либо его функциональное перенапряжение (возникновение стойкой синусовой тахикардии, гиперветиляции и т. п.). Перестройка интерорецептивной сигнализации и формирующаяся при этом патологическая обратная связь способствуют в итоге дальнейшему нарастанию психосоматической дезинтеграции – не только углублению функциональных расстройств того или иного органа либо физиологической системы, но и рассогласованию их с другими висцеровегетативными процессами. Восходящее влияние гипоталамических структур и ретикулярной формации мозга обеспечивает беспрепятственную передачу необычных комплексов возбуждений от внутренних органов в высшие интегративные центры, а в сочетании с комплексом негативных эмоций эти процессы обеспечивают себе надежную фиксацию в матрицах долгосрочной памяти.
Психические расстройства
При рассмотрении вопроса психических расстройств в рамках психосоматических заболеваний следует выделять те психические расстройства, которые послужили пусковым звеном в развитии соответствующей соматической болезни, а также те психические расстройства, которые являются следствием данных заболеваний. Таким образом, в конечном итоге психические расстройства при психосоматических заболеваниях имеют смешанную психогенную и соматогенную природу.Прежде всего необходимо выделить основную характерологическую особенность лиц, страдающих психосоматическими заболеваниями, – это способность сдерживать «внешние проявления» эмоций. Именно эта особенность и приводит к тому, что пациенты с психосоматическими заболеваниями реже других обращаются за помощью к психотерапевту или направляются к нему. Однако эта черта обманчива, поскольку не проявлять эмоции – не значит их не испытывать. Большую часть пациентов с психосоматическими заболеваниями составляют астеники и гиперстеники, а также женщины с истероидными чертами.
Собственно психические расстройства при психосоматических заболеваниях мало чем отличаются от типичной невротической симптоматики при нозогениях, однако, поскольку данные заболевания чаще других сопровождаются нарушениями сна (например, при язвенной болезни), отличаются ухудшением общего состояния (как при гипертонической болезни), а также характеризуются субъективно тягостными симптомами (как, например, кожный зуд при нейродермите), на первый план выступает тревожно-депрессивный и астенический синдромы.
1.2.2. Соматогенные психические расстройства
Определения и систематика
I. Церебросоматические заболевания, проявляющиеся, кроме прочего, психическими расстройствами.1. Психические расстройства при сосудистых заболеваниях головного мозга.
1.1. Непсихотические расстройства при сосудистых заболеваниях головного мозга – астеническая и неврозоподобная симптоматика, а также личностные изменения.
1.2. Сосудистые психозы, протекающие по типу помрачения сознания, галлюцинаторных, галлюцинаторно-параноидных, параноидных, аффективных и смешанных расстройств.
1.3. Сосудистая деменция.
2. Психические расстройства при черепно-мозговых травмах.
2.1. Психические расстройства в начальном (острейшем) периоде ЧМТ: кома, сопор, оглушение.
2.2.Психические расстройства в остром периоде ЧМТ: преимущественно острые психозы с состояниями помрачения сознания: делириозные, эпилептиформные, сумеречные.
2.3. Психические расстройства в периоде реконвалесценции (поздней): подострые и затяжные травматические психозы, которые могут иметь тенденцию к повторным приступам и принимать периодическое течение.
2.4. Психические расстройства отдаленного периода: различные варианты психоорганического синдрома в рамках травматической энцефалопатии.
3. Психические расстройства при опухолях мозга не являются специфическими, большинство явлений относится к общемозговым реакциям на патологический процесс, а частные особенности психических изменений коррелируют с локализацией, гистологической природой, особенностями роста опухолей и зависят от обусловленных этими особенностями общих реакций мозговой ткани.
4. Психические расстройства при инфекционно-органических заболеваниях мозга.
4.1. Психические расстройства при энцефалитах и менингитах.
4.2. Психические расстройства при сифилитическом поражении головного мозга.
4.3. Психические расстройства при ВИЧ.
5. Психические расстройства при эпилепсии – кроме припадков и их психических эквивалентов (в виде расстройств настроения и сознания) пароксизмального характера, отмечаются существенные (длительные, стойкие, прогрессирующие) личностные изменения вплоть до специфического эпилептического слабоумия.
6. Психические расстройства при атрофических процессах головного мозга.
6.1. Сенильная деменция – органическое заболевание головного мозга, развивающееся преимущественно в старческом возрасте и характеризующееся распадом психической деятельности с развитием тотальной деменции.
6.2. Болезнь Альцгеймера – атрофическое заболевание головного мозга, манифестирующее преимущественно в предстарческом возрасте, которое сопровождается нарушением высших корковых функций и приводит к тотальному слабоумию.
6.3. Системные атрофические процессы позднего возраста.
6.3.1. Болезнь Пика – относительно раннее атрофическое заболевание головного мозга, характеризующееся постепенным развитием тотального слабоумия, характерным нарушением высших корковых функций и неврологическими расстройствами.
6.3.2. Болезнь Паркинсона – дегенеративно-атрофическое заболевание экстрапирамидной системы головного мозга.
6.3.3. Болезнь Крейцфельдта-Якоба – наследственное заболевание, характеризующееся прогрессирующей деменцией и обширной неврологической симптоматикой.
6.3.4. Хорея Гентингтона – наследственная форма дегенеративно-атрофического заболевания головного мозга, проявляющегося генерализованными хореатическими гиперкинезами, другими неврологическими расстройствами и сопровождающего психопатоподобными и психотическими расстройствами, деменцией.
7. Психические расстройства при органических заболеваниях с наследственным предрасположением (гепатолентикулярная дегенерация, двойной атетоз, миотоническая дистрофия, наследственная лейкодистрофия и др.).
II. Общесоматические заболевания, проявляющиеся, кроме прочего, психическими расстройствами.
1. Психические расстройства при инфекционных заболеваниях.
1.1. Острые и затяжные симптоматические психозы при инфекционных заболеваниях.
1.2. Психические нарушения при инфекционных заболеваниях (гриппе, вирусных пневмониях, туберкулезе, бруцеллезе, малярии, инфекционном гепатите и др.).
2. Психические расстройства отмечаются при неинфекционных соматических заболеваниях (сердечной недостаточности, ревматизме, злокачественных новообразованиях, системной красной волчанке, почечной недостаточности и др.).
3. Психические расстройства при эндокринных заболеваниях приобретают форму психопатоподобного синдрома (эндокринный психосиндром), амнестическо-органического синдрома, а также острого психоза.
Специфические психические расстройства наблюдаются при акромегалии, гигантизме, карликовости, синдроме гипофизарной недостаточности, болезни Иценко-Кушинга, адипозогенитальной дистрофии, диффузном токсическом зобе, гипотиреозе, микседеме, кретинизме, гипопаратиреозе, гиперпаратиреозе, болезни Аддисона, адреногенитальном синдроме, гипогонадизме, евнухоидизме, гермафродитизме, климактерическом синдроме, предменструальном синдроме, сахарном диабете, гипогликемическом синдроме, а также при лечении гормональными препаратами.
4. Психические расстройства при ожоговой болезни (от ожогового шока до ожоговой энцефалопатии).
5. Психические расстройства послеродового периода.
III. Психические расстройства, вызванные острой и/или хронической интоксикацией.
1. Психические расстройства при алкоголизме.
2. Психические расстройства при наркомании.
3. Психические расстройства при токсикомании.
4. Психические расстройства при отравлении лекарственными веществами.
5. Психические расстройства при отравлении промышленными и бытовыми химическими веществами.
