Рассмотрим еще один вид внутриматочных спиралей, у которых вместо меди находится микро-контейнер, заполненный гормоном прогестероном. Это спираль МИРЕНА, которая является комбинированным противозачаточным средством, сочетающим в себе достоинства спирали и гормональной контрацепции. Ежедневно через мембрану контейнера в матку поступает небольшое количество гормона. Эта спираль действует в течение 5 лет при 100 %-ной эффективности. Под воздействием гормона резко замедляется циклический рост слизистой оболочки матки – эндометрия. Слизистая оболочка истончается, и оплодотворенная яйцеклетка не может там закрепиться. Кроме того, уплотняется слизь канала шейки матки, создавая тем самым непреодолимое препятствие для сперматозоидов. МИРЕНА может защитить женщину от некоторых заболеваний половых органов. Уменьшается кровопотери во время менструаций. Поэтому врачи рекомендуют эту спираль женщинам, которые страдают обильными и длительными месячными. Противопоказаниями для введения такой спирали являются венерические и инфекционные заболевания органов малого таза, тяжелая форма сахарного диабета, тромбофлебит. Не рекомендуется вводить спираль молодым нерожавшим женщинам.
Есть еще один спермицид, который не только предохраняет от беременности, но и защищает от гонореи, сифилиса и других инфекций. Влагалищные свечи стерилин содержит спермицидное вещество ноноксинол-9, которое обезвреживает возбудителей этих страшных инфекций.
1) презерватив не разворачивают, а только зажимают его кончик пальцами, чтобы оставить место для спермы;
2) сдвигают крайнюю плоть назад и, продолжая сжимать кончик презерватива, натягивают его на эрегированный (обязательно!) половой член до введения его во влагалище;
3) после семяизвержения извлекают половой член, пока сохраняется эрекция, следя за тем, чтобы семенная жидкость из презерватива не попала на половые органы партнерши;
4) выбрасывают отработанный презерватив и никогда не используют его дважды.
Кроме этого, запомните еще несколько рекомендаций, которые имеют немаловажное значение:
1) перед использованием презерватива обязательно убедитесь, что срок годности его не истек;
2) хранить презервативы необходимо в прохладном, защищенном от света сухом месте во избежание ухудшения качества латекса;
3) не носите презервативы долго в кармане, так как тепло вашего тела может повлиять на их сохранность;
4) открывать упаковку презерватива необходимо непосредственно перед использованием.
Покупайте презервативы в аптеках, при этом поинтересуйтесь наличием сертификата на эти изделия. Этот документ должен доказывать, что они прошли проверку на непроницаемость для вируса иммунодефицита человека (ВИЧ-инфекции). Такие сертификаты в настоящее время имеют презервативы фирм Innotex, Matex, Durex.
В том случае, если выбранный вами презерватив не содержит смазочного средства, можно нанести на кончик полового члена любую смазку на водной основе. Только нельзя смазывать половой член полностью, презерватив может соскользнуть в самый ответственный момент. Детский крем или вазелин нельзя использовать в качестве смазки для презерватива, это может испортить изделие (особенно латексный). Нельзя пользоваться слюной в качестве смазки презерватива, ведь через слюну передается большинство возбудителей инфекционных заболеваний половых органов.
Шеечный колпачок и влагалищная диафрагма, как средства механической защиты от беременности, менее надежны и не совсем просты в использовании. Без помощи врача-гинеколога вы не сможете правильно подобрать для себя такой контрацептив точно по размеру. К тому же приемы их введения и извлечения не так просты, как кажется. Только с помощью врача женщина может обучиться приемам использования этого средства предохранения от беременности.
Определение «опасных» дней.
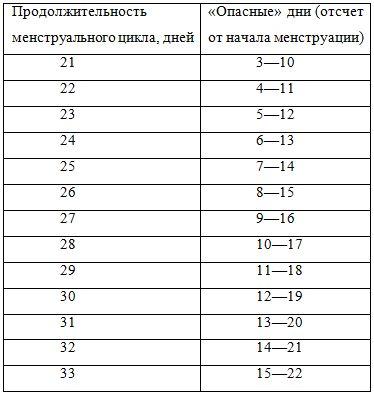
Но для большей надежности и точности определения наступления овуляции можно использовать температурный метод. Этот метод требует со стороны женщины настойчивости, скурпулезности и немалого терпения. В течение нескольких месяцев (или даже полгода) женщина должна в одно и то же время по утрам, не вставая с постели, в положении на боку ежедневно измерять одним и тем же градусником температуру в прямой кишке и отмечать ее на специальном графике. С первого дня менструации и до наступления овуляции температура в прямой кишке женщины ниже 37 °C, а в течение нескольких дней после овуляции – выше 37 °C. Собранные таким образом данные сопоставляются и на их основании выводится день овуляции. В момент овуляции, который длиться 1–2 дня, температура колеблется в пределах 37,2—37,5 °C, а в безопасные дни не превышает 37 °C. Необходимо прибавить по 5 дней до и после овуляции, так как эти дни считаются «опасными»: при этом учитываются сроки созревания яйцеклетки и жизни сперматозоидов в половых путях женщины. Эффективность этого метода не превышает 80 %. Ритмический метод могут применять только женщины с очень стабильным менструальным циклом. А таких женщин, к сожалению, не очень-то много. Даже самая точная техника дает порой сбои, а что говорить о таком тонком и чувствительном механизме, как человеческий организм. На женский организм могут повлиять не только возраст, болезни, перенапряжение, лечение гормонами и т. д., но даже изменение привычного распорядка дня, так что ошибки здесь неизбежны. Знать свои «опасные» и «безопасные» дни, наверное, никогда не помешает.
ПРИНЦИПЫ ЛЕЧЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ
РЕАБИЛИТАЦИЯ ЖЕНСКОГО ОРГАНИЗМА ПОСЛЕ ПЕРЕНЕСЕННОГО ВОСПАЛИТЕЛЬНОГО ПРОЦЕССА
Половая стерилизация
Этот метод контрацепции заключается в нарушении проходимости маточных труб путем их перевязки, перерезания или наложения металлических клемм (зажимов). Наиболее широко применяется метод клеммирования маточных труб. В современных условиях он проводится во время лапароскопии. В небольшое отверстие, до 1 см в диаметре, в брюшную стенку вводят прибор с осветительной системой. Под контролем зрения на трубы накладывают зажимы. По желанию через несколько лет их можно снять. Проходимость маточных труб, как правило, восстанавливается. Эта процедура обратимая. Перерезка труб, напротив, необратимая стерилизация. К ней иногда прибегают во время гинекологических операций или кесарева сечения, когда по состоянию здоровья женщины беременность ей абсолютно противопоказана.Химическая контрацепция
Этот метод основан на использовании спермицидных средств, т. е. таких средств, которые губительно влияют на сперматозоиды. Ранее распространенные средства (грамицидиновая паста, лютенурин) давали лишь 70 % гарантии защиты от нежелательной беременности, а спринцевания различными растворами давали еще меньший результат. В последние десятилетие фармакология сделала большой шаг вперед и порадовала женщин появлением нового спермицида, он называется фарматекс. Фарматекс выпускается в виде крема, влагалищных таблеток и свечей. Основой фарматекса является хлорид бензалкония, который разрушает оболочки сперматозоидов и микроорганизмов. Поэтому, кроме того, что этот препарат обладает практически 100 %-ной эффективностью противозачаточного средства, он способен убивать болезнетворные микробы. Отмечен эффект препарата и при предохранении от такого грозного заболевания, как СПИД. Средство это показано людям, ведущим половую жизнь не с одним партнером, а также этот контрацептив хорош для совсем молоденьких девушек. Спираль им противопоказана, гормональной контрацепции они тоже избегают. Имея надежную защиту от инфекции, фарматекс является почти идеальным средством предохранения от беременности у подростков. У некоторых женщин при применении фарматекса отмечается нестерпимое жжение во влагалище. В таком случае от этого средства придется отказаться. И еще одно предостережение: если собираетесь пользоваться фарматексом, то несколько часов до и после его применения нельзя пользоваться мылом, так как оно губительно влияет на фарматекс и сводит защитный эффект к нулю. Для гигиенической цели можно использовать специальную жидкость с таким же названием фарматекс.Есть еще один спермицид, который не только предохраняет от беременности, но и защищает от гонореи, сифилиса и других инфекций. Влагалищные свечи стерилин содержит спермицидное вещество ноноксинол-9, которое обезвреживает возбудителей этих страшных инфекций.
Барьерные или механические средства контрацепции
Наиболее популярным и надежным средством этого вида контрацепции является презерватив. Презерватив достаточно дешевый и способен защитить не только от нежелательной беременности, но и от многих инфекций. Больше всего ценятся латексные презервативы. Они более тонкие, в то же время прочные и лишь незначительно притупляют ощущения. Сейчас эти изделия выпускают со всевозможными «добавлениями»: пупырышками, усиками. Может присутствовать и специальная смазка. И все это позволяет не притуплять, а усиливать ощущения. В пользу презерватива говорит и тот факт, что к его применению нет никаких противопоказаний. Он не вызывает побочных явлений, и им легко пользоваться. Мужчина должен быть знаком со следующими правилами:1) презерватив не разворачивают, а только зажимают его кончик пальцами, чтобы оставить место для спермы;
2) сдвигают крайнюю плоть назад и, продолжая сжимать кончик презерватива, натягивают его на эрегированный (обязательно!) половой член до введения его во влагалище;
3) после семяизвержения извлекают половой член, пока сохраняется эрекция, следя за тем, чтобы семенная жидкость из презерватива не попала на половые органы партнерши;
4) выбрасывают отработанный презерватив и никогда не используют его дважды.
Кроме этого, запомните еще несколько рекомендаций, которые имеют немаловажное значение:
1) перед использованием презерватива обязательно убедитесь, что срок годности его не истек;
2) хранить презервативы необходимо в прохладном, защищенном от света сухом месте во избежание ухудшения качества латекса;
3) не носите презервативы долго в кармане, так как тепло вашего тела может повлиять на их сохранность;
4) открывать упаковку презерватива необходимо непосредственно перед использованием.
Покупайте презервативы в аптеках, при этом поинтересуйтесь наличием сертификата на эти изделия. Этот документ должен доказывать, что они прошли проверку на непроницаемость для вируса иммунодефицита человека (ВИЧ-инфекции). Такие сертификаты в настоящее время имеют презервативы фирм Innotex, Matex, Durex.
В том случае, если выбранный вами презерватив не содержит смазочного средства, можно нанести на кончик полового члена любую смазку на водной основе. Только нельзя смазывать половой член полностью, презерватив может соскользнуть в самый ответственный момент. Детский крем или вазелин нельзя использовать в качестве смазки для презерватива, это может испортить изделие (особенно латексный). Нельзя пользоваться слюной в качестве смазки презерватива, ведь через слюну передается большинство возбудителей инфекционных заболеваний половых органов.
Шеечный колпачок и влагалищная диафрагма, как средства механической защиты от беременности, менее надежны и не совсем просты в использовании. Без помощи врача-гинеколога вы не сможете правильно подобрать для себя такой контрацептив точно по размеру. К тому же приемы их введения и извлечения не так просты, как кажется. Только с помощью врача женщина может обучиться приемам использования этого средства предохранения от беременности.
Физиологический (ритмический) метод контрацепции
Ритмический метод, или метод периодического воздержания, основан на определении времени овуляции и на половом воздержании в этот так называемый опасный период. Овуляция – разрыв фолликула в яичнике и выход яйцеклетки – происходит, как правило, в середине менструального цикла. Без овуляции наступление беременности невозможно. При 28-дневном цикле овуляция происходит на 13—14-й день менструального цикла. Только эти два дня считать «опасными» нельзя. Следует учесть длительность жизни яйцеклетки (около 24 ч) и сперматозоидов (около 72 ч). Таким образом, необходимо избегать половых контактов с 10 по 17-й день менструального цикла. Это и есть «опасные» дни, когда наступление беременности наиболее вероятно. В помощь применения этого метода приводится специальная таблица.Определение «опасных» дней.

Но для большей надежности и точности определения наступления овуляции можно использовать температурный метод. Этот метод требует со стороны женщины настойчивости, скурпулезности и немалого терпения. В течение нескольких месяцев (или даже полгода) женщина должна в одно и то же время по утрам, не вставая с постели, в положении на боку ежедневно измерять одним и тем же градусником температуру в прямой кишке и отмечать ее на специальном графике. С первого дня менструации и до наступления овуляции температура в прямой кишке женщины ниже 37 °C, а в течение нескольких дней после овуляции – выше 37 °C. Собранные таким образом данные сопоставляются и на их основании выводится день овуляции. В момент овуляции, который длиться 1–2 дня, температура колеблется в пределах 37,2—37,5 °C, а в безопасные дни не превышает 37 °C. Необходимо прибавить по 5 дней до и после овуляции, так как эти дни считаются «опасными»: при этом учитываются сроки созревания яйцеклетки и жизни сперматозоидов в половых путях женщины. Эффективность этого метода не превышает 80 %. Ритмический метод могут применять только женщины с очень стабильным менструальным циклом. А таких женщин, к сожалению, не очень-то много. Даже самая точная техника дает порой сбои, а что говорить о таком тонком и чувствительном механизме, как человеческий организм. На женский организм могут повлиять не только возраст, болезни, перенапряжение, лечение гормонами и т. д., но даже изменение привычного распорядка дня, так что ошибки здесь неизбежны. Знать свои «опасные» и «безопасные» дни, наверное, никогда не помешает.
Прерванное половое сношение
Этот метод предупреждения нежелательной беременности основан на прекращении полового сношения до начала семяизвержения. Эффективность его составляет 70–80 %. При этом способе предохранения от беременности возможно развитие неврозов и нарушений половой функции у мужчин. У женщин могут возникать тазовые боли из-за развития застойных явлений в половых органах (может провоцировать развитие воспалительных заболеваний). К тому же сперма оказывает омолаживающее, оздоравливающее действие на организм женщины, она действует как мощный биостимулятор. При прерванном половом сношении женский организм не получает многих биологически высокоактивных веществ, которые оказывают воздействие на кровяное давление, железы внутренней секреции, водно-солевой обмен, сокращение гладкой мускулатуры матки и т. д. К тому же этот метод считается недостаточно надежным, даже при условии, что мужчина научился себя полностью контролировать. Дело в том, что небольшое количество спермы может выделяться и в начале полового акта, а это остается незамеченным и обычно приводит к неожиданным неудачам.
ПРИНЦИПЫ ЛЕЧЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ
Женщины с воспалением половых органов обращаются к врачу женской консультации или поступают непосредственно в гинекологическое отделение в экстренном порядке. На этом этапе женщину обязательно обследуют, берут мазки и делают посевы выделений из половых путей для выявления болезнетворных микробов, вызвавших заболевание, и определения их чувствительности к антибиотикам. Врач женской консультации оценивает состояние больной и определяет показания к госпитализации в гинекологическое отделение, а также решает вопрос о возможности лечения в амбулаторных условиях и назначает это лечение.
В гинекологическом отделении больной обеспечивается лечебно-охранительный режим со строгим соблюдением физического и эмоционального покоя. Назначают постельный режим, холод на низ живота, щадящую диету. Тщательно следят за деятельностью кишечника, при необходимости назначают теплые очистительные клизмы. Для лечения воспалительных заболеваний половых органов применяются разнообразные средства и методы, выбор которых зависит от многих факторов. Это в первую очередь определяется локализацией воспалительного процесса, особенностями его клинического течения, наличием сопутствующих заболеваний и функциональных расстройств (вовлечение в воспалительный процесс других органов и систем женского организма).
К основным медикаментозным средствам, которые применяются при лечении воспалительных заболеваний, относятся антибактериальные, болеутоляющие, успокаивающие, противоаллергические препараты. Также большое значение имеют средства, стимулирующие защитно-приспособительные реакции организма, в частности, повышающие иммунологическую реактивность организма. Антибактериальная терапия назначается в первые сутки пребывания больной в стационаре. Обязательно учитываются лабораторные данные о характере возбудителя и его чувствительности к определенному антибиотику. Чаще всего используются антибиотики широкого спектра действия. Иногда предпочтительнее назначение двух антибиотиков, а также возможно применение антибиотиков в сочетании с сульфаниламидными препаратами, с нитрофуранами, метронидозолом. Учитывая, что при использовании комбинации этих препаратов часто развивается дисбактериоз и кандидамикоз (молочница), рекомендуется назначение противогрибковых препаратов. Если развивается дисбактериоз в организме, целесообразно использовать в комплексном лечении лактобактерии, бифидумбактерии, ацилакт. Во влагалище они вводятся в виде влагалищных свечей. Для предотвращения побочного действия антибиотиков в виде витаминной недостаточности, а также профилактики гормональных нарушений назначаются витамины в зависимости от фазы менструального цикла (витамины группы В, витамин С, А, фолиевая кислота, глютаминовая кислота, рутин). Витамины обладают и некоторыми противовоспалительными свойствами, оказывая влияние на проницаемость сосудов. Использование антибиотиков в комплексном противовоспалительном лечении вызывают значительные изменения биохимических процессов, нарушение иммунобиологического постоянства организма способствует появлению токсико-аллергических реакций, сенсибилизации и аллергизации организма. В связи с этим в комплекс лечебных мероприятий необходимо включить противоаллергические средства. Усиливают действие противовоспалительных препаратов глюконат кальция и хлорид кальция; эти средства чаще всего используются при воспалительных процессах, которые сопровождаются кровянистыми выделениями из половых путей. При выраженном болевом синдроме, который часто является признаком воспаления придатков матки, приходится применять болеутоляющие средства. Наиболее применимы не наркотические анальгетики (анальгин, производные салициловой кислоты). Кроме анальгезирующего действия эти препараты дают жаропонижающий и противовоспалительный эффект. В комплекс лечебных мероприятий по показаниям включают седативные средства (препараты валерианы, настойка пустырника) или транквилизаторы (триоксазин, феназепам и др.). При этом следует учитывать целесообразность сочетание седативных средств с физиотерапевтическими процедурами, которые оказывают успокоительное действие на функцию центральной нервной системы. Препараты тканевой терапии содействуют повышению активности ферментных систем, усилению синтеза белков и защитных иммунологических реакций, торможению воспалительной реакции предупреждению развития рубцов. В гинекологической практике применяются препараты, приготовленные из плаценты, пуповины, ретроплацентарной крови и других тканей, а также из торфа и лиманной грязи. К биогенным стимуляторам, которые могут быть использованы в комплексном лечении воспалительных заболеваний, относятся ФиБС и препараты алоэ. Для борьбы с интоксикацией рекомендуется введение жидкости в количестве 2–3 л в течение суток. Внутривенно капельно вводятся растворы: гемодез, реополиглюкин, глюкоза, глюкозоновокаиновая смесь, изотонический раствор хлорида натрия и другие, а также учитывается количество жидкости, выпитой больной в течение суток.
При всех острых воспалительных заболеваниях независимо от причин их возникновения для повышения эффективности лечения в комплекс лечебных мероприятий включают переливание УФ-облученной крови. Сущность этого метода заключается в облучении ультрафиолетовым светом собственной крови больной с последующим переливанием этой крови пациентке. УФ-облученная кровь повышает защитные свойства организма. К непосредственным проявлениям действия УФ-облученной крови в организме следует отнести высокую степень насыщения крови кислородом, увеличение числа эритроцитов (красных кровяных телец), нормализацию энергетического баланса, ускорение кровотока, активацию иммунной системы, детоксикацию организма, бактерицидный эффект. Курс лечения обычно состоит из 3–4, редко 5 процедур. У некоторых больных уже после первого сеанса УФ-терапии отмечается улучшение самочувствия и уменьшение болей внизу живота.
При отсутствии эффекта от проводимого комплексного противовоспалительного лечения в течение 12–48 ч у больных с тяжелым течением воспалительных заболеваний внутренних половых органов с нарастанием местных и общих признаков воспаления, когда невозможно исключить разрыв гнойного образования придатков матки, применяется лапароскопический метод исследования. Ценность лапароскопического исследования заключается в том, что он, кроме уточнения диагноза, дает возможность эффективного лечения острого воспаления путем дренирования брюшной полости и осуществления внутрибрюшного вливания различных лекарственных растворов. Дренирование брюшной полости проводится как под наркозом, так и под местным обезболиванием. Дренажи и микроирригатор вводятся через дополнительные проколы передней брюшной стенки. Под контролем лапароскопа производят прокол передней брюшной стенки. Кожа и апоневроз в выбранных точках должны быть рассечены на длину, соответствующую диаметру троакара (специального инструмента). Обычно вводят два дренажа и один микроирригатор. После установления дренажей и определения правильности их положения лапароскоп извлекают, газ из брюшной полости удаляют. Дренажи фиксируют к коже шелковыми или капроновыми лигатурами. Концы дренажей удлиняют резиновыми или полиэтиленовыми трубками и опускают во флаконы с дезинфицирующим раствором. Микроирригатор необходим для введения антибактериальных препаратов в брюшную полость. Антибиотики подбирают с учетом чувствительности к ним микроорганизмов и их вида, который устанавливают при посеве материала из брюшной полости, полученного при лапароскопии, а также при бактериологическом и бактериоскопическом исследовании выделений из половых путей. При воспалении придатков матки через микроирригатор вводят растворы антибиотиков, при явлениях пельвеоперитонита (воспаления брюшины полости малого таза) проводят перфузию лекарственных веществ, обеспечивая хороший отток. Через микроирригатор ежедневно вводят до 700 мл жидкости (раствор новокаина, изотонический раствор хлорида натрия) с антибиотиками. Через дренажи происходит эвакуация экссудата. Дренажи и микроирригатор удаляют на 4—5-е сутки. Использование новокаина для введения антибиотиков в брюшную полость объясняется его обезболивающим действием. Кроме того, новокаин улучшает питание тканей, усиливает и продлевает действие антибиотиков, нормализует моторную функцию желудочно-кишечного тракта. Вводя лекарственные препараты через дренажные трубки, продолжают комплексное противовоспалительное лечение.
Комплексное противовоспалительное лечение, включающее дренирование брюшной полости с помощью лапароскопа, нередко позволяет избежать оперативного лечения и дает выраженный лечебный эффект. Таким образом, включение в комплекс лечебных мероприятий переливание УФ-облученной крови и дренирования брюшной полости с помощью лапароскопа позволяет уменьшить длительность острого периода воспалительного заболевания на 6–8 дней и продолжительность общего пребывания больной в стационаре на 8—10 суток, а также обеспечивается более стойкий эффект после этого курса лечения.
Ранее при неэффективности консервативного противовоспалительного лечения или невозможности исключить разрыв гнойного образования придатков матки приходилось производить пробное чревосечение. При выявлении острого воспаления без гнойных образований придатков матки операцию заканчивали выполнением туалета и дренирования брюшной полости. В настоящее время дренирование брюшной полости с помощью лапароскопа в подобных ситуациях избавляет больную от операции. При отсутствии улучшения в состоянии больной или при нарастании местных и общих признаков воспаления в течение первых 24 ч после дренирования брюшной полости необходимо произвести оперативное вмешательство. Показанием к оперативному лечению является наличие гнойных образований маточных труб и яичников, которые не поддаются длительному противовоспалительному лечению.
Учитывая, что воспалительные заболевания чаще наблюдаются у женщин молодого возраста, считается необходимым производить щадящие операции у больных до 40 лет и увеличивать объем оперативного вмешательства у женщин старше 40 лет. Кроме возраста больных, необходимо учитывать характер воспалительного процесса и наличие сопутствующих заболеваний половых органов. Большое значение для определения объема оперативного вмешательства имеет связь заболевания с абортами или внутриматочными контрацептивами (ВМК). В этих случаях методом выбора является удаление матки с односторонним или двусторонним удалением придатков (иногда маточных труд). Придатки удаляют в случаи их гнойного воспаления.
В послеоперационном периоде проводят лечение (антибактериальные, дезинтоксикационные, общеукрепляющие средства), которое направлено на улучшение свойств крови, стимуляции иммунитета больной.
При лечении больных с воспалительными заболеваниями половых органов большое значение придается проведению физиотерапевтических процедур. Лечебные физические факторы рассматриваются как своеобразные факторы, которые мобилизуют приспособительные механизмы самого организма, усиливают неспецифические факторы иммунологической защиты. При этом такие варианты физиотерапевтического воздействия, как токи УВЧ, УФ-облучение, применяют в комплексе лечебных мероприятий даже в остром периоде заболевания. После прекращения острых явлений применяют такие виды физиотерапевтического лечения, как ультразвук, электрофорез меди, цинка, а также способствуют выздоровлению местные рассасывающие процедуры (микроклизмы, тампоны с лекарственными препаратами), лечебная гимнастика, массаж, применение лекарственных трав.
В гинекологическом отделении больной обеспечивается лечебно-охранительный режим со строгим соблюдением физического и эмоционального покоя. Назначают постельный режим, холод на низ живота, щадящую диету. Тщательно следят за деятельностью кишечника, при необходимости назначают теплые очистительные клизмы. Для лечения воспалительных заболеваний половых органов применяются разнообразные средства и методы, выбор которых зависит от многих факторов. Это в первую очередь определяется локализацией воспалительного процесса, особенностями его клинического течения, наличием сопутствующих заболеваний и функциональных расстройств (вовлечение в воспалительный процесс других органов и систем женского организма).
К основным медикаментозным средствам, которые применяются при лечении воспалительных заболеваний, относятся антибактериальные, болеутоляющие, успокаивающие, противоаллергические препараты. Также большое значение имеют средства, стимулирующие защитно-приспособительные реакции организма, в частности, повышающие иммунологическую реактивность организма. Антибактериальная терапия назначается в первые сутки пребывания больной в стационаре. Обязательно учитываются лабораторные данные о характере возбудителя и его чувствительности к определенному антибиотику. Чаще всего используются антибиотики широкого спектра действия. Иногда предпочтительнее назначение двух антибиотиков, а также возможно применение антибиотиков в сочетании с сульфаниламидными препаратами, с нитрофуранами, метронидозолом. Учитывая, что при использовании комбинации этих препаратов часто развивается дисбактериоз и кандидамикоз (молочница), рекомендуется назначение противогрибковых препаратов. Если развивается дисбактериоз в организме, целесообразно использовать в комплексном лечении лактобактерии, бифидумбактерии, ацилакт. Во влагалище они вводятся в виде влагалищных свечей. Для предотвращения побочного действия антибиотиков в виде витаминной недостаточности, а также профилактики гормональных нарушений назначаются витамины в зависимости от фазы менструального цикла (витамины группы В, витамин С, А, фолиевая кислота, глютаминовая кислота, рутин). Витамины обладают и некоторыми противовоспалительными свойствами, оказывая влияние на проницаемость сосудов. Использование антибиотиков в комплексном противовоспалительном лечении вызывают значительные изменения биохимических процессов, нарушение иммунобиологического постоянства организма способствует появлению токсико-аллергических реакций, сенсибилизации и аллергизации организма. В связи с этим в комплекс лечебных мероприятий необходимо включить противоаллергические средства. Усиливают действие противовоспалительных препаратов глюконат кальция и хлорид кальция; эти средства чаще всего используются при воспалительных процессах, которые сопровождаются кровянистыми выделениями из половых путей. При выраженном болевом синдроме, который часто является признаком воспаления придатков матки, приходится применять болеутоляющие средства. Наиболее применимы не наркотические анальгетики (анальгин, производные салициловой кислоты). Кроме анальгезирующего действия эти препараты дают жаропонижающий и противовоспалительный эффект. В комплекс лечебных мероприятий по показаниям включают седативные средства (препараты валерианы, настойка пустырника) или транквилизаторы (триоксазин, феназепам и др.). При этом следует учитывать целесообразность сочетание седативных средств с физиотерапевтическими процедурами, которые оказывают успокоительное действие на функцию центральной нервной системы. Препараты тканевой терапии содействуют повышению активности ферментных систем, усилению синтеза белков и защитных иммунологических реакций, торможению воспалительной реакции предупреждению развития рубцов. В гинекологической практике применяются препараты, приготовленные из плаценты, пуповины, ретроплацентарной крови и других тканей, а также из торфа и лиманной грязи. К биогенным стимуляторам, которые могут быть использованы в комплексном лечении воспалительных заболеваний, относятся ФиБС и препараты алоэ. Для борьбы с интоксикацией рекомендуется введение жидкости в количестве 2–3 л в течение суток. Внутривенно капельно вводятся растворы: гемодез, реополиглюкин, глюкоза, глюкозоновокаиновая смесь, изотонический раствор хлорида натрия и другие, а также учитывается количество жидкости, выпитой больной в течение суток.
При всех острых воспалительных заболеваниях независимо от причин их возникновения для повышения эффективности лечения в комплекс лечебных мероприятий включают переливание УФ-облученной крови. Сущность этого метода заключается в облучении ультрафиолетовым светом собственной крови больной с последующим переливанием этой крови пациентке. УФ-облученная кровь повышает защитные свойства организма. К непосредственным проявлениям действия УФ-облученной крови в организме следует отнести высокую степень насыщения крови кислородом, увеличение числа эритроцитов (красных кровяных телец), нормализацию энергетического баланса, ускорение кровотока, активацию иммунной системы, детоксикацию организма, бактерицидный эффект. Курс лечения обычно состоит из 3–4, редко 5 процедур. У некоторых больных уже после первого сеанса УФ-терапии отмечается улучшение самочувствия и уменьшение болей внизу живота.
При отсутствии эффекта от проводимого комплексного противовоспалительного лечения в течение 12–48 ч у больных с тяжелым течением воспалительных заболеваний внутренних половых органов с нарастанием местных и общих признаков воспаления, когда невозможно исключить разрыв гнойного образования придатков матки, применяется лапароскопический метод исследования. Ценность лапароскопического исследования заключается в том, что он, кроме уточнения диагноза, дает возможность эффективного лечения острого воспаления путем дренирования брюшной полости и осуществления внутрибрюшного вливания различных лекарственных растворов. Дренирование брюшной полости проводится как под наркозом, так и под местным обезболиванием. Дренажи и микроирригатор вводятся через дополнительные проколы передней брюшной стенки. Под контролем лапароскопа производят прокол передней брюшной стенки. Кожа и апоневроз в выбранных точках должны быть рассечены на длину, соответствующую диаметру троакара (специального инструмента). Обычно вводят два дренажа и один микроирригатор. После установления дренажей и определения правильности их положения лапароскоп извлекают, газ из брюшной полости удаляют. Дренажи фиксируют к коже шелковыми или капроновыми лигатурами. Концы дренажей удлиняют резиновыми или полиэтиленовыми трубками и опускают во флаконы с дезинфицирующим раствором. Микроирригатор необходим для введения антибактериальных препаратов в брюшную полость. Антибиотики подбирают с учетом чувствительности к ним микроорганизмов и их вида, который устанавливают при посеве материала из брюшной полости, полученного при лапароскопии, а также при бактериологическом и бактериоскопическом исследовании выделений из половых путей. При воспалении придатков матки через микроирригатор вводят растворы антибиотиков, при явлениях пельвеоперитонита (воспаления брюшины полости малого таза) проводят перфузию лекарственных веществ, обеспечивая хороший отток. Через микроирригатор ежедневно вводят до 700 мл жидкости (раствор новокаина, изотонический раствор хлорида натрия) с антибиотиками. Через дренажи происходит эвакуация экссудата. Дренажи и микроирригатор удаляют на 4—5-е сутки. Использование новокаина для введения антибиотиков в брюшную полость объясняется его обезболивающим действием. Кроме того, новокаин улучшает питание тканей, усиливает и продлевает действие антибиотиков, нормализует моторную функцию желудочно-кишечного тракта. Вводя лекарственные препараты через дренажные трубки, продолжают комплексное противовоспалительное лечение.
Комплексное противовоспалительное лечение, включающее дренирование брюшной полости с помощью лапароскопа, нередко позволяет избежать оперативного лечения и дает выраженный лечебный эффект. Таким образом, включение в комплекс лечебных мероприятий переливание УФ-облученной крови и дренирования брюшной полости с помощью лапароскопа позволяет уменьшить длительность острого периода воспалительного заболевания на 6–8 дней и продолжительность общего пребывания больной в стационаре на 8—10 суток, а также обеспечивается более стойкий эффект после этого курса лечения.
Ранее при неэффективности консервативного противовоспалительного лечения или невозможности исключить разрыв гнойного образования придатков матки приходилось производить пробное чревосечение. При выявлении острого воспаления без гнойных образований придатков матки операцию заканчивали выполнением туалета и дренирования брюшной полости. В настоящее время дренирование брюшной полости с помощью лапароскопа в подобных ситуациях избавляет больную от операции. При отсутствии улучшения в состоянии больной или при нарастании местных и общих признаков воспаления в течение первых 24 ч после дренирования брюшной полости необходимо произвести оперативное вмешательство. Показанием к оперативному лечению является наличие гнойных образований маточных труб и яичников, которые не поддаются длительному противовоспалительному лечению.
Учитывая, что воспалительные заболевания чаще наблюдаются у женщин молодого возраста, считается необходимым производить щадящие операции у больных до 40 лет и увеличивать объем оперативного вмешательства у женщин старше 40 лет. Кроме возраста больных, необходимо учитывать характер воспалительного процесса и наличие сопутствующих заболеваний половых органов. Большое значение для определения объема оперативного вмешательства имеет связь заболевания с абортами или внутриматочными контрацептивами (ВМК). В этих случаях методом выбора является удаление матки с односторонним или двусторонним удалением придатков (иногда маточных труд). Придатки удаляют в случаи их гнойного воспаления.
В послеоперационном периоде проводят лечение (антибактериальные, дезинтоксикационные, общеукрепляющие средства), которое направлено на улучшение свойств крови, стимуляции иммунитета больной.
При лечении больных с воспалительными заболеваниями половых органов большое значение придается проведению физиотерапевтических процедур. Лечебные физические факторы рассматриваются как своеобразные факторы, которые мобилизуют приспособительные механизмы самого организма, усиливают неспецифические факторы иммунологической защиты. При этом такие варианты физиотерапевтического воздействия, как токи УВЧ, УФ-облучение, применяют в комплексе лечебных мероприятий даже в остром периоде заболевания. После прекращения острых явлений применяют такие виды физиотерапевтического лечения, как ультразвук, электрофорез меди, цинка, а также способствуют выздоровлению местные рассасывающие процедуры (микроклизмы, тампоны с лекарственными препаратами), лечебная гимнастика, массаж, применение лекарственных трав.
РЕАБИЛИТАЦИЯ ЖЕНСКОГО ОРГАНИЗМА ПОСЛЕ ПЕРЕНЕСЕННОГО ВОСПАЛИТЕЛЬНОГО ПРОЦЕССА
В настоящее время большое значение имеет своевременная медицинская реабилитация женщин, перенесших острые воспалительные заболевания матки и придатков. Реабилитация представляет собой комплекс лечебно-профилактических мероприятий, которые направлены на восстановление здоровья женщины, восстановление функций всех систем женского организма, нарушенных вследствие заболевания. В этой главе мы будем говорить о реабилитации женского организма после перенесенных воспалительных заболеваний половых органов, что очень важно для сохранения или восстановления здоровья женщины.
Реабилитация включает следующие этапы: собственно медицинская реабилитация или восстановительное лечение, направленное на профилактику хронического течения заболевания, возникновения обострений; профессиональная и социальная реабилитация – период социального, трудового и бытового устройства. На этих этапах мероприятия осуществляются непосредственно медицинскими и оздоровительными учреждениями, законодательными актами по охране материнства и детства, Трудовым кодексом, а также усилиями самой женщины. В общемедицинской проблеме вопросы реабилитации больных после перенесенного острого воспаления половых органов занимают особое место, так как, кроме восстановления трудоспособности женщины, большое значение имеет сохранение или восстановление нарушенной детородной функции женского организма. Известно, что среди всех причин бесплодия в браке патология маточных труб встречается чаще всего. Примерно в 80 % случаев трубное бесплодие является следствием перенесенного воспаления придатков матки неспецифического или специфического происхождения. В связи с этим интенсивное лечение острых воспалительных заболеваний придатков матки и профилактика их возникновения имеют большое социальное значение. Современные методы лечения, проводимые в стационаре, долечивание в амбулаторных условиях женской консультации, диспансерное наблюдение и санаторно-курортное лечение способствуют успешной реабилитации больных. Восстановительное долечивание в амбулаторных условиях (в поликлинике, на предприятии, в санатории-профилактории, на курорте) основано на широком использовании природных факторов, физиотерапии, лечебной гимнастики, рационального питания и др. Результатом этого лечения является восстановление функции иммунной, эндокринной, сосудистой и нервной систем женского организм. Это способствует повышению трудоспособности, определяющей профессиональную и социальную реабилитацию женщин после воспалительных заболеваний половых органов. В первую очередь особое внимание уделяется профилактике, своевременному целенаправленному противовоспалительному лечению (после выписки из стационара больная продолжает лечение в женской консультации, профилактории), а также диспансерное наблюдение женщин с воспалительными заболеваниями половых органов.
Реабилитация включает следующие этапы: собственно медицинская реабилитация или восстановительное лечение, направленное на профилактику хронического течения заболевания, возникновения обострений; профессиональная и социальная реабилитация – период социального, трудового и бытового устройства. На этих этапах мероприятия осуществляются непосредственно медицинскими и оздоровительными учреждениями, законодательными актами по охране материнства и детства, Трудовым кодексом, а также усилиями самой женщины. В общемедицинской проблеме вопросы реабилитации больных после перенесенного острого воспаления половых органов занимают особое место, так как, кроме восстановления трудоспособности женщины, большое значение имеет сохранение или восстановление нарушенной детородной функции женского организма. Известно, что среди всех причин бесплодия в браке патология маточных труб встречается чаще всего. Примерно в 80 % случаев трубное бесплодие является следствием перенесенного воспаления придатков матки неспецифического или специфического происхождения. В связи с этим интенсивное лечение острых воспалительных заболеваний придатков матки и профилактика их возникновения имеют большое социальное значение. Современные методы лечения, проводимые в стационаре, долечивание в амбулаторных условиях женской консультации, диспансерное наблюдение и санаторно-курортное лечение способствуют успешной реабилитации больных. Восстановительное долечивание в амбулаторных условиях (в поликлинике, на предприятии, в санатории-профилактории, на курорте) основано на широком использовании природных факторов, физиотерапии, лечебной гимнастики, рационального питания и др. Результатом этого лечения является восстановление функции иммунной, эндокринной, сосудистой и нервной систем женского организм. Это способствует повышению трудоспособности, определяющей профессиональную и социальную реабилитацию женщин после воспалительных заболеваний половых органов. В первую очередь особое внимание уделяется профилактике, своевременному целенаправленному противовоспалительному лечению (после выписки из стационара больная продолжает лечение в женской консультации, профилактории), а также диспансерное наблюдение женщин с воспалительными заболеваниями половых органов.
