Страница:
В возрасте 4–6 недель недоношенные должны быть осмотрены офтальмологом. Детям с массой тела менее 1500 г при рождении, а также всем недоношенным, получавшим интенсивную терапию или искусственную вентиляцию легких, показано проведение непрямой бинокулярной офтальмоскопии для выявления признаков ретинопатии. Установлено, что при гестационном возрасте 34–35 недель она выявляется у 13,5 % детей; при сроке гестации менее 30 недель – в 41,9 % случаев.
Учет результатов лабораторных и дополнительных инструментальных исследований, заключения и рекомендации специалистов позволяют выработать индивидуальный план лечения и реабилитации детей. В основе лечебной и реабилитационной работы лежит организация рационального и адекватного вскармливания недоношенного и маловесного ребенка. Несомненно, лучшим питанием для любого новорожденного является материнское молоко; для недоношенного это тем более значимо, поскольку молоко преждевременно родившей женщины соответствует нутритивным потребностям и функциональным возможностям ее младенца. Однако дети, поступающие на воспитание в интернатные учреждения, как правило, лишены грудного вскармливания уже с рождения.
В этой ситуации единственной приемлемой альтернативой материнскому молоку являются специализированные смеси. Они отличаются по составу от стандартных адаптированных смесей, содержат больше белка (1,9–2,4 г/100 мл), что обусловлено повышенной потребностью в нем недоношенных. Особое значение имеет качество белка. В связи с этим в современных специализированных смесях преобладает сывороточная фракция. Смеси на основе белка сои не применяются, так как усвоение белков, углеводов и минеральных веществ из них незрелым ребенком затруднено.
Для лучшего усвоения углеводного компонента в смеси введена декстринмальтоза. Содержание витаминов, минеральных веществ и микроэлементов повышено в соответствии с потребностями детей. Обязательными компонентами являются таурин и L-карнитин. Энергетическая ценность специальных смесей несколько выше обычных.
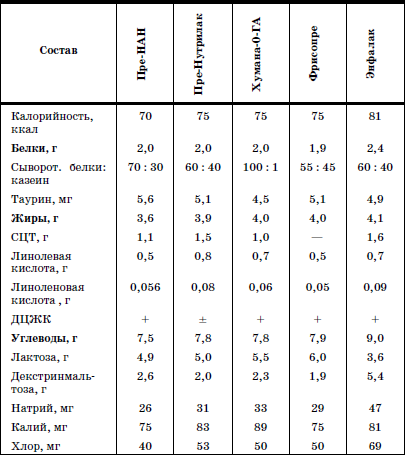
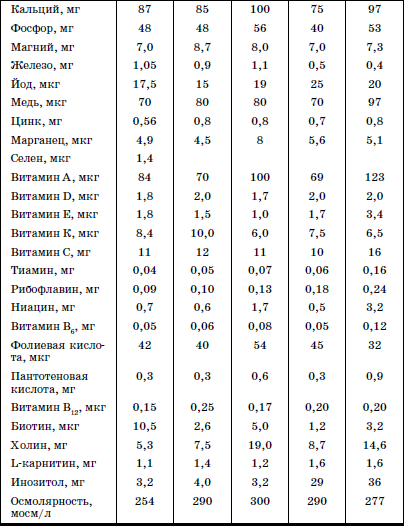
Перевод ребенка на адаптированную молочную смесь проводится постепенно, по достижении им массы 2500 г. В небольшом объеме, при необходимости, специализированная смесь может сохраняться в питании на протяжении нескольких месяцев. Состав отдельных специализированных смесей представлен в табл.3.
Таблица 3
Прикорм недоношенным детям вводят в обычные сроки или на две недели раньше. Однако последовательность введения новых продуктов имеет свои особенности, связанные с характерными для них нарушениями со стороны желудочно-кишечного тракта. Первым целесообразно вводить фруктовое пюре (яблоко) без сахара промышленного производства. Затем, в случае хорошей переносимости, вводят соки. Каши могут назначаться раньше, чем овощные пюре, но не ранее 4-месячного возраста. Сначала вводятся безглютеновые и безмолочные каши. Они разводятся смесями, которыми вскармливается ребенок. При развитии железодефицитной анемии мясо в питание вводят с 5-6-месячного возраста. При вскармливании специализированными высокобелковыми молочными смесями творог вводится после 6 мес.
Вскармливание недоношенного ребенка требует постоянного контроля его физического развития и расчета питания. Расчет питания проводится «энергетическим» методом с учетом калорийности используемой смеси. Энергетические потребности недоношенных детей в возрасте 10–14 дней составляют 100–120 ккал/кг/сут. и к 17-му дню возрастают до 130 ккал/ кг/сут., к концу месяца достигают 130–140 ккал/кг/сут. Начиная со второго месяца жизни ребенка, родившегося с массой тела более 1500 г, калорийность ежемесячно снижается на 5 ккал/кг до норм, принятых для недоношенных. Снижение калорийности питания детей с массой тела при рождении менее 1500 г проводится после 3-месячного возраста.
3. Реабилитация недоношенных детей с неврологической патологией
ГЛАВА 2. Инфекции и специфические средства защиты (вакцинация)
Приобретенный иммунитет формируется в процессе жизни ребенка. Он может возникнуть после перенесенного инфекционного заболевания и называться инфекционным иммунитетом, который сохраняется или пожизненно (после кори, ветряной оспы, полиомиелита), или кратковременно (острые кишечные инфекции, ОРВИ).
Возможно формирование специфического иммунитета и через вакцинацию – это активный, поствакцинальный иммунитет, который сохраняется 5-10 лет (корь, дифтерия, столбняк, полиомиелит) и при своевременной вакцинации может держаться всю жизнь.
Пассивный иммунитет создается при введении готовых антител в виде иммуноглобулинов, в состав которых входят IgG (80 %), IgM (10 %), IgA (10–15 %). Эти же антитела попадают в организм ребенка при переливании крови, плазмы, сыворотки, но сохраняются всего 3–6 месяцев.
Разновидностью пассивного иммунитета является трансплацентарный иммунитет, осуществляемый путем передачи готовых антител от матери к плоду через плаценту, который также сохраняется 3–6 месяцев. Способность проникать через плаценту обладают только антитела класса IgG, поэтому младенцы первых месяцев жизни не восприимчивы к кори. IgG надежно защищает от коревого вируса, но совершенно не способен нейтрализовать возбудитель коклюша, который особенно тяжело протекает у детей этого возраста (смертельно тяжело). Это обусловлено тем, что антибактериальным действием обладает IgA, который через плаценту не проникает, и даже невысокий его уровень достигается только к 12–24 месяцам жизни. В связи с этим дети первого года чрезвычайно восприимчивы к бактериальной инфекции.
Переход IgG через плаценту осуществляется в последние недели беременности, поэтому у недоношенных детей содержание IgG может быть низким или полностью отсутствовать. Собственный синтез IgG начинается только после рождения, уровня взрослого человека он достигает к 6–7 годам.
Для секреторного IgA характерна локализация на слизистой дыхательных путей, пищеварительной системы, которые он защищает, а также в женском молоке. Синтез секреторного IgA при рождении ребенка отсутствует, нарастает очень медленно, и в раннем возрасте содержание его в 4–5 раз ниже, чем у взрослого человека. Этим можно объяснить особую восприимчивость новорожденных и детей первых месяцев и лет жизни к кишечным и респираторным (ОРВИ) заболеваниям. В условиях незрелости системного иммунитета важнейшим условием сохранения их здоровья является грудное молоко матери, содержащее большое количество секреторного IgA.
Относительная иммунологическая незащищенность, отмечаемая до 1,5–3 лет, обусловливает повышенную восприимчивость к инфекциям детей этого возраста и их повышенную смертность.
В повседневной практике прежде всего приходится иметь дело с проявлениями бактериальной инфекции. Это – дифтерия, коклюш, скарлатина, менингит, дизентерия, сальмонеллез и др. Следующая группа – вирусные инфекции (ОРВИ, корь, краснуха, паротит, полиомиелит, гепатиты, ВИЧ-инфекция и др.).
1. Профилактика инфекционных заболеваний в доме ребенка
2. Вакцинопрофилактика
3. Поствакцинальные реакции и осложнения
Учет результатов лабораторных и дополнительных инструментальных исследований, заключения и рекомендации специалистов позволяют выработать индивидуальный план лечения и реабилитации детей. В основе лечебной и реабилитационной работы лежит организация рационального и адекватного вскармливания недоношенного и маловесного ребенка. Несомненно, лучшим питанием для любого новорожденного является материнское молоко; для недоношенного это тем более значимо, поскольку молоко преждевременно родившей женщины соответствует нутритивным потребностям и функциональным возможностям ее младенца. Однако дети, поступающие на воспитание в интернатные учреждения, как правило, лишены грудного вскармливания уже с рождения.
В этой ситуации единственной приемлемой альтернативой материнскому молоку являются специализированные смеси. Они отличаются по составу от стандартных адаптированных смесей, содержат больше белка (1,9–2,4 г/100 мл), что обусловлено повышенной потребностью в нем недоношенных. Особое значение имеет качество белка. В связи с этим в современных специализированных смесях преобладает сывороточная фракция. Смеси на основе белка сои не применяются, так как усвоение белков, углеводов и минеральных веществ из них незрелым ребенком затруднено.
Для лучшего усвоения углеводного компонента в смеси введена декстринмальтоза. Содержание витаминов, минеральных веществ и микроэлементов повышено в соответствии с потребностями детей. Обязательными компонентами являются таурин и L-карнитин. Энергетическая ценность специальных смесей несколько выше обычных.
Перевод ребенка на адаптированную молочную смесь проводится постепенно, по достижении им массы 2500 г. В небольшом объеме, при необходимости, специализированная смесь может сохраняться в питании на протяжении нескольких месяцев. Состав отдельных специализированных смесей представлен в табл.3.
Таблица 3
Состав некоторых специализированных смесей для недоношенных детей (на 100 мл)


Прикорм недоношенным детям вводят в обычные сроки или на две недели раньше. Однако последовательность введения новых продуктов имеет свои особенности, связанные с характерными для них нарушениями со стороны желудочно-кишечного тракта. Первым целесообразно вводить фруктовое пюре (яблоко) без сахара промышленного производства. Затем, в случае хорошей переносимости, вводят соки. Каши могут назначаться раньше, чем овощные пюре, но не ранее 4-месячного возраста. Сначала вводятся безглютеновые и безмолочные каши. Они разводятся смесями, которыми вскармливается ребенок. При развитии железодефицитной анемии мясо в питание вводят с 5-6-месячного возраста. При вскармливании специализированными высокобелковыми молочными смесями творог вводится после 6 мес.
Вскармливание недоношенного ребенка требует постоянного контроля его физического развития и расчета питания. Расчет питания проводится «энергетическим» методом с учетом калорийности используемой смеси. Энергетические потребности недоношенных детей в возрасте 10–14 дней составляют 100–120 ккал/кг/сут. и к 17-му дню возрастают до 130 ккал/ кг/сут., к концу месяца достигают 130–140 ккал/кг/сут. Начиная со второго месяца жизни ребенка, родившегося с массой тела более 1500 г, калорийность ежемесячно снижается на 5 ккал/кг до норм, принятых для недоношенных. Снижение калорийности питания детей с массой тела при рождении менее 1500 г проводится после 3-месячного возраста.
3. Реабилитация недоношенных детей с неврологической патологией
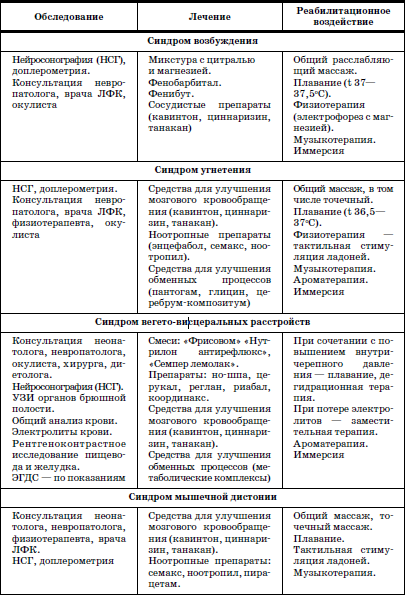
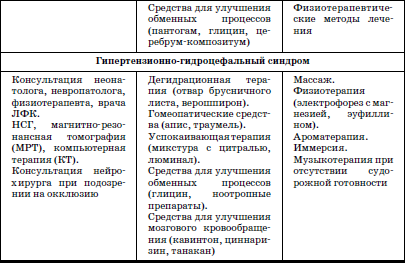
Характерной особенностью здоровья недоношенных детей являются разнообразные проявления неврологической патологии. Схемы диагностических, лечебных и реабилитационных алгоритмов представлены в табл. 4–5.
Таблица 4
• Гипоксическое поражение ЦНС, синдром угнетения.
• Недоношенность (в том числе гестационного возраста менее 32 недель).
Таблица 5


• Нарушение мышечного кровообращения.
• Спинальные нарушения (ишемия) в шейном отделе (паретичные или патологические установки кистей).
• Невозможность по тяжести состояния использовать общепринятые методы реабилитации.
Детям 1 мес. – 1 год
• Перинатальное поражение ЦНС.
• Синдром мышечной дистонии.
• Синдром вегето-висцеральных нарушений.
• Задержка развития тонкой моторики.
• Задержка речевого развития.
Противопоказания
• Судороги и судорожная готовность.
• Острый период внутричерепного кровоизлияния (до 3 недель).
• Состояния, сопровождающиеся интоксикацией.
• Заболевания кожи.
Таблица 4
Схема диагностических и лечебных алгоритмов при некоторых неврологических симптомах (Г.В. Яцык с соавт., 2002)


Показания к применению тактильного стимулирующего массажа кистей и пальцев рук (тонкий пальцевой тренинг)
Детям до 1 месяца• Гипоксическое поражение ЦНС, синдром угнетения.
• Недоношенность (в том числе гестационного возраста менее 32 недель).
Таблица 5
Аминокислотно-витаминный метаболитный комплекс (глицин, биотридин, лимонтар)(По Г.В. Яцык с соавт.)


• Нарушение мышечного кровообращения.
• Спинальные нарушения (ишемия) в шейном отделе (паретичные или патологические установки кистей).
• Невозможность по тяжести состояния использовать общепринятые методы реабилитации.
Детям 1 мес. – 1 год
• Перинатальное поражение ЦНС.
• Синдром мышечной дистонии.
• Синдром вегето-висцеральных нарушений.
• Задержка развития тонкой моторики.
• Задержка речевого развития.
Противопоказания
• Судороги и судорожная готовность.
• Острый период внутричерепного кровоизлияния (до 3 недель).
• Состояния, сопровождающиеся интоксикацией.
• Заболевания кожи.
Методика
Методика включает следующие упражнения.
1. Поглаживание наружной и внутренней поверхности руки ребенка до локтя от периферии к центру – по 6 раз каждую руку.
2. Спиралевидные поглаживания с легким нажимом по раскрытой ладони ребенка с выводом большого пальца – по 10 раз.
3. Разбигание и сгибание всех пальцев руки ребенка – по 2 раза каждый палец.
4. Точечные нажатия большим и указательным пальцами на середину каждой фаланги каждого пальца руки по направлению от кончика к основанию.
5. Отведение и приведение большого пальца руки ребенка вперед-назад по кругу.
Таким образом, выхаживание недоношенных детей в условиях дома ребенка, профилактика инвалидизации является сложной комплексной проблемой, в решении которой должен принимать участие как медицинский, так и педагогический персонал.
ГЛАВА 2. Инфекции и специфические средства защиты (вакцинация)
Инфекции – основная причина нарушения здоровья у детей. Их распространение зависит от восприимчивости к инфекционному началу. При кори, ветряной оспе восприимчивость достигает 100 %, при дифтерии – 20, при гепатите А – 40–60 % и т. д.
Восприимчивость в свою очередь зависит от иммунитета, т. е. от «способа защиты организма от живых тел и веществ, несущих на себе признаки генетической чужеродности»
(Р.В. Петров).
Типы иммунитета
Иммунитет может быть врожденным (т. е. естественным). На него влияет пол ребенка: он более устойчив у девочек, так как их клетки содержат две X (икс) хромосомы, в отличие от мальчиков, а именно в Х-хромосомах содержатся иммунные гены. Однако при воздействии на организм неблагоприятных факторов (переохлаждение, гиповитаминоз, перегревание и др.) уровень естественного иммунитета существенно снижается.Приобретенный иммунитет формируется в процессе жизни ребенка. Он может возникнуть после перенесенного инфекционного заболевания и называться инфекционным иммунитетом, который сохраняется или пожизненно (после кори, ветряной оспы, полиомиелита), или кратковременно (острые кишечные инфекции, ОРВИ).
Возможно формирование специфического иммунитета и через вакцинацию – это активный, поствакцинальный иммунитет, который сохраняется 5-10 лет (корь, дифтерия, столбняк, полиомиелит) и при своевременной вакцинации может держаться всю жизнь.
Пассивный иммунитет создается при введении готовых антител в виде иммуноглобулинов, в состав которых входят IgG (80 %), IgM (10 %), IgA (10–15 %). Эти же антитела попадают в организм ребенка при переливании крови, плазмы, сыворотки, но сохраняются всего 3–6 месяцев.
Разновидностью пассивного иммунитета является трансплацентарный иммунитет, осуществляемый путем передачи готовых антител от матери к плоду через плаценту, который также сохраняется 3–6 месяцев. Способность проникать через плаценту обладают только антитела класса IgG, поэтому младенцы первых месяцев жизни не восприимчивы к кори. IgG надежно защищает от коревого вируса, но совершенно не способен нейтрализовать возбудитель коклюша, который особенно тяжело протекает у детей этого возраста (смертельно тяжело). Это обусловлено тем, что антибактериальным действием обладает IgA, который через плаценту не проникает, и даже невысокий его уровень достигается только к 12–24 месяцам жизни. В связи с этим дети первого года чрезвычайно восприимчивы к бактериальной инфекции.
Переход IgG через плаценту осуществляется в последние недели беременности, поэтому у недоношенных детей содержание IgG может быть низким или полностью отсутствовать. Собственный синтез IgG начинается только после рождения, уровня взрослого человека он достигает к 6–7 годам.
Для секреторного IgA характерна локализация на слизистой дыхательных путей, пищеварительной системы, которые он защищает, а также в женском молоке. Синтез секреторного IgA при рождении ребенка отсутствует, нарастает очень медленно, и в раннем возрасте содержание его в 4–5 раз ниже, чем у взрослого человека. Этим можно объяснить особую восприимчивость новорожденных и детей первых месяцев и лет жизни к кишечным и респираторным (ОРВИ) заболеваниям. В условиях незрелости системного иммунитета важнейшим условием сохранения их здоровья является грудное молоко матери, содержащее большое количество секреторного IgA.
Относительная иммунологическая незащищенность, отмечаемая до 1,5–3 лет, обусловливает повышенную восприимчивость к инфекциям детей этого возраста и их повышенную смертность.
В повседневной практике прежде всего приходится иметь дело с проявлениями бактериальной инфекции. Это – дифтерия, коклюш, скарлатина, менингит, дизентерия, сальмонеллез и др. Следующая группа – вирусные инфекции (ОРВИ, корь, краснуха, паротит, полиомиелит, гепатиты, ВИЧ-инфекция и др.).
1. Профилактика инфекционных заболеваний в доме ребенка
Профилактика инфекций базируется на соблюдении трех основных принципов.
1. Предупреждение заноса инфекции в коллектив.
2. Прерывание путей ее распространения.
3. Повышение невосприимчивости детей к инфекционным заболеваниям.
Реализация первого принципа осуществляется через предварительное (в том числе лабораторное) обследование ребенка в условиях роддома, детской больницы, детской поликлиники с уведомлением об отсутствии контактов с инфекционными больными в последние 3 недели. С этой же целью каждый сотрудник при приеме на работу в дом ребенка проходит медицинский осмотр и лабораторное обследование.
Кроме того, весь штат сотрудников должен быть вакцинирован против дифтерии, столбняка и подвергаться ревакцинации каждые 10 лет. Обязательны вакцинация против кори, полиомиелита, эпидемического паротита, краснухи, проверка на инфицированность туберкулезом с помощью пробы Манту.
Второй принцип – предупреждение распространения инфекции в доме ребенка определяется рядом установок общего типа:
• Правильное размещение групп в изолированных блоках, с отдельным входом, с необходимым набором помещений (раздевалка, игровая комната, столовая, спальня, горшечная, душевая); для временного содержания заболевшего ребенка должен быть изолятор.
• Рациональная организация работы пищеблока. Исключаются из рациона продукты без термической обработки (творог, сметана, салаты). К работе на пищеблоке не допускаются лица с признаками инфицирования порезов, царапин, паранихиями, фурункулами, а также с симптомами вирусных, бактериальных и других инфекций и т. п.
Исключительно важное значение имеет и внутригрупповая профилактика. Последняя во многом строится с учетом путей передачи инфекции. Так, при кишечной инфекции, при гепатите А лидирует орально-фекальный путь передачи, а также непосредственно от больного к здоровому или опосредованно – через руки персонала, одежду, постельные принадлежности, загрязненные предметы, игрушки и, особенно, через пищу и воду. Поэтому персоналу прививается культура мытья рук, проводится систематическая влажная уборка помещений и обработка предметов обихода дезинфицирующими растворами.
Заключительная дезинфекция – при удалении больного. Последняя, как правило, проводится или контролируется специалистами службы дезинфекции.
Профилактическая дезинфекция – выполняется постоянно персоналом дома ребенка.
Положение, ответственность и должностные обязанности сотрудников, осуществляющих в учреждении дезинфекционную деятельность, должны быть разработаны в доме ребенка и согласованы с территориальным центром Госсанэпиднадзора. Для производственного контроля за этим процессом руководитель учреждения приказом назначает работника, ответственного за эту работу, который должен получить специальную подготовку на курсах специализации по дезинфекционному делу на базе территориального центра Госсанэпиднадзора.
Для профилактической дезинфекции применяют наиболее доступные и безопасные для окружающих физические и химические средства, содержащие в своем составе катионные поверхностно-активные вещества (КПАВ). При уборке помещений применяют кальцинированную соду, синтетические моющие средства (CMC).
Столы для белья должны иметь гладкую поверхность и протираться дезинфицирующими препаратами после каждого ребенка. Предметы, которые дети часто берут в рот, также подвергаются обеззараживанию. Мягкие игрушки следует закреплять за конкретными детьми.
Парентеральный (внутривенный, внутримышечный) путь передачи инфекции у детей имеет место при гепатите В, гепатите С, ВИЧ-инфекции. При этом важно знать, что носители вирусов гепатита В и С не представляют опасности для окружающих. Однако если ребенок, носитель вируса гепатита В или С, получил травму, сопровождающуюся кровотечением, необходимо незамедлительно убрать кровь, обработать загрязненные предметы дезинфицирующими средствами и все манипуляции проводить в перчатках. Такие дети должны иметь индивидуальную посуду и игрушки.
Для предупреждения распространения заболеваний, передающихся воздушно-капельным путем, решающее значение имеет незамедлительная изоляция заболевшего.
Во многом профессиональная грамотность как медицинского, так и педагогического персонала дома ребенка, способного самостоятельно, в любое время суток, выявить заболевшего, изолировать его, постоянно соблюдать все необходимые меры по санитарно-противоэпидемическому режиму, – основа предупреждения распространения инфекции в группах. Сигналом о начале заболевания служат прежде всего изменения в поведении ребенка, нарушение аппетита, цвета кожных покровов, появление сыпи, кашля, насморка и т. д. Все это должно быть предметом пристального внимания каждого, кто ухаживает за ребенком. В этом плане большую роль играет не только внешний осмотр, но и осмотр зева, слизистой рта. Тщательный ежедневный медицинский осмотр и постоянное наблюдение за поведением детей со стороны ухаживающего персонала – основа ранней диагностики инфекционного процесса.
Третий принцип, обеспечивающий предупреждение инфекционных заболеваний в доме ребенка, – повышение невосприимчивости детей к этим заболеваниям. Здесь решающая роль принадлежит вакцинопрофилактике.
1. Предупреждение заноса инфекции в коллектив.
2. Прерывание путей ее распространения.
3. Повышение невосприимчивости детей к инфекционным заболеваниям.
Реализация первого принципа осуществляется через предварительное (в том числе лабораторное) обследование ребенка в условиях роддома, детской больницы, детской поликлиники с уведомлением об отсутствии контактов с инфекционными больными в последние 3 недели. С этой же целью каждый сотрудник при приеме на работу в дом ребенка проходит медицинский осмотр и лабораторное обследование.
Кроме того, весь штат сотрудников должен быть вакцинирован против дифтерии, столбняка и подвергаться ревакцинации каждые 10 лет. Обязательны вакцинация против кори, полиомиелита, эпидемического паротита, краснухи, проверка на инфицированность туберкулезом с помощью пробы Манту.
Второй принцип – предупреждение распространения инфекции в доме ребенка определяется рядом установок общего типа:
• Правильное размещение групп в изолированных блоках, с отдельным входом, с необходимым набором помещений (раздевалка, игровая комната, столовая, спальня, горшечная, душевая); для временного содержания заболевшего ребенка должен быть изолятор.
• Рациональная организация работы пищеблока. Исключаются из рациона продукты без термической обработки (творог, сметана, салаты). К работе на пищеблоке не допускаются лица с признаками инфицирования порезов, царапин, паранихиями, фурункулами, а также с симптомами вирусных, бактериальных и других инфекций и т. п.
Исключительно важное значение имеет и внутригрупповая профилактика. Последняя во многом строится с учетом путей передачи инфекции. Так, при кишечной инфекции, при гепатите А лидирует орально-фекальный путь передачи, а также непосредственно от больного к здоровому или опосредованно – через руки персонала, одежду, постельные принадлежности, загрязненные предметы, игрушки и, особенно, через пищу и воду. Поэтому персоналу прививается культура мытья рук, проводится систематическая влажная уборка помещений и обработка предметов обихода дезинфицирующими растворами.
Организация и проведение дезинфекционных мероприятий
Текущая дезинфекция – в период нахождения больного в доме ребенка.Заключительная дезинфекция – при удалении больного. Последняя, как правило, проводится или контролируется специалистами службы дезинфекции.
Профилактическая дезинфекция – выполняется постоянно персоналом дома ребенка.
Положение, ответственность и должностные обязанности сотрудников, осуществляющих в учреждении дезинфекционную деятельность, должны быть разработаны в доме ребенка и согласованы с территориальным центром Госсанэпиднадзора. Для производственного контроля за этим процессом руководитель учреждения приказом назначает работника, ответственного за эту работу, который должен получить специальную подготовку на курсах специализации по дезинфекционному делу на базе территориального центра Госсанэпиднадзора.
Для профилактической дезинфекции применяют наиболее доступные и безопасные для окружающих физические и химические средства, содержащие в своем составе катионные поверхностно-активные вещества (КПАВ). При уборке помещений применяют кальцинированную соду, синтетические моющие средства (CMC).
Столы для белья должны иметь гладкую поверхность и протираться дезинфицирующими препаратами после каждого ребенка. Предметы, которые дети часто берут в рот, также подвергаются обеззараживанию. Мягкие игрушки следует закреплять за конкретными детьми.
Парентеральный (внутривенный, внутримышечный) путь передачи инфекции у детей имеет место при гепатите В, гепатите С, ВИЧ-инфекции. При этом важно знать, что носители вирусов гепатита В и С не представляют опасности для окружающих. Однако если ребенок, носитель вируса гепатита В или С, получил травму, сопровождающуюся кровотечением, необходимо незамедлительно убрать кровь, обработать загрязненные предметы дезинфицирующими средствами и все манипуляции проводить в перчатках. Такие дети должны иметь индивидуальную посуду и игрушки.
Для предупреждения распространения заболеваний, передающихся воздушно-капельным путем, решающее значение имеет незамедлительная изоляция заболевшего.
Во многом профессиональная грамотность как медицинского, так и педагогического персонала дома ребенка, способного самостоятельно, в любое время суток, выявить заболевшего, изолировать его, постоянно соблюдать все необходимые меры по санитарно-противоэпидемическому режиму, – основа предупреждения распространения инфекции в группах. Сигналом о начале заболевания служат прежде всего изменения в поведении ребенка, нарушение аппетита, цвета кожных покровов, появление сыпи, кашля, насморка и т. д. Все это должно быть предметом пристального внимания каждого, кто ухаживает за ребенком. В этом плане большую роль играет не только внешний осмотр, но и осмотр зева, слизистой рта. Тщательный ежедневный медицинский осмотр и постоянное наблюдение за поведением детей со стороны ухаживающего персонала – основа ранней диагностики инфекционного процесса.
Третий принцип, обеспечивающий предупреждение инфекционных заболеваний в доме ребенка, – повышение невосприимчивости детей к этим заболеваниям. Здесь решающая роль принадлежит вакцинопрофилактике.
2. Вакцинопрофилактика
Установлено, что только массовая вакцинация, охватывающая не менее 95 % населения, особенно детского возраста, обеспечивает надежный заслон развитию эпидемий, и прежде всего у детей первых двух лет жизни.
Следует сказать, что отступление от этого правила является одной из главных причин развития эпидемий. Так, эпидемии дифтерии, пик которой пришелся на 1994 г., предшествовало падение вакцинированности населения до 67 %, причем особенно резко выраженное у взрослых, поэтому последние составили почти 80 % заболевших и умерших, а общее число потерь в Российской Федерации превысило 4000 человек. Ликвидировать эпидемию удалось только благодаря росту вакцинированности до 95 %, прежде всего – детского населения. Однако спорадические случаи этого заболевания, преимущественно у взрослых, сохраняются, поэтому недопустимо снижать уровень привитости детей.
В настоящее время Федеральным законом «Об иммунопрофилактике инфекционных болезней» (1998) расширен национальный календарь обязательных профилактических прививок за счет вакцинации против гепатита В и краснухи. В окончательном варианте он утвержден в 2002 г. (табл. 6).
При эпидемическом неблагополучии возможна дополнительная вакцинация против других инфекций (менингит, клещевой энцефалит, брюшной тиф, холера, сибирская язва и др.).
Таблица 6

Второй тип содержит инактивированные токсины (анатоксины), которые используются в профилактике тех заболеваний, где тяжесть процесса определяется токсинами, выделяемыми бактериями, почему и необходимо формирование антител, направленных против этих субстанций. Классическим примером является ассоциированная (комплексная) вакцина АДС, содержащая анатоксины дифтерии и столбняка.
Третий тип – вакцины, состоящие из живых, аттенуированных вирусов: коревая (ЖКВ), паротитная (ЖПВ), полиомиелитная (ОПВ – оральная полиомиелитная вакцина) и др.
Четвертый тип – БЦЖ – вакцина из микроба, вызывающего туберкулез рогатого скота, но при введении человеку возникает легкая инфекция с активной выработкой противотуберкулезных антител.
Пятый тип – генно-инженерные, рекомбинантные, субъединичные и другие вакцины, созданные с использованием новейших биотехнологий. Это вакцины против гепатита В, гриппа и др.
Шестой тип – ассоциированные вакцины, в состав которых входит несколько моновакцин, например, АКДС – ассоциированная коклюшно-дифтерийно-столбнячная вакцина.
Подкожное введение обычно осуществляется в подлопаточную область (живые вакцины – коревая, краснушная, паротитная и др.).
Внутрикожно строго вводится вакцина БЦЖ в область наружной поверхности плеча.
Наконец, живая полиомиелитная вакцина (ОПВ) применяется перорально.
Степень накопления защитных антител после введения вакцины у разных детей различна: от максимальной (титр 1:640-1280) до минимальной (1:80-1:40), а титр 1:20 свидетельствует об их отсутствии (серонегативный вариант).
Прививки проводятся медицинским персоналом в учреждении, имеющем лицензию на этот вид деятельности. Вакцинацию лучше проводить натощак в утренние часы, в положении лежа или сидя, и в течение 30 мин должно быть обеспечено постоянное наблюдение. Сообщения о появлении побочных реакций необходимо направлять в адрес ГИСК им. А.А. Тарасевича: 119002, Москва, пер. Сивцев Вражек, д. 4, тел. (495) 241-3922.
Следует сказать, что отступление от этого правила является одной из главных причин развития эпидемий. Так, эпидемии дифтерии, пик которой пришелся на 1994 г., предшествовало падение вакцинированности населения до 67 %, причем особенно резко выраженное у взрослых, поэтому последние составили почти 80 % заболевших и умерших, а общее число потерь в Российской Федерации превысило 4000 человек. Ликвидировать эпидемию удалось только благодаря росту вакцинированности до 95 %, прежде всего – детского населения. Однако спорадические случаи этого заболевания, преимущественно у взрослых, сохраняются, поэтому недопустимо снижать уровень привитости детей.
В настоящее время Федеральным законом «Об иммунопрофилактике инфекционных болезней» (1998) расширен национальный календарь обязательных профилактических прививок за счет вакцинации против гепатита В и краснухи. В окончательном варианте он утвержден в 2002 г. (табл. 6).
При эпидемическом неблагополучии возможна дополнительная вакцинация против других инфекций (менингит, клещевой энцефалит, брюшной тиф, холера, сибирская язва и др.).
Таблица 6
Национальный календарь профилактических прививок, 2002 г.1

Примечания.
1 Иммунизация в рамках Национального календаря проводится вакцинами отечественного и зарубежного производства, зарегистрированными и разрешенными к применению в установленном порядке. Применяемые для профилактических прививок вакцины, кроме БЦЖ, можно вводить одновременно (или с интервалом 1 мес.) разными шприцами в разные участки тела.
2 Детей, родившихся от матерей – носителей вируса гепатита В или больных гепатитом В в 3-м триместре беременности, прививают по схеме 0-1-2-12 мес.
3 Ревакцинация против туберкулеза в 7 лет проводится туберкулиноотрицательным детям, не инфицированным микобактериями туберкулеза.
4 Вакцинация против гепатита В в 13 лет проводится ранее не привитым или получившим только одну прививку.
5 Вакцинацию против краснухи проводят девочкам в 13 лет, ранее не привитым или получившим только одну прививку.
6 Ревакцинацию против туберкулеза в 14 лет проводят туберкулиноотрицательным детям, не инфицированным туберкулезом и не получившим прививку в 7 лет.
Характеристика вакцинальных препаратов
Первый тип включает цельные убитые микроорганизмы (бактериальные вакцины). Это коклюшная, брюшнотифозная, холерная вакцины, а также – инактивированные вирусные вакцины (полиомиелитная вакцина Солка – ИПВ).Второй тип содержит инактивированные токсины (анатоксины), которые используются в профилактике тех заболеваний, где тяжесть процесса определяется токсинами, выделяемыми бактериями, почему и необходимо формирование антител, направленных против этих субстанций. Классическим примером является ассоциированная (комплексная) вакцина АДС, содержащая анатоксины дифтерии и столбняка.
Третий тип – вакцины, состоящие из живых, аттенуированных вирусов: коревая (ЖКВ), паротитная (ЖПВ), полиомиелитная (ОПВ – оральная полиомиелитная вакцина) и др.
Четвертый тип – БЦЖ – вакцина из микроба, вызывающего туберкулез рогатого скота, но при введении человеку возникает легкая инфекция с активной выработкой противотуберкулезных антител.
Пятый тип – генно-инженерные, рекомбинантные, субъединичные и другие вакцины, созданные с использованием новейших биотехнологий. Это вакцины против гепатита В, гриппа и др.
Шестой тип – ассоциированные вакцины, в состав которых входит несколько моновакцин, например, АКДС – ассоциированная коклюшно-дифтерийно-столбнячная вакцина.
Место введения вакцины
Внутримышечное введение дает наименьшую местную реакцию (АКДС), вакцина против гепатита В). До 18 месяцев используется переднебоковая часть бедра (в ягодичную область, где имеет место скопление жировой клетчатки и возможно повреждение сосудов, седалищного нерва, – нежелательно), у более старших – верхняя часть плеча (дельтовидная мышца).Подкожное введение обычно осуществляется в подлопаточную область (живые вакцины – коревая, краснушная, паротитная и др.).
Внутрикожно строго вводится вакцина БЦЖ в область наружной поверхности плеча.
Наконец, живая полиомиелитная вакцина (ОПВ) применяется перорально.
Степень накопления защитных антител после введения вакцины у разных детей различна: от максимальной (титр 1:640-1280) до минимальной (1:80-1:40), а титр 1:20 свидетельствует об их отсутствии (серонегативный вариант).
Прививки проводятся медицинским персоналом в учреждении, имеющем лицензию на этот вид деятельности. Вакцинацию лучше проводить натощак в утренние часы, в положении лежа или сидя, и в течение 30 мин должно быть обеспечено постоянное наблюдение. Сообщения о появлении побочных реакций необходимо направлять в адрес ГИСК им. А.А. Тарасевича: 119002, Москва, пер. Сивцев Вражек, д. 4, тел. (495) 241-3922.
3. Поствакцинальные реакции и осложнения
Поствакцинальные реакции характеризуются кратковременным и цикличным течением и обычно не вызывают серьезных длительных расстройств. В состоянии ребенка в условиях массовой вакцинации неизбежно совпадение начала многих заболеваний с поствакцинальным периодом, что диктует необходимость проведения дифференциальной диагностики. В противном случае ошибочная трактовка их как поствакцинальных реакций и осложнений ведет к неверной терапии, что неизбежно ухудшает их прогноз.
При решении этих вопросов следует использовать определенные ориентиры.
Сроки появления поствакцинальных реакций
При вакцинах II типа (анатоксин дифтерии, столбняка) реакции возникают максимально в течение 2 суток после введения. При коревой, краснушной, паротитной – в сроки 4-14 дней, при живой полиомиелитной вакцине (ОПВ) они удлиняются до 30 дней, а у контактных – и до 60 дней.
Характерные клинические симптомы
На вакцину АКДС у большинства детей реакции не наблюдается. У некоторых в первые 1–2 дня отмечаются повышение температуры (37,7-39 °C), беспокойство, нарушение сна, снижение аппетита, изредка рвота и местная реакция в виде гиперемии и отечности. Подобные реакции обычно заканчиваются благоприятно. У детей с аллергией может появляться сыпь, которая при этом чаще провоцируется пищевыми погрешностями.
Вакцинация ОПВ – оральной полиомиелитной вакциной не вызывает ни общей, ни местной реакции. Исключительно редко (1:1,5 млн) развивается вакциноассоциированный полиомиелит.
Паротитная иммунизация, как правило, протекает бессимптомно, и только у отдельных детей повышается температура, а в редких случаях – возникает незначительное увеличение околоушных желез.
Коревая вакцина у большинства детей не сопровождается никакими клиническими реакциями, но у 5-15 % детей (по данным В.Ф. Учайкина) в период 4-14 дней появляются специфические признаки легкой коревой инфекции: повышение температуры (37,5-38 °C), катаральные явления (кашель, незначительный конъюнктивит, ринит), не обильная бледно-розовая сыпь в течение 2–3 дней.
Необходимые мероприятия при выраженных поствакцинальных реакциях
При температуре 38,5-39 С целесообразно назначение жаропонижающих средств (парацетамол, панадол, тайленол), при кожных аллергических проявлениях – антигистаминные препараты (пипольфен, дипразин, тавегил, супрастин). Витаминизированное обильное питье.
Все эти сведения заносятся в историю развития за подписью врача.
Поствацинальные осложнения встречаются редко. Симптомами вакцинального осложнения на АКДС являются: гипертермия (t 40 °C и выше), обширные местные реакции в виде резкой гиперемии и отека на месте введения. Со стороны центральной нервной системы – пронзительный крик, иногда судороги (связываются с повышением внутричерепного давления), остановка взора. По данным В.Ф. Учайкина, подобные осложнения встречаются с частотой 1:250 тыс. – 500 тыс. доз.
В этих условиях обязательно назначение жаропонижающих средств (парацетамола), анальгина и пипольфена внутримышечно, физическое охлаждение.
При судорожном синдроме со стойким нарушением сознания, при наличии гипертензионно-гидроцефального синдрома внутримышечно вводятся лазикс, преднизолон, седуксен (реланиум, диазепам).
Появление бронхиальной обструкции, крупа чаще всего определяется наслоением на вакцинальный процесс острой респираторно-вирусной инфекции. Для устранения обструкции – пипольфен, спазмолитики (но-шпа, папаверин), возможно – нейролептики (аминазин, дроперидол), при нарастании симптомов – преднизолон.
Исключительно редким осложнением аллергического характера являются отек Квинке и анафилактический шок.
При решении этих вопросов следует использовать определенные ориентиры.
Сроки появления поствакцинальных реакций
При вакцинах II типа (анатоксин дифтерии, столбняка) реакции возникают максимально в течение 2 суток после введения. При коревой, краснушной, паротитной – в сроки 4-14 дней, при живой полиомиелитной вакцине (ОПВ) они удлиняются до 30 дней, а у контактных – и до 60 дней.
Характерные клинические симптомы
На вакцину АКДС у большинства детей реакции не наблюдается. У некоторых в первые 1–2 дня отмечаются повышение температуры (37,7-39 °C), беспокойство, нарушение сна, снижение аппетита, изредка рвота и местная реакция в виде гиперемии и отечности. Подобные реакции обычно заканчиваются благоприятно. У детей с аллергией может появляться сыпь, которая при этом чаще провоцируется пищевыми погрешностями.
Вакцинация ОПВ – оральной полиомиелитной вакциной не вызывает ни общей, ни местной реакции. Исключительно редко (1:1,5 млн) развивается вакциноассоциированный полиомиелит.
Паротитная иммунизация, как правило, протекает бессимптомно, и только у отдельных детей повышается температура, а в редких случаях – возникает незначительное увеличение околоушных желез.
Коревая вакцина у большинства детей не сопровождается никакими клиническими реакциями, но у 5-15 % детей (по данным В.Ф. Учайкина) в период 4-14 дней появляются специфические признаки легкой коревой инфекции: повышение температуры (37,5-38 °C), катаральные явления (кашель, незначительный конъюнктивит, ринит), не обильная бледно-розовая сыпь в течение 2–3 дней.
Необходимые мероприятия при выраженных поствакцинальных реакциях
При температуре 38,5-39 С целесообразно назначение жаропонижающих средств (парацетамол, панадол, тайленол), при кожных аллергических проявлениях – антигистаминные препараты (пипольфен, дипразин, тавегил, супрастин). Витаминизированное обильное питье.
Все эти сведения заносятся в историю развития за подписью врача.
Поствацинальные осложнения встречаются редко. Симптомами вакцинального осложнения на АКДС являются: гипертермия (t 40 °C и выше), обширные местные реакции в виде резкой гиперемии и отека на месте введения. Со стороны центральной нервной системы – пронзительный крик, иногда судороги (связываются с повышением внутричерепного давления), остановка взора. По данным В.Ф. Учайкина, подобные осложнения встречаются с частотой 1:250 тыс. – 500 тыс. доз.
В этих условиях обязательно назначение жаропонижающих средств (парацетамола), анальгина и пипольфена внутримышечно, физическое охлаждение.
При судорожном синдроме со стойким нарушением сознания, при наличии гипертензионно-гидроцефального синдрома внутримышечно вводятся лазикс, преднизолон, седуксен (реланиум, диазепам).
Появление бронхиальной обструкции, крупа чаще всего определяется наслоением на вакцинальный процесс острой респираторно-вирусной инфекции. Для устранения обструкции – пипольфен, спазмолитики (но-шпа, папаверин), возможно – нейролептики (аминазин, дроперидол), при нарастании симптомов – преднизолон.
Исключительно редким осложнением аллергического характера являются отек Квинке и анафилактический шок.
