Страница:
Рис. 11. Возрастные изменения в позвоночнике:Указанные изменения в позвоночнике можно рассматривать как нормальные, физиологичные, связанные с процессом старения организма.
а – позвонки молодого человека; б – позвонки пожилого человека; в – внешний вид и рост человека в результате возрастных изменений
Интересно заметить, что у некоторых людей, не испытывающих болевых ощущений в области спины, рентгеновские снимки показывают большие изменения в телах позвонков. В то же время у многих, страдающих от болей в спине, рентгеновские снимки не выявляют никаких отклонений от нормы. Таким образом, дегенеративные изменения тел позвонков, которые видны на рентгенограмме, далеко не всегда прямо соотносятся со степенью нарушений функций позвоночника.
Грудная клетка образована грудными позвонками, 12 парами ребер и грудиной (рис. 12).
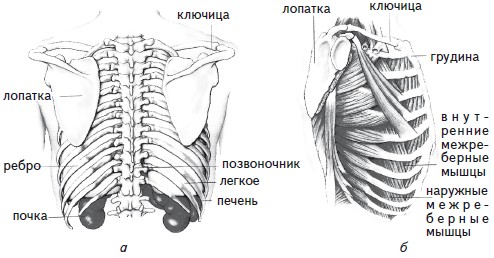
Рис. 12. Грудная клетка:Все ребра своими задними концами соединяются с грудными позвонками (рис. 12, а). Семь верхних пар ребер соединяются впереди с грудиной при помощи хряща. Хрящи VIII, IХ, X ребер прикрепляются к хрящам вышележащих ребер, а последние две пары (XI и XII) ребер имеют свободные передние концы.
а – костная основа (вид сзади); б – мышцы грудной клетки (вид сбоку)
Во время вдоха в соединениях ребер с позвонками происходит вращательное движение, в результате которого передние концы ребер вместе с грудиной приподнимаются и отдаляются от позвоночника, увеличивая тем самым переднезадний размер грудной клетки. А так как ребра изогнуты, то при этом происходит увеличение и поперечного размера грудной клетки. Во время выдоха передние концы ребер, наоборот, опускаются и ребра вращаются таким образом, что грудная клетка уменьшается не только в переднезаднем, но и в поперечном направлении.
Между ребрами расположены межреберные мышцы, которые делятся на наружные и внутренние (рис. 12, б). Волокна наружных межреберных мышц идут сверху вниз и сзади наперед. Волокна внутренних межреберных мышц имеют обратное направление. Первые поднимают передние концы ребер и способствуют вдоху, вторые – опускают их, помогая выдоху.
Снизу грудная клетка отделена от брюшной полости особой мышцей – диафрагмой. Середина (купол) диафрагмы при вдохе опускается вниз, а при выдохе поднимается вверх. Межреберные мышцы и диафрагма являются основными дыхательными мышцами человека.
Плечевой пояс образован двумя лопатками и двумя ключицами. Лопатки свободно прилежат к грудной клетке. Они сочленяются с наружными концами ключиц, которые, в свою очередь, внутренними концами соединяются с грудиной (рис. 12, а, б).
В плечевом поясе возможны разнообразные движения: поднимание и опускание ключиц и лопаток, сдвигание их вперед и отведение назад, круговое движение плечевых суставов вперед-назад и вращение лопаток вокруг их переднезадней оси.
К плечевому поясу прикрепляется очень много различных мышц; нас же интересуют те, которые удерживают его в правильном положении. К таковым относятся: трапециевидные, ромбовидные, широкие мышцы спины и передние зубчатые мышцы. Трапециевидные мышцы начинаются от затылочной кости и грудных позвонков, прикрепляются к наружным концам ключиц и лопаткам. Ромбовидные мышцы начинаются от нижних шейных и верхних грудных позвонков и прикрепляются к лопаткам. Широкие мышцы спины начинаются от грудных, поясничных и крестцовых позвонков, тазовых костей и ребер; при этом, имея косое направление волокон, сходящихся у подмышечных впадин, они прикрепляются к верхней части плечевых костей. Все эти мышцы сближают лопатки, поднимают и опускают их. Передние зубчатые мышцы начинаются от ребер и прикрепляются к лопаткам. Они удерживают лопатки возле ребер и сдвигают их в стороны и вперед. Выполняя функцию, противоположную функции ромбовидных мышц, передние зубчатые мышцы вместе с последними закрепляют (фиксируют) лопатки.
Таз у взрослого человека образуют две тазовые кости и крестец. (До 14–16 лет тазовая кость состоит из соединенных хрящом трех отдельных костей: подвздошной, лобковой и седалищной.) Таз представляет собой кольцо, внутри которого находится полость, содержащая внутренности. Впереди тазовые кости сочленяются между собой с помощью лонного сращения, а сзади почти неподвижно соединяются с крестцом. С обеих сторон таза имеются глубокие суставные ямки (вертлужные впадины) для соединения таза с нижними конечностями.
В тазобедренных суставах возможны разнообразные движения нижних конечностей: сгибание, разгибание, отведение, приведение, вращение, круговое движение. Наибольшее сгибание (118–121°) возможно при согнутой в коленном суставе голени. Если коленный сустав разогнут, натяжение мышц на задней поверхности бедра тормозит сгибание и его объем равен 84–87°.
При вертикальном положении тела человека таз имеет наклон вперед. У женщин этот угол составляет 55–60°, у мужчин – 50–55°. Степень наклона таза варьируется у одного и того же человека в зависимости от положения его тела. Так, в сидячем положении этот угол значительно уменьшается, в вертикальном («военная» осанка) приближается к максимальным величинам. Чем больше наклонен таз, тем более выражен у человека изгиб позвоночника в поясничном отделе и наоборот: уменьшение наклона таза выпрямляет изгиб поясничного отдела позвоночника.
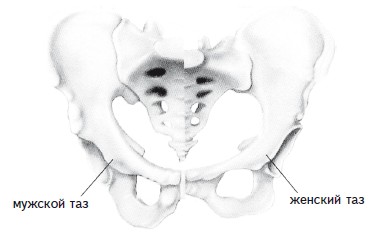
Рис. 13. Отличия в строении таза мужчин и женщинВ строении мужского и женского таза есть существенные отличия (рис. 13). Мужской таз уже и длиннее женского, а более массивные кости рассчитаны на большую нагрузку. Более широкий просвет в центре женского таза облегчает прохождение плода во время родов. Тазовые сочленения роженицы способны слегка расходиться, помогая рождению ребенка.
Факторы и механизмы развития остеохондроза позвоночника
Как вы уже знаете, позвоночник состоит из позвонков, между которыми расположены хрящи – диски и суставы. Позвонки соединены и окружены мощными мышцами и связками. Сбалансированное взаимодействие мышц, связок, позвонков, суставов, осуществляемое под контролем нервной системы, удерживает позвоночник в вертикальном положении и обеспечивает многообразие движений в нем. Нарушение в любом звене этой системы – разрушение дисков, воспаление в суставах, растяжение связок, ослабление или спазм мышц – чаще всего проявляется болью в спине.
Одним из основных факторов, ведущих к возникновению и развитию остеохондроза, является малоподвижный образ жизни, длительное пребывание тела в физиологически неудобных положениях: многочасовое сидение согнувшись за письменным столом в школе, институте, дома, на работе; сидение за рулем автомобиля, за компьютером, за чертежной доской, стояние у станка и т. д. В этих положениях кровоснабжение и обеспечение питательными веществами тканей, прилегающих к позвоночнику, тел позвонков и межпозвонковых дисков почти в 30 раз хуже, чем при рациональном двигательном режиме.
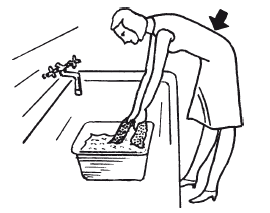
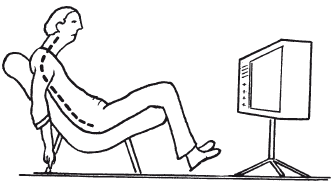
Необходимо заметить: не требуется большого усилия, чтобы суставы позвоночника с ограниченной подвижностью в каждом из них оказались в неблагоприятном положении. Так, для поясничных позвонков вредно долго стоять наклонившись, например при стирке (рис. 14), а для шейных – читать лежа в постели (рис. 15). Беспрерывный многочасовой просмотр телепередач в сгорбленной позе вызывает растяжение суставных капсул и связок практически во всех отделах позвоночника (рис. 16).

Резкий наклон вперед или в сторону может быть причиной чрезмерной нагрузки на поясничные позвонки, и вследствие этого возникнут болевые ощущения в этой области. Очень вреден для поясничного отдела позвоночника наклон вперед с выпрямленными ногами (рис. 19).

Остеохондроз может развиваться и от чрезмерных нагрузок на позвоночник у людей, занимающихся тяжелым физическим трудом, а также у спортсменов, в основном у гребцов, штангистов, борцов, приверженцев атлетической и спортивной гимнастики.
Таким образом, можно сделать вывод: боль в спине никогда не возникает случайно. Этому способствует:
• монотонный физический труд, выполнение работы в длительном вынужденном положении,
• избыточное поднятие тяжестей,
• острые и хронические травмы позвоночника,
• хронические очаги инфекции в организме,
• психоэмоциональные стрессы или депрессии,
• курение повышает риск появления болей в спине на 18 %, а у людей, выкуривающих больше пачки сигарет в день, боль развивается практически всегда.
Боль в пояснице может возникнуть остро, например, после поднятия тяжестей, неловкого движения или постепенно, когда, чаще всего утром, больной не может подняться с кровати, наклониться над раковиной, завязать шнурки, сесть в автомобиль или выйти из него.
Начиная со второй стадии остеохондроза, болезнь постоянно напоминает о себе; происходит дальнейшее разрушение фиброзного кольца, нарушается фиксация позвонков между собой, появляется патологическая подвижность позвоночника; межпозвонковые щели уменьшаются, что ведет к раздражению и сдавлению нервно-сосудистых окончаний. В результате боль усиливается и может приобрести постоянный характер.
В третьей стадии болезни происходит разрыв фиброзного кольца, в образовавшиеся трещины (или разрывы) выпячивается, а затем и выпадает часть пульпозного ядра или все ядро, возникает грыжа межпозвонкового диска. Может наблюдаться выпадение ядра как в сторону фиброзного кольца – срединные и боковые грыжи диска (рис. 20), так и вверх или вниз через разрыв гиалиновой пластинки в тело позвонка – грыжа Шморля.
Все четыре стадии присущи любым видам остеохондроза – шейному, грудному, пояснично-крестцовому.
Как проявляет себя, к примеру, шейный остеохондроз? Возникают ноющие, сдавливающие, рвущие, иногда жгучие боли в заднем и боковом отделах шеи, в затылке, области плеча, лопаток, трудно двигать головой. Иногда больные жалуются на онемение рук по ночам. Они вынуждены 3–4 раза за ночь вставать и разминать мышцы рук. Часто эти состояния сочетаются с повышенной раздражительностью, депрессией.
Люди, страдающие шейным остеохондрозом, тяжело переносят изменения погоды – перепады барометрического давления, влажности. При этом могут возникать головные боли, боли в области сердца, имитирующие стенокардию (ишемическая болезнь сердца).
При грудном остеохондрозе, как и при шейном, в некоторых случаях могут возникать боли в области сердца и за грудиной, давящие боли между лопатками. Часто такие больные приходят на прием к кардиологу, полагая, что у них началась ишемическая болезнь сердца. В действительности же они страдают некоторыми из многочисленных проявлений остеохондроза.
При пояснично-крестцовом остеохондрозе больные жалуются на боли, жжения и прострелы в пояснице, опоясывающие боли, боли по ходу седалищного нерва и других нервных стволов пояснично-крестцового сплетения, онемение ног, зябкость, судороги в икроножных мышцах.
Боль (особенно острую, внезапно возникшую) всегда следует рассматривать как сигнал опасности, предупреждающий о том, что что-то в организме не в порядке. Этот сигнал крайне важен, чтобы человек мог защитить себя от внешних и внутренних травм, которые могут иметь как физическую, так и психическую природу.
Болевое ощущение субъективно и имеет индивидуальный характер. Боль, которую Я ощущаю, – МОЯ. Таким образом, болеощущение отличается от иных чувственных восприятий, таких как зрение и слух, которые мы можем разделить с другими людьми, видящими и слышащими одно и то же с нами. В то же время наша реакция на боль в большинстве случаев предупреждает и окружающих: жестами, мимикой, движениями и звуками мы сообщаем о своих мучениях.
Испытывающий боль может словами описать свои ощущения и указать их источник. Однако, несмотря на жесты и разъяснения, окружающие не в состоянии почувствовать силу болевых ощущений, а только благодаря способности к сопереживанию могут попытаться понять ее. Трудно оставаться равнодушным к страданиям другого человека. Разными способами мы пытаемся помочь, утешить его, даже если об этом не просят. Когда мы видим, что кому-то очень больно, что всегда мучительно, особенно если страдает близкий человек, по-видимому в нас просыпается «инстинкт взаимопомощи».
Хроническая боль не представляет собой сигнала неожиданной опасности. Это случается, например, при онкологических и некоторых других заболеваниях. В подобных случаях боль вызывает лишь тяжелые страдания, которые могут не только полностью разрушить личность больного, но даже оказать неблагоприятное психическое воздействие на его близких.
Говоря о физиологических механизмах боли, нужно вспомнить, что в коже имеется множество нервных окончаний, чувствительных к давлению, уколам, химическому раздражению, теплу и другим факторам. Они распределены неравномерно: в некоторых частях тела их больше, например, в роговице глаза, на лице, в корнях зубов и кончиках пальцев, в других – меньше. При раздражении нервных окончаний в коже сигналы передаются от поврежденного места в спинной мозг, затем доходят до коры больших полушарий головного мозга, где и воспринимаются нервными клетками как чувство боли. Когда раздражение достигает спинного мозга, происходит переключение возбуждения к нервным клеткам, которые, в свою очередь, воздействуют на мышцы поврежденной части тела. Это означает, что в случае опасности человек автоматически делает защитное движение еще до того, как головной мозг зарегистрировал болевой импульс. Например, наступив на острый предмет, мы успеваем отдернуть ногу до того, как почувствовали боль.
Болевые ощущения передаются в мозг двумя типами нервных волокон: одни из них, более толстые, передают импульсы быстрее, болевые ощущения в этом случае не особенно сильные и могут быть локализованы на ограниченном участке тела; другие, более тонкие, передают импульсы медленнее и вызывают ощущение тупой, неприятной боли на довольно большом участке тела. Эти две системы нервных волокон находятся в таком отношении друг с другом, что импульсы по толстым волокнам при некоторых обстоятельствах могут погашать импульсы, идущие по тонким волокнам. Этот механизм используется в медицинской практике, например при массаже или при электростимуляции.
В головном и спинном мозге есть и другие нервные рефлекторные дуги, которые влияют на передачу болевых импульсов от разных участков тела к мозгу, поэтому нервная система человека имеет большие возможности возбуждать или приглушать возникающие раздражения, т. е. усиливать или уменьшать боль. В свою очередь это означает, что болевой импульс, возникающий в мозге, зависит от состояния других частей нервной системы.
Боль – всегда психическое переживание, осознанный нервно-физиологический акт. Само ощущение возникает в головном мозге, куда, как было отмечено ранее, болевые импульсы передаются по нервным волокнам через спинной мозг.
Знания о нервной системе имеют огромное значение для понимания того, как болевые импульсы, поступающие в головной мозг, будут восприниматься и перерабатываться сознанием. Например, когда больной находится в бессознательном состоянии, болевые сигналы в нервных путях никогда не вызывают осознанного восприятия, т. е. боли. Это явление используется при наркозе, чтобы больной не испытывал мучений во время операции.
Большая концентрация внимания во время работы или сильное эмоциональное возбуждение могут блокировать боль таким образом, что она не достигает сознания. Так, спортсмены, получившие травму во время соревнования, часто чувствуют боль лишь после выступления, когда нервно-психическое возбуждение спало.
Хорошо известно, что некоторые эмоциональные состояния (отчаяние и депрессия) повышают чувствительность к боли. Известно, что незначительное телесное повреждение бывает причиной очень слабого болевого импульса в нерве. Обычно он не бывает объективно болезненным, но может быть мучительным при плохом настроении.
Потребность человека в заботе, утешении и понимании также может повлиять на интенсивность его болевосприятия. Маленький ребенок с плачем протягивает маме или папе ушибленную руку, и достаточно только подуть на нее и приласкать его, чтобы боль исчезла. Взрослые также нуждаются в заботе, сочувствии и поддержке, хотя способы обращения за помощью у них не столь явные и откровенные, как у детей. Имея это в виду легче понять людей, часто жалующихся на боли в спине или других частях тела.
В некоторых случаях болевые ощущения должны рассматриваться главным образом как признак того, что человек находится в трудноразрешимой ситуации. Это может касаться конфликтов или кризисов между супругами, служебных проблем или разочарований, связанных с собственной карьерой или достижениями. В этом случае боль – не симптом телесного повреждения, а проявление угрожающей или настоящей психической травмы, требующей какой-либо формы постороннего вмешательства. Человек может просить о помощи, так или иначе, предъявляя свои страдания окружающим. Никто не может остаться полностью равнодушным к переживаниям другого человека, поэтому просьба о помощи – очень эффективный способ облегчить свое состояние. Тот, кто, говоря о своей боли, обращается к окружающим, не обязательно осознает все те обстоятельства и сложности, которые стали ее причиной. Страдание заслоняет для него все.
Основную причину возникновения болей, корни которых кроются в психических факторах, определить труднее, чем когда они обусловлены физическими заболеваниями. Многие люди осознают сложность своих проблем, но не связь между ними и своими болезненными ощущениями. Многим вообще трудно говорить о возникших проблемах или даже признаваться в их существовании себе самому, хотя окружающим они очевидны.
Одним из основных факторов, ведущих к возникновению и развитию остеохондроза, является малоподвижный образ жизни, длительное пребывание тела в физиологически неудобных положениях: многочасовое сидение согнувшись за письменным столом в школе, институте, дома, на работе; сидение за рулем автомобиля, за компьютером, за чертежной доской, стояние у станка и т. д. В этих положениях кровоснабжение и обеспечение питательными веществами тканей, прилегающих к позвоночнику, тел позвонков и межпозвонковых дисков почти в 30 раз хуже, чем при рациональном двигательном режиме.
Необходимо заметить: не требуется большого усилия, чтобы суставы позвоночника с ограниченной подвижностью в каждом из них оказались в неблагоприятном положении. Так, для поясничных позвонков вредно долго стоять наклонившись, например при стирке (рис. 14), а для шейных – читать лежа в постели (рис. 15). Беспрерывный многочасовой просмотр телепередач в сгорбленной позе вызывает растяжение суставных капсул и связок практически во всех отделах позвоночника (рис. 16).

Рис. 14. Перегрузка поясничного отдела позвоночника

Рис. 15. Перегрузка шейных позвонков

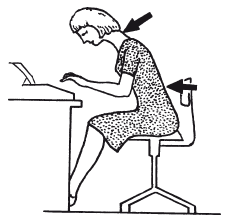
Рис. 16. Перегрузка позвоночного столба, ведущая к растяжению суставных капсул и связокПри наклоне головы вниз в положении сидя нагрузка на шейные позвонки во много раз больше, чем, если сидеть, подняв голову вверх. Чтобы удерживать голову в наклонном положении, необходимо напрягать мышцы шеи. Находясь в такой позе (рис. 17) длительное время, можно почувствовать боль в затылке (место прикрепления мышц), причина чему – напряжение мышц.

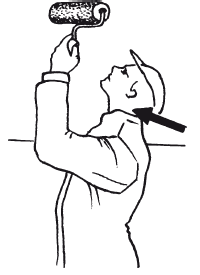
Рис. 17. Неправильная утомительная поза во время работы за столомОсобенно сильной нагрузке шейные позвонки подвергаются во время длительной работы с поднятыми вверх руками и головой (например, при побелке потолка) (рис. 18). Поэтому многие маляры страдают от постоянных болей в затылке.
Резкий наклон вперед или в сторону может быть причиной чрезмерной нагрузки на поясничные позвонки, и вследствие этого возникнут болевые ощущения в этой области. Очень вреден для поясничного отдела позвоночника наклон вперед с выпрямленными ногами (рис. 19).

Рис. 18. Положение головы и рук, при котором шейный отдел позвоночника испытывает наибольшую нагрузку

Рис. 19. Опасное движение для поясничного отдела позвоночника: наклон с прямыми ногами
Это надо знатьКак правило, изменения в межпозвонковых дисках возникают после 35–40 лет. Однако они могут появиться и в более раннем возрасте, особенно если имели место травмы, инфекционные поражения, нарушения обмена веществ. Причинами заболевания могут быть и наследственная предрасположенность: слабость опорно-двигательного аппарата, его хрящевой структуры.
Избегая поз, в которых определенные отделы позвоночника испытывают критическую нагрузку, можно не только предотвратить приступы боли в спине, но также и ощущения дискомфорта и усталости.
Остеохондроз может развиваться и от чрезмерных нагрузок на позвоночник у людей, занимающихся тяжелым физическим трудом, а также у спортсменов, в основном у гребцов, штангистов, борцов, приверженцев атлетической и спортивной гимнастики.
Таким образом, можно сделать вывод: боль в спине никогда не возникает случайно. Этому способствует:
• монотонный физический труд, выполнение работы в длительном вынужденном положении,
• избыточное поднятие тяжестей,
• острые и хронические травмы позвоночника,
• хронические очаги инфекции в организме,
• психоэмоциональные стрессы или депрессии,
• курение повышает риск появления болей в спине на 18 %, а у людей, выкуривающих больше пачки сигарет в день, боль развивается практически всегда.
Это надо знатьПри остеохондрозе позвоночника 85 % болей в спине приходится на поясничную область, так как здесь расположен центр тяжести человека, и большинство движений в позвоночнике происходит вокруг него. Эта область испытывает и наибольшие нагрузки при движении.
В группу риска развития остеохондроза позвоночника попадают:
• работники конвейеров.
• водители.
• стоматологи.
• грузчики.
• спортсмены.
• женщины в ближайшие 1–2 года после родов.
• люди с избыточным весом.
• люди, ведущие малоподвижный, сидячий образ жизни.
• руководящие работники.
Боль в пояснице может возникнуть остро, например, после поднятия тяжестей, неловкого движения или постепенно, когда, чаще всего утром, больной не может подняться с кровати, наклониться над раковиной, завязать шнурки, сесть в автомобиль или выйти из него.
Это надо знатьС чего же начинается остеохондроз? Прежде всего, с внутренних трещин фиброзного кольца, которые появляются вследствие нарушения питания межпозвонковых дисков и неправильной нагрузки на позвоночник. Это первая стадия заболевания, на которой распознать болезнь очень трудно. Иногда в начале заболевания человек испытывает недомогание, дискомфорт – и не более того. Рентген не показывает каких-либо изменений.
Боль в спине не всегда является следствием остеохондроза, ее могут вызвать и другие заболевания позвоночника: опухоли, кисты, аномалии развития, переломы, узкий позвоночный канал и др. Также и болезни других органов, например, почек, поджелудочной железы, кишечника, предстательной железы, гинекологические заболевания, остеопороз могут провоцировать боли в позвоночнике. Поэтому НИКОГДА НЕ СТАВЬТЕ СЕБЕ ДИАГНОЗ «ОСТЕОХОНДРОЗ» САМИ, ОБРАТИТЕСЬ К ВРАЧУ.
Начиная со второй стадии остеохондроза, болезнь постоянно напоминает о себе; происходит дальнейшее разрушение фиброзного кольца, нарушается фиксация позвонков между собой, появляется патологическая подвижность позвоночника; межпозвонковые щели уменьшаются, что ведет к раздражению и сдавлению нервно-сосудистых окончаний. В результате боль усиливается и может приобрести постоянный характер.
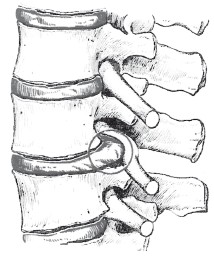
В третьей стадии болезни происходит разрыв фиброзного кольца, в образовавшиеся трещины (или разрывы) выпячивается, а затем и выпадает часть пульпозного ядра или все ядро, возникает грыжа межпозвонкового диска. Может наблюдаться выпадение ядра как в сторону фиброзного кольца – срединные и боковые грыжи диска (рис. 20), так и вверх или вниз через разрыв гиалиновой пластинки в тело позвонка – грыжа Шморля.

Рис. 20. Ущемленный корешок спинно-мозгового нерва при грыже межпозвонкового дискаЧетвертая, заключительная, стадия характеризуется болезненным уплотнением и смещением позвонков, образованием патологических костных разрастаний. Недуг приводит к настоящему бедствию: снижается двигательная активность, так как движения в пораженном отделе позвоночника причиняют острую боль. Часто на этой стадии заболевания наступает инвалидность.
Все четыре стадии присущи любым видам остеохондроза – шейному, грудному, пояснично-крестцовому.
Как проявляет себя, к примеру, шейный остеохондроз? Возникают ноющие, сдавливающие, рвущие, иногда жгучие боли в заднем и боковом отделах шеи, в затылке, области плеча, лопаток, трудно двигать головой. Иногда больные жалуются на онемение рук по ночам. Они вынуждены 3–4 раза за ночь вставать и разминать мышцы рук. Часто эти состояния сочетаются с повышенной раздражительностью, депрессией.
Люди, страдающие шейным остеохондрозом, тяжело переносят изменения погоды – перепады барометрического давления, влажности. При этом могут возникать головные боли, боли в области сердца, имитирующие стенокардию (ишемическая болезнь сердца).
При грудном остеохондрозе, как и при шейном, в некоторых случаях могут возникать боли в области сердца и за грудиной, давящие боли между лопатками. Часто такие больные приходят на прием к кардиологу, полагая, что у них началась ишемическая болезнь сердца. В действительности же они страдают некоторыми из многочисленных проявлений остеохондроза.
При пояснично-крестцовом остеохондрозе больные жалуются на боли, жжения и прострелы в пояснице, опоясывающие боли, боли по ходу седалищного нерва и других нервных стволов пояснично-крестцового сплетения, онемение ног, зябкость, судороги в икроножных мышцах.
Это интересноВ заключение разговора о причинах и механизмах развития остеохондроза позвоночника еще раз хочу подчеркнуть, что только грамотный, квалифицированный врач может поставить диагноз, направить на обследование и назначить правильное лечение, не допустив перехода заболевания в хроническую форму. Поэтому ощутив боль в спине, не занимайтесь самолечением, а обратитесь к специалисту.
По данным статистики, больше двух недель боль в спине при остеохондрозе позвоночника сохраняется только у 14 % больных, после шести недель проходит у 90 % больных. У остальных 10 % боль приобретает хронический характер.
Механизмы боли
Почти каждый человек знает из собственного опыта, что такое боль. Однако для того чтобы лучше понять ее природу и последствия, необходимо глубже проанализировать это явление.Боль (особенно острую, внезапно возникшую) всегда следует рассматривать как сигнал опасности, предупреждающий о том, что что-то в организме не в порядке. Этот сигнал крайне важен, чтобы человек мог защитить себя от внешних и внутренних травм, которые могут иметь как физическую, так и психическую природу.
Болевое ощущение субъективно и имеет индивидуальный характер. Боль, которую Я ощущаю, – МОЯ. Таким образом, болеощущение отличается от иных чувственных восприятий, таких как зрение и слух, которые мы можем разделить с другими людьми, видящими и слышащими одно и то же с нами. В то же время наша реакция на боль в большинстве случаев предупреждает и окружающих: жестами, мимикой, движениями и звуками мы сообщаем о своих мучениях.
Испытывающий боль может словами описать свои ощущения и указать их источник. Однако, несмотря на жесты и разъяснения, окружающие не в состоянии почувствовать силу болевых ощущений, а только благодаря способности к сопереживанию могут попытаться понять ее. Трудно оставаться равнодушным к страданиям другого человека. Разными способами мы пытаемся помочь, утешить его, даже если об этом не просят. Когда мы видим, что кому-то очень больно, что всегда мучительно, особенно если страдает близкий человек, по-видимому в нас просыпается «инстинкт взаимопомощи».
Хроническая боль не представляет собой сигнала неожиданной опасности. Это случается, например, при онкологических и некоторых других заболеваниях. В подобных случаях боль вызывает лишь тяжелые страдания, которые могут не только полностью разрушить личность больного, но даже оказать неблагоприятное психическое воздействие на его близких.
Говоря о физиологических механизмах боли, нужно вспомнить, что в коже имеется множество нервных окончаний, чувствительных к давлению, уколам, химическому раздражению, теплу и другим факторам. Они распределены неравномерно: в некоторых частях тела их больше, например, в роговице глаза, на лице, в корнях зубов и кончиках пальцев, в других – меньше. При раздражении нервных окончаний в коже сигналы передаются от поврежденного места в спинной мозг, затем доходят до коры больших полушарий головного мозга, где и воспринимаются нервными клетками как чувство боли. Когда раздражение достигает спинного мозга, происходит переключение возбуждения к нервным клеткам, которые, в свою очередь, воздействуют на мышцы поврежденной части тела. Это означает, что в случае опасности человек автоматически делает защитное движение еще до того, как головной мозг зарегистрировал болевой импульс. Например, наступив на острый предмет, мы успеваем отдернуть ногу до того, как почувствовали боль.
Болевые ощущения передаются в мозг двумя типами нервных волокон: одни из них, более толстые, передают импульсы быстрее, болевые ощущения в этом случае не особенно сильные и могут быть локализованы на ограниченном участке тела; другие, более тонкие, передают импульсы медленнее и вызывают ощущение тупой, неприятной боли на довольно большом участке тела. Эти две системы нервных волокон находятся в таком отношении друг с другом, что импульсы по толстым волокнам при некоторых обстоятельствах могут погашать импульсы, идущие по тонким волокнам. Этот механизм используется в медицинской практике, например при массаже или при электростимуляции.
В головном и спинном мозге есть и другие нервные рефлекторные дуги, которые влияют на передачу болевых импульсов от разных участков тела к мозгу, поэтому нервная система человека имеет большие возможности возбуждать или приглушать возникающие раздражения, т. е. усиливать или уменьшать боль. В свою очередь это означает, что болевой импульс, возникающий в мозге, зависит от состояния других частей нервной системы.
Это надо знатьПричиной возникновения боли может быть ущемление какого-либо нерва. Нажимая, например, на точку сразу за локтевым отростком на внутренней стороне локтя, можно нащупать нерв. При надавливании на него возникает болеощущение в мизинце и безымянном пальце. Это связано с тем, что боль воспринимается так, словно она возникла в том месте, где берет свое начало нерв, в данном случае – в мизинце и безымянном пальце. Если в результате остеохондроза позвоночника спинно-мозговой нерв ущемлен в месте выхода его корешка из спинно-мозгового канала, т. е. в пространстве, образуемом между позвонками в поясничном отделе позвоночника, то боль ощущается в стопе, потому что там начинается нерв. Этим объясняется, что при ишиасе мучает боль в ноге, хотя причина ее заключается в травматизации корешка спинно-мозгового нерва.
Существенное влияние на степень восприятия человеком боли оказывают зрение и слух, концентрация внимания на испытываемых ощущениях, а также эмоциональное состояние.
Боль – всегда психическое переживание, осознанный нервно-физиологический акт. Само ощущение возникает в головном мозге, куда, как было отмечено ранее, болевые импульсы передаются по нервным волокнам через спинной мозг.
Знания о нервной системе имеют огромное значение для понимания того, как болевые импульсы, поступающие в головной мозг, будут восприниматься и перерабатываться сознанием. Например, когда больной находится в бессознательном состоянии, болевые сигналы в нервных путях никогда не вызывают осознанного восприятия, т. е. боли. Это явление используется при наркозе, чтобы больной не испытывал мучений во время операции.
Большая концентрация внимания во время работы или сильное эмоциональное возбуждение могут блокировать боль таким образом, что она не достигает сознания. Так, спортсмены, получившие травму во время соревнования, часто чувствуют боль лишь после выступления, когда нервно-психическое возбуждение спало.
Хорошо известно, что некоторые эмоциональные состояния (отчаяние и депрессия) повышают чувствительность к боли. Известно, что незначительное телесное повреждение бывает причиной очень слабого болевого импульса в нерве. Обычно он не бывает объективно болезненным, но может быть мучительным при плохом настроении.
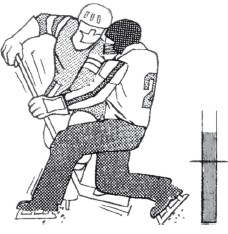
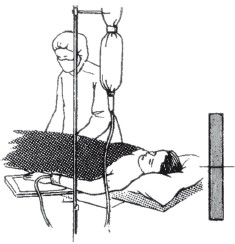
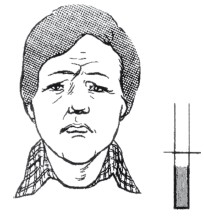
Это надо знатьВосприятие боли в зависимости от психофизического состояния человека представлено на рис. 21–24, «болевой порог» обозначен темным.
Боль, которую мы ощущаем, довольно часто бывает в большей степени проявлением нашего психического состояния в данный момент, чем признаком серьезного заболевания.
Потребность человека в заботе, утешении и понимании также может повлиять на интенсивность его болевосприятия. Маленький ребенок с плачем протягивает маме или папе ушибленную руку, и достаточно только подуть на нее и приласкать его, чтобы боль исчезла. Взрослые также нуждаются в заботе, сочувствии и поддержке, хотя способы обращения за помощью у них не столь явные и откровенные, как у детей. Имея это в виду легче понять людей, часто жалующихся на боли в спине или других частях тела.

Рис. 21. Болевой порог при нормальном психофизическом состоянии

Рис. 22. Повышение болевого порога при нервно-психическом возбуждении

Рис. 23. Отсутствие болевого порога при наркозе

Рис. 24. Болевой порог снижен при угнетенном, подавленном эмоциональном состоянииИногда человек более или менее сознательно использует боль для того, чтобы избежать скучной неприятной работы или получить какую-то выгоду. Слабое само по себе болеощущение в спине может стать причиной отказа, например, от мытья посуды, стирки или уборки квартиры. Иногда бывает легче сослаться на головную боль, чем на усталость, чтобы прервать встречу с поздними гостями. Встречаются люди, которые, не страдая серьезными заболеваниями, стремятся получить освобождение от работы, выгодное перемещение по службе. Они не симулируют, а просто научились использовать свои недуги для достижения определенной цели.
В некоторых случаях болевые ощущения должны рассматриваться главным образом как признак того, что человек находится в трудноразрешимой ситуации. Это может касаться конфликтов или кризисов между супругами, служебных проблем или разочарований, связанных с собственной карьерой или достижениями. В этом случае боль – не симптом телесного повреждения, а проявление угрожающей или настоящей психической травмы, требующей какой-либо формы постороннего вмешательства. Человек может просить о помощи, так или иначе, предъявляя свои страдания окружающим. Никто не может остаться полностью равнодушным к переживаниям другого человека, поэтому просьба о помощи – очень эффективный способ облегчить свое состояние. Тот, кто, говоря о своей боли, обращается к окружающим, не обязательно осознает все те обстоятельства и сложности, которые стали ее причиной. Страдание заслоняет для него все.
Основную причину возникновения болей, корни которых кроются в психических факторах, определить труднее, чем когда они обусловлены физическими заболеваниями. Многие люди осознают сложность своих проблем, но не связь между ними и своими болезненными ощущениями. Многим вообще трудно говорить о возникших проблемах или даже признаваться в их существовании себе самому, хотя окружающим они очевидны.
