Страница:
Эти анатомические особенности обусловливают и физиологические особенности дыхания. У грудных детей тип дыхания – брюшной, по мере изменения конфигурации грудной клетки развивается грудной тип дыхания.
Диафрагма является самой сильной мышцей вдоха, при сокращении она уплощается и обеспечивает у взрослых примерно 2/3 вентиляции, при расслаблении она выбухает в сторону грудной клетки. Диафрагма у грудного ребенка расположена выше, чем у взрослого, сокращения ее более слабы. Метеоризм, увеличение печени затрудняют движение диафрагмы и ухудшают вентиляцию легких.
Физиология дыхания
Семиотика и диагностика заболеваний органов дыхания у детей
Диафрагма является самой сильной мышцей вдоха, при сокращении она уплощается и обеспечивает у взрослых примерно 2/3 вентиляции, при расслаблении она выбухает в сторону грудной клетки. Диафрагма у грудного ребенка расположена выше, чем у взрослого, сокращения ее более слабы. Метеоризм, увеличение печени затрудняют движение диафрагмы и ухудшают вентиляцию легких.
Физиология дыхания
Дыхание – сложный физиологический процесс, который условно можно разделить на три основных этапа: газообмен между кровью и атмосферным воздухом (внешнее дыхание), транспорт газов, газообмен между кровью и тканями (тканевое дыхание).
Внешнее дыхание – обмен газов между внешним воздухом и кровью – происходит только в альвеолах.
Легочная вентиляция представляет собой перенос вдыхаемого воздуха по воздухоносным путям к зоне внутриальвеолярной диффузии.
Проходя по воздухоносным путям, воздух очищается от примесей и пыли, нагревается до температуры тела, увлажняется.
Пространство воздухоносных путей, в котором не происходит газообмен, было названо Цунтцем (1862 г.) мертвым или вредным пространством. Дети раннего возраста имеют сравнительно большее мертвое пространство, чем взрослые.
Газообмен в легких происходит благодаря разнице между парциальным давлением газов в альвеолярном воздухе и напряжением газов в крови легочных капилляров.
Скорость диффузии прямо пропорциональна силе, обеспечивающей движение газа, и обратно пропорциональна величине сопротивления диффузии, то есть препятствия, которое имеет место на пути движения молекул газа через аэрогематический барьер. Диффузия газа ухудшается при уменьшении газообменной поверхности легкого и при увеличении толщины аэрогематического барьера.
Вдыхаемый атмосферный воздух содержит 79,4 % азота и инертных газов (аргон, неон, гелий), 20,93 % кислорода, 0,03 % углекислого газа.
В альвеолах вдыхаемый воздух смешивается с имеющимся там воздухом, приобретает 100 % относительную влажность, и альвеолярный воздух у взрослого человека уже имеет следующее содержание газов: O2 – 13,5–13,7 %; CO2 – 5–6 %; азот – 80 %. При таком проценте содержания кислорода и общем давлении в 1 атм. парциальное давление кислорода составляет примерно 100–110 мм рт. ст., напряжение же кислорода в притекающей в легкое венозной крови составляет 60–75 мм рт. ст. Образующаяся разность в давлениях достаточна для обеспечения диффузии в кровь около 6 л кислорода в 1 минуту, такого количества кислорода достаточно для обеспечения тяжелой мышечной работы.
Парциальное давление углекислого газа (CO2) в альвеолярном воздухе – 37–40 мм рт. ст., а напряжение CO2 в венозной крови легочных капилляров в покое – 46 мм рт. ст. Физико-химические свойства альвеолярной мембраны таковы, что растворимость в ней кислорода составляет 0,024, а CO2 – 0,567, следовательно, через альвеолярно-капиллярную мембрану углекислый газ диффундирует в 20–25 раз быстрее, чем кислород, и разница давления в 6 мм обеспечивает удаление CO2 из организма при самой тяжелой мышечной работе.
Содержание кислорода в альвеолярном воздухе у грудного ребенка больше, чем у взрослого, и составляет 17,7–17,6 %, к 5 годам оно снижается до 16,4 %, к 15 годам – до 15,2 % (Н. А. Шалков, 1959).
Содержание CO2 в альвеолярном воздухе у грудного ребенка меньше, чем у взрослого, и составляет в возрасте 1 месяца 2,8 %, к 5 годам возрастает до 3,6 %, к 15 годам – до 4,8 %.
Выдыхаемый воздух является смесью альвеолярного и атмосферного воздуха, имеющегося в воздухоносных путях. В нем содержится у взрослых: O2 – 15–18 % (16,4); CO2 – 2,5–5,5 % (4,1).
Содержание кислорода в выдыхаемом воздухе у грудного ребенка больше и колеблется в пределах 17,4–18 %, а CO2 – 2,0–2,4 %.
По разнице в содержании O2 во вдыхаемом и выдыхаемом воздухе можно судить об утилизации O2 легкими. Утилизация кислорода в легких у взрослых равна 4,5 об%, у детей грудного возраста она снижена и составляет 2,6–3,0 об% кислорода, с возрастом процент утилизации кислорода увеличивается до 3,3–3,9 об%.
Это связано с тем, что грудной ребенок дышит более часто и более поверхностно. Чем реже и глубже дыхание, тем лучше используется кислород в легких, и наоборот.
При дыхании из организма выводится вода, а также некоторые быстро испаряющиеся вещества (например, алкоголь).
Дыхательный цикл состоит из вдоха и выдоха.
Вдох осуществляется вследствие сокращения дыхательной мускулатуры, при этом увеличивается объем грудной клетки, альвеолы расширяются, и в них возникает отрицательное давление. Пока существует разница давлений между альвеолами и атмосферой, воздух поступает в легкие.
В момент перехода от фазы вдоха к фазе выдоха альвеолярное давление равно атмосферному.
Выдох осуществляется главным образом за счет эластичности легких. Дыхательная мускулатура расслабляется, и на воздух в легких начинает действовать давление, вызванное эластической тягой легких.
Регуляция акта дыхания осуществляется нервно-гуморальным путем.
Дыхательный центр расположен в продолговатом мозгу. Он обладает собственным автоматизмом, но этот автоматизм не столь резко выражен, как автоматизм сердца, находится под постоянным воздействием импульсов, идущих от коры головного мозга и с периферии.
Ритм, частоту и глубину дыхания можно произвольно изменять, конечно, в известных пределах.
Для регуляции дыхания большое значение имеет изменение напряжений CO2, O2 и pH в организме. Увеличение в крови и тканях напряжения CO2, уменьшение напряжения O2 вызывает увеличение объема вентиляции, уменьшение напряжения CO2, увеличение напряжения O2 сопровождается уменьшением объема вентиляции. Эти изменения дыхания наступают в результате импульсов, поступающих в дыхательный центр с хеморецепторов, расположенных в каротидном и аортальном синусах, а также в самом дыхательном центре продолговатого мозга.
Для характеристики функций внешнего дыхания используется оценка легочных объемов, легочной вентиляции, соотношение вентиляции-перфузии, газов крови и КОС (кислотно-основного состояния) (табл. 23).
Таблица 23
Частота дыхания у детей [Тур А.Ф., 1955]
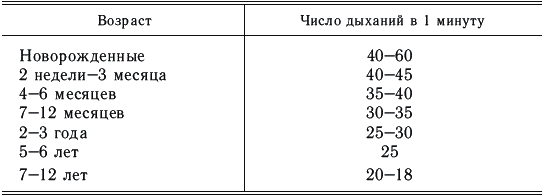
В состоянии покоя здоровый взрослый человек делает 12–18 дыхательных движений в 1 минуту.
На одно дыхание у новорожденного приходится 2,5–3 сердечных сокращения, у более старших детей – 3,5–4.
Ритм дыхания у детей первых месяцев жизни неустойчив.
Дыхательный объем (ДО). Легкие каждого человека имеют определенный минимальный (на выдохе) и максимальный (на вдохе) внутренний объем. В процессе дыхания периодически происходят его изменения в зависимости от характера дыхания. При спокойном дыхании изменения объема минимальны и составляют в зависимости от массы тела и возраста 250–500 мл.
Объем дыхания у новорожденных составляет около 20 мл, к году – 70–60 мл, к 10 годам – 250 мл.
Минутный объем дыхания (МОД) (объем дыхания, помноженный на число дыханий в минуту) с возрастом увеличивается. Этот показатель характеризует степень вентиляции легких.
Максимальная вентиляция легких (МВЛ) – объем воздуха, поступающий в легкие за 1 минуту при форсированном дыхании.
Объем форсированного выдоха (ОФВ1) – объем воздуха, выдохнутый за первую секунду, при максимально возможной скорости выдоха. Снижение ОФВ1 до 70 % ЖЕЛ и менее свидетельствует о наличии обструкции.
Максимальная скорость вдоха и выдоха (МСвд, МСвыд) характеризует бронхиальную проходимость. В нормальных условиях МСвд взрослого человека составляет от 4–8 до 12 л/с. При нарушении бронхиальной проходимости она снижается до 1 л/с и менее.
Мертвое дыхательное пространство (МДП) включает в себя часть пространства воздухоносных путей, не участвующего в газообмене (полость рта, носа, глотки, гортани, трахеи, бронхов), и часть альвеол, воздух в которых не участвует в газообмене.
Альвеолярная вентиляция (АВ) определяется по формуле:
Общее потребление кислорода. В состоянии покоя взрослый человек потребляет примерно 0,2 л кислорода за 1 минуту. При работе потребление кислорода возрастает пропорционально энергозатратам до определенного предела, который в зависимости от индивидуальных особенностей организма может превысить уровень основного обмена в 10–20 и более раз.
Максимальное потребление кислорода – объем кислорода, потребляемый организмом за 1 минуту при предельно форсированном дыхании.
Дыхательный коэффициент (ДК) – соотношение объемов выделяемого углекислого газа и потребляемого кислорода.
Дыхательный эквивалент (ДЭ) – это объем вдыхаемого воздуха, необходимый для поглощения легкими 100 мл кислорода (то есть это то количество литров воздуха, которое надо провентилировать через легкие, чтобы использовать 100 мл O2).

Легочные объемы включают:
ОЕЛ (общая емкость легких) – объем газа, содержащийся в легких после максимального вдоха;
ЖЕЛ (жизненная емкость легких) – максимальный объем газа, выдыхаемый после максимального вдоха;
ООЛ (остаточный объем легких) – объем газа, остающийся в легких после максимального выдоха;
ФОЕ (функциональная остаточная емкость) – объем газа, находящийся в легких после спокойного выдоха;
РОвд (резервный объем вдоха) – максимальный объем газа, который можно вдохнуть от уровня спокойного вдоха;
РОвыд (резервный объем выдоха) – максимальный объем газа, который можно выдохнуть после спокойного выдоха;
ЕВ (емкость вдоха) – максимальный объем газа, который можно вдохнуть от уровня спокойного выдоха;
ДО (дыхательный объем) – объем газа, вдыхаемый или выдыхаемый за один дыхательный цикл.
ЖЕЛ, ЕВ, РОвд, РОвыд, ДО измеряют при помощи спирографа.
ОЕЛ, ФОЕ, ООЛ измеряются методом разведения геля в закрытой системе.
Результаты исследования легочных объемов оцениваются путем сравнения с должными величинами, рассчитанными по регрессивным уравнениям, отражающим связь объемов с ростом детей, или по номограммам.
При помощи ЖЕЛ можно оценить вентиляционную способность легких в целом. ЖЕЛ снижается под влиянием многих факторов – как легочных (при обструкции воздухоносных путей, ателектазе, пневмонии и др.), так и внелегочных (при высоком стоянии диафрагмы, снижении мышечного тонуса).
Патологическим считается уменьшение ЖЕЛ более чем на 20 % от должной.
Форсированная жизненная емкость легких (ФЖЕЛ) – объем максимально быстро и полно выдохнутого воздуха после полного глубокого вдоха. У здоровых людей ФЖЕЛ обычно больше ЖЕЛ на 100–200 мл из-за того, что большее усилие способствует более полному выдоху. ФЖЕЛ является функциональной нагрузкой для выявления изменений механических свойств аппарата вентиляции. У больных с обструкцией дыхательных путей ФЖЕЛ меньше ЖЕЛ.
Для оценки бронхиальной проходимости используется тест Тифно – отношение объема форсированного выдоха за 1 с (ОФВ1) ко всему объему форсированного выдоха ЖЕЛ (ФЖЕЛ), выраженное в процентах. 75 % является нормальной величиной. Значения ниже 70 % указывают на обструкцию дыхательных путей, а выше 85 % отмечаются при наличии рестриктивных явлений.
С целью определения наличия и измерения обструкции дыхательных путей применяется определение скорости пикового потока на выдохе (СППв). Для этого используются мини-счетчики пикового потока (пик-флоуметры). Наиболее удобен и точен мини-счетчик Райта.
Исследуемый делает максимально глубокий вдох (до величины ЖЕЛ), а затем – короткий и резкий выдох в аппарат. Полученный результат оценивается путем сравнения с данными номограммы. Измерение скорости пикового потока выдоха с помощью пик-флоуметра Райта в домашних условиях дает возможность объективно оценить реакцию пациента на применяемое лечение.
Транспорт кислорода из легких в ткани. Кислород, пройдя через альвеолярно-капиллярную мембрану, растворяется в плазме крови согласно физическим законам. При нормальной температуре тела в 100 мл плазмы растворено 0,3 мл кислорода.
Основную роль в транспорте кислорода от легких к тканям играет гемоглобин. 94 % кислорода переносится в виде оксигемоглобина (НbО2). 1 г Нb связывает 1,34–1,36 мл О2.
Кислородная емкость крови (КЕК) – максимальное количество кислорода, которое может быть связано гемоглобином крови после полного насыщения ее кислородом. При полном насыщении гемоглобина кислородом 1 л крови может содержать до 200 мл кислорода. Нормальная величина КЕК для взрослого человека составляет 18–22 % по объему. КЕК новорожденного равна или несколько превышает КЕК взрослого человека. Вскоре после рождения она уменьшается, достигая минимальной величины в возрасте 1–4 лет, после чего постепенно повышается, доходя до уровня взрослого человека к периоду полового созревания.
Химическая связь кислорода с гемоглобином обратима. В тканях оксигемоглобин освобождает кислород и превращается в восстановленный гемоглобин. Оксигенация гемоглобина в легких и его восстановление в тканях обусловлены разницей парциального давления кислорода: альвеолярно-капиллярным градиентом давления в легких и капиллярно-тканевым градиентом в тканях.
Транспорт углекислого газа, образующегося в клетках, к месту его выведения – легочным капиллярам – осуществляется в трех видах: углекислый газ, поступая из клеток в кровь, растворяется в ней, в результате чего парциальное давление его в крови повышается. Физически растворимый в плазме углекислый газ составляет 5–6 % всего его объема, транспортируемого кровью. 15 % углекислого газа переносится в виде карбогемоглобина, более 70–80 % эндогенного углекислого газа связывается гидрокарбонатами крови. Эта связь играет большую роль в поддержании кислотно-основного равновесия.
Тканевое (внутреннее) дыхание – процесс поглощения тканью кислорода и выделения углекислого газа. В более широком смысле это – протекающие в каждой клетке ферментативные процессы биологического окисления, в результате которых молекулы жирных кислот, аминокислот, углеводов расщепляются до двуокиси углерода и воды, а высвобождающаяся при этом энергия используется и запасается клеткой.
Помимо газообмена, легкие осуществляют в организме и другие функции: метаболическую, терморегуляторную, секреторную, экскреторную, барьерную, очистительную, всасывательную и др.
Метаболическая функция легких включает в себя обмен липоидов, синтез жирных кислот и ацетона, синтез простагландинов, выработку сурфактанта и др. Секреторная функция легких реализуется благодаря наличию специализированных желез и секреторных клеток, выделяющих серозно-мукозный секрет, который, перемещаясь из нижних отделов в верхние, увлажняет и защищает поверхность дыхательных путей.
В секрете присутствуют также лактоферин, лизоцим, сывороточные белки, антитела – вещества, обладающие антимикробным действием и способствующие санации легкого.
Экскреторная функция легкого проявляется в выделении летучих метаболитов и экзогенных веществ: ацетона, аммиака и др. Всасывательная функция обусловлена высокой проницаемостью альвеолярно-капиллярных мембран для жиро– и водорастворимых веществ: эфира, хлороформа и др. Ингаляционный путь введения применяется для ряда лекарств.
Внешнее дыхание – обмен газов между внешним воздухом и кровью – происходит только в альвеолах.
Легочная вентиляция представляет собой перенос вдыхаемого воздуха по воздухоносным путям к зоне внутриальвеолярной диффузии.
Проходя по воздухоносным путям, воздух очищается от примесей и пыли, нагревается до температуры тела, увлажняется.
Пространство воздухоносных путей, в котором не происходит газообмен, было названо Цунтцем (1862 г.) мертвым или вредным пространством. Дети раннего возраста имеют сравнительно большее мертвое пространство, чем взрослые.
Газообмен в легких происходит благодаря разнице между парциальным давлением газов в альвеолярном воздухе и напряжением газов в крови легочных капилляров.
Скорость диффузии прямо пропорциональна силе, обеспечивающей движение газа, и обратно пропорциональна величине сопротивления диффузии, то есть препятствия, которое имеет место на пути движения молекул газа через аэрогематический барьер. Диффузия газа ухудшается при уменьшении газообменной поверхности легкого и при увеличении толщины аэрогематического барьера.
Вдыхаемый атмосферный воздух содержит 79,4 % азота и инертных газов (аргон, неон, гелий), 20,93 % кислорода, 0,03 % углекислого газа.
В альвеолах вдыхаемый воздух смешивается с имеющимся там воздухом, приобретает 100 % относительную влажность, и альвеолярный воздух у взрослого человека уже имеет следующее содержание газов: O2 – 13,5–13,7 %; CO2 – 5–6 %; азот – 80 %. При таком проценте содержания кислорода и общем давлении в 1 атм. парциальное давление кислорода составляет примерно 100–110 мм рт. ст., напряжение же кислорода в притекающей в легкое венозной крови составляет 60–75 мм рт. ст. Образующаяся разность в давлениях достаточна для обеспечения диффузии в кровь около 6 л кислорода в 1 минуту, такого количества кислорода достаточно для обеспечения тяжелой мышечной работы.
Парциальное давление углекислого газа (CO2) в альвеолярном воздухе – 37–40 мм рт. ст., а напряжение CO2 в венозной крови легочных капилляров в покое – 46 мм рт. ст. Физико-химические свойства альвеолярной мембраны таковы, что растворимость в ней кислорода составляет 0,024, а CO2 – 0,567, следовательно, через альвеолярно-капиллярную мембрану углекислый газ диффундирует в 20–25 раз быстрее, чем кислород, и разница давления в 6 мм обеспечивает удаление CO2 из организма при самой тяжелой мышечной работе.
Содержание кислорода в альвеолярном воздухе у грудного ребенка больше, чем у взрослого, и составляет 17,7–17,6 %, к 5 годам оно снижается до 16,4 %, к 15 годам – до 15,2 % (Н. А. Шалков, 1959).
Содержание CO2 в альвеолярном воздухе у грудного ребенка меньше, чем у взрослого, и составляет в возрасте 1 месяца 2,8 %, к 5 годам возрастает до 3,6 %, к 15 годам – до 4,8 %.
Выдыхаемый воздух является смесью альвеолярного и атмосферного воздуха, имеющегося в воздухоносных путях. В нем содержится у взрослых: O2 – 15–18 % (16,4); CO2 – 2,5–5,5 % (4,1).
Содержание кислорода в выдыхаемом воздухе у грудного ребенка больше и колеблется в пределах 17,4–18 %, а CO2 – 2,0–2,4 %.
По разнице в содержании O2 во вдыхаемом и выдыхаемом воздухе можно судить об утилизации O2 легкими. Утилизация кислорода в легких у взрослых равна 4,5 об%, у детей грудного возраста она снижена и составляет 2,6–3,0 об% кислорода, с возрастом процент утилизации кислорода увеличивается до 3,3–3,9 об%.
Это связано с тем, что грудной ребенок дышит более часто и более поверхностно. Чем реже и глубже дыхание, тем лучше используется кислород в легких, и наоборот.
При дыхании из организма выводится вода, а также некоторые быстро испаряющиеся вещества (например, алкоголь).
Дыхательный цикл состоит из вдоха и выдоха.
Вдох осуществляется вследствие сокращения дыхательной мускулатуры, при этом увеличивается объем грудной клетки, альвеолы расширяются, и в них возникает отрицательное давление. Пока существует разница давлений между альвеолами и атмосферой, воздух поступает в легкие.
В момент перехода от фазы вдоха к фазе выдоха альвеолярное давление равно атмосферному.
Выдох осуществляется главным образом за счет эластичности легких. Дыхательная мускулатура расслабляется, и на воздух в легких начинает действовать давление, вызванное эластической тягой легких.
Регуляция акта дыхания осуществляется нервно-гуморальным путем.
Дыхательный центр расположен в продолговатом мозгу. Он обладает собственным автоматизмом, но этот автоматизм не столь резко выражен, как автоматизм сердца, находится под постоянным воздействием импульсов, идущих от коры головного мозга и с периферии.
Ритм, частоту и глубину дыхания можно произвольно изменять, конечно, в известных пределах.
Для регуляции дыхания большое значение имеет изменение напряжений CO2, O2 и pH в организме. Увеличение в крови и тканях напряжения CO2, уменьшение напряжения O2 вызывает увеличение объема вентиляции, уменьшение напряжения CO2, увеличение напряжения O2 сопровождается уменьшением объема вентиляции. Эти изменения дыхания наступают в результате импульсов, поступающих в дыхательный центр с хеморецепторов, расположенных в каротидном и аортальном синусах, а также в самом дыхательном центре продолговатого мозга.
Для характеристики функций внешнего дыхания используется оценка легочных объемов, легочной вентиляции, соотношение вентиляции-перфузии, газов крови и КОС (кислотно-основного состояния) (табл. 23).
Таблица 23
Частота дыхания у детей [Тур А.Ф., 1955]

В состоянии покоя здоровый взрослый человек делает 12–18 дыхательных движений в 1 минуту.
На одно дыхание у новорожденного приходится 2,5–3 сердечных сокращения, у более старших детей – 3,5–4.
Ритм дыхания у детей первых месяцев жизни неустойчив.
Дыхательный объем (ДО). Легкие каждого человека имеют определенный минимальный (на выдохе) и максимальный (на вдохе) внутренний объем. В процессе дыхания периодически происходят его изменения в зависимости от характера дыхания. При спокойном дыхании изменения объема минимальны и составляют в зависимости от массы тела и возраста 250–500 мл.
Объем дыхания у новорожденных составляет около 20 мл, к году – 70–60 мл, к 10 годам – 250 мл.
Минутный объем дыхания (МОД) (объем дыхания, помноженный на число дыханий в минуту) с возрастом увеличивается. Этот показатель характеризует степень вентиляции легких.
Максимальная вентиляция легких (МВЛ) – объем воздуха, поступающий в легкие за 1 минуту при форсированном дыхании.
Объем форсированного выдоха (ОФВ1) – объем воздуха, выдохнутый за первую секунду, при максимально возможной скорости выдоха. Снижение ОФВ1 до 70 % ЖЕЛ и менее свидетельствует о наличии обструкции.
Максимальная скорость вдоха и выдоха (МСвд, МСвыд) характеризует бронхиальную проходимость. В нормальных условиях МСвд взрослого человека составляет от 4–8 до 12 л/с. При нарушении бронхиальной проходимости она снижается до 1 л/с и менее.
Мертвое дыхательное пространство (МДП) включает в себя часть пространства воздухоносных путей, не участвующего в газообмене (полость рта, носа, глотки, гортани, трахеи, бронхов), и часть альвеол, воздух в которых не участвует в газообмене.
Альвеолярная вентиляция (АВ) определяется по формуле:
AB = (ДО – МДП) × ЧД.У здоровых людей АВ составляет 70–80 % общей вентиляции легких.
Общее потребление кислорода. В состоянии покоя взрослый человек потребляет примерно 0,2 л кислорода за 1 минуту. При работе потребление кислорода возрастает пропорционально энергозатратам до определенного предела, который в зависимости от индивидуальных особенностей организма может превысить уровень основного обмена в 10–20 и более раз.
Максимальное потребление кислорода – объем кислорода, потребляемый организмом за 1 минуту при предельно форсированном дыхании.
Дыхательный коэффициент (ДК) – соотношение объемов выделяемого углекислого газа и потребляемого кислорода.
Дыхательный эквивалент (ДЭ) – это объем вдыхаемого воздуха, необходимый для поглощения легкими 100 мл кислорода (то есть это то количество литров воздуха, которое надо провентилировать через легкие, чтобы использовать 100 мл O2).

Легочные объемы включают:
ОЕЛ (общая емкость легких) – объем газа, содержащийся в легких после максимального вдоха;
ЖЕЛ (жизненная емкость легких) – максимальный объем газа, выдыхаемый после максимального вдоха;
ООЛ (остаточный объем легких) – объем газа, остающийся в легких после максимального выдоха;
ФОЕ (функциональная остаточная емкость) – объем газа, находящийся в легких после спокойного выдоха;
РОвд (резервный объем вдоха) – максимальный объем газа, который можно вдохнуть от уровня спокойного вдоха;
РОвыд (резервный объем выдоха) – максимальный объем газа, который можно выдохнуть после спокойного выдоха;
ЕВ (емкость вдоха) – максимальный объем газа, который можно вдохнуть от уровня спокойного выдоха;
ДО (дыхательный объем) – объем газа, вдыхаемый или выдыхаемый за один дыхательный цикл.
ЖЕЛ, ЕВ, РОвд, РОвыд, ДО измеряют при помощи спирографа.
ОЕЛ, ФОЕ, ООЛ измеряются методом разведения геля в закрытой системе.
Результаты исследования легочных объемов оцениваются путем сравнения с должными величинами, рассчитанными по регрессивным уравнениям, отражающим связь объемов с ростом детей, или по номограммам.
При помощи ЖЕЛ можно оценить вентиляционную способность легких в целом. ЖЕЛ снижается под влиянием многих факторов – как легочных (при обструкции воздухоносных путей, ателектазе, пневмонии и др.), так и внелегочных (при высоком стоянии диафрагмы, снижении мышечного тонуса).
Патологическим считается уменьшение ЖЕЛ более чем на 20 % от должной.
Форсированная жизненная емкость легких (ФЖЕЛ) – объем максимально быстро и полно выдохнутого воздуха после полного глубокого вдоха. У здоровых людей ФЖЕЛ обычно больше ЖЕЛ на 100–200 мл из-за того, что большее усилие способствует более полному выдоху. ФЖЕЛ является функциональной нагрузкой для выявления изменений механических свойств аппарата вентиляции. У больных с обструкцией дыхательных путей ФЖЕЛ меньше ЖЕЛ.
Для оценки бронхиальной проходимости используется тест Тифно – отношение объема форсированного выдоха за 1 с (ОФВ1) ко всему объему форсированного выдоха ЖЕЛ (ФЖЕЛ), выраженное в процентах. 75 % является нормальной величиной. Значения ниже 70 % указывают на обструкцию дыхательных путей, а выше 85 % отмечаются при наличии рестриктивных явлений.
С целью определения наличия и измерения обструкции дыхательных путей применяется определение скорости пикового потока на выдохе (СППв). Для этого используются мини-счетчики пикового потока (пик-флоуметры). Наиболее удобен и точен мини-счетчик Райта.
Исследуемый делает максимально глубокий вдох (до величины ЖЕЛ), а затем – короткий и резкий выдох в аппарат. Полученный результат оценивается путем сравнения с данными номограммы. Измерение скорости пикового потока выдоха с помощью пик-флоуметра Райта в домашних условиях дает возможность объективно оценить реакцию пациента на применяемое лечение.
Транспорт кислорода из легких в ткани. Кислород, пройдя через альвеолярно-капиллярную мембрану, растворяется в плазме крови согласно физическим законам. При нормальной температуре тела в 100 мл плазмы растворено 0,3 мл кислорода.
Основную роль в транспорте кислорода от легких к тканям играет гемоглобин. 94 % кислорода переносится в виде оксигемоглобина (НbО2). 1 г Нb связывает 1,34–1,36 мл О2.
Кислородная емкость крови (КЕК) – максимальное количество кислорода, которое может быть связано гемоглобином крови после полного насыщения ее кислородом. При полном насыщении гемоглобина кислородом 1 л крови может содержать до 200 мл кислорода. Нормальная величина КЕК для взрослого человека составляет 18–22 % по объему. КЕК новорожденного равна или несколько превышает КЕК взрослого человека. Вскоре после рождения она уменьшается, достигая минимальной величины в возрасте 1–4 лет, после чего постепенно повышается, доходя до уровня взрослого человека к периоду полового созревания.
Химическая связь кислорода с гемоглобином обратима. В тканях оксигемоглобин освобождает кислород и превращается в восстановленный гемоглобин. Оксигенация гемоглобина в легких и его восстановление в тканях обусловлены разницей парциального давления кислорода: альвеолярно-капиллярным градиентом давления в легких и капиллярно-тканевым градиентом в тканях.
Транспорт углекислого газа, образующегося в клетках, к месту его выведения – легочным капиллярам – осуществляется в трех видах: углекислый газ, поступая из клеток в кровь, растворяется в ней, в результате чего парциальное давление его в крови повышается. Физически растворимый в плазме углекислый газ составляет 5–6 % всего его объема, транспортируемого кровью. 15 % углекислого газа переносится в виде карбогемоглобина, более 70–80 % эндогенного углекислого газа связывается гидрокарбонатами крови. Эта связь играет большую роль в поддержании кислотно-основного равновесия.
Тканевое (внутреннее) дыхание – процесс поглощения тканью кислорода и выделения углекислого газа. В более широком смысле это – протекающие в каждой клетке ферментативные процессы биологического окисления, в результате которых молекулы жирных кислот, аминокислот, углеводов расщепляются до двуокиси углерода и воды, а высвобождающаяся при этом энергия используется и запасается клеткой.
Помимо газообмена, легкие осуществляют в организме и другие функции: метаболическую, терморегуляторную, секреторную, экскреторную, барьерную, очистительную, всасывательную и др.
Метаболическая функция легких включает в себя обмен липоидов, синтез жирных кислот и ацетона, синтез простагландинов, выработку сурфактанта и др. Секреторная функция легких реализуется благодаря наличию специализированных желез и секреторных клеток, выделяющих серозно-мукозный секрет, который, перемещаясь из нижних отделов в верхние, увлажняет и защищает поверхность дыхательных путей.
В секрете присутствуют также лактоферин, лизоцим, сывороточные белки, антитела – вещества, обладающие антимикробным действием и способствующие санации легкого.
Экскреторная функция легкого проявляется в выделении летучих метаболитов и экзогенных веществ: ацетона, аммиака и др. Всасывательная функция обусловлена высокой проницаемостью альвеолярно-капиллярных мембран для жиро– и водорастворимых веществ: эфира, хлороформа и др. Ингаляционный путь введения применяется для ряда лекарств.
Семиотика и диагностика заболеваний органов дыхания у детей
Основополагающими методами при постановке диагноза многих заболеваний органов дыхания и оценке особенностей их течения является тщательно и целенаправленно собранный анамнез и подробно, систематически произведенное клиническое обследование больного ребенка.
Данные лабораторных анализов и результаты инструментального обследования (рентгенографического, бронхоскопического и др.) позволяют подтвердить и детализировать диагноз и более полно представить развитие и течение заболевания.
Анамнез включает жалобы, анамнез настоящего заболевания и анамнез жизни. При заболевании органов дыхания ведущими жалобами являются кашель, одышка, цианоз. Необходимо выяснить время возникновения кашля (в начале болезни или спустя какой-то срок), его характер (сухой, влажный, единичные покашливания, приступообразный), когда он появляется (утром, ночью, днем, постоянно), сопровождается ли выделением мокроты, ее характер (слизистая, гнойная, с прожилками крови и т. д.), ее количество и время выделения (по утрам, постоянно).
Выясняют наличие одышки, время ее появления по отношению к развитию болезни, ее характер, выраженность.
Наличие или отсутствие цианоза, время его появления, локализацию, стойкость. Контакт с больными туберкулезом. Присутствие в доме аллергенов (домашние животные, птицы, рыбы, цветы, ковры и др.).
При ряде заболеваний необходим генеалогический анамнез.
Обследование больного с заболеванием органов дыхания начинается с определения частоты, глубины и ритма дыхания.
Одышка – диспноэ – нарушение частоты, ритма и глубины дыхания. Диспноэ может быть с преобладанием фазы вдоха (инспираторная одышка) или выдоха (экспираторная одышка) или без отчетливого их преобладания (смешанная одышка). Крайняя степень одышки носит название удушья.
При диспноэ у детей можно наблюдать ряд симптомов, отражающих затруднение разных фаз дыхания. Напряжение крыльев носа при дыхании свидетельствует об участии вспомогательных мышц во вдохе, предотвращающих сужение входа в нос вследствие всасывающего действия струи вдыхаемого воздуха.
При затруднении дыхания на вдохе вследствие сужения дыхательных путей на любом уровне появляется втяжение яремной ямки, надключичных областей, межреберных промежутков, обусловленное тем, что внутригрудное давление падает значительно ниже атмосферного.
При затруднении дыхания на выдохе внутригрудное давление превышает атмосферное, при этом межреберные промежутки уплощаются или даже могут выбухать.
Втяжение подреберий обусловлено сокращением мышц живота при усиленном выдохе.
Учащенное дыхание (тахипноэ) – частый симптом при многих заболеваниях. Урежение дыхания (брадипноэ) у детей наблюдается при метаболическом алкалозе (пилоростеноз), при респираторном ацидозе вследствие центрального угнетения дыхания (гидроцефалия, опухоль мозга и др.).
Глубина дыхания – объем вдыхаемого при каждом вдохе воздуха. Увеличение глубины дыхания (гиперпноэ) появляется при метаболическом ацидозе, тяжелой анемии, респираторном алкалозе. Поверхностное дыхание (гипопноэ) может быть обусловлено болевыми ощущениями при вдохе, например, при сухом плеврите.
Ритм дыхания у здорового ребенка не бывает абсолютно регулярным. У недоношенных детей нередко наблюдается так называемое периодическое дыхание: через каждые 10–15 минут регулярного дыхания возникает остановка дыхания (апноэ) длительностью 5–10 секунд, не сопровождающаяся изменением сердечного ритма. Длительность апноэ более 20 с расценивается как приступ апноэ и свидетельствует о патологии.
Свистящее дыхание возникает при затрудненном выдохе и связано с вибрацией просвета крупных бронхов вследствие выраженного падения внутрибронхиального давления при высокой скорости прохождения струи воздуха по бронхам (при бронхоспазме).
Стонущее дыхание возникает в связи с затруднением вдоха вследствие снижения растяжимости легкого и болевыми ощущениями (при массивной пневмонии, плеврите).
Патологическое периодическое дыхание характеризуется групповым ритмом, нередко чередующимся с апноэ или со вставочными периодическими вдохами. Дыхание, при котором в фазе диспноэ (патологический ритм) постепенно нарастает и снижается глубина дыхательных движений, а затем наступает пауза различной продолжительности, носит название «дыхание Чейна – Стокса».
Дыхание Биота характеризуется постоянной амплитудой дыхательных волн, чередованием дыхательных движений и продолжительных пауз, длительность которых может колебаться от нескольких секунд до 20–25.
У детей дыхания Чейна – Стокса и Биота наблюдаются при тяжелых повреждениях головного мозга в результате интоксикации, травмы, ишемии мозга и др.
Дыхание Куссмауля, или «большое дыхание», – своеобразное шумное медленное или учащенное глубокое дыхание с вовлечением дополнительной дыхательной мускулатуры, без субъективных признаков ощущения удушья. Оно наблюдается при диабетической коме и других крайне тяжелых состояниях, сопровождающихся развитием метаболического ацидоза, а также при тяжелом неврозе.
Кашель – рефлекторный процесс удаления содержимого дыхательных путей с помощью струи воздуха, выбрасываемой с высокой скоростью из легкого благодаря серии форсированных выдохов, совершаемых против сопротивления спазмированных голосовых связок.
Сухой кашель возникает при раздражении слизистой оболочки трахеи, бронхов без значительного количества секрета.
Влажный кашель сопровождается выделением мокроты, после чего кашель обычно прекращается.
Коклюшеподобный кашель навязчивый, кашлевые толчки следуют один за другим, но, в отличие от коклюшного кашля, не сопровождаются репризами. Он обычно бывает при наличии вязкой мокроты.
Первый толчок битонального кашля имеет низкий, а второй – высокий тон, наблюдается при сдавлении бронха, наличии инородных тел в крупных бронхах.
Мокрота представляет собой секрет слизистой оболочки дыхательных путей, в котором могут содержаться микробы, продукты распада легочной ткани, гной, кровь и другие включения.
Мокрота может равномерно выделяться в течение дня либо преимущественно в определенное время (утром при бронхоэктазах), иногда внезапно (при прорыве абсцесса в бронх). По характеру мокрота бывает слизистой, серозной, гнойной, кровянистой, смешанной.
Слизистая мокрота прозрачная, вязкая, серовато-белого цвета. Гнойная мокрота зеленого цвета, гомогенная. Серозная мокрота пенистая, жидкая, представляет собой слизь с примесью сыворотки крови, пропотевающей из капилляров в альвеолы, наблюдается при застойных явлениях в легких. Кровянистая мокрота содержит неизмененную кровь в виде сгустков или ее прожилки или бывает ржавого цвета (при крупозной пневмонии).
При осмотре грудной клетки обращают внимание на ее конфигурацию, которая зависит от состояния органов дыхания, конституциональных особенностей телосложения, занятий физкультурой, спортом.
С учетом конституциональных особенностей у детей различают три основные формы грудной клетки: нормостеническую, гиперстеническую и астеническую.
Нормостеническая форма характеризуется пропорциональным развитием грудной клетки – коэффициент отношения передне-заднего диаметра к поперечному составляет 0,6–0,8. Плечи расположены горизонтально.
Гиперстеническая форма характеризуется увеличением передне-заднего диаметра. Грудная клетка имеет округлую форму, нижняя апертура больше верхней, ребра отходят от позвоночника почти под прямым углом, эпигастральный угол тупой.
При астенической форме грудная клетка имеет уплощенный вид, передне-задний диаметр ее по отношению к поперечному уменьшен, плечи покаты, лопатки неплотно прилегают к грудной клетке, иногда значительно выступают и принимают вид небольших крыльев (крыловидные лопатки).
Бочкообразная грудная клетка характерна для больных с хронической обструкцией бронхов. Уплощение, асимметрия грудной клетки могут быть при фиброзирующих локальных процессах.
Воронкообразная деформация грудной клетки выражается в значительном западении нижней части грудины, представляет собой врожденную аномалию развития, наблюдается при синдроме Марфана, различных дисплазиях.
Выбухание грудины – куриная (килеобразная) грудь может быть при рахите, других заболеваниях.
Выпячивание грудной клетки над областью сердца – «сердечный горб» – свидетельствует о гипертрофии сердечной мышцы и наблюдается при врожденных или приобретенных пороках сердца.
При пальпации грудной клетки можно оценить голосовое дрожание. Феномен голосового дрожания появляется в результате колебаний голосовых связок, передающихся через воздух, заполняющий воздухоносные пути. У грудных детей голосовое дрожание определяется при плаче, крике. У детей старшего возраста лучше определяется голосовое дрожание, если они произносят букву «Р».
Усиление голосового дрожания наблюдается при уплотнении легочной ткани (при сливных пневмониях) и при образовании полостей в легких. Ослабление голосового дрожания происходит при выпотных плевритах, пневмотораксе, закупорке просвета крупных бронхов. Кроме того, оно может быть ослаблено при ожирении, отечности кожи.
При пальпации грудной клетки можно выявить подкожную эмфизему – появляется характерное похрустывание.
Данные лабораторных анализов и результаты инструментального обследования (рентгенографического, бронхоскопического и др.) позволяют подтвердить и детализировать диагноз и более полно представить развитие и течение заболевания.
Анамнез включает жалобы, анамнез настоящего заболевания и анамнез жизни. При заболевании органов дыхания ведущими жалобами являются кашель, одышка, цианоз. Необходимо выяснить время возникновения кашля (в начале болезни или спустя какой-то срок), его характер (сухой, влажный, единичные покашливания, приступообразный), когда он появляется (утром, ночью, днем, постоянно), сопровождается ли выделением мокроты, ее характер (слизистая, гнойная, с прожилками крови и т. д.), ее количество и время выделения (по утрам, постоянно).
Выясняют наличие одышки, время ее появления по отношению к развитию болезни, ее характер, выраженность.
Наличие или отсутствие цианоза, время его появления, локализацию, стойкость. Контакт с больными туберкулезом. Присутствие в доме аллергенов (домашние животные, птицы, рыбы, цветы, ковры и др.).
При ряде заболеваний необходим генеалогический анамнез.
Обследование больного с заболеванием органов дыхания начинается с определения частоты, глубины и ритма дыхания.
Одышка – диспноэ – нарушение частоты, ритма и глубины дыхания. Диспноэ может быть с преобладанием фазы вдоха (инспираторная одышка) или выдоха (экспираторная одышка) или без отчетливого их преобладания (смешанная одышка). Крайняя степень одышки носит название удушья.
При диспноэ у детей можно наблюдать ряд симптомов, отражающих затруднение разных фаз дыхания. Напряжение крыльев носа при дыхании свидетельствует об участии вспомогательных мышц во вдохе, предотвращающих сужение входа в нос вследствие всасывающего действия струи вдыхаемого воздуха.
При затруднении дыхания на вдохе вследствие сужения дыхательных путей на любом уровне появляется втяжение яремной ямки, надключичных областей, межреберных промежутков, обусловленное тем, что внутригрудное давление падает значительно ниже атмосферного.
При затруднении дыхания на выдохе внутригрудное давление превышает атмосферное, при этом межреберные промежутки уплощаются или даже могут выбухать.
Втяжение подреберий обусловлено сокращением мышц живота при усиленном выдохе.
Учащенное дыхание (тахипноэ) – частый симптом при многих заболеваниях. Урежение дыхания (брадипноэ) у детей наблюдается при метаболическом алкалозе (пилоростеноз), при респираторном ацидозе вследствие центрального угнетения дыхания (гидроцефалия, опухоль мозга и др.).
Глубина дыхания – объем вдыхаемого при каждом вдохе воздуха. Увеличение глубины дыхания (гиперпноэ) появляется при метаболическом ацидозе, тяжелой анемии, респираторном алкалозе. Поверхностное дыхание (гипопноэ) может быть обусловлено болевыми ощущениями при вдохе, например, при сухом плеврите.
Ритм дыхания у здорового ребенка не бывает абсолютно регулярным. У недоношенных детей нередко наблюдается так называемое периодическое дыхание: через каждые 10–15 минут регулярного дыхания возникает остановка дыхания (апноэ) длительностью 5–10 секунд, не сопровождающаяся изменением сердечного ритма. Длительность апноэ более 20 с расценивается как приступ апноэ и свидетельствует о патологии.
Свистящее дыхание возникает при затрудненном выдохе и связано с вибрацией просвета крупных бронхов вследствие выраженного падения внутрибронхиального давления при высокой скорости прохождения струи воздуха по бронхам (при бронхоспазме).
Стонущее дыхание возникает в связи с затруднением вдоха вследствие снижения растяжимости легкого и болевыми ощущениями (при массивной пневмонии, плеврите).
Патологическое периодическое дыхание характеризуется групповым ритмом, нередко чередующимся с апноэ или со вставочными периодическими вдохами. Дыхание, при котором в фазе диспноэ (патологический ритм) постепенно нарастает и снижается глубина дыхательных движений, а затем наступает пауза различной продолжительности, носит название «дыхание Чейна – Стокса».
Дыхание Биота характеризуется постоянной амплитудой дыхательных волн, чередованием дыхательных движений и продолжительных пауз, длительность которых может колебаться от нескольких секунд до 20–25.
У детей дыхания Чейна – Стокса и Биота наблюдаются при тяжелых повреждениях головного мозга в результате интоксикации, травмы, ишемии мозга и др.
Дыхание Куссмауля, или «большое дыхание», – своеобразное шумное медленное или учащенное глубокое дыхание с вовлечением дополнительной дыхательной мускулатуры, без субъективных признаков ощущения удушья. Оно наблюдается при диабетической коме и других крайне тяжелых состояниях, сопровождающихся развитием метаболического ацидоза, а также при тяжелом неврозе.
Кашель – рефлекторный процесс удаления содержимого дыхательных путей с помощью струи воздуха, выбрасываемой с высокой скоростью из легкого благодаря серии форсированных выдохов, совершаемых против сопротивления спазмированных голосовых связок.
Сухой кашель возникает при раздражении слизистой оболочки трахеи, бронхов без значительного количества секрета.
Влажный кашель сопровождается выделением мокроты, после чего кашель обычно прекращается.
Коклюшеподобный кашель навязчивый, кашлевые толчки следуют один за другим, но, в отличие от коклюшного кашля, не сопровождаются репризами. Он обычно бывает при наличии вязкой мокроты.
Первый толчок битонального кашля имеет низкий, а второй – высокий тон, наблюдается при сдавлении бронха, наличии инородных тел в крупных бронхах.
Мокрота представляет собой секрет слизистой оболочки дыхательных путей, в котором могут содержаться микробы, продукты распада легочной ткани, гной, кровь и другие включения.
Мокрота может равномерно выделяться в течение дня либо преимущественно в определенное время (утром при бронхоэктазах), иногда внезапно (при прорыве абсцесса в бронх). По характеру мокрота бывает слизистой, серозной, гнойной, кровянистой, смешанной.
Слизистая мокрота прозрачная, вязкая, серовато-белого цвета. Гнойная мокрота зеленого цвета, гомогенная. Серозная мокрота пенистая, жидкая, представляет собой слизь с примесью сыворотки крови, пропотевающей из капилляров в альвеолы, наблюдается при застойных явлениях в легких. Кровянистая мокрота содержит неизмененную кровь в виде сгустков или ее прожилки или бывает ржавого цвета (при крупозной пневмонии).
При осмотре грудной клетки обращают внимание на ее конфигурацию, которая зависит от состояния органов дыхания, конституциональных особенностей телосложения, занятий физкультурой, спортом.
С учетом конституциональных особенностей у детей различают три основные формы грудной клетки: нормостеническую, гиперстеническую и астеническую.
Нормостеническая форма характеризуется пропорциональным развитием грудной клетки – коэффициент отношения передне-заднего диаметра к поперечному составляет 0,6–0,8. Плечи расположены горизонтально.
Гиперстеническая форма характеризуется увеличением передне-заднего диаметра. Грудная клетка имеет округлую форму, нижняя апертура больше верхней, ребра отходят от позвоночника почти под прямым углом, эпигастральный угол тупой.
При астенической форме грудная клетка имеет уплощенный вид, передне-задний диаметр ее по отношению к поперечному уменьшен, плечи покаты, лопатки неплотно прилегают к грудной клетке, иногда значительно выступают и принимают вид небольших крыльев (крыловидные лопатки).
Бочкообразная грудная клетка характерна для больных с хронической обструкцией бронхов. Уплощение, асимметрия грудной клетки могут быть при фиброзирующих локальных процессах.
Воронкообразная деформация грудной клетки выражается в значительном западении нижней части грудины, представляет собой врожденную аномалию развития, наблюдается при синдроме Марфана, различных дисплазиях.
Выбухание грудины – куриная (килеобразная) грудь может быть при рахите, других заболеваниях.
Выпячивание грудной клетки над областью сердца – «сердечный горб» – свидетельствует о гипертрофии сердечной мышцы и наблюдается при врожденных или приобретенных пороках сердца.
При пальпации грудной клетки можно оценить голосовое дрожание. Феномен голосового дрожания появляется в результате колебаний голосовых связок, передающихся через воздух, заполняющий воздухоносные пути. У грудных детей голосовое дрожание определяется при плаче, крике. У детей старшего возраста лучше определяется голосовое дрожание, если они произносят букву «Р».
Усиление голосового дрожания наблюдается при уплотнении легочной ткани (при сливных пневмониях) и при образовании полостей в легких. Ослабление голосового дрожания происходит при выпотных плевритах, пневмотораксе, закупорке просвета крупных бронхов. Кроме того, оно может быть ослаблено при ожирении, отечности кожи.
При пальпации грудной клетки можно выявить подкожную эмфизему – появляется характерное похрустывание.
