Страница:
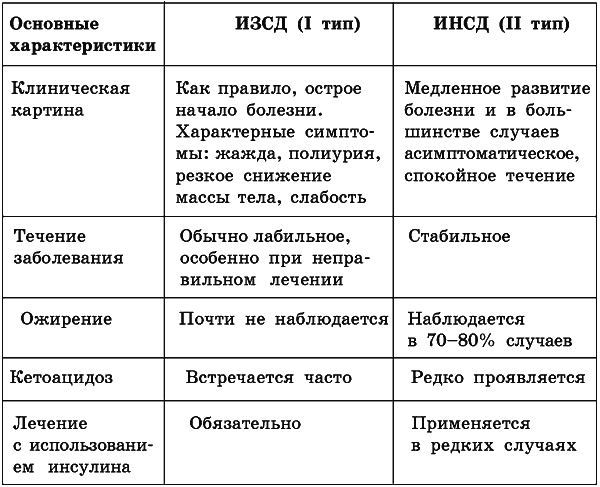
ИНСД II типа развивается у лиц зрелого возраста, чаще у людей с избыточной массой тела. Заболевание развивается медленно, течение спокойное. Содержание инсулина и С-пептида в крови в пределах нормы или может немного превышать ее. СД диагностировать достаточно сложно, в отдельных случаях заболевание выявляется лишь после развития характерных осложнений или при случайном обследовании. Для больных рекомендуется компенсация, которая достигается в основном диетой или пероральными гипогликемизирующими препаратами. Течение болезни не сопровождается кетозом.
Выделяют три степени тяжести СД, которые зависят от уровня гликемии, чувствительности к лечебным воздействиям и наличия или отсутствия осложнений.
К легкой степени относят случаи заболевания, которые позволяют достигнуть компенсации путем диетотерапии. В данном случае кетоацидоз отсутствует, но возможно наличие ретинопатии I степени. Как правило, данная степень тяжести характерна для больных СД II типа.
К среднетяжелой степени относятся случаи заболевания, при которых компенсация достигается сочетанием диеты и пероральных гипогликемизирующих препаратов или введением инсулина в дозе не более 60 ЕД/сут. Отмечается уровень глюкозы крови натощак 12 ммоль/л. Наблюдается склонность к кето-ацидозу, нередко бывают слабовыраженные явления микроангиопатии.
К тяжелой степени СД относятся заболевания с лабильным течением, которые характеризуются выраженными колебаниями уровня сахара в крови в течение суток, склонностью к гипогликемии, кетоацидозу. При этом уровень сахара в крови натощак превышает 12,2 ммоль/л. Для компенсации требуется доза инсулина, равная 60 ЕД/сут и более. Наиболее выраженные осложнения при тяжелой степени СД: ретинопатия III–IV степени, нефропатия с нарушением функции почек, периферическая нейропатия. В связи со всеми перечисленными симптомами и течением болезни трудоспособность больных резко падает.

Осложнения и нарушения
Метаболические нарушения
Периферическая и автономная полинейропатия
Микроангиопатия
Поражение почек
Диабетическая ретинопатия
Диабетическая дермопатия
Диабетическая кардиопатия
Атеросклероз
Осложнения, связанные с органами дыхания
Осложнения, связанные с сердечно-сосудистой системой
Острые осложнения сахарного диабета
Диабетический кетоацидоз (ДКА)
Гиперосмолярная кома (ГОК)
Гипогликемическая кома
Психические расстройства при СД
Выделяют три степени тяжести СД, которые зависят от уровня гликемии, чувствительности к лечебным воздействиям и наличия или отсутствия осложнений.
К легкой степени относят случаи заболевания, которые позволяют достигнуть компенсации путем диетотерапии. В данном случае кетоацидоз отсутствует, но возможно наличие ретинопатии I степени. Как правило, данная степень тяжести характерна для больных СД II типа.
К среднетяжелой степени относятся случаи заболевания, при которых компенсация достигается сочетанием диеты и пероральных гипогликемизирующих препаратов или введением инсулина в дозе не более 60 ЕД/сут. Отмечается уровень глюкозы крови натощак 12 ммоль/л. Наблюдается склонность к кето-ацидозу, нередко бывают слабовыраженные явления микроангиопатии.
К тяжелой степени СД относятся заболевания с лабильным течением, которые характеризуются выраженными колебаниями уровня сахара в крови в течение суток, склонностью к гипогликемии, кетоацидозу. При этом уровень сахара в крови натощак превышает 12,2 ммоль/л. Для компенсации требуется доза инсулина, равная 60 ЕД/сут и более. Наиболее выраженные осложнения при тяжелой степени СД: ретинопатия III–IV степени, нефропатия с нарушением функции почек, периферическая нейропатия. В связи со всеми перечисленными симптомами и течением болезни трудоспособность больных резко падает.
Таблица 1.
Сравнительные характеристики ИЗСД (I тип) и ИНСД (II тип)

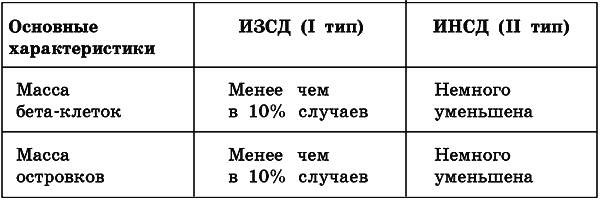
Таблица 2.
Сравнительная эпидемиология I и II типов СД

Таблица 3.
Патанатомические изменения при I и II типах СД

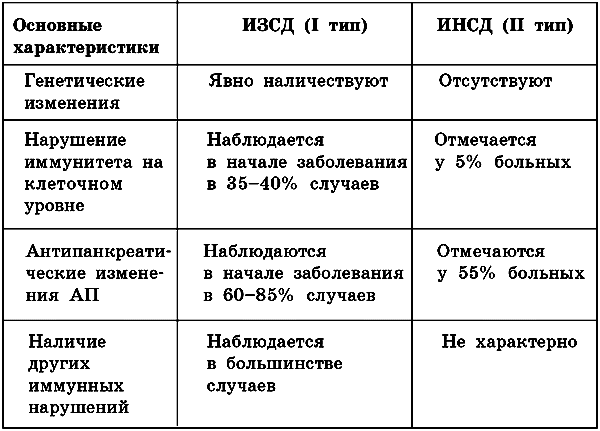
Таблица 4.
Иммунологические изменения при I и II типах СД

Осложнения и нарушения
Выделяют 4 группы нарушений при сахарном диабете:
1. Метаболические нарушения, а также нарушения углеводного обмена (гипергликемия, катаболизм белка, катаболизм жира).
2. Периферическая и автономная полинейропатия.
3. Микроангиопатия.
4. Макроангиопатия или атеросклероз.
1. Метаболические нарушения, а также нарушения углеводного обмена (гипергликемия, катаболизм белка, катаболизм жира).
2. Периферическая и автономная полинейропатия.
3. Микроангиопатия.
4. Макроангиопатия или атеросклероз.
Метаболические нарушения
В данном случае функции инсулина сводятся к утилизации аминокислот и глюкозы из пищи человека. Состояние характеризуется тем, что тетраанаболический гормон снижает уровень глюкозы в крови, но ему противостоят следующие вещества:
– глюкагон, стимулом для секреции которого является уменьшение уровня глюкозы в крови. Действие происходит за счет гликогенолиза. В процессе увеличения глюкозы в крови нормализуется распад белка, из аминокислот образуется глюкоза;
– кортизон, который стимулирует катаболизм белка и глюконеогенез;
– гормон роста, который способствует синтезу белка, а также бережет глюкозу для синтеза РНК;
– адреналин, который нормализует и стимулирует распад гликогена и таким образом тормозит секрецию инсулина.
В норме концентрация глюкозы в крови должна быть менее 6,1 ммоль/л, хотя в течение дня может достигать максимальной границы – 8,9 ммоль/л.
Повышенное количество глюкагона приводит к тому, что глюкоза в клетках расходуется мало и, как следствие, уменьшается проницаемость. Больной обычно жалуется на сильную жажду, полиурию (при СД I типа), снижение веса и повышение аппетита. При повышении концентрации глюкозы (более 9–10 ммоль/л) она начинает появляется в моче, что вызывает и полиурию. Такое явление, как осмотический диурез, характеризуется большим количеством мочи с большим удельным весом. Жажда вызвана увеличением осмолярности крови, что стимулирует центр жажды. Снижение массы тела вызывается тем, что контринсулярные факторы обладают липолитическим действием, которое и способствует резкому похудению. Повышенный аппетит является следствием недостаточной эффективности утилизации глюкозы тканями, за счет чего стимулируется центр голода.
Нередко сахарный диабет II типа приводит к ожирению, поскольку большое количество инсулина провоцирует осуществление липогенеза. Но в некоторых случаях (у 5% больных) установить точно тип сахарного диабета бывает достаточно сложно.
– глюкагон, стимулом для секреции которого является уменьшение уровня глюкозы в крови. Действие происходит за счет гликогенолиза. В процессе увеличения глюкозы в крови нормализуется распад белка, из аминокислот образуется глюкоза;
– кортизон, который стимулирует катаболизм белка и глюконеогенез;
– гормон роста, который способствует синтезу белка, а также бережет глюкозу для синтеза РНК;
– адреналин, который нормализует и стимулирует распад гликогена и таким образом тормозит секрецию инсулина.
В норме концентрация глюкозы в крови должна быть менее 6,1 ммоль/л, хотя в течение дня может достигать максимальной границы – 8,9 ммоль/л.
Повышенное количество глюкагона приводит к тому, что глюкоза в клетках расходуется мало и, как следствие, уменьшается проницаемость. Больной обычно жалуется на сильную жажду, полиурию (при СД I типа), снижение веса и повышение аппетита. При повышении концентрации глюкозы (более 9–10 ммоль/л) она начинает появляется в моче, что вызывает и полиурию. Такое явление, как осмотический диурез, характеризуется большим количеством мочи с большим удельным весом. Жажда вызвана увеличением осмолярности крови, что стимулирует центр жажды. Снижение массы тела вызывается тем, что контринсулярные факторы обладают липолитическим действием, которое и способствует резкому похудению. Повышенный аппетит является следствием недостаточной эффективности утилизации глюкозы тканями, за счет чего стимулируется центр голода.
Нередко сахарный диабет II типа приводит к ожирению, поскольку большое количество инсулина провоцирует осуществление липогенеза. Но в некоторых случаях (у 5% больных) установить точно тип сахарного диабета бывает достаточно сложно.
Периферическая и автономная полинейропатия
Длительное течение СД часто приводит к развитию диабетической нейропатии. При этом поражаются как центральная, так и периферическая нервные системы. Периферическая нейропатия встречается чаще. Больные жалуются на частое онемение, чувство ползания мурашек, судороги в конечностях, боли в ногах, усиливающиеся во время покоя, ночью, а во время ходьбы уменьшающиеся. Наблюдается снижение или полное отсутствие коленных и ахилловых рефлексов, снижение тактильной и болевой чувствительности. В некоторых случаях развивается атрофия мышц в проксимальных отделах ног.
Причины развития периферической полинейропатии сводятся к следующим факторам:
– нервная система инсулинонезависима, при этом образуются осмотически активные вещества – такие, как сорбитол и т. п.;
– поражение капилляров, которые снабжают кровью нервы.
Автономная полинейропатия характеризуется упорной тахикардией, поражением желудочно-кишечного тракта, что сопровождается поносами, запорами или их чередованием, также развивается импотенция, задержка мочи и пр.
Причины развития периферической полинейропатии сводятся к следующим факторам:
– нервная система инсулинонезависима, при этом образуются осмотически активные вещества – такие, как сорбитол и т. п.;
– поражение капилляров, которые снабжают кровью нервы.
Автономная полинейропатия характеризуется упорной тахикардией, поражением желудочно-кишечного тракта, что сопровождается поносами, запорами или их чередованием, также развивается импотенция, задержка мочи и пр.
Микроангиопатия
Выделяют 2 основных фактора данного заболевания:
– гипергликемия и одновременно инсулиновая недостаточность;
– наследственный дефект.
При микроангиопатии развиваются изменения в капилляре – утолщается его базальная мембрана. Уридиндифосфоглюкозный путь синтеза гликогена инсулинонезависим. В процессе синтеза образуется глюкуроновая кислота, которую принято называть мукополисахаридом. При недостаточном количестве инсулина этот путь не подвергается изменениям и даже усиливается. Увеличение количества слоев базальной мембраны происходит за счет гликопротеидов. Постепенно утолщение прогрессирует, поскольку откладываются фибрин и лейкоциты, в дальнейшем капилляр погибает. Специфические поражения мелких сосудов при микроангиопатии – ангиоретинопатия, нефропатия и другие висцеропатии.
– гипергликемия и одновременно инсулиновая недостаточность;
– наследственный дефект.
При микроангиопатии развиваются изменения в капилляре – утолщается его базальная мембрана. Уридиндифосфоглюкозный путь синтеза гликогена инсулинонезависим. В процессе синтеза образуется глюкуроновая кислота, которую принято называть мукополисахаридом. При недостаточном количестве инсулина этот путь не подвергается изменениям и даже усиливается. Увеличение количества слоев базальной мембраны происходит за счет гликопротеидов. Постепенно утолщение прогрессирует, поскольку откладываются фибрин и лейкоциты, в дальнейшем капилляр погибает. Специфические поражения мелких сосудов при микроангиопатии – ангиоретинопатия, нефропатия и другие висцеропатии.
Поражение почек
Во время заболевания сахарным диабетом в почках больного развивается диабетический гломерулосклероз, диабетическая нефропатия. Пораженная почка в данном случае носит специфическое название – диабетическая почка. Очень часто почки при сахарном диабете подвергаются инфицированию, но основная причина ухудшения их состояния заключается в нарушении микрососудистого русла. Это проявляется гломерулосклерозом и склерозом афферентных артериол (диабетическая нефропатия).
Одним из первейших признаков диабетического гломерулосклероза является преходящая альбуминурия. Далее следует микрогематурия и цилиндрурия. Прогрессирование диффузного и узелкового гломерулосклероза сопровождается повышением АД, изогипостенурией, что ведет к развитию уремического состояния.
На начальных стадиях заболевания подобные факторы не проявляются. Течение гломерулосклероза делится на 3 стадии:
– пренефротическая стадия, когда имеются умеренная альбуминурия, диспротеинемия;
– нефротическая стадия, когда альбуминурия увеличивается, появляются микрогематурия и цилиндрурия, отеки, повышения АД;
– нефросклеротическая стадия, когда появляются и нарастают симптомы хронической почечной недостаточности.
В начале заболевания увеличивается внутрикапиллярное давление в клубочках. Постепенно происходит увеличение клубочковой фильтрации: если в норме она составляет 150 мл/мин, то при сахарном диабете равна 180–200 мл/мин. Развивается протеинурия, вначале непостоянная. Больные не испытывают недомогания и прочих неприятных ощущений, но после 3–4 исследований выясняется, что суточная потеря белка доходит до 1–1,5 г/сут. В дальнейшем развивается постоянная протеинурия, при которой суточная потеря белка достигает 1,5–2,5 г/сут. Если не провести своевременного лечения, то заболевание может привести к артериальной гипертензии.
Когда суточная потеря белка составляет 4–10 г/сут, речь идет уже о нефротической стадии заболевания, которая характеризуется нефротическим синдромом – гипоальбуминемией, гиперхолестеринемией, отеками и пр. В большинстве случаев больные не доживают до хронической почечной недостаточности (ХПН). Последнее заболевание на I и II стадии сопровождается нефротическим синдромом, когда происходит увеличение креатинина, повышение мочевины, уменьшение клубочковой фильтрации.
Нередко во время течения болезни наблюдается несоответствие между уровнем гликемии и гликозурией. Иногда уровень сахара в крови на терминальной стадии гломерулосклероза резко снижается. Развитие пиелонефрита при сахарном диабете исключается.
Одним из первейших признаков диабетического гломерулосклероза является преходящая альбуминурия. Далее следует микрогематурия и цилиндрурия. Прогрессирование диффузного и узелкового гломерулосклероза сопровождается повышением АД, изогипостенурией, что ведет к развитию уремического состояния.
На начальных стадиях заболевания подобные факторы не проявляются. Течение гломерулосклероза делится на 3 стадии:
– пренефротическая стадия, когда имеются умеренная альбуминурия, диспротеинемия;
– нефротическая стадия, когда альбуминурия увеличивается, появляются микрогематурия и цилиндрурия, отеки, повышения АД;
– нефросклеротическая стадия, когда появляются и нарастают симптомы хронической почечной недостаточности.
В начале заболевания увеличивается внутрикапиллярное давление в клубочках. Постепенно происходит увеличение клубочковой фильтрации: если в норме она составляет 150 мл/мин, то при сахарном диабете равна 180–200 мл/мин. Развивается протеинурия, вначале непостоянная. Больные не испытывают недомогания и прочих неприятных ощущений, но после 3–4 исследований выясняется, что суточная потеря белка доходит до 1–1,5 г/сут. В дальнейшем развивается постоянная протеинурия, при которой суточная потеря белка достигает 1,5–2,5 г/сут. Если не провести своевременного лечения, то заболевание может привести к артериальной гипертензии.
Когда суточная потеря белка составляет 4–10 г/сут, речь идет уже о нефротической стадии заболевания, которая характеризуется нефротическим синдромом – гипоальбуминемией, гиперхолестеринемией, отеками и пр. В большинстве случаев больные не доживают до хронической почечной недостаточности (ХПН). Последнее заболевание на I и II стадии сопровождается нефротическим синдромом, когда происходит увеличение креатинина, повышение мочевины, уменьшение клубочковой фильтрации.
Нередко во время течения болезни наблюдается несоответствие между уровнем гликемии и гликозурией. Иногда уровень сахара в крови на терминальной стадии гломерулосклероза резко снижается. Развитие пиелонефрита при сахарном диабете исключается.
Диабетическая ретинопатия
Для СД характерна диабетическая ретинопатия. На начальной стадии развития заболевания больной ни на что не жалуется. В данном случае только консультация окулиста позволяет выявить следующие явления:
– диабетическая флебопатия, то есть расширение вен;
– микроаневризмы на сетчатке, которые выглядят как белые и красные точки;
– на сетчатке могут присутствовать множественные или одиночные кровоизлияния;
– пролиферативный ретинит.
Поражение сосудов сетчатки глаз, или диабетическая ретинопатия, сопровождается дилатацией вен сетчатки, образованием капиллярных микроаневризм, экссудацией и точечными кровоизлияниями в сетчатку. Это I стадия заболевания, которая называется непролиферативной. Во время II стадии диабетической ретинопатии, или препролиферативной, происходят венозные изменения, развивается тромбоз капилляров, ярко выражены экссудация и кровоизлияния в сетчатку. На III стадии, или пролиферативной, наличествуют все вышеперечисленные нарушения и изменения, а также наблюдается прогрессирующая неоваскуляризация и пролиферация. Эти два последних явления представляют серьезную угрозу для зрения и обычно приводят к отслоению сетчатки и атрофии зрительного нерва. Нередко у больных сахарным диабетом наблюдаются и другие явления, связанные с поражением глаз. Это могут быть следующие нарушения: блефарит, нарушения рефракции и аккомодации, катаракта и глаукома.
– диабетическая флебопатия, то есть расширение вен;
– микроаневризмы на сетчатке, которые выглядят как белые и красные точки;
– на сетчатке могут присутствовать множественные или одиночные кровоизлияния;
– пролиферативный ретинит.
Поражение сосудов сетчатки глаз, или диабетическая ретинопатия, сопровождается дилатацией вен сетчатки, образованием капиллярных микроаневризм, экссудацией и точечными кровоизлияниями в сетчатку. Это I стадия заболевания, которая называется непролиферативной. Во время II стадии диабетической ретинопатии, или препролиферативной, происходят венозные изменения, развивается тромбоз капилляров, ярко выражены экссудация и кровоизлияния в сетчатку. На III стадии, или пролиферативной, наличествуют все вышеперечисленные нарушения и изменения, а также наблюдается прогрессирующая неоваскуляризация и пролиферация. Эти два последних явления представляют серьезную угрозу для зрения и обычно приводят к отслоению сетчатки и атрофии зрительного нерва. Нередко у больных сахарным диабетом наблюдаются и другие явления, связанные с поражением глаз. Это могут быть следующие нарушения: блефарит, нарушения рефракции и аккомодации, катаракта и глаукома.
Диабетическая дермопатия
При этом заболевании прежде всего поражается кожа нижних конечностей. Появляются характерные коричневые пятна на голени, что в медицинской практике называется пятнистой голенью. Кроме того, могут образовываться язвы на тыле голени, стопы, на фалангах пальцев. Подобные явления называются диабетической стопой. Нередко язвы развиваются до гангрены, что зачастую приводит к ампутации конечности, если своевременно не были предприняты соответствующие меры.
Диабетическая кардиопатия
Кардиопатия при сахарном диабете бывает в большинстве случаев следствием микроангиопатии или результатом метаболических нарушений. У больных наблюдаются следующие явления:
– приглушенные тоны сердца;
– систолический шум;
– результаты ЭКГ показывают низкие, плоские, изоэлектрические волны T.
Довольно часто микроангиопатия сопровождается гипертрофией левого желудочка, развитие которой до сих пор не нашло научного объяснения. Основные симптомы заболевания: нарушение ритма сердца (аритмии), а также сердечная недостаточность.
– приглушенные тоны сердца;
– систолический шум;
– результаты ЭКГ показывают низкие, плоские, изоэлектрические волны T.
Довольно часто микроангиопатия сопровождается гипертрофией левого желудочка, развитие которой до сих пор не нашло научного объяснения. Основные симптомы заболевания: нарушение ритма сердца (аритмии), а также сердечная недостаточность.
Атеросклероз
Наблюдается в большинстве случаев у больных с сахарным диабетом II типа. Развитие данного заболевания объясняется тем, что инсулин является важным фактором роста, он стимулирует пролиферацию гладкомышечных волокон артерий и синтез холестерина, который откладывается в гладкомышечных клетках артерий, провоцируя сужение сосудов и нарушая процесс кровообращения. Характерные сосудистые осложнения: нейропатия, ангиопатия сосудов кожи, мышц и ускоренное развитие атеросклеротических изменений в таких крупных сосудах, как аорта, коронарные церебральные артерии и т. д.
Осложнения, связанные с органами дыхания
При длительном течении СД в результате дегидратации и пониженной резистентности к инфекции больной подвержен следующим заболеваниям дыхательных путей:
– фарингит;
– ларингит;
– бронхит;
– очаговая пневмония.
Последнее заболевание может случиться у больных в состоянии кетоза. Одним из наиболее неприятных осложнений является подверженность больных СД туберкулезному поражению легких. Причем данное заболевание протекает в ускоренном темпе с прогрессирующим образованием каверн.
– фарингит;
– ларингит;
– бронхит;
– очаговая пневмония.
Последнее заболевание может случиться у больных в состоянии кетоза. Одним из наиболее неприятных осложнений является подверженность больных СД туберкулезному поражению легких. Причем данное заболевание протекает в ускоренном темпе с прогрессирующим образованием каверн.
Осложнения, связанные с сердечно-сосудистой системой
У больных СД происходят глубокие нарушения обмена веществ, которые приводят к атеросклерозу коронарных артерий с развитием грудной жабы, инфаркта миокарда, атеросклеротического кардиосклероза. К более редким относится нарушение кровообращения нижних конечностей, сопровождающееся тромбозом. Развивается явление перемежающейся хромоты с болями в икроножных мышцах при ходьбе. При длительном течении заболевания наблюдается побледнение и похолодание нижних конечностей, развитие гангрены на отдельных участках стопы, голени или бедра.
Иногда развивается одновременное поражение атеросклерозом коронарных артерий и артерий нижних конечностей. Гангрена протекает по типу сухой, с присоединением инфекции – по типу влажной. При нелеченой гангрене может наступить смерть от сепсиса.
Миокард изменяется под действием атеросклероза коронарных артерий, а также вследствие диабетического нарушения обмена веществ. На ЭКГ обнаруживаются следующие изменения: наблюдается различный характер изменения волны G, а также снижение сегмента SG. Однако при этих нарушениях электрокардиограммы следует исключить изменения миокарда, вызванные атеросклерозом коронарных артерий.
Иногда развивается одновременное поражение атеросклерозом коронарных артерий и артерий нижних конечностей. Гангрена протекает по типу сухой, с присоединением инфекции – по типу влажной. При нелеченой гангрене может наступить смерть от сепсиса.
Миокард изменяется под действием атеросклероза коронарных артерий, а также вследствие диабетического нарушения обмена веществ. На ЭКГ обнаруживаются следующие изменения: наблюдается различный характер изменения волны G, а также снижение сегмента SG. Однако при этих нарушениях электрокардиограммы следует исключить изменения миокарда, вызванные атеросклерозом коронарных артерий.
Острые осложнения сахарного диабета
К острым осложнениям при СД относятся следующие:
– диабетический кетоацидоз;
– гиперосмолярная кома;
– гипергликемическая кома.
– диабетический кетоацидоз;
– гиперосмолярная кома;
– гипергликемическая кома.
Диабетический кетоацидоз (ДКА)
Это острое и очень тяжелое состояние, выйти из которого больной может только при оказании медицинской помощи. Не стоит полагаться на собственные силы. При несвоевременном обращении за помощью смерть может наступить в течение 3–4 дней. В среднем смертность от ДКА составляет 5–6% от всех известных случаев.
Диабетический кетоацидоз – это клинико-биохимический синдром, характеризующийся высоким уровнем глюкозы в крови, гликозурией, гиперкетонемией. Системный ацидоз ведет к резкому обезвоживанию организма, что впоследствии приводит к коллапсу. Основная причина наступления коллапса – резкий недостаток инсулина и избыток контринсулярных гормонов.
Развитие ДКА при сахарном диабете I типа может быть следующим:
– недиагносцированный диабет I типа;
– прекращение лечения инсулином в связи с вышеупомянутой причиной или по другим мотивам;
– быстрое течение СД и развитие ДКА на фоне тяжелых заболеваний.
Клиническая картина ДКА сводится к тому, что заболевание развивается относительно медленно: состояние больного ухудшается в течение 1–2 суток. По течению ДКА различают 2 варианта:
1. Начинающийся ДКА, или кетоацидотический сопор.
2. Кетоацидотическая кома.
На начальных стадиях развития болезни (состояние прекомы) отмечается симптоматика быстро прогрессирующей декомпенсации СД. Начинающийся ДКА характеризуется следующими симптомами:
– больной находится в сознании;
– имеются частые жалобы на слабость;
– в большой степени выражены жажда и полиурия;
– проявляется желудочно-кишечный синдром: анорексия, тошнота, рвота. Эти явления могут быть повторными, частыми. У 40–60% больных отмечаются сильные боли в животе, связанные с обезвоживанием организма.
– кожа и слизистые сухие;
– сильно уменьшается тургор (внутриклеточное давление) кожи;
– появляется запах ацетона в выдыхаемом воздухе;
– большое шумное дыхание Куссмауля, которое вызвано раздражением артериальной крови ацетоном (pH > 7,2);
– тахикардия;
– нарастает депрессия ЦНС (сопор);
– возможно развитие циркуляторного коллапса;
– наступление комы – глубокой потери сознания.
Проявляется резко выраженная сосудистая гипотензия, гипотония глазных яблок, симптомы дегидратации, олигурия, анурия, гипергликемия, превышающая 16,55–19,42 ммоль/л и достигающая иногда 33,3–55,5 ммоль/л, кетонемия, гипокалиемия, гипонатриемия, липемия, повышение остаточного азота, нейтрофильный лейкоцитоз.
Поскольку при ДКА резко уменьшается почечная фильтрация, развивается острая почечная недостаточность. При этом pH < 7,0, а дыхание Куссмауля не наблюдается – это достаточно плохой прогностический признак. Содержание глюкозы превышает 300 мг% (18 ммоль/л). Отмечаются гликозурия, выраженная ацетурия; рН < 7,3.
Легкий ацидоз характеризуется тем, что pH равно 7,3–7,2; при выраженном ацидозе pH составляет 7,2–7,0; при тяжелом ацидозе – 7,0 и менее; если pH падает до 6,8, это становится несовместимо с жизнью.
При ДКА в периферической крови отмечаются следующие явления: гиперлейкоцитоз 13–35 со сдвигом влево; повышение креатинина от 0,2 до 0,5. Причины данных явлений: резкий катаболизм белка и преренальная азотемия, при этом содержание калия снижается.
ДКА может развиться в результате выраженной недостаточности инсулина в случае, если проводилось неправильное лечение СД, была нарушена диета, присоединились какие-либо инфекции, имела место психическая или физическая травма. Выраженная недостаточность инсулина может также служить начальным проявлением ДКА. При этом происходит усиленное образование кетоновых тел в печени и увеличение их содержания в крови. Между тем щелочной резерв крови снижается. Отмечается увеличение гликозурии, которая сопровождается усилением диуреза; все вместе вызывает дегидратацию клеток, усиление экскреции электролитов с мочой. В дальнейшем развиваются гемодинамические нарушения.
Диабетический кетоацидоз – это клинико-биохимический синдром, характеризующийся высоким уровнем глюкозы в крови, гликозурией, гиперкетонемией. Системный ацидоз ведет к резкому обезвоживанию организма, что впоследствии приводит к коллапсу. Основная причина наступления коллапса – резкий недостаток инсулина и избыток контринсулярных гормонов.
Развитие ДКА при сахарном диабете I типа может быть следующим:
– недиагносцированный диабет I типа;
– прекращение лечения инсулином в связи с вышеупомянутой причиной или по другим мотивам;
– быстрое течение СД и развитие ДКА на фоне тяжелых заболеваний.
Клиническая картина ДКА сводится к тому, что заболевание развивается относительно медленно: состояние больного ухудшается в течение 1–2 суток. По течению ДКА различают 2 варианта:
1. Начинающийся ДКА, или кетоацидотический сопор.
2. Кетоацидотическая кома.
На начальных стадиях развития болезни (состояние прекомы) отмечается симптоматика быстро прогрессирующей декомпенсации СД. Начинающийся ДКА характеризуется следующими симптомами:
– больной находится в сознании;
– имеются частые жалобы на слабость;
– в большой степени выражены жажда и полиурия;
– проявляется желудочно-кишечный синдром: анорексия, тошнота, рвота. Эти явления могут быть повторными, частыми. У 40–60% больных отмечаются сильные боли в животе, связанные с обезвоживанием организма.
Объективные данные при ДКА
Отмечаются следующие данные:– кожа и слизистые сухие;
– сильно уменьшается тургор (внутриклеточное давление) кожи;
– появляется запах ацетона в выдыхаемом воздухе;
– большое шумное дыхание Куссмауля, которое вызвано раздражением артериальной крови ацетоном (pH > 7,2);
– тахикардия;
– нарастает депрессия ЦНС (сопор);
– возможно развитие циркуляторного коллапса;
– наступление комы – глубокой потери сознания.
Проявляется резко выраженная сосудистая гипотензия, гипотония глазных яблок, симптомы дегидратации, олигурия, анурия, гипергликемия, превышающая 16,55–19,42 ммоль/л и достигающая иногда 33,3–55,5 ммоль/л, кетонемия, гипокалиемия, гипонатриемия, липемия, повышение остаточного азота, нейтрофильный лейкоцитоз.
Поскольку при ДКА резко уменьшается почечная фильтрация, развивается острая почечная недостаточность. При этом pH < 7,0, а дыхание Куссмауля не наблюдается – это достаточно плохой прогностический признак. Содержание глюкозы превышает 300 мг% (18 ммоль/л). Отмечаются гликозурия, выраженная ацетурия; рН < 7,3.
Легкий ацидоз характеризуется тем, что pH равно 7,3–7,2; при выраженном ацидозе pH составляет 7,2–7,0; при тяжелом ацидозе – 7,0 и менее; если pH падает до 6,8, это становится несовместимо с жизнью.
При ДКА в периферической крови отмечаются следующие явления: гиперлейкоцитоз 13–35 со сдвигом влево; повышение креатинина от 0,2 до 0,5. Причины данных явлений: резкий катаболизм белка и преренальная азотемия, при этом содержание калия снижается.
ДКА может развиться в результате выраженной недостаточности инсулина в случае, если проводилось неправильное лечение СД, была нарушена диета, присоединились какие-либо инфекции, имела место психическая или физическая травма. Выраженная недостаточность инсулина может также служить начальным проявлением ДКА. При этом происходит усиленное образование кетоновых тел в печени и увеличение их содержания в крови. Между тем щелочной резерв крови снижается. Отмечается увеличение гликозурии, которая сопровождается усилением диуреза; все вместе вызывает дегидратацию клеток, усиление экскреции электролитов с мочой. В дальнейшем развиваются гемодинамические нарушения.
Гиперосмолярная кома (ГОК)
В данном случае состояние больного более тяжелое, чем при ДКА, однако гиперосмолярная кома встречается значительно реже, лишь в 0,001% случаев.
Отмечаются следующие явления: резко увеличивается осмолярность крови, гипергликемия выражена более значительно, чем при ДКА, и доходит до 2000 мг%. У больных не наблюдается кетоацидоз, лишь гипергликемия. В основном гиперосмолярная кома развивается у пожилых людей с диагнозом «сахарный диабет II типа». Для подавления липолиза при гиперосмолярной коме требуется небольшое количество инсулина, что предотвращает развитие ацидоза. Однако отмечается резко выраженный глюконеогенез, поэтому образуется довольно много сорбитола.
При ГОК лабораторные анализы показывают следующие данные:
– ацетон в моче либо отсутствует, либо составляет невысокий процент;
– pH крови находится в норме и составляет 7,35;
– креатинин повышенный, поскольку проходит катаболизм белка;
– гиперлейкоцитоз выражен в меньшей степени, чем при ДКА.
Выделяют гиперосмолярную некетонемическую диабетическую кому, при которой отсутствует запах ацетона в выдыхаемом больным воздухе. Наличествует выраженная гипергликемия, которая составляет выше 33,3 ммоль/л, при этом уровень кетоновых тел в крови нормальный. Отмечаются гиперхлоремия, гипернатриемия, азотемия, повышенная осмолярность крови (эффективная плазменная осмолярность равна 325 мосм/л и выше). Наблюдаются высокие показатели гематокрита.
На фоне почечной недостаточности и гипоксии при неправильном лечении часто возникает лактацидотическая, или молочнокислая, кома. Как правило, она развивается у больных, получающих бигуаниды, в том числе и фенформин. Лабораторные данные свидетельствуют о том, что в крови содержится высокая концентрация молочной кислоты, наблюдается ацидоз.
Отмечаются следующие явления: резко увеличивается осмолярность крови, гипергликемия выражена более значительно, чем при ДКА, и доходит до 2000 мг%. У больных не наблюдается кетоацидоз, лишь гипергликемия. В основном гиперосмолярная кома развивается у пожилых людей с диагнозом «сахарный диабет II типа». Для подавления липолиза при гиперосмолярной коме требуется небольшое количество инсулина, что предотвращает развитие ацидоза. Однако отмечается резко выраженный глюконеогенез, поэтому образуется довольно много сорбитола.
Клиническая картина развития гиперосмолярной комы
Больные, как правило, жалуются на те же неприятные ощущения и нарушения, что и при ДКА. Однако в данном случае желудочно-кишечный синдром выражен немного слабее, а состояние депрессии и потеря сознания наступают, наоборот, быстрее. Также не наблюдается дыхание Куссмауля и не отмечается запах ацетона изо рта. ГОК поддается быстрому лечению, причем достигаются вполне удовлетворительные результаты.При ГОК лабораторные анализы показывают следующие данные:
– ацетон в моче либо отсутствует, либо составляет невысокий процент;
– pH крови находится в норме и составляет 7,35;
– креатинин повышенный, поскольку проходит катаболизм белка;
– гиперлейкоцитоз выражен в меньшей степени, чем при ДКА.
Выделяют гиперосмолярную некетонемическую диабетическую кому, при которой отсутствует запах ацетона в выдыхаемом больным воздухе. Наличествует выраженная гипергликемия, которая составляет выше 33,3 ммоль/л, при этом уровень кетоновых тел в крови нормальный. Отмечаются гиперхлоремия, гипернатриемия, азотемия, повышенная осмолярность крови (эффективная плазменная осмолярность равна 325 мосм/л и выше). Наблюдаются высокие показатели гематокрита.
На фоне почечной недостаточности и гипоксии при неправильном лечении часто возникает лактацидотическая, или молочнокислая, кома. Как правило, она развивается у больных, получающих бигуаниды, в том числе и фенформин. Лабораторные данные свидетельствуют о том, что в крови содержится высокая концентрация молочной кислоты, наблюдается ацидоз.
Гипогликемическая кома
Сахарный диабет может вызвать состояние комы, связанное со значительным и резким понижением содержания сахара в крови. Такое состояние называется гипогликемической комой. Это заболевание может возникнуть в результате передозировки инсулина или особой повышенной чувствительности больного к нему. При этом прием углеводов после введения инсулина может быть недостаточным.
Гипогликемическая кома встречается чаще у детей. Если внимательно следить за состоянием здоровья ребенка, можно выявить ранние предвестники этой комы и тем самым предотвратить ее. На начальных стадиях у больных детей отмечается повышенное чувство голода, слабость, утомляемость, вялость, сонливость, резкая потливость, дрожат руки, ноги и подбородок. Постепенно проявляется выраженное побледнение кожных покровов. Дальнейшее течение болезни приводит к ухудшению состояния больного: лицо приобретает маскообразный вид, часто возникают судороги, вплоть до потери сознания. Однако такие характерные для коматозного состояния признаки, как податливость глазных яблок и специфический запах изо рта, при гипогликемической коме отсутствуют.
Гипогликемическая кома встречается чаще у детей. Если внимательно следить за состоянием здоровья ребенка, можно выявить ранние предвестники этой комы и тем самым предотвратить ее. На начальных стадиях у больных детей отмечается повышенное чувство голода, слабость, утомляемость, вялость, сонливость, резкая потливость, дрожат руки, ноги и подбородок. Постепенно проявляется выраженное побледнение кожных покровов. Дальнейшее течение болезни приводит к ухудшению состояния больного: лицо приобретает маскообразный вид, часто возникают судороги, вплоть до потери сознания. Однако такие характерные для коматозного состояния признаки, как податливость глазных яблок и специфический запах изо рта, при гипогликемической коме отсутствуют.
Психические расстройства при СД
Данные расстройства проявляются в основном в раздражительности больного, общей нервозности, быстрой утомляемости, нередко с головной болью. Если соблюдать назначенную для лечения диету, то эти явления быстро устраняются, особенно на ранних стадиях заболевания. Иногда у больных наблюдаются депрессивные состояния, но они зачастую носят легкий и более или менее продолжительный характер. Приступы повышенной жажды и аппетита случаются эпизодически. На последних стадиях тяжело протекающего заболевания понижается половое влечение, причем у женщин это происходит гораздо реже, чем у мужчин. Подобные обстоятельства, безусловно, способны вызвать раздражительность и нервозность, а в некоторых случаях и спровоцировать депрессию.
Диабетическая кома может вызвать более серьезные психические расстройства. Медики выделяют 3 фазы развития этих расстройств:
– состояние покоя;
– состояние сна;
– потеря сознания.
Больной переходит из одного состояния в другое в определенной последовательности. Иногда в период перехода из одной стадии в другую наблюдаются психические расстройства, выраженные спутанностью мыслей, галлюцинациями, бредом. Однако подобные возбужденные состояния встречаются довольно редко. Иногда больные переживают фантастические ощущения во сне при переходе из первой фазы во вторую. На протяжении третьей фазы наблюдаются судорожные подергивания и эпилептиформные припадки. Подобные явления встречаются и среди больных с гипогликемической комой.
Прочие психические расстройства при СД встречаются редко. У больных пожилого возраста наблюдаются так называемые диабетические психозы, которые скорее всего являются атеросклеротическими, пресенильными и сенильными психозами. Подобные психозы относят ошибочно к диабетическим в связи с тем, что в клинической практике диабета наблюдается гликозурия. Это расстройство случается в большинстве случаев из-за органических поражений головного мозга.
По всей вероятности, эпизодические приступы тревожной депрессии также ошибочно соотносят с сахарным диабетом. Это психическое расстройство относится к разряду атеросклеротических или маниакально-депрессивных психозов и зачастую сопровождается гликозурией.
К характерным диабетическим психозам относится быстро развивающийся корсаковский синдром, который возникает у больных на стадии заболевания диабетом, когда появляется и резко нарастает содержание ацетона и ацетоуксусной кислоты. Больные пребывают в состоянии сонливости с кратковременными эпизодами помрачения сознания. Иногда в период повышенной инсулинизации больные впадают в транс. В отдельных случаях наблюдаются преходящие псевдопаралитические психозы, некоторые из них переходят в состояние, близкое к тому, что наблюдается при болезни Пинка.
Диабетическая кома может вызвать более серьезные психические расстройства. Медики выделяют 3 фазы развития этих расстройств:
– состояние покоя;
– состояние сна;
– потеря сознания.
Больной переходит из одного состояния в другое в определенной последовательности. Иногда в период перехода из одной стадии в другую наблюдаются психические расстройства, выраженные спутанностью мыслей, галлюцинациями, бредом. Однако подобные возбужденные состояния встречаются довольно редко. Иногда больные переживают фантастические ощущения во сне при переходе из первой фазы во вторую. На протяжении третьей фазы наблюдаются судорожные подергивания и эпилептиформные припадки. Подобные явления встречаются и среди больных с гипогликемической комой.
Прочие психические расстройства при СД встречаются редко. У больных пожилого возраста наблюдаются так называемые диабетические психозы, которые скорее всего являются атеросклеротическими, пресенильными и сенильными психозами. Подобные психозы относят ошибочно к диабетическим в связи с тем, что в клинической практике диабета наблюдается гликозурия. Это расстройство случается в большинстве случаев из-за органических поражений головного мозга.
По всей вероятности, эпизодические приступы тревожной депрессии также ошибочно соотносят с сахарным диабетом. Это психическое расстройство относится к разряду атеросклеротических или маниакально-депрессивных психозов и зачастую сопровождается гликозурией.
К характерным диабетическим психозам относится быстро развивающийся корсаковский синдром, который возникает у больных на стадии заболевания диабетом, когда появляется и резко нарастает содержание ацетона и ацетоуксусной кислоты. Больные пребывают в состоянии сонливости с кратковременными эпизодами помрачения сознания. Иногда в период повышенной инсулинизации больные впадают в транс. В отдельных случаях наблюдаются преходящие псевдопаралитические психозы, некоторые из них переходят в состояние, близкое к тому, что наблюдается при болезни Пинка.
