Страница:
Глава IV
Акушерские параличи руки у детей («родовые плечевые плекситы»)
Клиническую часть нашей монографии мы начинаем с одной из самых любопытных глав неврологии новорожденных – с описания акушерских параличей руки у детей. С одной стороны, это не совсем верно: нужно начинать описание, как обычно в неврологии, с черепно-мозговой иннервации и далее постепенно подойти к двигательным нарушениям в конечностях. С другой стороны, первые публикации о неврологии новорожденных касались именно «родовых плечевых плекситов» – этим впервые признавалось и существование родовых повреждений нервной системы. Необычность этой проблемы заключается и в том, что мы на страницах данной главы попытаемся доказать, что родовых плечевых плекситов у новорожденных никогда не было и не существует, и такая ошибка в клинической медицине являет собой редчайший пример клинического просчета.
Проблема «родовых плечевых плекситов» чрезвычайно любопытна еще и потому, что она чисто неврологическая, а занимались ею в основном только ортопеды со своих позиций, не касаясь ни локализации поражения, ни тонких неврологических симптомов, ни патогенеза. И в настоящее в74 р 637 5-8емя литература об этих «плекситах» поразительно бедна, публикации буквально единичны, а наша монография (А. Ю. Ратнер, Л. П. Солдатова. Акушерские параличи у детей. 1975) так и остается единственной на эту тему в отечественной литературе. Уже сам этот факт свидетельствует о совершенной неизученности вопроса.
Никто из авторов ничего не сообщает о частоте акушерских параличей руки у новорожденных. Существует дежурная цифра, что частота этой патологии достигает 0,2%, но диагностика обычно основана на пассивном обращении больных к врачу (причем чаще – к ортопедам), а совершенно необходимое в подобных случаях тщательное неврологическое обследование всех без исключения новорожденных в том или ином родильном доме с активным выявлением акушерских парезов руки различной степени выраженности никто из авторов не проводил. Потому и сколько-нибудь достоверных цифр на этот счет не существует.
Мы считаем, что «акушерские параличи руки» могут быть очень важны в неврологии новорожденных даже как своеобразный coli-титр родового травматизма (по дальней аналогии с coli-титром для суждения о загрязненности водоема): чем больше таких вялых парезов руки (в их травматическом натальном происхождении не сомневаются даже самые отъявленные скептики), тем больше в этом родильном доме частота родовых травм и головного, и спинного мозга.
Единственным автором, изучившим частоту родовых «плекситов», явилась А. А. Рассказова (1975) – по нашему поручению она обследовала неврологически всех без исключения новорожденных в единственном родильном доме г. Лениногорска. Естественно, принимались в расчет и легкие парезы руки. Общее число таких новорожденных за год составило 2%, что в десять раз превышает прежние представления о частоте этой патологии. Попытки объяснить столь большие цифры уровнем акушерской помощи не выдерживают критики: мы многократно перепроверяли эти показатели в различных городах страны и получали приблизительно те же цифры. Разница только в том, что в одних родильных домах неонатологи видят эти парезы на самых ранних этапах, в других – регистрируются лишь тотальные параличи.
История изучения параличей руки у новорожденных начинается с 1746 г., когда Stelly впервые описал эту патологию и связал возникновение этих параличей с родовой травмой. Выше мы уже писали, что это было вообще первым описанием родовых повреждений нервной системы в медицинской литературе. Потребовалось еще почти 130 лет, чтобы Danjan (1971) вернулся к этому же вопросу. В 1872 г. Duchenne обобщил представления о клинической картине парезов руки и осторожно назвал их не «плекситом», а «акушерским параличом руки». Термин этот прижился в литературе, хотя в нем не отражены ни причина, ни локализация поражения.
Двумя годами позднее Erb описал бытовые травматические парезы руки и обратил внимание на частоту преимущественно «проксимального варианта» поражения (корешки C5–C6). С тех пор этот вариант пареза получил в литературе название «паралича Эрба-Дюшенна», хотя Эрб неврологией новорожденных не занимался.
В 1885 г. Degerine-Klumpke описала так называемый нижний тип акушерского паралича руки у детей, объяснила его преимущественным вовлечением в патологический процесс C7–C8-корешков. Этот вариант поражения в литературе принято называть «параличом Дежерин-Клюмпке». Уже тогда автор обратил внимание, что у части таких детей был обнаружен синдром Горнера, указывающий на спинальную патологию, но более глубокой интерпретации на этом этапе не последовало.
В начале нынешнего столетия число публикаций об акушерских параличах руки все равно продолжало исчисляться единицами (Philipfe, Cestan, 1900; Taylor, Prout, 1907; Taylor, 1912): несмотря на частоту этой патологии у новорожденных, и неврологи, и педиатры оставались к ней безучастными.
Как это обычно бывает при изучении малоизвестного заболевания, постепенно стали появляться описания «атипичных» случаев, каждое из которых ставило перед исследователями новые вопросы. Так, обращает на себя внимание работа Langbein (1920), в которой автор описал у таких детей выраженную гипотрофию большой и малой грудных мышц на стороне пареза руки и назвал этот вариант болезни «новым типом акушерского паралича». Позднее таких же детей наблюдали McFadden (1928) и Kehrer (1934), причем Kehrer в этих случаях предложил вести речь о «рудиментарном параличе нервов руки». Больше в литературе никто не описывал этих вариантов «паралича Лангбайна». Мы наблюдали таких пациентов весьма нередко – все они попадали вначале к ортопедам, и во всех случаях заболевание расценивалось как «врожденная асимметрия грудных мышц». Понятно, что при таком диагнозе шансы на успешную патогенетическую терапию отсутствовали. Очень важно, чтобы эти разновидности «акушерского паралича» знали как можно больше врачей, имеющих дело с новорожденными и грудными детьми.
К необычным вариантам «плексита» Demelin и Degerine-Klumpke (1906) отнесли сочетание типичного акушерского паралича с поперхиванием, охриплым голосом и кривошеей. По сути дела это был не необычный вариант, а вполне понятное сочетание пареза руки и бульбарного синдрома – то и другое в результате ишемии в бассейне позвоночных артерий.
Некоторые исследователи справедливо удивлялись сочетанию травматического родового плексита и поражения диафрагмального нерва на той же стороне, хотя диафрагмальный нерв в состав плечевого сплетения не входит. Нельзя не вспомнить в этой связи прекрасную работу Kehrer (1934), где автор впервые высказал предположение о локализации повреждения у таких больных не на уровне сплетения, а на уровне тех же сегментов спинного мозга. Одной из основных причин таких ошибок в понимании акушерских параличей Kehrer считал «недостаточные контакты акушеров с детскими ортопедами и неврологами, совместное решение которых необходимо по крайней мере во всех неясных случаях».
В отечественной литературе одно из первых сообщений на эту тему принадлежит не неврологу, а ортопеду М. С. Новику. Автор в рамках небольшой статьи сумел внести ряд новых положений. В частности, он привел убедительные доказательства, что переломы ключицы у новорожденных не могут давить на плечевое сплетение, поскольку их разделяет значительная мышечная прокладка. Ипереломы ключицы, и акушерские параличи, по мнению М. С. Новика, возникают скорее всего в результате одного и того же травмирующего фактора, и нередко таким фактором является резкая тракция за головку прификсированном плечевом поясе. М. С. Новик впервые описал очень простой, но диагностически очень важный симптом «кукольной ручки», который в литературе принято называть симптомом Новика. Очень поучительны в свете нынешнего понимания проблемы акушерских параличей два наблюдения М. С. Новика, когда у полуторамесячных детей параличи руки хорошо регрессировали, но попытка коррекции кривошеи у тех же больных привела к резкому нарастанию паралича. Характерно, что О. И. Кондратенко применяла редрессацию кривошеи у детей с «травматическими родовыми плекситами» и отмечала при этом как нарастание слабости в паретичной руке, так и появление спастического пареза в ноге на той же стороне. Это факт исключительной важности для понимания сути болезни, но даже сама О. И. Кондратенко не придала этому значения.
Мы упоминали, что публикации по проблеме акушерских параличей были очень немногочисленны и чаще принадлежали ортопедам. Однако на этом фоне выгодно отличается первая и единственная на том этапе монография Kehrer, изданная в Германии в 1934 г. В ней автор проанализировал историю вопроса и все стороны неврологических проявлений заболевания. Все варианты паралича руки у новорожденных Kehrer разделяет на кортикальные, спинальные и корешковые и в связи с этим пишет: «Что касается собственно паралича плечевого сплетения, то и функционально, и клинически отличить его от корешкового паралича едва ли возможно». Тем самым впервые в литературе автор пишет о возможности сегментарного происхождения «плексита», и сам этот термин автор заменил более осторожным термином – «паралич руки у новорожденных». К сожалению, больше никто из авторов этой стороны проблемы не касался до появления нашей монографии в 1975 г. И даже теперь, в конце XX в., многие авторы продолжают всерьез писать о «родовом плечевом плексите», а другие даже рекомендуют сшивать под микроскопом поврежденные «пучки сплетения», хотя никто из авторов морфологически не смог это повреждение пучков определить. Подобные примеры в клинической медицине едва ли встречаются!
В монографии Kehrer впервые в литературе содержится категорическое требование внимательно производить секционное исследование погибших новорожденных, имевших при жизни вялый парез руки, причем подчеркивается необходимость исследования шейного отдела спинного мозга. Никто более из авторов об этом даже не упоминает – всем все ясно и без аутопсии, и без изучения спинного мозга, хотя такое морфологическое исследование давным-давно могло бы поставить все точки над «i» и не нужно было бы доказывать, что представление о родовых плечевых плекситах является редкостной ошибкой в неврологии новорожденных.
Вторая монография в зарубежной литературе – «Акушерские параличи плечевого сплетения» – принадлежит Bayron, она издана во Франции в 1967 г. Автор отдает предпочтение теории вытяжения плечевого сплетения, ничем ее не подтверждая. В то же время такие же параличи руки, которые иногда быстро проходят, являются, по мнению автора, «следствием вазомоторных расстройств». Противоречия в суждениях о происхождении акушерских параличей заслуживают особого внимания. Так, О. И. Кондратенко (1967) утверждает, что плечевое сплетение у детей в родах повреждается в результате перелома ключицы и давления отломков на нервные стволы, хотя М. С. Новик отверг это предположение еще в 1939 г. Harrenstein провел опыты на детских трупах и убедился, что даже при сильной тяге за руку костные образования ключицы и позвонков не могут травмировать «нервные стволы руки». Аналогичные эксперименты выполнил и Weil.
Л. Г. Иванова (1959) на 30 трупах новорожденных воспроизводила различные положения головки и туловища, имитируя различное положение в родах, и ни в одном случае не могла обнаружить давления ключиц на сплетение.
Очень интересные наблюдения приводит Л. Т. Журба (1968): у 69 из 185 обследованных детей с родовыми повреждениями плечевого сплетения автор обнаружил довольно грубый парез ноги на стороне поражения, но объясняет этот столь важный для диагноза факт «реперкуссивными изменениями в спинном мозгу». Несмотря на совершенную необычность объяснения, важно, что Л. Т. Журба невольно подтвердила вовлечение в процесс спинного мозга. Немногочисленные публикации о секционных исследованиях применительно к акушерским параличам очень демонстративны. Так, Valentin (1924) пытался на операции высвободить плечевое сплетение из предполагавшихся рубцов у 9-месячного ребенка. На операции никакой патологии в области сплетения обнаружено не было. Ребенок внезапно умер, а на вскрытии найден очаг поражения в области серого вещества спинного мозга на уровне C5–C6-сегментов. Аналогично наблюдение Harloff– вместо поражения сплетения на аутопсии обнаружен вывих C5–C6-шейных позвонков. Наконец, Kehrer (1934) описывает наблюдение, где также попытка прооперировать ребенка с акушерским параличом окончилась смертью пациента. При секционном исследовании никакой патологии в области сплетения выявлено не было, но при исследовании спинного мозга обнаружен выраженный отек на уровне шейного утолщения.
Adams и Cameron (1965) обнаружили в подобном же случае ишемический некроз в клетках передних рогов спинного мозга и объяснили эти изменения «выраженным нарушением локальной циркуляции». Наиболее категоричны Lacheretz с соавторами (1963): «В настоящее время мы придерживаемся точки зрения, что эти изменения являются результатом поражения спинного мозга сосудистого происхождения».
Мы располагаем 4-мя секционными наблюдениями – смерть этих грудных детей, лечившихся по поводу акушерских параличей, произошла в результате интеркуррентных заболеваний. Ни у кого из них не было найдено изменений в области сплетения, но у всех обнаружена ишемия в клетках передних рогов шейного утолщения спинного мозга.
Мы перечислили не все публикации, посвященные акушерским параличам руки, но в первую очередь те, где имелись какие-то новые идеи, факты, наблюдения. Главное впечатление – проблема обижена вниманием неврологов, монографий на эту тему всего три (включая нашу), и даже на фоне единодушной трактовки «плекситов» встречались смелые идеи, отвергавшие саму мысль о локализации повреждения в области сплетения, а трактующие это заболевание как ишемическое поражение шейного утолщения спинного мозга.
Попробуем проанализировать эту столь интересную проблему и оценить те клинические факты, которые должны помочь понять истинную суть акушерских параличей руки у детей. Итак, что же это такое – родовой плечевой плексит или натальная патология спинного мозга?
1. Ни у одного ребенка с акушерским параличом руки не обнаруживается нарушений чувствительности в этой руке. Справедливо предположить, что у грудного ребенка чувствительные нарушения невозможно выявить, но у более старших детей с грубыми двигательными нарушениями гипестезию выявить было бы возможно, но она отсутствует. С позиций классической неврологии невозможно повредить сплетение, сохранив неповрежденными чувствительные волокна. Такой вариант вялого пареза возможен лишь при повреждении клеток передних рогов спинного мозга на том же самом уровне – C5 – D1-сегментах.
2. Даже наиболее убежденные сторонники теории повреждения первичных пучков самого плечевого сплетения не отрицают, что у 2-3% новорожденных парезы рук двусторонние. Объяснить этот факт с позиций «плексита» просто не представляется возможным (как может акушер избирательно повредить плечевое сплетение с «двух сторон»?), и хотя бы применительно к этим случаям приходится признать спинальное происхождение парезов рук. Однако как часто двусторонние парезы рук встречаются на самом деле? Здесь врача-неонатолога, пытающегося ответить на этот вопрос, подстерегает серьезная опасность: парез в руке приходится нередко оценивать по сравнению с другой рукой, принимаемой за норму. А очень часто и вторая рука паретична, только степень пареза менее выражена. Наши наблюдения за многими сотнями таких новорожденных позволяют утверждать, что на самом деле двусторонние парезы рук обнаруживаются в подобных случаях не у 2-3%, а у 80% пациентов. Этот довод также очень весом в доказательстве спинальной локализации поражения (рис. 1).
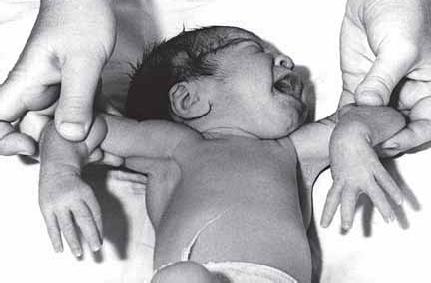 Рис. 1. Родовая травма шейного утолщения спинного мозга. Вялый двусторонний парез рук, преимущественно дистальной локализации (вариант Дежерин-Клюмпке)
Рис. 1. Родовая травма шейного утолщения спинного мозга. Вялый двусторонний парез рук, преимущественно дистальной локализации (вариант Дежерин-Клюмпке)
3. Мы уже упоминали о наблюдениях Л. Т. Журбы, обнаружившей у многих детей с акушерским параличом руки и спастический парез в ноге на стороне поражения. Наши наблюдения полностью подтверждают этот факт. Эта пирамидная симптоматика выявлялась, по нашим данным, у 40-50% таких новорожденных, причем иногда это грубый спастический парез ноги, иногда «феномен цыпочек» преимущественно с той же стороны. Сочетание вялого пареза в руке и пирамидной симптоматики в ноге типично для повреждения спинного мозга на уровне шейного утолщения и никогда не может быть при локализации травмы в области сплетения.
4. Вялый парез руки у новорожденных нередко сочетается с кривошеей, которая, по нашим данным, чаще всего свидетельствует о натальной травме шейных позвонков. Конгенитальная кривошея должна расцениваться как казуистическая редкость, хотя учебники детской ортопедии чуть ли не все случаи кривошеи у детей трактуют как врожденные.
5. У детей с вялым парезом руки на ранних этапах развития в 20% наблюдений одновременно обнаруживаются и симптомы, которые мы считаем типичными для цервикальной локализации повреждения, – короткая шея, обилие поперечных складок на шее, симптом «кукольной головки» и др. Мы подробно остановимся на их описании ниже. Это дает основание предполагать цервикальный уровень поражения.
6. Очень многое в диагностике заболеваний нервной системы у новорожденных решается в первые дни жизни ребенка, когда, увы, невролог редко оказывается рядом. По нашим наблюдениям, в первые дни жизни новорожденных в пятой части всех наблюдений удается обнаружить сочетание вялого пареза руки с характерным бульбарным симптомокомплексом. Это сочетание не случайно – их объединяет единый источник васкуляризации из бассейна позвоночных артерий. Бульбарные нарушения чаще всего довольно быстро регрессируют, врач о них забывает (если и распознал в первые дни), вялый парез руки сохраняется и уже расценивается как «плексит».
7. Мы уже упоминали ранее, что и прежние авторы обнаруживали у пациентов с акушерским параличом руки и синдром Горнера на той же стороне (птоз, миоз, иногда энофтальм). Обычно наличие синдрома Горнера свидетельствует о спинальном поражении, и потому это еще один небольшой довод против «плексита».
8. Сочетание акушерского паралича руки с переломом ключицы на той же стороне до сих пор считался и считается одним из самых «неотразимых» доводов в пользу повреждения верхнего первичного пучка плечевого сплетения. В то же время мы только что приводили убедительные морфологические доказательства того, что отломки ключицы не могут травмировать сплетение. Чтобы попытаться ответить на этот вопрос, мы проследили за большой группой новорожденных с акушерским параличом руки и разделили их на три группы в зависимости от выраженности пареза. Результаты оказались совершенно неожиданными: у обладателей грубого пареза руки ключица оказалась неповрежденной и, наоборот, у обладателей перелома ключицы парез руки был негрубым. Объяснить этот, на первый взгляд, странный феномен можно лишь одним способом: при переломе ключицы плечики новорожденных легче складываются, и плод рождается с минимальной нагрузкой на шейный отдел позвоночника. К повреждению «сплетения» перелом ключицы никакого отношения не имеет.
9. Наблюдения опытных неонатологов убедительно свидетельствуют, что нередко существуют новорожденные, у которых типичный вялый парез руки развивается не в момент рождения, а два-три дня спустя. Никакое повреждение сплетения невозможно через несколько дней после травмы – так может развиваться только ишемическая патология.
10. Не менее убедительны свидетельства неонатологов, когда типичный грубый вялый парез руки исчез к приходу вызванного невролога. При явном повреждении стволов плечевого сплетения о быстром самостоятельном восстановлении утраченных функций не может быть и речи. Такое восстановление возможно лишь при сосудистом, ишемическом происхождении заболевания.
11. Очень важную роль в дифференциальной диагностике призваны играть дополнительные методы исследования. Ниже в специальной главе мы подробно коснемся возможностей этих методов в неврологии новорожденных. Здесь отметим только, что все наши пациенты с акушерскими парезами руки были тщательно обследованы с помощью электромиографии – во всех без исключения случаях были обнаружены признаки переднероговой спинальной патологии. Неясно почему, но никто из авторов в своих публикациях об электромиографических находках не упоминает. И столь же убедительны рентгенологические данные: у половины всех обследованных нами пациентов с акушерскими парезами руки обнаружены признаки травмы шейных позвонков от минимальных симптомов дислокации до грубых подвывихов и переломов шейных позвонков.
12. Результаты реоэнцефалографического обследования тех же групп пациентов подтверждают то же предположение: в 75% всех наших наблюдений данные РЭГ явно свидетельствуют о значительном снижении вертебрально-базилярного кровотока, преимущественно на стороне пареза руки. Компрессионные РЭГ-пробы делают эти изменения особенно демонстративными.
13. С давних пор существовало понятие диагностики ex juvantibus (по результатам лечения). Играет роль этот довод и в проблеме акушерских параличей руки, и мы придаем ему большое диагностическое значение. Если лечение такого больного начато рано, если оно направлено на область шейного отдела позвоночника и нацелено на нормализацию кровотока в системе позвоночных артерий, то восстановление двигательных функций в руке происходит весьма успешно. В то же время консервативная (да и оперативная) терапия бытовых травм плечевого сплетения у взрослых никогда не дает значительных результатов – перерыв волокон очень редко удается восстановить.
14. Последний довод является решающим, и мы его уже приводили: никому из авторов не удалось на секции подтвердить повреждение плечевого сплетения у новорожденных. Во всех этих случаях были обнаружены изменения в области шейного утолщения спинного мозга.
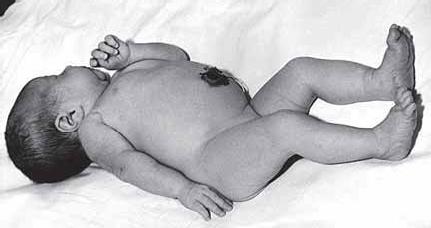 Рис. 2. Родовая травма шейного утолщения спинного мозга. Вялый тотальный паралич правой руки
Рис. 2. Родовая травма шейного утолщения спинного мозга. Вялый тотальный паралич правой руки
В подобных случаях мы всегда обращаемся и к нашим читателям, и к нашим оппонентам с предложением найти хотя бы один убедительный довод в пользу повреждения плечевого сплетения. Никто такого довода не приводит. Тогда остается совершенно непонятным, как и почему продолжается диагностика «травматического плечевого плексита» и рекомендуется терапевтическое воздействие на область сплетения? Какие нужны еще доказательства и нужны ли они вообще?
Мы убеждены, что под маской «плексита» новорожденных существует родовая травма шейного отдела позвоночника и позвоночных артерий с ишемией сегментов шейного утолщения, распространяющаяся в ряде случаев на область ствола мозга, на боковые столбы спинного мозга, на зону ядер диафрагмального нерва. Тогда сразу становятся понятными и легко объяснимыми все те «странности», которые никак не укладывались в прежние теории, но логично вписываются в наше представление об этом своеобразном, весьма нередком заболевании нервной системы у детей.
Клиническая картина акушерского паралича руки весьма характерна – в типичных случаях ее невозможно спутать. Речь идет о распознавании вялого пареза. В грубых случаях рука лежит неподвижно, рядом с туловищем, разогнута в локтевом суставе, плечо при этом приведено и ротировано внутрь, предплечье разогнуто (рис. 2). Пассивные движения в руке свободны. Иногда бывают затруднены и активные, и пассивные движения в руке – здесь важно не пропустить перелом плечевой кости, но эти случаи обычно редки. Очень типично для большинства случаев заболевания выраженное снижение мышечного тонуса в паретичной руке, вплоть до рекурвации в локтевом суставе.
Если врач достаточно опытен в неврологии новорожденных, то он без труда в большинстве случаев увидит хотя бы минимальные признаки той же патологии и в другой руке, особенно снижение мышечного тонуса. Проприоцептивные рефлексы с паретичной руки снижены или не вызываются. Отсутствуют на паретичной стороне рефлексы Моро, хватательный, Робинзона, ладонно-ротовой.
Существует верхний тип паралича руки – паралич Эрба – Дюшенна – двигательные нарушения захватывают преимущественно проксимальные мышцы руки, тогда как движения в кисти в значительной мере сохранены (рис. 3). Этот вариант было принято объяснять преимущественным повреждением верхнего первичного пучка плечевого сплетения. На самом же деле речь идет о патологии верхних отделов шейного утолщения (сегменты C5–C6), потому клиническая картина так напоминает поражение C5–C6-корешков.
Проблема «родовых плечевых плекситов» чрезвычайно любопытна еще и потому, что она чисто неврологическая, а занимались ею в основном только ортопеды со своих позиций, не касаясь ни локализации поражения, ни тонких неврологических симптомов, ни патогенеза. И в настоящее в74 р 637 5-8емя литература об этих «плекситах» поразительно бедна, публикации буквально единичны, а наша монография (А. Ю. Ратнер, Л. П. Солдатова. Акушерские параличи у детей. 1975) так и остается единственной на эту тему в отечественной литературе. Уже сам этот факт свидетельствует о совершенной неизученности вопроса.
Никто из авторов ничего не сообщает о частоте акушерских параличей руки у новорожденных. Существует дежурная цифра, что частота этой патологии достигает 0,2%, но диагностика обычно основана на пассивном обращении больных к врачу (причем чаще – к ортопедам), а совершенно необходимое в подобных случаях тщательное неврологическое обследование всех без исключения новорожденных в том или ином родильном доме с активным выявлением акушерских парезов руки различной степени выраженности никто из авторов не проводил. Потому и сколько-нибудь достоверных цифр на этот счет не существует.
Мы считаем, что «акушерские параличи руки» могут быть очень важны в неврологии новорожденных даже как своеобразный coli-титр родового травматизма (по дальней аналогии с coli-титром для суждения о загрязненности водоема): чем больше таких вялых парезов руки (в их травматическом натальном происхождении не сомневаются даже самые отъявленные скептики), тем больше в этом родильном доме частота родовых травм и головного, и спинного мозга.
Единственным автором, изучившим частоту родовых «плекситов», явилась А. А. Рассказова (1975) – по нашему поручению она обследовала неврологически всех без исключения новорожденных в единственном родильном доме г. Лениногорска. Естественно, принимались в расчет и легкие парезы руки. Общее число таких новорожденных за год составило 2%, что в десять раз превышает прежние представления о частоте этой патологии. Попытки объяснить столь большие цифры уровнем акушерской помощи не выдерживают критики: мы многократно перепроверяли эти показатели в различных городах страны и получали приблизительно те же цифры. Разница только в том, что в одних родильных домах неонатологи видят эти парезы на самых ранних этапах, в других – регистрируются лишь тотальные параличи.
История изучения параличей руки у новорожденных начинается с 1746 г., когда Stelly впервые описал эту патологию и связал возникновение этих параличей с родовой травмой. Выше мы уже писали, что это было вообще первым описанием родовых повреждений нервной системы в медицинской литературе. Потребовалось еще почти 130 лет, чтобы Danjan (1971) вернулся к этому же вопросу. В 1872 г. Duchenne обобщил представления о клинической картине парезов руки и осторожно назвал их не «плекситом», а «акушерским параличом руки». Термин этот прижился в литературе, хотя в нем не отражены ни причина, ни локализация поражения.
Двумя годами позднее Erb описал бытовые травматические парезы руки и обратил внимание на частоту преимущественно «проксимального варианта» поражения (корешки C5–C6). С тех пор этот вариант пареза получил в литературе название «паралича Эрба-Дюшенна», хотя Эрб неврологией новорожденных не занимался.
В 1885 г. Degerine-Klumpke описала так называемый нижний тип акушерского паралича руки у детей, объяснила его преимущественным вовлечением в патологический процесс C7–C8-корешков. Этот вариант поражения в литературе принято называть «параличом Дежерин-Клюмпке». Уже тогда автор обратил внимание, что у части таких детей был обнаружен синдром Горнера, указывающий на спинальную патологию, но более глубокой интерпретации на этом этапе не последовало.
В начале нынешнего столетия число публикаций об акушерских параличах руки все равно продолжало исчисляться единицами (Philipfe, Cestan, 1900; Taylor, Prout, 1907; Taylor, 1912): несмотря на частоту этой патологии у новорожденных, и неврологи, и педиатры оставались к ней безучастными.
Как это обычно бывает при изучении малоизвестного заболевания, постепенно стали появляться описания «атипичных» случаев, каждое из которых ставило перед исследователями новые вопросы. Так, обращает на себя внимание работа Langbein (1920), в которой автор описал у таких детей выраженную гипотрофию большой и малой грудных мышц на стороне пареза руки и назвал этот вариант болезни «новым типом акушерского паралича». Позднее таких же детей наблюдали McFadden (1928) и Kehrer (1934), причем Kehrer в этих случаях предложил вести речь о «рудиментарном параличе нервов руки». Больше в литературе никто не описывал этих вариантов «паралича Лангбайна». Мы наблюдали таких пациентов весьма нередко – все они попадали вначале к ортопедам, и во всех случаях заболевание расценивалось как «врожденная асимметрия грудных мышц». Понятно, что при таком диагнозе шансы на успешную патогенетическую терапию отсутствовали. Очень важно, чтобы эти разновидности «акушерского паралича» знали как можно больше врачей, имеющих дело с новорожденными и грудными детьми.
К необычным вариантам «плексита» Demelin и Degerine-Klumpke (1906) отнесли сочетание типичного акушерского паралича с поперхиванием, охриплым голосом и кривошеей. По сути дела это был не необычный вариант, а вполне понятное сочетание пареза руки и бульбарного синдрома – то и другое в результате ишемии в бассейне позвоночных артерий.
Некоторые исследователи справедливо удивлялись сочетанию травматического родового плексита и поражения диафрагмального нерва на той же стороне, хотя диафрагмальный нерв в состав плечевого сплетения не входит. Нельзя не вспомнить в этой связи прекрасную работу Kehrer (1934), где автор впервые высказал предположение о локализации повреждения у таких больных не на уровне сплетения, а на уровне тех же сегментов спинного мозга. Одной из основных причин таких ошибок в понимании акушерских параличей Kehrer считал «недостаточные контакты акушеров с детскими ортопедами и неврологами, совместное решение которых необходимо по крайней мере во всех неясных случаях».
В отечественной литературе одно из первых сообщений на эту тему принадлежит не неврологу, а ортопеду М. С. Новику. Автор в рамках небольшой статьи сумел внести ряд новых положений. В частности, он привел убедительные доказательства, что переломы ключицы у новорожденных не могут давить на плечевое сплетение, поскольку их разделяет значительная мышечная прокладка. Ипереломы ключицы, и акушерские параличи, по мнению М. С. Новика, возникают скорее всего в результате одного и того же травмирующего фактора, и нередко таким фактором является резкая тракция за головку прификсированном плечевом поясе. М. С. Новик впервые описал очень простой, но диагностически очень важный симптом «кукольной ручки», который в литературе принято называть симптомом Новика. Очень поучительны в свете нынешнего понимания проблемы акушерских параличей два наблюдения М. С. Новика, когда у полуторамесячных детей параличи руки хорошо регрессировали, но попытка коррекции кривошеи у тех же больных привела к резкому нарастанию паралича. Характерно, что О. И. Кондратенко применяла редрессацию кривошеи у детей с «травматическими родовыми плекситами» и отмечала при этом как нарастание слабости в паретичной руке, так и появление спастического пареза в ноге на той же стороне. Это факт исключительной важности для понимания сути болезни, но даже сама О. И. Кондратенко не придала этому значения.
Мы упоминали, что публикации по проблеме акушерских параличей были очень немногочисленны и чаще принадлежали ортопедам. Однако на этом фоне выгодно отличается первая и единственная на том этапе монография Kehrer, изданная в Германии в 1934 г. В ней автор проанализировал историю вопроса и все стороны неврологических проявлений заболевания. Все варианты паралича руки у новорожденных Kehrer разделяет на кортикальные, спинальные и корешковые и в связи с этим пишет: «Что касается собственно паралича плечевого сплетения, то и функционально, и клинически отличить его от корешкового паралича едва ли возможно». Тем самым впервые в литературе автор пишет о возможности сегментарного происхождения «плексита», и сам этот термин автор заменил более осторожным термином – «паралич руки у новорожденных». К сожалению, больше никто из авторов этой стороны проблемы не касался до появления нашей монографии в 1975 г. И даже теперь, в конце XX в., многие авторы продолжают всерьез писать о «родовом плечевом плексите», а другие даже рекомендуют сшивать под микроскопом поврежденные «пучки сплетения», хотя никто из авторов морфологически не смог это повреждение пучков определить. Подобные примеры в клинической медицине едва ли встречаются!
В монографии Kehrer впервые в литературе содержится категорическое требование внимательно производить секционное исследование погибших новорожденных, имевших при жизни вялый парез руки, причем подчеркивается необходимость исследования шейного отдела спинного мозга. Никто более из авторов об этом даже не упоминает – всем все ясно и без аутопсии, и без изучения спинного мозга, хотя такое морфологическое исследование давным-давно могло бы поставить все точки над «i» и не нужно было бы доказывать, что представление о родовых плечевых плекситах является редкостной ошибкой в неврологии новорожденных.
Вторая монография в зарубежной литературе – «Акушерские параличи плечевого сплетения» – принадлежит Bayron, она издана во Франции в 1967 г. Автор отдает предпочтение теории вытяжения плечевого сплетения, ничем ее не подтверждая. В то же время такие же параличи руки, которые иногда быстро проходят, являются, по мнению автора, «следствием вазомоторных расстройств». Противоречия в суждениях о происхождении акушерских параличей заслуживают особого внимания. Так, О. И. Кондратенко (1967) утверждает, что плечевое сплетение у детей в родах повреждается в результате перелома ключицы и давления отломков на нервные стволы, хотя М. С. Новик отверг это предположение еще в 1939 г. Harrenstein провел опыты на детских трупах и убедился, что даже при сильной тяге за руку костные образования ключицы и позвонков не могут травмировать «нервные стволы руки». Аналогичные эксперименты выполнил и Weil.
Л. Г. Иванова (1959) на 30 трупах новорожденных воспроизводила различные положения головки и туловища, имитируя различное положение в родах, и ни в одном случае не могла обнаружить давления ключиц на сплетение.
Очень интересные наблюдения приводит Л. Т. Журба (1968): у 69 из 185 обследованных детей с родовыми повреждениями плечевого сплетения автор обнаружил довольно грубый парез ноги на стороне поражения, но объясняет этот столь важный для диагноза факт «реперкуссивными изменениями в спинном мозгу». Несмотря на совершенную необычность объяснения, важно, что Л. Т. Журба невольно подтвердила вовлечение в процесс спинного мозга. Немногочисленные публикации о секционных исследованиях применительно к акушерским параличам очень демонстративны. Так, Valentin (1924) пытался на операции высвободить плечевое сплетение из предполагавшихся рубцов у 9-месячного ребенка. На операции никакой патологии в области сплетения обнаружено не было. Ребенок внезапно умер, а на вскрытии найден очаг поражения в области серого вещества спинного мозга на уровне C5–C6-сегментов. Аналогично наблюдение Harloff– вместо поражения сплетения на аутопсии обнаружен вывих C5–C6-шейных позвонков. Наконец, Kehrer (1934) описывает наблюдение, где также попытка прооперировать ребенка с акушерским параличом окончилась смертью пациента. При секционном исследовании никакой патологии в области сплетения выявлено не было, но при исследовании спинного мозга обнаружен выраженный отек на уровне шейного утолщения.
Adams и Cameron (1965) обнаружили в подобном же случае ишемический некроз в клетках передних рогов спинного мозга и объяснили эти изменения «выраженным нарушением локальной циркуляции». Наиболее категоричны Lacheretz с соавторами (1963): «В настоящее время мы придерживаемся точки зрения, что эти изменения являются результатом поражения спинного мозга сосудистого происхождения».
Мы располагаем 4-мя секционными наблюдениями – смерть этих грудных детей, лечившихся по поводу акушерских параличей, произошла в результате интеркуррентных заболеваний. Ни у кого из них не было найдено изменений в области сплетения, но у всех обнаружена ишемия в клетках передних рогов шейного утолщения спинного мозга.
Мы перечислили не все публикации, посвященные акушерским параличам руки, но в первую очередь те, где имелись какие-то новые идеи, факты, наблюдения. Главное впечатление – проблема обижена вниманием неврологов, монографий на эту тему всего три (включая нашу), и даже на фоне единодушной трактовки «плекситов» встречались смелые идеи, отвергавшие саму мысль о локализации повреждения в области сплетения, а трактующие это заболевание как ишемическое поражение шейного утолщения спинного мозга.
Попробуем проанализировать эту столь интересную проблему и оценить те клинические факты, которые должны помочь понять истинную суть акушерских параличей руки у детей. Итак, что же это такое – родовой плечевой плексит или натальная патология спинного мозга?
1. Ни у одного ребенка с акушерским параличом руки не обнаруживается нарушений чувствительности в этой руке. Справедливо предположить, что у грудного ребенка чувствительные нарушения невозможно выявить, но у более старших детей с грубыми двигательными нарушениями гипестезию выявить было бы возможно, но она отсутствует. С позиций классической неврологии невозможно повредить сплетение, сохранив неповрежденными чувствительные волокна. Такой вариант вялого пареза возможен лишь при повреждении клеток передних рогов спинного мозга на том же самом уровне – C5 – D1-сегментах.
2. Даже наиболее убежденные сторонники теории повреждения первичных пучков самого плечевого сплетения не отрицают, что у 2-3% новорожденных парезы рук двусторонние. Объяснить этот факт с позиций «плексита» просто не представляется возможным (как может акушер избирательно повредить плечевое сплетение с «двух сторон»?), и хотя бы применительно к этим случаям приходится признать спинальное происхождение парезов рук. Однако как часто двусторонние парезы рук встречаются на самом деле? Здесь врача-неонатолога, пытающегося ответить на этот вопрос, подстерегает серьезная опасность: парез в руке приходится нередко оценивать по сравнению с другой рукой, принимаемой за норму. А очень часто и вторая рука паретична, только степень пареза менее выражена. Наши наблюдения за многими сотнями таких новорожденных позволяют утверждать, что на самом деле двусторонние парезы рук обнаруживаются в подобных случаях не у 2-3%, а у 80% пациентов. Этот довод также очень весом в доказательстве спинальной локализации поражения (рис. 1).

3. Мы уже упоминали о наблюдениях Л. Т. Журбы, обнаружившей у многих детей с акушерским параличом руки и спастический парез в ноге на стороне поражения. Наши наблюдения полностью подтверждают этот факт. Эта пирамидная симптоматика выявлялась, по нашим данным, у 40-50% таких новорожденных, причем иногда это грубый спастический парез ноги, иногда «феномен цыпочек» преимущественно с той же стороны. Сочетание вялого пареза в руке и пирамидной симптоматики в ноге типично для повреждения спинного мозга на уровне шейного утолщения и никогда не может быть при локализации травмы в области сплетения.
4. Вялый парез руки у новорожденных нередко сочетается с кривошеей, которая, по нашим данным, чаще всего свидетельствует о натальной травме шейных позвонков. Конгенитальная кривошея должна расцениваться как казуистическая редкость, хотя учебники детской ортопедии чуть ли не все случаи кривошеи у детей трактуют как врожденные.
5. У детей с вялым парезом руки на ранних этапах развития в 20% наблюдений одновременно обнаруживаются и симптомы, которые мы считаем типичными для цервикальной локализации повреждения, – короткая шея, обилие поперечных складок на шее, симптом «кукольной головки» и др. Мы подробно остановимся на их описании ниже. Это дает основание предполагать цервикальный уровень поражения.
6. Очень многое в диагностике заболеваний нервной системы у новорожденных решается в первые дни жизни ребенка, когда, увы, невролог редко оказывается рядом. По нашим наблюдениям, в первые дни жизни новорожденных в пятой части всех наблюдений удается обнаружить сочетание вялого пареза руки с характерным бульбарным симптомокомплексом. Это сочетание не случайно – их объединяет единый источник васкуляризации из бассейна позвоночных артерий. Бульбарные нарушения чаще всего довольно быстро регрессируют, врач о них забывает (если и распознал в первые дни), вялый парез руки сохраняется и уже расценивается как «плексит».
7. Мы уже упоминали ранее, что и прежние авторы обнаруживали у пациентов с акушерским параличом руки и синдром Горнера на той же стороне (птоз, миоз, иногда энофтальм). Обычно наличие синдрома Горнера свидетельствует о спинальном поражении, и потому это еще один небольшой довод против «плексита».
8. Сочетание акушерского паралича руки с переломом ключицы на той же стороне до сих пор считался и считается одним из самых «неотразимых» доводов в пользу повреждения верхнего первичного пучка плечевого сплетения. В то же время мы только что приводили убедительные морфологические доказательства того, что отломки ключицы не могут травмировать сплетение. Чтобы попытаться ответить на этот вопрос, мы проследили за большой группой новорожденных с акушерским параличом руки и разделили их на три группы в зависимости от выраженности пареза. Результаты оказались совершенно неожиданными: у обладателей грубого пареза руки ключица оказалась неповрежденной и, наоборот, у обладателей перелома ключицы парез руки был негрубым. Объяснить этот, на первый взгляд, странный феномен можно лишь одним способом: при переломе ключицы плечики новорожденных легче складываются, и плод рождается с минимальной нагрузкой на шейный отдел позвоночника. К повреждению «сплетения» перелом ключицы никакого отношения не имеет.
9. Наблюдения опытных неонатологов убедительно свидетельствуют, что нередко существуют новорожденные, у которых типичный вялый парез руки развивается не в момент рождения, а два-три дня спустя. Никакое повреждение сплетения невозможно через несколько дней после травмы – так может развиваться только ишемическая патология.
10. Не менее убедительны свидетельства неонатологов, когда типичный грубый вялый парез руки исчез к приходу вызванного невролога. При явном повреждении стволов плечевого сплетения о быстром самостоятельном восстановлении утраченных функций не может быть и речи. Такое восстановление возможно лишь при сосудистом, ишемическом происхождении заболевания.
11. Очень важную роль в дифференциальной диагностике призваны играть дополнительные методы исследования. Ниже в специальной главе мы подробно коснемся возможностей этих методов в неврологии новорожденных. Здесь отметим только, что все наши пациенты с акушерскими парезами руки были тщательно обследованы с помощью электромиографии – во всех без исключения случаях были обнаружены признаки переднероговой спинальной патологии. Неясно почему, но никто из авторов в своих публикациях об электромиографических находках не упоминает. И столь же убедительны рентгенологические данные: у половины всех обследованных нами пациентов с акушерскими парезами руки обнаружены признаки травмы шейных позвонков от минимальных симптомов дислокации до грубых подвывихов и переломов шейных позвонков.
12. Результаты реоэнцефалографического обследования тех же групп пациентов подтверждают то же предположение: в 75% всех наших наблюдений данные РЭГ явно свидетельствуют о значительном снижении вертебрально-базилярного кровотока, преимущественно на стороне пареза руки. Компрессионные РЭГ-пробы делают эти изменения особенно демонстративными.
13. С давних пор существовало понятие диагностики ex juvantibus (по результатам лечения). Играет роль этот довод и в проблеме акушерских параличей руки, и мы придаем ему большое диагностическое значение. Если лечение такого больного начато рано, если оно направлено на область шейного отдела позвоночника и нацелено на нормализацию кровотока в системе позвоночных артерий, то восстановление двигательных функций в руке происходит весьма успешно. В то же время консервативная (да и оперативная) терапия бытовых травм плечевого сплетения у взрослых никогда не дает значительных результатов – перерыв волокон очень редко удается восстановить.
14. Последний довод является решающим, и мы его уже приводили: никому из авторов не удалось на секции подтвердить повреждение плечевого сплетения у новорожденных. Во всех этих случаях были обнаружены изменения в области шейного утолщения спинного мозга.

В подобных случаях мы всегда обращаемся и к нашим читателям, и к нашим оппонентам с предложением найти хотя бы один убедительный довод в пользу повреждения плечевого сплетения. Никто такого довода не приводит. Тогда остается совершенно непонятным, как и почему продолжается диагностика «травматического плечевого плексита» и рекомендуется терапевтическое воздействие на область сплетения? Какие нужны еще доказательства и нужны ли они вообще?
Мы убеждены, что под маской «плексита» новорожденных существует родовая травма шейного отдела позвоночника и позвоночных артерий с ишемией сегментов шейного утолщения, распространяющаяся в ряде случаев на область ствола мозга, на боковые столбы спинного мозга, на зону ядер диафрагмального нерва. Тогда сразу становятся понятными и легко объяснимыми все те «странности», которые никак не укладывались в прежние теории, но логично вписываются в наше представление об этом своеобразном, весьма нередком заболевании нервной системы у детей.
Клиническая картина акушерского паралича руки весьма характерна – в типичных случаях ее невозможно спутать. Речь идет о распознавании вялого пареза. В грубых случаях рука лежит неподвижно, рядом с туловищем, разогнута в локтевом суставе, плечо при этом приведено и ротировано внутрь, предплечье разогнуто (рис. 2). Пассивные движения в руке свободны. Иногда бывают затруднены и активные, и пассивные движения в руке – здесь важно не пропустить перелом плечевой кости, но эти случаи обычно редки. Очень типично для большинства случаев заболевания выраженное снижение мышечного тонуса в паретичной руке, вплоть до рекурвации в локтевом суставе.
Если врач достаточно опытен в неврологии новорожденных, то он без труда в большинстве случаев увидит хотя бы минимальные признаки той же патологии и в другой руке, особенно снижение мышечного тонуса. Проприоцептивные рефлексы с паретичной руки снижены или не вызываются. Отсутствуют на паретичной стороне рефлексы Моро, хватательный, Робинзона, ладонно-ротовой.
Существует верхний тип паралича руки – паралич Эрба – Дюшенна – двигательные нарушения захватывают преимущественно проксимальные мышцы руки, тогда как движения в кисти в значительной мере сохранены (рис. 3). Этот вариант было принято объяснять преимущественным повреждением верхнего первичного пучка плечевого сплетения. На самом же деле речь идет о патологии верхних отделов шейного утолщения (сегменты C5–C6), потому клиническая картина так напоминает поражение C5–C6-корешков.
