Страница:
Второй тип акушерского паралича руки – нижний, дистальный тип, или паралич Дежерин-Клюмпке. Его возникновение связывали с поражением нижнего первичного пучка плечевого сплетения (сегменты C7–C8–D1) или с поражением тех же спинальных сегментов. Типичный дистальный тип паралича встречается многократно реже.
Kehrer предложил выделять еще третий тип акушерского паралича – так называемый тотальный вариант паралича руки, когда парез одинаково выражен и в проксимальных, и в дистальных отделах руки. Многолетние наблюдения за такими пациентами убедили нас в том, что у подавляющего большинства пациентов имеются признаки и проксимального, и дистального пареза, то есть имеются проявления тотального пареза руки. Этот факт следует использовать как еще один убедительный довод в пользу спинальной локализации поражения – ишемия шейного утолщения в той или иной мере вовлекает в патологический процесс и верхние его отделы (C5–C6), и нижние отделы (C7–C8–D1), тогда как мануальную травму нижней части плечевого сплетения при сохранности верхнего пучка трудно себе представить. Поэтому выделение трех типов паралича следует считать условным: у каждого ребенка можно найти и признаки проксимального поражения, и признаки дистального поражения.
Следует выделять еще один довольно редкий вариант акушерского паралича руки, о котором мы упомянули выше, – паралич Лангбайна. Автор описал его в 1920 г. Мы наблюдали 12 таких пациентов. В отечественной литературе никто из авторов об этом варианте не сообщал, хотя такие пациенты, несомненно, существуют. Kehrer предложил называть подобную клиническую картину «новым типом акушерского паралича с преимущественным поражением мышц груди». У таких детей очень рано становится заметной гипотрофия большой и малой грудных мышц, тогда как признаки собственно пареза в руке выражены значительно менее ярко. Как правило, эти изменения ошибочно расцениваются как врожденное недоразвитие грудных мышц, которые получают иннервацию из тех же сегментов C5–C6, а потому и вовлекаются в процесс. Совершенно очевидно, что такие пациенты встречаются много чаще, чем диагностируются, и ранняя адекватная терапия могла бы быть весьма эффективной (рис. 4).
 Рис. 3. Родовая травма шейного утолщения спинного мозга. Вялый парез левой руки, преимущественно проксимальной локализации (вариант Эрба – Дюшенна)
Рис. 3. Родовая травма шейного утолщения спинного мозга. Вялый парез левой руки, преимущественно проксимальной локализации (вариант Эрба – Дюшенна)
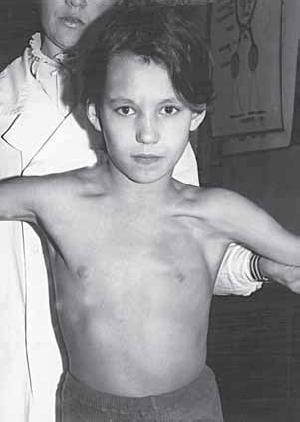 Рис. 4. Паралич Лангбайна. Атрофия большой грудной мышцы слева
Рис. 4. Паралич Лангбайна. Атрофия большой грудной мышцы слева
Существует ряд дополнительных симптомов, характерных для новорожденных с акушерским параличом руки. Так, если положить новорожденного на ладонь врача лицом вниз, то паретичная вялая рука свисает, сразу обращая на себя внимание. Если парез руки спастический, то ручка, наоборот, прижата к туловищу и никогда не свисает.
Говоря о публикациях М. С. Новика, мы обращали внимание на очень полезный для диагностики симптом, названный именем его автора – симптом «кукольной ручки» Новика (рис. 5 и 6). Этот симптом важен еще и тем, что выявляется и при легких вялых парезах руки. Суть симптома в том, что паретичная ручка кажется приставленной к туловищу и отделяется от него глубокой складкой (вследствие приведения и пронаторной установки проксимальных отделов плеча). Эта щель напоминает руку куклы и отсюда название этого симптома. В наших наблюдениях этот симптом был отмечен у 100% новорожденных, имеющих акушерский паралич руки. Удивительно, что никто, кроме самого Новика, об этом симптоме и его ценности не сообщает.
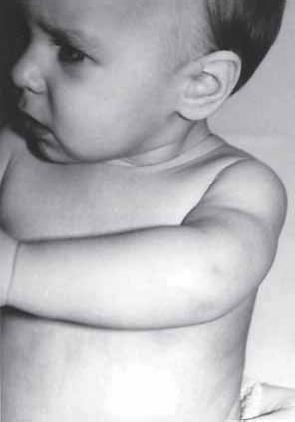 Рис. 5. Симптом «кукольной ручки» Новика
Рис. 5. Симптом «кукольной ручки» Новика
На очень ранних сроках у новорожденных появляется симптом пронаторной контрактуры Фолькмана. Выраженность этого симптома первое время может даже нарастать и в грубых случаях рука приобретает весьма нефизиологическое положение. В дальнейшем мы нередко встречались с такими случаями, когда парез руки становился минимальным, а пользоваться ею было очень трудно именно в связи с пронаторной контрактурой. Kehrer писал по этому поводу: «Вынужденное положение рук появляется не сразу после родов, а образуется постепенно в результате антагонистических контрактур не пораженных параличом мышечных групп».
Многие зарубежные хирурги и ортопеды пытались оперативным путем с помощью пластики мышц избавиться от этой порочной установки, но никогда успеха достичь не удавалось. Никто из авторов не пытался ответить на самый главный вопрос: что приводит к такой порочной установке руки, каковы причины этой пронаторной контрактуры?
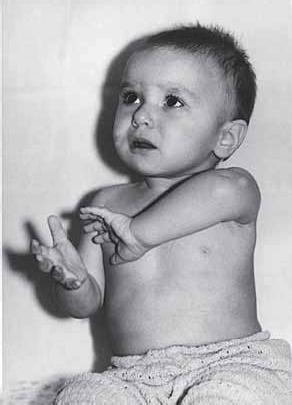 Рис. 6. Акушерский паралич левой руки
Рис. 6. Акушерский паралич левой руки
Нам кажется, что причину этой контрактуры мы поняли – постараемся объяснить единственный вариант ее возникновения. Мы показали, что акушерский паралич руки не является следствием повреждения сплетения, а представляет собой патологию спинного мозга в области шейного утолщения вследствие ишемии его. Принципиально важно понять смысл спинальных ишемий – процесс развивается «много по длиннику, мало по поперечнику» – синдром «карандаша» Цюльха. В результате распространения ишемии типично вовлечение в процесс не только сегментарных структур шейного утолщения, но и супрасегментарных, пирамидных структур, и парез руки в этих случаях не чисто вялый, периферический, а смешанный. В этих условиях, когда мышцы руки преимущественно гипотоничны, а малая часть их вследствие пирамидной патологии имеет признаки гипертонуса, возникает вторичная косорукость – пронаторная контрактура. Иного объяснения просто быть не может. Но поскольку никогда не возникало сомнений, что акушерские параличи – это плекситы, то и не возникало мысли о смешанных парезах, о присоединении пирамидной недостаточности, хотя грубые пирамидные симптомы в ноге на стороне пареза Л. Т. Журба описывала. Вот почему и в лечении пронаторных контрактур руки необходимо идти не по пути мышечной пластики, а по пути воздействия на первопричину патологии – на улучшение васкуляризации в зоне позвоночных артерий, на преодоление локального гипертонуса ряда мышечных групп руки и т. д.
Ниже мы посвящаем специальную главу данной монографии описанию топического значения безусловных рефлексов. Забегая вперед, здесь можно лишь подчеркнуть важность исследования безусловных рефлексов у детей с акушерскими параличами руки – параличи эти возникают в результате перерыва дуги I нейрона двигательного пути, и соответствующие безусловные рефлексы (замыкающиеся на уровне шейного утолщения) снижаются или отсутствуют. Вот почему для таких больных характерно уже в периоде новорожденности снижение или отсутствие рефлексов Моро, хватательного, Робинзона, ладонно-ротового. В связи с патологией шейного отдела позвоночника и спинного мозга такие больные обычно несколько позднее начинают держать голову, но вовремя сидят и вовремя начинают ходить.
Выше мы упоминали, что у новорожденных с акушерским параличом руки обнаруживается комплекс так называемых «цервикальных» симптомов: симптом короткой шеи, обилие поперечных складок на шее, симптом «кукольной головки», кривошея и другие, которые мы считаем весьма характерными для патологии шейного отдела спинного мозга. Детально каждый из этих симптомов мы охарактеризуем в следующей главе. Важно, что эти симптомы достаточно надежны в диагностике и подтверждают локализацию поражения в шейном отделе спинного мозга.
Существует еще важный симптом акушерского паралича руки – «симптом щелкания» в плечевом суставе, описанный впервые Fink в 1911 г. Его нередко так и называют – симптом Финка. В основе этого симптома лежит выраженная гипотония мышц руки, особенно в проксимальном ее отделе, что и приводит к разболтанности в плечевом суставе (вплоть до подвывиха и вывиха в плечевом суставе) – отсюда и симптом щелчка. Позволим себе важную аналогию: симптом щелчка в плечевом суставе является типичным для вялого пареза руки, обусловленного натальной травмой, а такой же симптом щелчка, но в тазобедренном суставе в литературе принято считать патогномоничным для врожденного вывиха бедра. Позднее мы еще не раз вернемся к этой аналогии и постараемся показать, что и в ноге симптом щелчка часто характерен для вялого пареза ноги, а изменения в тазобедренном суставе могут быть и вторичны. Но это отдельная, большая, очень перспективная тема.
 Рис. 7. Натальная травма шейного утолщения спинного мозга. Вялый парез левой руки. Симптом островка
Рис. 7. Натальная травма шейного утолщения спинного мозга. Вялый парез левой руки. Симптом островка
Мы, как и Л. Т. Журба, можем отметить частоту проводниковых симптомов в ноге на стороне более выраженного пареза руки: у 75% наших пациентов в периоде новорожденности и в грудном возрасте были повышены коленный и ахиллов рефлексы, а иногда эта гиперрефлексия была зарегистрирована с обеих сторон.
Упоминавшийся синдром Горнера отмечен у половины наблюдавшихся нами пациентов, но в основном обнаруживается лишь сужение глазной щели, тогда как миоз и энофтальм, характерные для всей триады, в наших наблюдениях не встречались.
Два симптома у новорожденных с акушерским параличом руки привлекли наше внимание – в литературе они не были описаны, но представляют клинический интерес. Мы считаем полезным предложить их вниманию читателей. Первый из них – обилие поперечных складок в подмышечной ямке, вероятно, в результате своеобразного положения руки (рис. 7). Этот своеобразный «островок» (как «insula» в глубине Сильвиевой борозды) у здоровых новорожденных мы не встретили ни разу, а в паретичной руке – примерно в 10% наблюдений.
 Рис. 8. Вялый, преимущественно проксимальный парез левой руки. Симптом кожной «перетяжки» в проксимальных отделах плеча
Рис. 8. Вялый, преимущественно проксимальный парез левой руки. Симптом кожной «перетяжки» в проксимальных отделах плеча
Второй симптом – кожная «перетяжка» в проксимальных отделах плеча на стороне пареза. Речь идет о глубокой складке, пересекающей плечо (рис. 8). Этот симптом наблюдается примерно у трети всех пациентов с акушерскими параличами руки. В каждом таком случае требуется рентгенография плечевой кости для исключения повреждения ее в родах (травматический эпифизеолиз), но чаще всего этот симптом оказывается признаком своеобразных трофических изменений, не связанных с дефектом кости.
Наконец, у части новорожденных с акушерским параличом руки мы, как и Adams и Cameron, обнаружили симптом свисающей головки, который указывает на вовлечение в процесс верхних отделов сегментарного аппарата шейной части спинного мозга (как при клещевом энцефалите).
Таким образом, уже в периоде новорожденности существует целый ряд надежных клинических симптомов, позволяющих поставить диагноз без каких-либо трудностей не только в грубых случаях, но и при относительно легких повреждениях. Это особенно важно, поскольку опоздание с началом патогенетической терапии грозит серьезными осложнениями: при сформировавшихся контрактурах и развившейся атрофии мышц шансы на успех лечения резко падают.
 Рис. 9. Последствие натальной травмы шейного утолщения спинного мозга. Вялый парез правой руки. Укорочение паретичной руки
Рис. 9. Последствие натальной травмы шейного утолщения спинного мозга. Вялый парез правой руки. Укорочение паретичной руки
Неврологическая картина акушерского паралича руки в более старшем возрасте обычно не вызывает никаких диагностических затруднений. Особенностью вялых парезов руки у детей является то, что очень рано и довольно быстро в мышцах руки развиваются трофические изменения: паретичная рука отстает в росте, оказывается короче и меньше в объеме (рис. 9). Более того, по мере роста ребенка асимметрия нарастает, и может даже сложиться ошибочное впечатление о нарастании патологического процесса. Особенностью акушерских параличей руки является то обстоятельство, что парез правой руки встречается отчетливо чаще, чем левой. Мы многократно наблюдали такие случаи, когда относительно негрубый парез правой руки просто просматривался, а разницу в силе даже врачи пытались объяснить «леворукостью». Пожалуй, такие грубые просчеты в выявлении парезов можно встретить лишь в неврологии детского возраста, и они совершенно непростительны.
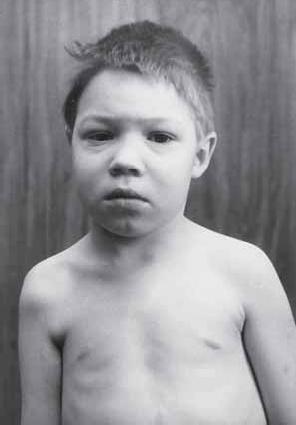 Рис. 10. Асимметрия стояния плечевого пояса у ребенка с вялым парезом руки
Рис. 10. Асимметрия стояния плечевого пояса у ребенка с вялым парезом руки
У детей уже в дошкольном возрасте даже при легком акушерском парезе руки обычно обращает на себя внимание асимметрия стояния плечевого пояса (рис. 10). Даже если при осмотре ребенка видна такая асимметрия, то скорее всего у ребенка хотя бы минимальный парез руки существует. Если у ребенка грудного возраста тонкие движения в руках проверить невозможно, то у дошкольника это сделать нетрудно и можно обнаружить затруднения при застегивании пуговиц, при попытке рисования и т. д.
При негрубом парезе руки важную роль играет исследование пальценосовой пробы – указательный палец касается носа тыльной стороной в результате пронаторной контрактуры. Bayron рекомендует для тех же целей симптом «воздушного поцелуя» Тома – рука при этом касается губ также тыльной стороной.
В периоде новорожденности, да и в грудном возрасте, у таких пациентов не так легко оценивать тонкости проприоцептивных рефлексов с рук. Общеизвестно, что проприоцептивные рефлексы у таких пациентов снижены или отсутствуют, но это не совсем так. У трети таких пациентов снижение бицепс-рефлекса сочетается с повышением карпорадиального рефлекса, а иногда даже с патологическими рефлексами с рук. Обычно в литературе об этом не упоминалось, что в известной мере объяснимо – при плекситах гиперрефлексия невозможна, а при спинальной локализации поражения повышение карпорадиального рефлекса лишь подтверждает топический диагноз.
У старших детей легче удается оценивать и сухожильные рефлексы с ног. Прежде никто из авторов этой темы не касался, а ортопеды (им принадлежало большинство публикаций о «плекситах») по понятным причинам меньше всего интересовались состоянием коленных рефлексов у этих пациентов. О. И. Кондратенко (1968) нередко обнаруживала не только спастику в ногах у детей с «родовыми плекситами», но и нарастание ее, объяснив этот важный феномен… нераспознанным повреждением головного мозга.
Любопытно, что мы пытаемся эту явную истину доказывать сегодня, в конце XX века, и встречаемся с немалым скепсисом по этому поводу, тогда как Erb еще в 1896 г. и Gravellona в 1899 г. наблюдали сочетание грубых вялых параличей руки со спастическими парезами ноги, а несколько позднее Kehrer (1934) расценивал этот клинический симптомокомплекс абсолютно правильно как «поражение шейных позвонков и кровоизлияние в оба передних рога шейного утолщения с распространением на боковые столбы». Сколько десятков лет потребуется еще, чтобы эту очевидную истину поняли и сегодняшние скептики?
У детей дошкольного и школьного возраста с акушерскими параличами руки можно и нужно тщательно исследовать чувствительную функцию. Мы об этом писали в начале данной главы. При явных двигательных нарушениях в руке при плексите должны были бы выявляться и не менее выраженные нарушения чувствительности: двигательные и чувствительные волокна идут в плечевом сплетении вместе и врозь повреждены быть не могут. Упоминают об исследованиях чувствительности у детей с «плекситами» лишь несколько авторов. Lacheretz, например, подчеркивал, что «потеря чувствительности у таких пациентов не соответствует выраженности двигательных нарушений». Kulz и Blei (1965) считают, что сенсорные нарушения в подобных случаях «могут отсутствовать вообще».
Мы подчеркивали выше и настаиваем на этом, что нарушения чувствительности для детей с акушерским параличом руки совершенно не характерны, и это один из решающих доводов против представлений о плексите. И все же здесь требуется очень важная оговорка. У детей более старшего возраста, когда удается оценивать сенсорные нарушения достаточно тонко, у 12% пациентов мы все же сумели выявить зону гипостезии, но эта зона соответствовала картине «сирингомиелитической полукуртки». Именно на стороне паралича руки: убывали эти нарушения чувствительности вместе с двигательными нарушениями. Эти наши наблюдения подтверждаются морфологическими исследованиями Adams и Cameron, обнаружившими на аутопсии некроз клеток не только передних, но и задних рогов на уровне C5–C6-сегментов, как следствие «нарушения гемодинамики». Много раньше (1970) мы впервые описали сосудистую сирингомиелию у взрослых. В данном случае мы считаем возможным выделить синдром натально обусловленной сосудистой сирингомиелии у детей, и это «сирингомиелитическая полукуртка» лишний раз подтверждает спинальную локализацию поражения у больных, у которых было принято всегда диагностировать «плексит».
Выше уже сообщалось о некоторых клинических симптомах, которые мы заметили и описали впервые в литературе, посвященной акушерским параличам руки. У детей старшего возраста тоже есть еще несколько новых клинических симптомов, которые мы считаем необходимым предложить вниманию читателя. Один из них мы назвали симптомом «куцего бицепса». Речь идет о своеобразной особенности двуглавой мышцы, иннервируемой из C5–C6-сегментов, которая почти всегда повреждается у детей с акушерским параличом руки, особенно при проксимальном типе паралича. Двуглавая мышца в результате денервации уменьшается в объеме, денервируется, атрофируется, но одновременно все терапевтические мероприятия (массаж, электростимуляция мышц, иглотерапия) приводят к развитию гипертрофии в уцелевшей части двуглавой мышцы – при сокращении этой мышцы при сгибании руки мышца приобретает форму короткого мощного валика – отсюда и название симптома.
Никто из авторов не сообщал о таком симптоме при «плекситах», как напряжение шейно-затылочных мышц (рис. 11). С позиций наших сегодняшних представлений о патогенезе этого заболевания имеющееся защитное напряжение является симптомом само собой разумеющимся, направленным на ограничение подвижности травмированных шейных позвонков. Существование этого симптома при данном заболевании – дополнительное свидетельство природы этого заболевания.
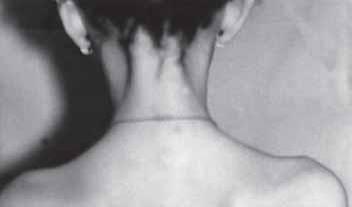 Рис. 11. Защитное напряжение шейно-затылочных мышц
Рис. 11. Защитное напряжение шейно-затылочных мышц
Никто из авторов конкретно ничего не сообщает о возможности развития нейрогенного паретического подвывиха, а то и вывиха в плечевом суставе. Эта возможность предопределена частым выявлением симптома щелчка Финка. Гипотония мышц плеча, особенно проксимальных его отделов, приводит к разболтанности в плечевом суставе: чем грубее парез, тем грубее гипотония мышц, тем грубее подвывих. Непонятно, почему ортопеды прошли мимо столь важной вторичной ортопедической патологии. Остается неясной тактика ортопедических мероприятий у таких больных. Вторичные изменения в плечевом суставе очень близки по своей сути описанным нами совместно с Г. П. Лариной вторичным паретическим вывихам бедра у детей, о чем речь пойдет ниже, в соответствующей главе.
Одним из признаков вторичной патологии в плечевом суставе является симптом «двугорбого плеча», когда при латеральном отведении плеча обнаруживается некоторое выстояние головки плечевой кости, особенно заметное на фоне гипотрофии дельтовидной мышцы. Выявление этого симптома служит показанием для рентгенографического исследования плечевого сустава, однако сведения в литературе по этому поводу минимальны. Лишь Е. Пащева и Е. Гачова находили на рентгенограммах головки плечевого сустава отчетливые изменения, проявляющиеся замедлением окостенения, остеопорозом головки и дистальных отделов костей предплечья. И. М. Присман и Е. В. Лист отмечали на рентгенограммах аналогичные изменения. Специальное исследование на эту тему выполнила Л. Ф. Башарова.
Почти у половины пациентов, имеющих акушерский паралич руки, без труда выявляется и кривошея – мы уже упоминали этот симптом в числе доводов в пользу спинальной локализации поражения. Л. Т. Журба обнаружила кривошею у 44 из 185 детей с акушерскими параличами и объяснила ее возникновение не врожденным дефектом (как многие авторы), а травмой грудино-ключично-сосковой мышцы. Опыт показывает, что этот симптом довольно длительно недооценивается и родителями, и врачами – находятся всевозможные объяснения, что ребенка не так «укладывали», «неверно пеленали». Наши данные свидетельствуют, что подавляющее число случаев кривошеи указывает на родовую травму шейного отдела позвоночника и спинного мозга, и выявление кривошеи у пациента с акушерским параличом руки подтверждает диагноз.
Следствием выраженной слабости и атрофии мышц плечевого пояса является формирование симптома отстоящей лопатки, под которую врач может легко ввести руку (рис. 12). Не требуется больших усилий, чтобы увидеть и на так называемой здоровой стороне то же самое отстояние лопатки (толкающее неопытного врача к ошибочному предположению о миопатии). Этот факт очень важен в понимании всего заболевания, так как означает, что у подавляющего большинства больных с акушерским параличом аналогичный процесс имеется и в другой руке. Следовательно, процесс этот двусторонний, что объяснить повреждением сплетения просто не представляется возможным. Данные ЭМГ полностью коррелируют с клиническими наблюдениями.
Особого внимания заслуживает вопрос о нарушениях дыхания у детей с акушерским параличом руки. Эти нарушения вообще нередки среди детей с анте– и интранатальной патологией нервной системы, хотя специальные исследования на эту тему исчисляются единицами. Так, М. Ф. Дещекина изучала соматические изменения у детей, страдающих детским церебральным параличом, и отмечает частоту бронхолегочных нарушений у этих пациентов. Еще раз вернемся к морфологическим исследованиям Н. Г. Паленовой, доказавшей, что «для выполнения дыхательных движений у детей раннего возраста функция ядра дыхательного нерва является ведущей». А функцию эту определяют клетки ядра диафрагмального нерва, располагающиеся в передних рогах C4-сегмента спинного мозга. Вот почему нарушения дыхания у пациентов с вялым парезом руки особенно часты: при патологии C5–C6-сегментов спинного мозга соседний четвертый сегмент легко вовлекается в процесс. Более того, каждого такого неврологического пациента следует рассматривать как «угрожаемого по дыхательным нарушениям», не говоря уже о том, что в подобных случаях особенно легко присоединяются и воспалительные заболевания бронхолегочной системы. Специальные исследования этой проблемы выполнила в нашей клинике М. В. Саидова (1982).
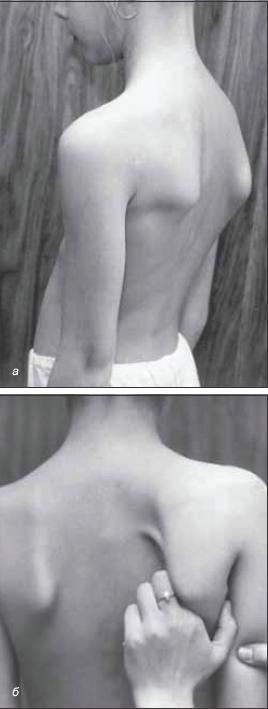 Рис. 12. Симптом «крыловидных лопаток» при натальной травме шейного утолщения спинного мозга. a – вид сбоку; б – вид сзади
Рис. 12. Симптом «крыловидных лопаток» при натальной травме шейного утолщения спинного мозга. a – вид сбоку; б – вид сзади
В редакционной статье Британского медицинского журнала (1972) подчеркивается, что «многие виды нарушений дыхания и других витальных функций имеют своим происхождением не повреждение самих органов, а ствола мозга и верхних отделов спинного мозга». Landsberger на секционном столе сумел обнаружить травматически обусловленное повреждение диафрагмального нерва у детей, погибших от дыхательной недостаточности. Leventhal часто обнаруживал у детей с натальными спинальными повреждениями затяжные пневмонии и пытался объяснить их парезом межреберных мышц.
Глубже других этот вопрос опять-таки изучил Kehrer (1934), считающий, что диафрагмальный нерв страдает не на периферии, а «либо в области корешков, либо у самого спинного мозга». В результате, по мнению автора, нарушается функция диафрагмы, появляется напряженное, учащенное, нерегулярное дыхание, приводящее к цианозу. Грудная клетка у таких детей оказывается асимметричной, а рентгенологически можно обнаружить ненормально высокое стояние половины диафрагмы.
Мы полностью разделяем точку зрения Titz, считающего необходимым детям с акушерским параличом руки производить рентгенографию костей плечевого пояса (для исключения перелома) и грудной клетки, чтобы исключить парез диафрагмы. Л. Т. Журба обнаружила парез диафрагмы у 16 из 185 больных с «плекситом», O. Л. Божко – у одного из 60 таких детей. Yuorup именно у таких больных часто наблюдал приступы учащенного дыхания, «беспричинного» цианоза, наклонность к частым инфекциям дыхательных путей.
Очень обстоятельна работа Tarrico и Pansecchi на ту же тему. Авторы пишут: «Надо всегда помнить, что наличие признаков паралича плечевого сплетения должно навести на мысль об одновременной недостаточности диафрагмального нерва». Более того, Tarrico и Pansecchi предлагают называть такие нарушения «акушерским параличом диафрагмального нерва». С этим предложением нельзя не согласиться. К тому же Richard наблюдал 15 смертных исходов из 74 новорожденных с акушерским параличом диафрагмы, a Monie – 18 смертельных исходов из 82 новорожденных с тем же диагнозом: смерть возникла вследствие острой дыхательной недостаточности.
При обследовании детей с акушерскими параличами руки мы часто обращали внимание на особенности строения грудной клетки, более выраженные на стороне парализованной руки. Грудная клетка у таких детей асимметрична, межреберные промежутки при дыхании втягиваются, живот иногда выбухает, и отчетливо вырисовывается талия грудной клетки. Иногда в этих случаях врач может ошибочно предположить рахит, и такая ошибка очень дорого стоит.
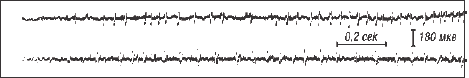 Рис. 13. Электромиограмма с m. biceps. Регистрируется уреженная ритмическая активность (II тип ЭМГ) с 2-x сторон
Рис. 13. Электромиограмма с m. biceps. Регистрируется уреженная ритмическая активность (II тип ЭМГ) с 2-x сторон
Kehrer предложил выделять еще третий тип акушерского паралича – так называемый тотальный вариант паралича руки, когда парез одинаково выражен и в проксимальных, и в дистальных отделах руки. Многолетние наблюдения за такими пациентами убедили нас в том, что у подавляющего большинства пациентов имеются признаки и проксимального, и дистального пареза, то есть имеются проявления тотального пареза руки. Этот факт следует использовать как еще один убедительный довод в пользу спинальной локализации поражения – ишемия шейного утолщения в той или иной мере вовлекает в патологический процесс и верхние его отделы (C5–C6), и нижние отделы (C7–C8–D1), тогда как мануальную травму нижней части плечевого сплетения при сохранности верхнего пучка трудно себе представить. Поэтому выделение трех типов паралича следует считать условным: у каждого ребенка можно найти и признаки проксимального поражения, и признаки дистального поражения.
Следует выделять еще один довольно редкий вариант акушерского паралича руки, о котором мы упомянули выше, – паралич Лангбайна. Автор описал его в 1920 г. Мы наблюдали 12 таких пациентов. В отечественной литературе никто из авторов об этом варианте не сообщал, хотя такие пациенты, несомненно, существуют. Kehrer предложил называть подобную клиническую картину «новым типом акушерского паралича с преимущественным поражением мышц груди». У таких детей очень рано становится заметной гипотрофия большой и малой грудных мышц, тогда как признаки собственно пареза в руке выражены значительно менее ярко. Как правило, эти изменения ошибочно расцениваются как врожденное недоразвитие грудных мышц, которые получают иннервацию из тех же сегментов C5–C6, а потому и вовлекаются в процесс. Совершенно очевидно, что такие пациенты встречаются много чаще, чем диагностируются, и ранняя адекватная терапия могла бы быть весьма эффективной (рис. 4).


Существует ряд дополнительных симптомов, характерных для новорожденных с акушерским параличом руки. Так, если положить новорожденного на ладонь врача лицом вниз, то паретичная вялая рука свисает, сразу обращая на себя внимание. Если парез руки спастический, то ручка, наоборот, прижата к туловищу и никогда не свисает.
Говоря о публикациях М. С. Новика, мы обращали внимание на очень полезный для диагностики симптом, названный именем его автора – симптом «кукольной ручки» Новика (рис. 5 и 6). Этот симптом важен еще и тем, что выявляется и при легких вялых парезах руки. Суть симптома в том, что паретичная ручка кажется приставленной к туловищу и отделяется от него глубокой складкой (вследствие приведения и пронаторной установки проксимальных отделов плеча). Эта щель напоминает руку куклы и отсюда название этого симптома. В наших наблюдениях этот симптом был отмечен у 100% новорожденных, имеющих акушерский паралич руки. Удивительно, что никто, кроме самого Новика, об этом симптоме и его ценности не сообщает.

На очень ранних сроках у новорожденных появляется симптом пронаторной контрактуры Фолькмана. Выраженность этого симптома первое время может даже нарастать и в грубых случаях рука приобретает весьма нефизиологическое положение. В дальнейшем мы нередко встречались с такими случаями, когда парез руки становился минимальным, а пользоваться ею было очень трудно именно в связи с пронаторной контрактурой. Kehrer писал по этому поводу: «Вынужденное положение рук появляется не сразу после родов, а образуется постепенно в результате антагонистических контрактур не пораженных параличом мышечных групп».
Многие зарубежные хирурги и ортопеды пытались оперативным путем с помощью пластики мышц избавиться от этой порочной установки, но никогда успеха достичь не удавалось. Никто из авторов не пытался ответить на самый главный вопрос: что приводит к такой порочной установке руки, каковы причины этой пронаторной контрактуры?

Нам кажется, что причину этой контрактуры мы поняли – постараемся объяснить единственный вариант ее возникновения. Мы показали, что акушерский паралич руки не является следствием повреждения сплетения, а представляет собой патологию спинного мозга в области шейного утолщения вследствие ишемии его. Принципиально важно понять смысл спинальных ишемий – процесс развивается «много по длиннику, мало по поперечнику» – синдром «карандаша» Цюльха. В результате распространения ишемии типично вовлечение в процесс не только сегментарных структур шейного утолщения, но и супрасегментарных, пирамидных структур, и парез руки в этих случаях не чисто вялый, периферический, а смешанный. В этих условиях, когда мышцы руки преимущественно гипотоничны, а малая часть их вследствие пирамидной патологии имеет признаки гипертонуса, возникает вторичная косорукость – пронаторная контрактура. Иного объяснения просто быть не может. Но поскольку никогда не возникало сомнений, что акушерские параличи – это плекситы, то и не возникало мысли о смешанных парезах, о присоединении пирамидной недостаточности, хотя грубые пирамидные симптомы в ноге на стороне пареза Л. Т. Журба описывала. Вот почему и в лечении пронаторных контрактур руки необходимо идти не по пути мышечной пластики, а по пути воздействия на первопричину патологии – на улучшение васкуляризации в зоне позвоночных артерий, на преодоление локального гипертонуса ряда мышечных групп руки и т. д.
Ниже мы посвящаем специальную главу данной монографии описанию топического значения безусловных рефлексов. Забегая вперед, здесь можно лишь подчеркнуть важность исследования безусловных рефлексов у детей с акушерскими параличами руки – параличи эти возникают в результате перерыва дуги I нейрона двигательного пути, и соответствующие безусловные рефлексы (замыкающиеся на уровне шейного утолщения) снижаются или отсутствуют. Вот почему для таких больных характерно уже в периоде новорожденности снижение или отсутствие рефлексов Моро, хватательного, Робинзона, ладонно-ротового. В связи с патологией шейного отдела позвоночника и спинного мозга такие больные обычно несколько позднее начинают держать голову, но вовремя сидят и вовремя начинают ходить.
Выше мы упоминали, что у новорожденных с акушерским параличом руки обнаруживается комплекс так называемых «цервикальных» симптомов: симптом короткой шеи, обилие поперечных складок на шее, симптом «кукольной головки», кривошея и другие, которые мы считаем весьма характерными для патологии шейного отдела спинного мозга. Детально каждый из этих симптомов мы охарактеризуем в следующей главе. Важно, что эти симптомы достаточно надежны в диагностике и подтверждают локализацию поражения в шейном отделе спинного мозга.
Существует еще важный симптом акушерского паралича руки – «симптом щелкания» в плечевом суставе, описанный впервые Fink в 1911 г. Его нередко так и называют – симптом Финка. В основе этого симптома лежит выраженная гипотония мышц руки, особенно в проксимальном ее отделе, что и приводит к разболтанности в плечевом суставе (вплоть до подвывиха и вывиха в плечевом суставе) – отсюда и симптом щелчка. Позволим себе важную аналогию: симптом щелчка в плечевом суставе является типичным для вялого пареза руки, обусловленного натальной травмой, а такой же симптом щелчка, но в тазобедренном суставе в литературе принято считать патогномоничным для врожденного вывиха бедра. Позднее мы еще не раз вернемся к этой аналогии и постараемся показать, что и в ноге симптом щелчка часто характерен для вялого пареза ноги, а изменения в тазобедренном суставе могут быть и вторичны. Но это отдельная, большая, очень перспективная тема.

Мы, как и Л. Т. Журба, можем отметить частоту проводниковых симптомов в ноге на стороне более выраженного пареза руки: у 75% наших пациентов в периоде новорожденности и в грудном возрасте были повышены коленный и ахиллов рефлексы, а иногда эта гиперрефлексия была зарегистрирована с обеих сторон.
Упоминавшийся синдром Горнера отмечен у половины наблюдавшихся нами пациентов, но в основном обнаруживается лишь сужение глазной щели, тогда как миоз и энофтальм, характерные для всей триады, в наших наблюдениях не встречались.
Два симптома у новорожденных с акушерским параличом руки привлекли наше внимание – в литературе они не были описаны, но представляют клинический интерес. Мы считаем полезным предложить их вниманию читателей. Первый из них – обилие поперечных складок в подмышечной ямке, вероятно, в результате своеобразного положения руки (рис. 7). Этот своеобразный «островок» (как «insula» в глубине Сильвиевой борозды) у здоровых новорожденных мы не встретили ни разу, а в паретичной руке – примерно в 10% наблюдений.

Второй симптом – кожная «перетяжка» в проксимальных отделах плеча на стороне пареза. Речь идет о глубокой складке, пересекающей плечо (рис. 8). Этот симптом наблюдается примерно у трети всех пациентов с акушерскими параличами руки. В каждом таком случае требуется рентгенография плечевой кости для исключения повреждения ее в родах (травматический эпифизеолиз), но чаще всего этот симптом оказывается признаком своеобразных трофических изменений, не связанных с дефектом кости.
Наконец, у части новорожденных с акушерским параличом руки мы, как и Adams и Cameron, обнаружили симптом свисающей головки, который указывает на вовлечение в процесс верхних отделов сегментарного аппарата шейной части спинного мозга (как при клещевом энцефалите).
Таким образом, уже в периоде новорожденности существует целый ряд надежных клинических симптомов, позволяющих поставить диагноз без каких-либо трудностей не только в грубых случаях, но и при относительно легких повреждениях. Это особенно важно, поскольку опоздание с началом патогенетической терапии грозит серьезными осложнениями: при сформировавшихся контрактурах и развившейся атрофии мышц шансы на успех лечения резко падают.

Неврологическая картина акушерского паралича руки в более старшем возрасте обычно не вызывает никаких диагностических затруднений. Особенностью вялых парезов руки у детей является то, что очень рано и довольно быстро в мышцах руки развиваются трофические изменения: паретичная рука отстает в росте, оказывается короче и меньше в объеме (рис. 9). Более того, по мере роста ребенка асимметрия нарастает, и может даже сложиться ошибочное впечатление о нарастании патологического процесса. Особенностью акушерских параличей руки является то обстоятельство, что парез правой руки встречается отчетливо чаще, чем левой. Мы многократно наблюдали такие случаи, когда относительно негрубый парез правой руки просто просматривался, а разницу в силе даже врачи пытались объяснить «леворукостью». Пожалуй, такие грубые просчеты в выявлении парезов можно встретить лишь в неврологии детского возраста, и они совершенно непростительны.

У детей уже в дошкольном возрасте даже при легком акушерском парезе руки обычно обращает на себя внимание асимметрия стояния плечевого пояса (рис. 10). Даже если при осмотре ребенка видна такая асимметрия, то скорее всего у ребенка хотя бы минимальный парез руки существует. Если у ребенка грудного возраста тонкие движения в руках проверить невозможно, то у дошкольника это сделать нетрудно и можно обнаружить затруднения при застегивании пуговиц, при попытке рисования и т. д.
При негрубом парезе руки важную роль играет исследование пальценосовой пробы – указательный палец касается носа тыльной стороной в результате пронаторной контрактуры. Bayron рекомендует для тех же целей симптом «воздушного поцелуя» Тома – рука при этом касается губ также тыльной стороной.
В периоде новорожденности, да и в грудном возрасте, у таких пациентов не так легко оценивать тонкости проприоцептивных рефлексов с рук. Общеизвестно, что проприоцептивные рефлексы у таких пациентов снижены или отсутствуют, но это не совсем так. У трети таких пациентов снижение бицепс-рефлекса сочетается с повышением карпорадиального рефлекса, а иногда даже с патологическими рефлексами с рук. Обычно в литературе об этом не упоминалось, что в известной мере объяснимо – при плекситах гиперрефлексия невозможна, а при спинальной локализации поражения повышение карпорадиального рефлекса лишь подтверждает топический диагноз.
У старших детей легче удается оценивать и сухожильные рефлексы с ног. Прежде никто из авторов этой темы не касался, а ортопеды (им принадлежало большинство публикаций о «плекситах») по понятным причинам меньше всего интересовались состоянием коленных рефлексов у этих пациентов. О. И. Кондратенко (1968) нередко обнаруживала не только спастику в ногах у детей с «родовыми плекситами», но и нарастание ее, объяснив этот важный феномен… нераспознанным повреждением головного мозга.
Любопытно, что мы пытаемся эту явную истину доказывать сегодня, в конце XX века, и встречаемся с немалым скепсисом по этому поводу, тогда как Erb еще в 1896 г. и Gravellona в 1899 г. наблюдали сочетание грубых вялых параличей руки со спастическими парезами ноги, а несколько позднее Kehrer (1934) расценивал этот клинический симптомокомплекс абсолютно правильно как «поражение шейных позвонков и кровоизлияние в оба передних рога шейного утолщения с распространением на боковые столбы». Сколько десятков лет потребуется еще, чтобы эту очевидную истину поняли и сегодняшние скептики?
У детей дошкольного и школьного возраста с акушерскими параличами руки можно и нужно тщательно исследовать чувствительную функцию. Мы об этом писали в начале данной главы. При явных двигательных нарушениях в руке при плексите должны были бы выявляться и не менее выраженные нарушения чувствительности: двигательные и чувствительные волокна идут в плечевом сплетении вместе и врозь повреждены быть не могут. Упоминают об исследованиях чувствительности у детей с «плекситами» лишь несколько авторов. Lacheretz, например, подчеркивал, что «потеря чувствительности у таких пациентов не соответствует выраженности двигательных нарушений». Kulz и Blei (1965) считают, что сенсорные нарушения в подобных случаях «могут отсутствовать вообще».
Мы подчеркивали выше и настаиваем на этом, что нарушения чувствительности для детей с акушерским параличом руки совершенно не характерны, и это один из решающих доводов против представлений о плексите. И все же здесь требуется очень важная оговорка. У детей более старшего возраста, когда удается оценивать сенсорные нарушения достаточно тонко, у 12% пациентов мы все же сумели выявить зону гипостезии, но эта зона соответствовала картине «сирингомиелитической полукуртки». Именно на стороне паралича руки: убывали эти нарушения чувствительности вместе с двигательными нарушениями. Эти наши наблюдения подтверждаются морфологическими исследованиями Adams и Cameron, обнаружившими на аутопсии некроз клеток не только передних, но и задних рогов на уровне C5–C6-сегментов, как следствие «нарушения гемодинамики». Много раньше (1970) мы впервые описали сосудистую сирингомиелию у взрослых. В данном случае мы считаем возможным выделить синдром натально обусловленной сосудистой сирингомиелии у детей, и это «сирингомиелитическая полукуртка» лишний раз подтверждает спинальную локализацию поражения у больных, у которых было принято всегда диагностировать «плексит».
Выше уже сообщалось о некоторых клинических симптомах, которые мы заметили и описали впервые в литературе, посвященной акушерским параличам руки. У детей старшего возраста тоже есть еще несколько новых клинических симптомов, которые мы считаем необходимым предложить вниманию читателя. Один из них мы назвали симптомом «куцего бицепса». Речь идет о своеобразной особенности двуглавой мышцы, иннервируемой из C5–C6-сегментов, которая почти всегда повреждается у детей с акушерским параличом руки, особенно при проксимальном типе паралича. Двуглавая мышца в результате денервации уменьшается в объеме, денервируется, атрофируется, но одновременно все терапевтические мероприятия (массаж, электростимуляция мышц, иглотерапия) приводят к развитию гипертрофии в уцелевшей части двуглавой мышцы – при сокращении этой мышцы при сгибании руки мышца приобретает форму короткого мощного валика – отсюда и название симптома.
Никто из авторов не сообщал о таком симптоме при «плекситах», как напряжение шейно-затылочных мышц (рис. 11). С позиций наших сегодняшних представлений о патогенезе этого заболевания имеющееся защитное напряжение является симптомом само собой разумеющимся, направленным на ограничение подвижности травмированных шейных позвонков. Существование этого симптома при данном заболевании – дополнительное свидетельство природы этого заболевания.

Никто из авторов конкретно ничего не сообщает о возможности развития нейрогенного паретического подвывиха, а то и вывиха в плечевом суставе. Эта возможность предопределена частым выявлением симптома щелчка Финка. Гипотония мышц плеча, особенно проксимальных его отделов, приводит к разболтанности в плечевом суставе: чем грубее парез, тем грубее гипотония мышц, тем грубее подвывих. Непонятно, почему ортопеды прошли мимо столь важной вторичной ортопедической патологии. Остается неясной тактика ортопедических мероприятий у таких больных. Вторичные изменения в плечевом суставе очень близки по своей сути описанным нами совместно с Г. П. Лариной вторичным паретическим вывихам бедра у детей, о чем речь пойдет ниже, в соответствующей главе.
Одним из признаков вторичной патологии в плечевом суставе является симптом «двугорбого плеча», когда при латеральном отведении плеча обнаруживается некоторое выстояние головки плечевой кости, особенно заметное на фоне гипотрофии дельтовидной мышцы. Выявление этого симптома служит показанием для рентгенографического исследования плечевого сустава, однако сведения в литературе по этому поводу минимальны. Лишь Е. Пащева и Е. Гачова находили на рентгенограммах головки плечевого сустава отчетливые изменения, проявляющиеся замедлением окостенения, остеопорозом головки и дистальных отделов костей предплечья. И. М. Присман и Е. В. Лист отмечали на рентгенограммах аналогичные изменения. Специальное исследование на эту тему выполнила Л. Ф. Башарова.
Почти у половины пациентов, имеющих акушерский паралич руки, без труда выявляется и кривошея – мы уже упоминали этот симптом в числе доводов в пользу спинальной локализации поражения. Л. Т. Журба обнаружила кривошею у 44 из 185 детей с акушерскими параличами и объяснила ее возникновение не врожденным дефектом (как многие авторы), а травмой грудино-ключично-сосковой мышцы. Опыт показывает, что этот симптом довольно длительно недооценивается и родителями, и врачами – находятся всевозможные объяснения, что ребенка не так «укладывали», «неверно пеленали». Наши данные свидетельствуют, что подавляющее число случаев кривошеи указывает на родовую травму шейного отдела позвоночника и спинного мозга, и выявление кривошеи у пациента с акушерским параличом руки подтверждает диагноз.
Следствием выраженной слабости и атрофии мышц плечевого пояса является формирование симптома отстоящей лопатки, под которую врач может легко ввести руку (рис. 12). Не требуется больших усилий, чтобы увидеть и на так называемой здоровой стороне то же самое отстояние лопатки (толкающее неопытного врача к ошибочному предположению о миопатии). Этот факт очень важен в понимании всего заболевания, так как означает, что у подавляющего большинства больных с акушерским параличом аналогичный процесс имеется и в другой руке. Следовательно, процесс этот двусторонний, что объяснить повреждением сплетения просто не представляется возможным. Данные ЭМГ полностью коррелируют с клиническими наблюдениями.
Особого внимания заслуживает вопрос о нарушениях дыхания у детей с акушерским параличом руки. Эти нарушения вообще нередки среди детей с анте– и интранатальной патологией нервной системы, хотя специальные исследования на эту тему исчисляются единицами. Так, М. Ф. Дещекина изучала соматические изменения у детей, страдающих детским церебральным параличом, и отмечает частоту бронхолегочных нарушений у этих пациентов. Еще раз вернемся к морфологическим исследованиям Н. Г. Паленовой, доказавшей, что «для выполнения дыхательных движений у детей раннего возраста функция ядра дыхательного нерва является ведущей». А функцию эту определяют клетки ядра диафрагмального нерва, располагающиеся в передних рогах C4-сегмента спинного мозга. Вот почему нарушения дыхания у пациентов с вялым парезом руки особенно часты: при патологии C5–C6-сегментов спинного мозга соседний четвертый сегмент легко вовлекается в процесс. Более того, каждого такого неврологического пациента следует рассматривать как «угрожаемого по дыхательным нарушениям», не говоря уже о том, что в подобных случаях особенно легко присоединяются и воспалительные заболевания бронхолегочной системы. Специальные исследования этой проблемы выполнила в нашей клинике М. В. Саидова (1982).

В редакционной статье Британского медицинского журнала (1972) подчеркивается, что «многие виды нарушений дыхания и других витальных функций имеют своим происхождением не повреждение самих органов, а ствола мозга и верхних отделов спинного мозга». Landsberger на секционном столе сумел обнаружить травматически обусловленное повреждение диафрагмального нерва у детей, погибших от дыхательной недостаточности. Leventhal часто обнаруживал у детей с натальными спинальными повреждениями затяжные пневмонии и пытался объяснить их парезом межреберных мышц.
Глубже других этот вопрос опять-таки изучил Kehrer (1934), считающий, что диафрагмальный нерв страдает не на периферии, а «либо в области корешков, либо у самого спинного мозга». В результате, по мнению автора, нарушается функция диафрагмы, появляется напряженное, учащенное, нерегулярное дыхание, приводящее к цианозу. Грудная клетка у таких детей оказывается асимметричной, а рентгенологически можно обнаружить ненормально высокое стояние половины диафрагмы.
Мы полностью разделяем точку зрения Titz, считающего необходимым детям с акушерским параличом руки производить рентгенографию костей плечевого пояса (для исключения перелома) и грудной клетки, чтобы исключить парез диафрагмы. Л. Т. Журба обнаружила парез диафрагмы у 16 из 185 больных с «плекситом», O. Л. Божко – у одного из 60 таких детей. Yuorup именно у таких больных часто наблюдал приступы учащенного дыхания, «беспричинного» цианоза, наклонность к частым инфекциям дыхательных путей.
Очень обстоятельна работа Tarrico и Pansecchi на ту же тему. Авторы пишут: «Надо всегда помнить, что наличие признаков паралича плечевого сплетения должно навести на мысль об одновременной недостаточности диафрагмального нерва». Более того, Tarrico и Pansecchi предлагают называть такие нарушения «акушерским параличом диафрагмального нерва». С этим предложением нельзя не согласиться. К тому же Richard наблюдал 15 смертных исходов из 74 новорожденных с акушерским параличом диафрагмы, a Monie – 18 смертельных исходов из 82 новорожденных с тем же диагнозом: смерть возникла вследствие острой дыхательной недостаточности.
При обследовании детей с акушерскими параличами руки мы часто обращали внимание на особенности строения грудной клетки, более выраженные на стороне парализованной руки. Грудная клетка у таких детей асимметрична, межреберные промежутки при дыхании втягиваются, живот иногда выбухает, и отчетливо вырисовывается талия грудной клетки. Иногда в этих случаях врач может ошибочно предположить рахит, и такая ошибка очень дорого стоит.

