Страница:
При ларингоскопии обращают на себя внимание резкая гиперемия слизистой оболочки гортани, пузыри и язвы, покрытые серовато-белым налетом. Глубокие ожоги могут вызывать перихондрит и некроз внутренних структур гортани, вплоть до расплавления ее внутренних мышц. В тяжелых случаях подвергаются некрозу надгортанник и черпаловидные хрящи с последующим рубцеванием входа в гортань и возникновением его стеноза.
Лечение ожогов гортани – процесс сложный, длительный и не всегда достаточно эффективный. При химических ожогах назначают содовые пульверизации в смеси с растворами протеолитических ферментов для разжижения высыхающего экссудата и его выделения. Применяют также пульверизацию 2 % раствора кокаина с адреналином для снижения выраженности болевого синдрома. Применение опиатов противопоказано. При термических и химических ожогах гортани рекомендуют холодные компрессы на переднюю поверхность шеи, внутривенное введение кальция хлорида, инъекции димедрола, седативных средств, антибиотиков с гидрокортизоном, что препятствует возникновению вторичной инфекции, отека гортани и, в определенной степени, рубцового стеноза.
Рубцовые стенозы гортани
Пороки развития гортани
Пороки развития скелета гортани
Ларингоптоз
Пороки развития щитовидного хряща
Пороки развития надгортанника
Пороки развития внутригортанных образований
Лечение ожогов гортани – процесс сложный, длительный и не всегда достаточно эффективный. При химических ожогах назначают содовые пульверизации в смеси с растворами протеолитических ферментов для разжижения высыхающего экссудата и его выделения. Применяют также пульверизацию 2 % раствора кокаина с адреналином для снижения выраженности болевого синдрома. Применение опиатов противопоказано. При термических и химических ожогах гортани рекомендуют холодные компрессы на переднюю поверхность шеи, внутривенное введение кальция хлорида, инъекции димедрола, седативных средств, антибиотиков с гидрокортизоном, что препятствует возникновению вторичной инфекции, отека гортани и, в определенной степени, рубцового стеноза.
Рубцовые стенозы гортани
Рубцовый стеноз гортани – одно из частых осложнений неспецифических и специфических инфекционных заболеваний гортани (абсцессы, флегмоны, гуммы, туберкулиды, волчанка и др.), а также ее травматических повреждений (ранения, тупые травмы, ожоги), которые приводят к рубцовой обструкции дыхательного горла и развитию синдрома хронической недостаточности дыхательной функции гортани.
Этиопатогенез. Причины возникновения можно разделить на три группы: 1) посттравматические – возникшие в результате несчастного случая и послеоперационные (ятрогенные); 2) хронические воспалительные язвенно-некротические процессы; 3) острые воспалительные процессы.
1. Самыми частыми причинами возникновения рубцового стеноза гортани являются ее травмы и ранения, особенно в случаях, когда повреждению и дислокации подвергаются хрящи гортани и их фрагменты. Вторичные перихондриты и хондриты, возникающие при открытых ранениях, или поражение гортани едкими жидкостями нередко заканчиваются некрозом, проваливанием стенок гортани и ее рубцовым стенозом. Как показывает клиническая практика, даже своевременное комплексное лечение, включая современные антибиотики, не всегда позволяет предотвратить стеноз гортани.
Другой причиной возникновения стеноза является хирургическое вмешательство на гортани. Так, тиреотомия (ларингофиссура), проводимая для хордэктомии при параличе возвратного нерва или cancer in situ голосовой складки, или частичная ларингэктомия могут завершаться стенозом гортани, особенно при предрасположенности пациента к образованию келоидных рубцов.
Хирургические вмешательства, осуществляемые в порядке оказания скорой помощи при асфиксии (трахеотомия, коникотомия и др.), могут приводить к выраженным гортанно-трахеальным стенозам, препятствующим проведению деканюляции. По данным Джексона (Jacson Ch., 1975), 75 % стенозов гортани и трахеи возникают вследствие ургентных хирургических вмешательств на гортани и трахее. Причиной стеноза могут быть и повреждения, возникающие в момент интубации, если интубационная трубка находится в гортани и трахее более 24–48 ч. Способствуют таким стенозам острые инфекционные заболевания, проявляющиеся поражением гортани (дифтерия, корь, скарлатина, герпангина и др.), при которых особенно рано возникают глубокие пролежни в гортани с поражением надхрящницы. Эти осложнения особенно часто возникают у детей, гортань которых достаточно узка.
Нередко трахеотомическая трубка, даже при полноценно выполненной трахеотомии, может вызвать образование пролежней, изъязвлений, грануляций, особенно надканюлярной шпоры, возникающей в результате давления трубки на переднюю стенку трахеи (рис. 20.12).
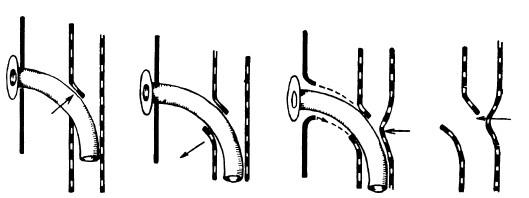
Рис. 20.12. Механизм образования подгортанных стенозов, вызываемых трахеотомической трубкой (по Costinescu N., 1964). Стрелками указаны места повреждений
В некоторых случаях в этой области образуются грануляции, которые полностью перекрывают просвет трахеи над трахеотомической трубкой. Грануляции нередко возникают вследствие недостаточно полноценного ухода за трахеостомой и канюлей, которую своевременно не заменяли и систематически не очищали. Использование удлиненной канюли может спровоцировать анкилоз перстнечерпаловидных суставов, а у детей – запаздывание развития гортани.
Рубцовый стеноз гортани может возникать в результате плановых хирургических вмешательств на гортани или применения химической или диатермической каутеризации, особенно часто после экстирпации папиллом гортани у маленьких детей. Применение эндоларингеальной лазерной хирургии благоприятно отражается на послеоперационном раневом процессе. Массивное облучение гортани при злокачественных опухолях, вызывая лучевой эпителиит, нередко осложняется образованием рубцового стеноза.
2. Хронические язвенно-пролиферативные процессы в гортани возникают редко и не столь часто вызывают стеноз. Однако если эти процессы возникают, то оставляют после себя глубокое поражение гортани с массивным рубцеванием обширным стенозом.
Существенным фактором рубцового стеноза гортани является гуммозный процесс в третичном периоде сифилиса. Изъязвляющиеся гуммы после заживления оставляют глубокие рубцы в преддверии гортани или в подскладочном пространстве. Аналогичные изменения вызывают и продуктивные, и язвенно-пролиферативные формы туберкулеза гортани. Волчанка гортани оставляет после себя рубцы в основном в области надгортанника, в то время как стенозы полости гортани при ней возникают очень редко. Склерома может вести к рубцовому стенозу гортани. Частой причиной являются банальные воспалительные процессы в подслизистом слое и надхрящнице.
3. Изредка рубцовый стеноз возникает как осложнение гортанных проявлений некоторых инфекционных болезней (дифтерия, сыпной и брюшной тифы, грипп, скарлатина и др.).
Патологическая анатомия. Обычно рубцовый стеноз формируется в наиболее узких частях гортани, особенно на уровне голосовых складок и в подскладочном пространстве у детей. Чаще всего он возникает как следствие пролиферативных процессов, в результате которых развивается соединительная ткань, преобразующаяся в фиброзную ткань, способную к сокращению волокон и стягиванию окружающих анатомических образований. Альтерация хрящей гортани ведет к их деформации и заваливанию в просвет гортани с образованием особенно прочных и массивных рубцов. При более легких формах происходит обездвиживание голосовых складок, а при поражении суставов гортани возникает их анкилоз, при этом дыхательная функция может оставаться в удовлетворительном состоянии, но резко страдает голосообразование.
После стихания воспалительного процесса (изъязвления, грануляции, специфическая гранулема) на месте воспаления возникают репаративные процессы, обусловленные появлением фибробластов и образованием плотной рубцовой ткани. Выраженность рубцового процесса прямо зависит от глубины поражения гортани. Особенно выраженные стенозы возникают после хондроперихондрита гортани. В некоторых случаях хронические воспалительные процессы гортани могут вести к рубцовому стенозу без предшествующего изъязвления. Типичный пример – склерома гортани, инфильтраты которой локализуются в основном в подскладочном пространстве. В редких случаях может возникать тотальный стеноз гортани с образованием каллезной «пробки», полностью заполняющей просвет гортани и начальный отдел трахеи.
Симптомы и клиническое течение. Незначительные рубцовые образования в области надгортанника или преддверия гортани могут вызывать периодическую осиплость голоса, поперхивание, иногда – ощущение саднения и парестезии, обусловливающие возникновение приступообразного кашля. Если ограничена подвижность голосовых складок при их некоторой аддукции, недостаточность дыхательной функции гортани может проявляться при физической нагрузке (одышка). При значительном стенозе возникает состояние постоянной недостаточности дыхательной функции гортани, выраженность которой определяется степенью стеноза и скоростью его развития. Чем медленнее развивается стеноз, тем лучше больной адаптируется к кислородной недостаточности, и наоборот. Недостаточность дыхания трахеотомированного больного в подавляющем большинстве случаев обусловлена сужением просвета вставочной трубки высыхающими выделениями. Следует иметь в виду, что при компенсированном стенозе острый банальный ларингит может привести к острому стенозу гортани с неблагоприятными последствиями.
При эндоскопическом исследовании гортани обычно выявляют различные признаки ее рубцового стеноза (см. цветную вклейку, рис. 24). Нередко при зеркальной ларингоскопии не удается выявить просвет, через который осуществляется дыхание. Наряду с нарушением дыхательной, как правило, наблюдается нарушение и фонаторной функции – от периодически возникающей осиплости голоса до полной невозможности произносить звук в какой-либо тональности. В этих случаях удается лишь шепотная речь.
Диагностика рубцового стеноза гортани не вызывает затруднений (анамнез, ларингоскопия – непрямая и прямая), трудности могут возникнуть лишь в установлении его причин при отсутствии четких анамнестических данных. Если обнаруживаются такие же, как и в гортани, изменения в носоглотке и глотке, следует предположить, что рубцовые явления обусловлены сифилитическим, волчаночным или склеромным процессом. В этом случае прибегают к серологическим методам диагностики и биопсии.
При рубцовом стенозе гортани любой этиологии проводят рентгенологическое исследование органов грудной клетки, гортани, прямую ларинго– и трахеоскопию. При наличии показаний обследуют и пищевод для исключения его заболеваний, которые могут неблагоприятно влиять на гортань. Если трахеотомия уже проведена, эндоскопическое исследование гортани не вызывает осложнений. Если же ларингоскопия проводится на фоне недостаточности дыхания, следует обеспечить возможность проведения экстренной трахеотомии, поскольку при декомпенсированных стенозах эндоскопия может вызвать молниеносное развитие обструкции гортани (спазм, отек, вклинение тубуса эндоскопа) и острую асфиксию больного. У трахеотомированных больных можно провести ретроградную ларингоскопию через трахеостому при помощи носоглоточного зеркала или фиброларингоскопа. Этим способом определяют характер стенозирующей ткани, ее протяженность, наличие флотирующей «шпоры». Наиболее трудно визуализируются рубцовые стенозы подскладочного пространства. В этом случае прибегают к томографическому и КТ-исследованиям.
Дифференциальная диагностика основывается на данных анамнеза, ларингоскопии, дополнительных методов исследования, в том числе и лабораторных при подозрении на наличие специфических заболеваний.
Прогноз зависит от степени стеноза, скорости его развития, возраста больного и, безусловно, от причины его возникновения. Если стеноз вызван специфическим инфекционным процессом или массивной травмой гортани, прогноз в отношении восстановления дыхательной функции гортани определяется основным заболеванием и эффективностью его лечения. Наиболее серьезен прогноз при тотальных, тубулярных стенозах и рубцовых стенозах, обусловленных обширными хондроперихондритами гортани. Нередко такие больные обречены на пожизненное наличие трахеостомы. Прогноз у детей осложняется трудностью лечения, а при достаточной его длительности – отставанием в развитии гортани и речевой функции.
Лечение рубцового стеноза гортани – одна из самых трудных задач оториноларингологии, это обусловлено высокой склонностью тканей гортани к стенозированию даже при щадящих реконструктивных оперативных вмешательствах. В определенной степени образование стеноза можно предотвратить или снизить применением кортикостероидов, своевременным купированием местных воспалительно-некротических процессов как вульгарной, так и специфической природы, эффективным лечением генерализованных инфекционных болезней, проявляющихся поражением гортани. Если в порядке оказания неотложной помощи больному была проведена коникотомия или верхняя трахеотомия, в ближайшее время необходимо выполнить нижнюю трахеотомию, обеспечив неосложненное заживление интеркрикореоидальной раны (коникотомия) или верхней трахеостомы. Во всех случаях оказания лечебного пособия следует добиваться как можно более раннего естественного дыхания, поскольку оно не только препятствует образованию рубцов, но и обеспечивает нормальное развитие гортани и речевой функции у детей.
Допустимо профилактическое выполнение трахеотомии у лиц с хроническим рубцовым стенозом гортани и неудовлетворительной ее дыхательной функцией, поскольку это оперативное вмешательство все равно не минует этого больного, но уже будет проведено в спешке по жизненным показаниям. С другой стороны, поскольку при таких стенозах нередко показано плановое хирургическое вмешательство для восстановления просвета гортани, наличие трахеостомы является облигатным условием для проведения этого вмешательства.
Спайки или рубцовые мембраны, находящиеся между голосовыми складками, подвергают диатермокоагуляции или удалению при помощи хирургического лазера. В большинстве случаев необходимо сразу же после этой операции развести голосовые складки специальным дилататором, например дилататором Ильяченко (рис. 20.13), состоящим из трахеотомической трубки и прикрепленного к ней раздуваемого баллончика, вводимого в гортань между голосовыми складками на несколько дней.
Гортанные бужи бывают сплошными и полыми. Некоторые из них применяются в сочетании с трахеотомическими трубками (рис. 20.14, 1). Самым простым видом простого гортанного бужа, применяемым без трахеотомической канюли, является ватно-марлевый тампон в виде цилиндра соответствующего диаметра и длины, вводимый в суженную часть гортани над трахеостомой. Для расширения гортани без предварительной ларингофиссуры или трахеотомии используют полые каучуковые бужи Шреттера (L. Schrotter) (2) или металлические бужи разных диаметров. Эти бужи легко вводятся и могут оставаться в просвете гортани от 2–3 до 30–60 мин, причем сами больные придерживают их у входа в рот пальцами. При ларингостомии для расширения или формирования просвета гортани рекомендуют применять резиновые тройники А. Ф. Иванова (3), которые обеспечивают дыхание как через нос и рот, так и через трубку.
Сплошные бужи, соединенные с трахеотомической трубкой (бужи Тоста, Брюггемана (Thost, Bruggeman) и др.), выполняют роль только расширителя (4), а полые («дымовые трубки» Н. А. Паутова (5, 6)), аналог печного дымохода, или составные каучуковые канюли И. Ю. Ласкова и др. (7, 8) дополнительно обеспечивают и дыхание через полость рта и нос. При рубцовых стенозах, распространяющихся на верхние отделы трахеи, применяют удлиненные трахеотомические трубки (9, 10). При бужировании гортани ее анестезия обязательна только при первых сеансах; в дальнейшем, по мере привыкания больного к бужированию, анестезию можно не применять.
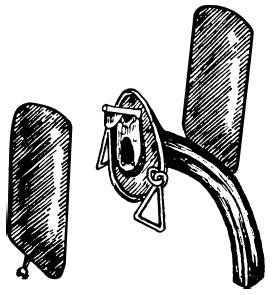
Рис. 20.13. Дилататор Ильяченко в виде раздуваемого баллончика с трахеотомической трубкой
В случае протяженного рубцового стеноза гортани проводят ларинготомию с последующим удалением рубцовой ткани, а кровоточащие поверхности покрывают свободными эпидермальными лоскутами, фиксируемыми в гортани каучуковыми фиксаторами (муляжами) (И. М. Бураков, М. И. Вольфкович, И. И. Розенфельд). Б. С. Крылов (1965) предложил проводить пластику гортани несвободным лоскутом слизистой оболочки, мобилизованным из области гортаноглотки, фиксируемым раздуваемым резиновым баллончиком, давление в котором регулируют при помощи манометра (профилактика омертвения лоскута от избыточного давления).
В заключение отметим, что лечение больных с рубцовым стенозом гортани – дело чрезвычайно трудное, неблагодарное и длительное, требующее большого терпения как от врача, так и от больного. Нередко для достижения хотя бы удовлетворительного результата требуются многие месяцы и годы. А результат, к которому следует стремиться, – это обеспечение больному гортанного дыхания и закрытие трахеостомы. Для этого необходимо владеть не только филигранной эндоларингеальной микрохирургической оперативной техникой, но и современными эндоскопическими средствами и эндоскопическим хирургическим инструментарием. Хирургическое лечение следует дополнять тщательным послеоперационным уходом, средствами профилактики гнойных осложнений, а после заживления раневых поверхностей и эпителизации внутренних поверхностей гортани – фониатрическими реабилитационными мероприятиями.
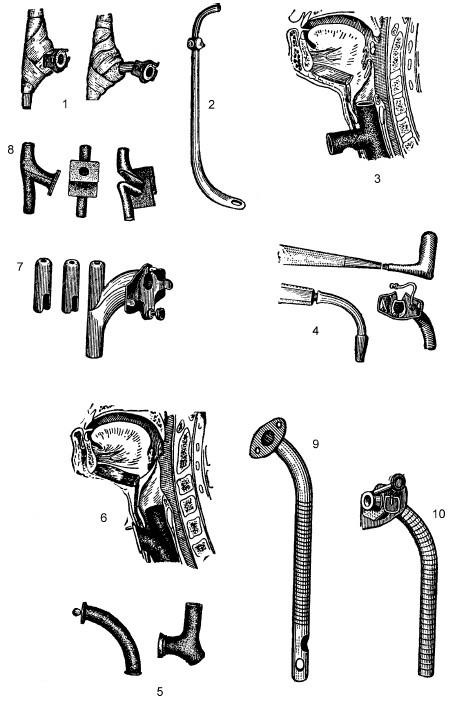
Рис. 20.14. Гортанные бужи (цит. по Ермолаеву В. Г., 1958):
1 – марлево-ватный тампон с трахеотомической трубкой; 2 – гортанный полый буж Шреттера; 3 – положение резинового тройника Иванова в гортани; 4 – металлическая сплошная канюля-буж в сочетании с трахеотомической трубкой; 5 – каучуковая «дымовая трубка» Паутова; 6 – положение каучуковой «дымовой трубки» в гортани; 7, 8 – составные каучуковые трубки Ласкова; 9, 10 – гибкие удлиненные трахеотомические трубки Брунса и Кёнига, применяемые для бужирования трахеи
Этиопатогенез. Причины возникновения можно разделить на три группы: 1) посттравматические – возникшие в результате несчастного случая и послеоперационные (ятрогенные); 2) хронические воспалительные язвенно-некротические процессы; 3) острые воспалительные процессы.
1. Самыми частыми причинами возникновения рубцового стеноза гортани являются ее травмы и ранения, особенно в случаях, когда повреждению и дислокации подвергаются хрящи гортани и их фрагменты. Вторичные перихондриты и хондриты, возникающие при открытых ранениях, или поражение гортани едкими жидкостями нередко заканчиваются некрозом, проваливанием стенок гортани и ее рубцовым стенозом. Как показывает клиническая практика, даже своевременное комплексное лечение, включая современные антибиотики, не всегда позволяет предотвратить стеноз гортани.
Другой причиной возникновения стеноза является хирургическое вмешательство на гортани. Так, тиреотомия (ларингофиссура), проводимая для хордэктомии при параличе возвратного нерва или cancer in situ голосовой складки, или частичная ларингэктомия могут завершаться стенозом гортани, особенно при предрасположенности пациента к образованию келоидных рубцов.
Хирургические вмешательства, осуществляемые в порядке оказания скорой помощи при асфиксии (трахеотомия, коникотомия и др.), могут приводить к выраженным гортанно-трахеальным стенозам, препятствующим проведению деканюляции. По данным Джексона (Jacson Ch., 1975), 75 % стенозов гортани и трахеи возникают вследствие ургентных хирургических вмешательств на гортани и трахее. Причиной стеноза могут быть и повреждения, возникающие в момент интубации, если интубационная трубка находится в гортани и трахее более 24–48 ч. Способствуют таким стенозам острые инфекционные заболевания, проявляющиеся поражением гортани (дифтерия, корь, скарлатина, герпангина и др.), при которых особенно рано возникают глубокие пролежни в гортани с поражением надхрящницы. Эти осложнения особенно часто возникают у детей, гортань которых достаточно узка.
Нередко трахеотомическая трубка, даже при полноценно выполненной трахеотомии, может вызвать образование пролежней, изъязвлений, грануляций, особенно надканюлярной шпоры, возникающей в результате давления трубки на переднюю стенку трахеи (рис. 20.12).

Рис. 20.12. Механизм образования подгортанных стенозов, вызываемых трахеотомической трубкой (по Costinescu N., 1964). Стрелками указаны места повреждений
В некоторых случаях в этой области образуются грануляции, которые полностью перекрывают просвет трахеи над трахеотомической трубкой. Грануляции нередко возникают вследствие недостаточно полноценного ухода за трахеостомой и канюлей, которую своевременно не заменяли и систематически не очищали. Использование удлиненной канюли может спровоцировать анкилоз перстнечерпаловидных суставов, а у детей – запаздывание развития гортани.
Рубцовый стеноз гортани может возникать в результате плановых хирургических вмешательств на гортани или применения химической или диатермической каутеризации, особенно часто после экстирпации папиллом гортани у маленьких детей. Применение эндоларингеальной лазерной хирургии благоприятно отражается на послеоперационном раневом процессе. Массивное облучение гортани при злокачественных опухолях, вызывая лучевой эпителиит, нередко осложняется образованием рубцового стеноза.
2. Хронические язвенно-пролиферативные процессы в гортани возникают редко и не столь часто вызывают стеноз. Однако если эти процессы возникают, то оставляют после себя глубокое поражение гортани с массивным рубцеванием обширным стенозом.
Существенным фактором рубцового стеноза гортани является гуммозный процесс в третичном периоде сифилиса. Изъязвляющиеся гуммы после заживления оставляют глубокие рубцы в преддверии гортани или в подскладочном пространстве. Аналогичные изменения вызывают и продуктивные, и язвенно-пролиферативные формы туберкулеза гортани. Волчанка гортани оставляет после себя рубцы в основном в области надгортанника, в то время как стенозы полости гортани при ней возникают очень редко. Склерома может вести к рубцовому стенозу гортани. Частой причиной являются банальные воспалительные процессы в подслизистом слое и надхрящнице.
3. Изредка рубцовый стеноз возникает как осложнение гортанных проявлений некоторых инфекционных болезней (дифтерия, сыпной и брюшной тифы, грипп, скарлатина и др.).
Патологическая анатомия. Обычно рубцовый стеноз формируется в наиболее узких частях гортани, особенно на уровне голосовых складок и в подскладочном пространстве у детей. Чаще всего он возникает как следствие пролиферативных процессов, в результате которых развивается соединительная ткань, преобразующаяся в фиброзную ткань, способную к сокращению волокон и стягиванию окружающих анатомических образований. Альтерация хрящей гортани ведет к их деформации и заваливанию в просвет гортани с образованием особенно прочных и массивных рубцов. При более легких формах происходит обездвиживание голосовых складок, а при поражении суставов гортани возникает их анкилоз, при этом дыхательная функция может оставаться в удовлетворительном состоянии, но резко страдает голосообразование.
После стихания воспалительного процесса (изъязвления, грануляции, специфическая гранулема) на месте воспаления возникают репаративные процессы, обусловленные появлением фибробластов и образованием плотной рубцовой ткани. Выраженность рубцового процесса прямо зависит от глубины поражения гортани. Особенно выраженные стенозы возникают после хондроперихондрита гортани. В некоторых случаях хронические воспалительные процессы гортани могут вести к рубцовому стенозу без предшествующего изъязвления. Типичный пример – склерома гортани, инфильтраты которой локализуются в основном в подскладочном пространстве. В редких случаях может возникать тотальный стеноз гортани с образованием каллезной «пробки», полностью заполняющей просвет гортани и начальный отдел трахеи.
Симптомы и клиническое течение. Незначительные рубцовые образования в области надгортанника или преддверия гортани могут вызывать периодическую осиплость голоса, поперхивание, иногда – ощущение саднения и парестезии, обусловливающие возникновение приступообразного кашля. Если ограничена подвижность голосовых складок при их некоторой аддукции, недостаточность дыхательной функции гортани может проявляться при физической нагрузке (одышка). При значительном стенозе возникает состояние постоянной недостаточности дыхательной функции гортани, выраженность которой определяется степенью стеноза и скоростью его развития. Чем медленнее развивается стеноз, тем лучше больной адаптируется к кислородной недостаточности, и наоборот. Недостаточность дыхания трахеотомированного больного в подавляющем большинстве случаев обусловлена сужением просвета вставочной трубки высыхающими выделениями. Следует иметь в виду, что при компенсированном стенозе острый банальный ларингит может привести к острому стенозу гортани с неблагоприятными последствиями.
При эндоскопическом исследовании гортани обычно выявляют различные признаки ее рубцового стеноза (см. цветную вклейку, рис. 24). Нередко при зеркальной ларингоскопии не удается выявить просвет, через который осуществляется дыхание. Наряду с нарушением дыхательной, как правило, наблюдается нарушение и фонаторной функции – от периодически возникающей осиплости голоса до полной невозможности произносить звук в какой-либо тональности. В этих случаях удается лишь шепотная речь.
Диагностика рубцового стеноза гортани не вызывает затруднений (анамнез, ларингоскопия – непрямая и прямая), трудности могут возникнуть лишь в установлении его причин при отсутствии четких анамнестических данных. Если обнаруживаются такие же, как и в гортани, изменения в носоглотке и глотке, следует предположить, что рубцовые явления обусловлены сифилитическим, волчаночным или склеромным процессом. В этом случае прибегают к серологическим методам диагностики и биопсии.
При рубцовом стенозе гортани любой этиологии проводят рентгенологическое исследование органов грудной клетки, гортани, прямую ларинго– и трахеоскопию. При наличии показаний обследуют и пищевод для исключения его заболеваний, которые могут неблагоприятно влиять на гортань. Если трахеотомия уже проведена, эндоскопическое исследование гортани не вызывает осложнений. Если же ларингоскопия проводится на фоне недостаточности дыхания, следует обеспечить возможность проведения экстренной трахеотомии, поскольку при декомпенсированных стенозах эндоскопия может вызвать молниеносное развитие обструкции гортани (спазм, отек, вклинение тубуса эндоскопа) и острую асфиксию больного. У трахеотомированных больных можно провести ретроградную ларингоскопию через трахеостому при помощи носоглоточного зеркала или фиброларингоскопа. Этим способом определяют характер стенозирующей ткани, ее протяженность, наличие флотирующей «шпоры». Наиболее трудно визуализируются рубцовые стенозы подскладочного пространства. В этом случае прибегают к томографическому и КТ-исследованиям.
Дифференциальная диагностика основывается на данных анамнеза, ларингоскопии, дополнительных методов исследования, в том числе и лабораторных при подозрении на наличие специфических заболеваний.
Прогноз зависит от степени стеноза, скорости его развития, возраста больного и, безусловно, от причины его возникновения. Если стеноз вызван специфическим инфекционным процессом или массивной травмой гортани, прогноз в отношении восстановления дыхательной функции гортани определяется основным заболеванием и эффективностью его лечения. Наиболее серьезен прогноз при тотальных, тубулярных стенозах и рубцовых стенозах, обусловленных обширными хондроперихондритами гортани. Нередко такие больные обречены на пожизненное наличие трахеостомы. Прогноз у детей осложняется трудностью лечения, а при достаточной его длительности – отставанием в развитии гортани и речевой функции.
Лечение рубцового стеноза гортани – одна из самых трудных задач оториноларингологии, это обусловлено высокой склонностью тканей гортани к стенозированию даже при щадящих реконструктивных оперативных вмешательствах. В определенной степени образование стеноза можно предотвратить или снизить применением кортикостероидов, своевременным купированием местных воспалительно-некротических процессов как вульгарной, так и специфической природы, эффективным лечением генерализованных инфекционных болезней, проявляющихся поражением гортани. Если в порядке оказания неотложной помощи больному была проведена коникотомия или верхняя трахеотомия, в ближайшее время необходимо выполнить нижнюю трахеотомию, обеспечив неосложненное заживление интеркрикореоидальной раны (коникотомия) или верхней трахеостомы. Во всех случаях оказания лечебного пособия следует добиваться как можно более раннего естественного дыхания, поскольку оно не только препятствует образованию рубцов, но и обеспечивает нормальное развитие гортани и речевой функции у детей.
Допустимо профилактическое выполнение трахеотомии у лиц с хроническим рубцовым стенозом гортани и неудовлетворительной ее дыхательной функцией, поскольку это оперативное вмешательство все равно не минует этого больного, но уже будет проведено в спешке по жизненным показаниям. С другой стороны, поскольку при таких стенозах нередко показано плановое хирургическое вмешательство для восстановления просвета гортани, наличие трахеостомы является облигатным условием для проведения этого вмешательства.
Спайки или рубцовые мембраны, находящиеся между голосовыми складками, подвергают диатермокоагуляции или удалению при помощи хирургического лазера. В большинстве случаев необходимо сразу же после этой операции развести голосовые складки специальным дилататором, например дилататором Ильяченко (рис. 20.13), состоящим из трахеотомической трубки и прикрепленного к ней раздуваемого баллончика, вводимого в гортань между голосовыми складками на несколько дней.
Гортанные бужи бывают сплошными и полыми. Некоторые из них применяются в сочетании с трахеотомическими трубками (рис. 20.14, 1). Самым простым видом простого гортанного бужа, применяемым без трахеотомической канюли, является ватно-марлевый тампон в виде цилиндра соответствующего диаметра и длины, вводимый в суженную часть гортани над трахеостомой. Для расширения гортани без предварительной ларингофиссуры или трахеотомии используют полые каучуковые бужи Шреттера (L. Schrotter) (2) или металлические бужи разных диаметров. Эти бужи легко вводятся и могут оставаться в просвете гортани от 2–3 до 30–60 мин, причем сами больные придерживают их у входа в рот пальцами. При ларингостомии для расширения или формирования просвета гортани рекомендуют применять резиновые тройники А. Ф. Иванова (3), которые обеспечивают дыхание как через нос и рот, так и через трубку.
Сплошные бужи, соединенные с трахеотомической трубкой (бужи Тоста, Брюггемана (Thost, Bruggeman) и др.), выполняют роль только расширителя (4), а полые («дымовые трубки» Н. А. Паутова (5, 6)), аналог печного дымохода, или составные каучуковые канюли И. Ю. Ласкова и др. (7, 8) дополнительно обеспечивают и дыхание через полость рта и нос. При рубцовых стенозах, распространяющихся на верхние отделы трахеи, применяют удлиненные трахеотомические трубки (9, 10). При бужировании гортани ее анестезия обязательна только при первых сеансах; в дальнейшем, по мере привыкания больного к бужированию, анестезию можно не применять.

Рис. 20.13. Дилататор Ильяченко в виде раздуваемого баллончика с трахеотомической трубкой
В случае протяженного рубцового стеноза гортани проводят ларинготомию с последующим удалением рубцовой ткани, а кровоточащие поверхности покрывают свободными эпидермальными лоскутами, фиксируемыми в гортани каучуковыми фиксаторами (муляжами) (И. М. Бураков, М. И. Вольфкович, И. И. Розенфельд). Б. С. Крылов (1965) предложил проводить пластику гортани несвободным лоскутом слизистой оболочки, мобилизованным из области гортаноглотки, фиксируемым раздуваемым резиновым баллончиком, давление в котором регулируют при помощи манометра (профилактика омертвения лоскута от избыточного давления).
В заключение отметим, что лечение больных с рубцовым стенозом гортани – дело чрезвычайно трудное, неблагодарное и длительное, требующее большого терпения как от врача, так и от больного. Нередко для достижения хотя бы удовлетворительного результата требуются многие месяцы и годы. А результат, к которому следует стремиться, – это обеспечение больному гортанного дыхания и закрытие трахеостомы. Для этого необходимо владеть не только филигранной эндоларингеальной микрохирургической оперативной техникой, но и современными эндоскопическими средствами и эндоскопическим хирургическим инструментарием. Хирургическое лечение следует дополнять тщательным послеоперационным уходом, средствами профилактики гнойных осложнений, а после заживления раневых поверхностей и эпителизации внутренних поверхностей гортани – фониатрическими реабилитационными мероприятиями.

Рис. 20.14. Гортанные бужи (цит. по Ермолаеву В. Г., 1958):
1 – марлево-ватный тампон с трахеотомической трубкой; 2 – гортанный полый буж Шреттера; 3 – положение резинового тройника Иванова в гортани; 4 – металлическая сплошная канюля-буж в сочетании с трахеотомической трубкой; 5 – каучуковая «дымовая трубка» Паутова; 6 – положение каучуковой «дымовой трубки» в гортани; 7, 8 – составные каучуковые трубки Ласкова; 9, 10 – гибкие удлиненные трахеотомические трубки Брунса и Кёнига, применяемые для бужирования трахеи
Пороки развития гортани
Пороки развития гортани встречаются редко. Одни из них полностью не совместимы с жизнью, например ларинготрахеопульмональная агенезия, атрезия с полной непроходимостью гортани, трахеи или бронхов. Другие пороки развития бывают не столь выраженными, однако некоторые из них могут вызывать тяжелые нарушения дыхания у ребенка непосредственно после рождения и требуют немедленного хирургического вмешательства для сохранения жизни. К таким видам относятся пороки развития надгортанника и его кисты, кисты преддверия гортани и ее диафрагма. Наиболее часто встречаются легкие формы пороков развития, которые выявляются в разные сроки после рождения, чаще, когда ребенок начинает вести активный образ жизни, связанный с движением и развитием голосовой функции. Иногда к этим порокам ребенок достаточно хорошо адаптируется, и их обнаруживают случайно при рутинном осмотре гортани. К таким порокам относятся расщепление надгортанника или голосовых складок, неполные диафрагмы гортани и др. Другие пороки развития гортани обнаруживаются в процессе постепенного развития в постнатальном онтогенезе (кисты, ларингоцеле и др.) в связи с нарушением функций гортани. Среди параларингеальных пороков развития, которые могут нарушать функции гортани и вызывать ее структурные изменения, следует назвать пороки развития щитовидной железы и гортаноглотки.
Пороки развития скелета гортани
Ларингоптоз
Этот порок характеризуется более низким расположением гортани, чем в норме: нижний край перстневидного хряща может находиться на уровне рукоятки грудины; описаны случаи, когда гортань целиком располагалась за грудиной, а верхний край щитовидного хряща находился на уровне ее рукоятки. Ларингоптоз может быть не только врожденным, но и приобретенным, он развивается либо в результате тракционного действия рубцов, возникающих при поражениях трахеи и окружающих ее тканей, либо при опухолях, давящих на гортань сверху.
Функциональные нарушения при врожденном ларингоптозе проявляются лишь необычным тембром голоса, который оценивают как индивидуальную особенность данного человека, в то время как приобретенные формы обусловливают нетипичные изменения голосовой функции, нередко сопровождающиеся возникновением нарушений дыхания. При ларингоскопии у больных с ларингоптозом структурные эндоларингеальные изменения гортани обычно отсутствуют.
Диагностика ларингоптоза затруднений не вызывает, диагноз легко устанавливают при пальпации, при которой адамово яблоко может располагаться в области яремной вырезки, а на типичном месте гортань не пальпируется.
Лечение при врожденном ларингоптозе не требуется, в то время как при вторичном, в особенности в сочетании с обструкцией гортани, нередко требуется трахеотомия, которая часто осложняется подкожной и медиастинальной эмфиземой, пневмотораксом или стенозом подскладочного пространства.
Функциональные нарушения при врожденном ларингоптозе проявляются лишь необычным тембром голоса, который оценивают как индивидуальную особенность данного человека, в то время как приобретенные формы обусловливают нетипичные изменения голосовой функции, нередко сопровождающиеся возникновением нарушений дыхания. При ларингоскопии у больных с ларингоптозом структурные эндоларингеальные изменения гортани обычно отсутствуют.
Диагностика ларингоптоза затруднений не вызывает, диагноз легко устанавливают при пальпации, при которой адамово яблоко может располагаться в области яремной вырезки, а на типичном месте гортань не пальпируется.
Лечение при врожденном ларингоптозе не требуется, в то время как при вторичном, в особенности в сочетании с обструкцией гортани, нередко требуется трахеотомия, которая часто осложняется подкожной и медиастинальной эмфиземой, пневмотораксом или стенозом подскладочного пространства.
Пороки развития щитовидного хряща
Эти пороки – явление очень редкое. Наиболее значимо из них расщепление вентральной части хряща, сочетающееся с дистопией голосовых складок (увеличение расстояния между ними и расположение их на разных уровнях). Чаще встречается отсутствие верхних рогов щитовидного хряща. В других случаях эти образования могут достигать значительных размеров, достигая подъязычной кости, каждый из них может образовывать сверхкомплектный гортанный сустав. Встречается также и асимметрия развития пластин щитовидного хряща, что сопровождается изменением положения и формы голосовых складок, желудочков гортани и другими эндоларингеальными пороками развития гортани, влекущими за собой и определенные особенности тембра голоса. Дыхательная функция гортани при этом не страдает. Лечения эти пороки не требуют.
Пороки развития надгортанника
Они наблюдаются чаще и включают пороки формы, объема и положения. Самый частый порок – расщепление надгортанника, которое может занимать лишь свободную его часть или распространяться до основания, расчленяя его на две половины (рис. 20.15, 1).
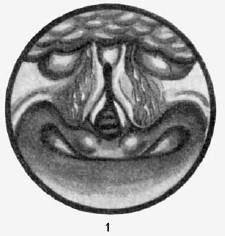

Рис. 20.15. Врожденные пороки развития надгортанника (по V. Eicken): 1 – расщепление надгортанника; 2 – П-видный надгортанник
Часто встречаются изменения формы надгортанника. Благодаря структуре эластического хряща надгортанник у ребенка первых лет жизни более гибкий и мягкий, чем у взрослых, в силу чего он может приобретать самую разную форму, например с загнутым передним краем, которая наблюдается иногда и у взрослых. Чаще всего наблюдается надгортанник в виде желоба с загнутыми кверху боковыми краями, сближающимися по средней линии и суживающими надгортанное пространство. В других случаях наблюдаются подкововидные, или Q-видные надгортанники, сплющенные в переднезаднем направлении (2).


Рис. 20.15. Врожденные пороки развития надгортанника (по V. Eicken): 1 – расщепление надгортанника; 2 – П-видный надгортанник
Часто встречаются изменения формы надгортанника. Благодаря структуре эластического хряща надгортанник у ребенка первых лет жизни более гибкий и мягкий, чем у взрослых, в силу чего он может приобретать самую разную форму, например с загнутым передним краем, которая наблюдается иногда и у взрослых. Чаще всего наблюдается надгортанник в виде желоба с загнутыми кверху боковыми краями, сближающимися по средней линии и суживающими надгортанное пространство. В других случаях наблюдаются подкововидные, или Q-видные надгортанники, сплющенные в переднезаднем направлении (2).
Пороки развития внутригортанных образований
Эти пороки возникают в результате нарушения резорбции мезенхимальной ткани, выполняющей просвет гортани в первые два месяца эмбрионального развития плода. При задержке или отсутствии резорбции этой ткани могут возникать частичные или тотальные атрезии гортани, циркулярные цилиндрические стенозы и наиболее часто – гортанные мембраны – полные или частичные, располагающиеся между голосовыми складками и носящие название гортанной диафрагмы.
Гортанная диафрагма обычно располагается в передней комиссуре и имеет вид серповидной перепонки (см. цветную вклейку, рис. 25), стягивающей края голосовых складок. Толщина ее бывает различной, чаще всего это беловато-сероватая или серовато-красноватая тонкая перепонка, растягивающаяся при вдохе и собирающаяся в складки во время фонации. Эти складки препятствуют сближению голосовых складок и придают голосу дребезжащий характер. Иногда диафрагма гортани бывает толстой, и тогда голосовая функция нарушается более значительно.
Диафрагмы гортани могут иметь разную площадь, занимая от 1/4 до 2/3 просвета гортани. В зависимости от величины диафрагмы, перекрывающей просвет, развивается разной степени дыхательная недостаточность, вплоть до асфиксии, которая нередко наступает даже при умеренном стенозе на фоне простудных заболеваний или аллергического отека гортани. Небольшие диафрагмы гортани обнаруживают случайно в юношеском или зрелом возрасте. Субтотальные или тотальные формы обнаруживают сразу же или в первые часы или дни после рождения в результате возникновения возникающих дыхательных расстройств: в острых случаях – появление признаков асфиксии, при неполной диафрагме – шумного дыхания, временами цианоза; постоянное затруднение при кормлении ребенка.
Диагноз у новорожденных устанавливают по признакам механической обструкции гортани и при прямой ларингоскопии, во время которой врач должен быть готов к немедленной перфорации диафрагмы или ее удалению. Поэтому прямую ларингоскопию следует готовить как микроэндоларингологическое хирургическое вмешательство.
Лечение заключается в рассечении или иссечении мембраны с последующим бужированием полым бужем для предотвращения стеноза гортани. При более выраженных врожденных фиброзных стенозах после трахеотомии рассекают щитовидный хрящ (тиреотомия) и, в зависимости от степени и локализации рубцовой ткани, выполняют пластическую операцию, аналогичную тем, которые проводят при приобретенных рубцовых стенозах. У взрослых чаще всего формируют ларингостому для более эффективного послеоперационного ухода за полостью гортани, поскольку нередко требуются купирование появляющихся грануляций, репозиция кожного или слизистого пластических лоскутов, покрывающих раневые поверхности, проведение туалета и обработка гортани антисептическими средствами. Пластические лоскуты фиксируют к подлежащим тканям при помощи муляжа из эластичного губчатого материала или надувного баллончика, сменяемого ежесуточно. При хорошем приживлении лоскутов и отсутствии грануляционной ткани производят пластическое закрытие ларингостомы с сохранением в ней баллончика-дилататора на 2–3 дня, затем его удаляют с помощью привязанной к нему нити, выведенной через трахеостому. Вместо надувного баллончика можно использовать тройник А. Ф. Иванова (см. рис. 20.14, 3).
Гортанная диафрагма обычно располагается в передней комиссуре и имеет вид серповидной перепонки (см. цветную вклейку, рис. 25), стягивающей края голосовых складок. Толщина ее бывает различной, чаще всего это беловато-сероватая или серовато-красноватая тонкая перепонка, растягивающаяся при вдохе и собирающаяся в складки во время фонации. Эти складки препятствуют сближению голосовых складок и придают голосу дребезжащий характер. Иногда диафрагма гортани бывает толстой, и тогда голосовая функция нарушается более значительно.
Диафрагмы гортани могут иметь разную площадь, занимая от 1/4 до 2/3 просвета гортани. В зависимости от величины диафрагмы, перекрывающей просвет, развивается разной степени дыхательная недостаточность, вплоть до асфиксии, которая нередко наступает даже при умеренном стенозе на фоне простудных заболеваний или аллергического отека гортани. Небольшие диафрагмы гортани обнаруживают случайно в юношеском или зрелом возрасте. Субтотальные или тотальные формы обнаруживают сразу же или в первые часы или дни после рождения в результате возникновения возникающих дыхательных расстройств: в острых случаях – появление признаков асфиксии, при неполной диафрагме – шумного дыхания, временами цианоза; постоянное затруднение при кормлении ребенка.
Диагноз у новорожденных устанавливают по признакам механической обструкции гортани и при прямой ларингоскопии, во время которой врач должен быть готов к немедленной перфорации диафрагмы или ее удалению. Поэтому прямую ларингоскопию следует готовить как микроэндоларингологическое хирургическое вмешательство.
Лечение заключается в рассечении или иссечении мембраны с последующим бужированием полым бужем для предотвращения стеноза гортани. При более выраженных врожденных фиброзных стенозах после трахеотомии рассекают щитовидный хрящ (тиреотомия) и, в зависимости от степени и локализации рубцовой ткани, выполняют пластическую операцию, аналогичную тем, которые проводят при приобретенных рубцовых стенозах. У взрослых чаще всего формируют ларингостому для более эффективного послеоперационного ухода за полостью гортани, поскольку нередко требуются купирование появляющихся грануляций, репозиция кожного или слизистого пластических лоскутов, покрывающих раневые поверхности, проведение туалета и обработка гортани антисептическими средствами. Пластические лоскуты фиксируют к подлежащим тканям при помощи муляжа из эластичного губчатого материала или надувного баллончика, сменяемого ежесуточно. При хорошем приживлении лоскутов и отсутствии грануляционной ткани производят пластическое закрытие ларингостомы с сохранением в ней баллончика-дилататора на 2–3 дня, затем его удаляют с помощью привязанной к нему нити, выведенной через трахеостому. Вместо надувного баллончика можно использовать тройник А. Ф. Иванова (см. рис. 20.14, 3).
