Страница:
Поскольку при непрямой ларингоскопии осмотр гортани возможен только одним левым глазом, т. е. монокулярно (в чем легко убедиться при его закрытии), то все элементы гортани видны в одной плоскости, хотя голосовые складки располагаются на 3–4 см ниже края надгортанника. Боковые стенки гортани визуализируются резко укороченными и как бы в профиль. Сверху, т. е. фактически спереди, видна часть корня языка с язычной миндалиной (см. рис. 19.2, 1), затем бледно-розовый надгортанник (2), свободный край которого при фонации звука «и» поднимается, освобождая для обозрения полость гортани. Непосредственно под надгортанником в центре его края иногда можно увидеть небольшой бугорок (3) – tuberculum epiglotticum, образованный ножкой надгортанника. Ниже и кзади надгортанника, расходясь от угла щитовидного хряща и комиссуры к черпаловидным хрящам, расположены голосовые складки (7) белесовато-перламутрового цвета, легко идентифицирующиеся по характерным трепетным движениям, чутко реагирующие даже на незначительную попытку фонации. Во время спокойного дыхания просвет гортани имеет вид равнобедренного треугольника, боковые стороны которого представлены голосовыми складками, вершина как бы упирается в надгортанник и часто им прикрыта. Надгортанник является препятствием для осмотра передней стенки гортани. Для преодоления этого препятствия применяют позицию Тюрка, в которой осматриваемый запрокидывает голову, а врач проводит непрямую ларингоскопию стоя, как бы сверху вниз (рис. 19.4, б). Для лучшего обзора задних отделов гортани применяют позицию Киллиана, при которой врач осматривает гортань снизу (стоя на одном колене перед больным), а больной наклоняет голову книзу (а).

Рис. 19.3. Проекции различных анатомических образований гортани на видимое их изображение при непрямой ларингоскопии:
1 – край надгортанника; 2 – бугорок надгортанника; 3 – голосовая складка; 4 – черпаловидный хрящ; 5 —межчерпаловидное пространство
В норме края голосовых складок ровные, гладкие; при вдохе несколько расходятся, во время глубокого вдоха они расходятся на максимальное расстояние и становятся обозримыми верхние кольца трахеи, а иногда даже киль трахеи. В некоторых случаях голосовые складки имеют тускло-красноватый оттенок с мелкой сосудистой сетью. У лиц худых, астенического склада с выраженным кадыком все внутренние элементы гортани выделяются более отчетливо, хорошо дифференцируются границы между фиброзной и хрящевой тканью.
В верхнелатеральных областях полости гортани над голосовыми складками видны складки преддверия, розовые и более массивные (см. рис. 19.2, 6). Они отделены от голосовых складок пространствами, лучше просматривающимися у худых лиц. Эти пространства представляют собой входы в желудочки гортани. Межчерпаловидное пространство (11), являющееся как бы основанием треугольной щели гортани, ограничено черпаловидными хрящами, которые видны в виде двух булавовидных утолщений (9), покрытых розовой слизистой оболочкой. При фонации видно, как они вращаются навстречу друг другу своими передними частями и сближают прикрепленные к ним голосовые складки. Слизистая оболочка, покрывающая заднюю стенку гортани, при расхождении черпаловидных хрящей на вдохе становится гладкой; при фонации, когда черпаловидные хрящи сближаются, она собирается в мелкие складки. У некоторых лиц черпаловидные хрящи соприкасаются настолько тесно, что как бы заходят друг за друга. От черпаловидных хрящей направляются вверх и вперед черпалонадгортанные складки, которые достигают латеральных краев надгортанника и вместе с ним служат верхней границей входа в гортань. Иногда, при субатрофичной слизистой оболочке, в толще черпалонадгортанных складок можно видеть небольшие возвышения над черпаловидными хрящами; это – рожковидные (санториниевы[6]) хрящи; латеральнее от них располагаются врисберговы хрящи (10). Для осмотра задней стенки гортани применяют позицию Киллиана (см. рис. 19.4, а), в которой осматриваемый наклоняет голову к груди, а врач осматривает гортань снизу вверх, либо становясь перед больным на одно колено, либо больной принимает позицию стоя.
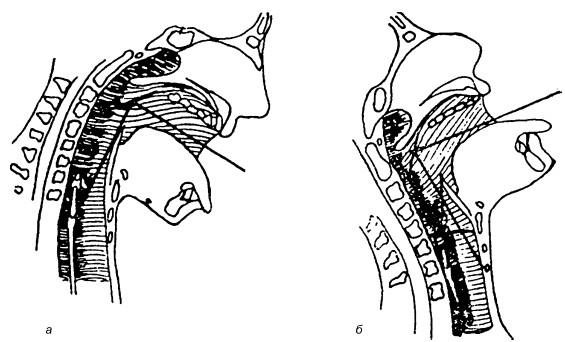
Рис. 19.4. Направление хода лучей и оси зрения при непрямой ларингоскопии в позиции Киллиана (а) и Тюрка (б)
При непрямой ларингоскопии видны и некоторые другие анатомические образования. Так, над надгортанником, фактически впереди него, видны ямки надгортанника, образованные латеральной язычно-надгортанной складкой и разделенные медиальной языко-глоточной складкой (см. рис. 19.2, 1). Боковые части надгортанника соединяются со стенками глотки при помощи глоточно-надгортанных складок, которые прикрывают вход в грушевидные синусы гипофаринкса. Во время расширения голосовой щели возникает уменьшение объема этих синусов, во время сужения голосовой щели их объем увеличивается. Указанный феномен возникает за счет сокращения межчерпаловидных и черпало-надгортанных мышц. Ему придают большое диагностическое значение, поскольку его отсутствие, особенно на одной стороне, является наиболее ранним признаком опухолевой инфильтрации указанных мышц или начинающегося их нейрогенного поражения.
Цвет слизистой оболочки гортани необходимо оценивать в соответствии с анамнезом заболевания и другими клиническими признаками, поскольку в норме он не отличается постоянством и нередко обусловлен курением, употреблением алкоголя, воздействием профвредностей. У гипотрофичных лиц астенического телосложения цвет слизистой оболочки гортани обычно бледно-розовый; у нормостеников – розовый; у лиц тучных, полнокровных (гиперстеников) или курильщиков – от красного до синюшного без выраженных признаков заболевания этого органа.
Прямая ларингоскопия
Прямая ларингоскопия позволяет осматривать внутреннее строение гортани в прямом изображении и проводить в достаточно широком объеме манипуляции на ее структурах (удаление полипов, фибром, папиллом обычными, крио– или лазерохирургическими методами), а также проводить экстренную или плановую интубацию. Метод основан на применении жесткого директоскопа, введение которого в гортаноглотку через ротовую полость возможно благодаря эластичности и податливости окружающих тканей; он введен в практику М. Кирштейном в 1895 г. и в последующем неоднократно усовершенствовался.
Показания к прямой ларингоскопии многочисленны, и их количество непрерывно растет. Этот способ широко используется в детской оториноларингологии, поскольку непрямая ларингоскопия у детей практически невыполнима. Для детей раннего возраста используют цельный ларингоскоп с несъемной рукояткой и неподвижным шпателем. Для подростков и взрослых применяют ларингоскопы со съемной рукояткой и выдвижной пластиной шпателя. Прямая ларингоскопия применяется при необходимости осмотра труднодоступных для обозрения при непрямой ларингоскопии отделов гортани – ее желудочков, комиссуры, передней стенки гортани между комиссурой и надгортанником, подскладочного пространства. Прямая ларингоскопия позволяет проводить различные эндоларингеальные диагностические манипуляции, а также введение в гортань и трахею интубационной трубки при наркозе или интубации при экстренной необходимости ИВЛ.
Прямая ларингоскопия противопоказана при резком стенотическом дыхании, тяжелых изменениях сердечно-сосудистой системы (выраженные ИБС и артериальная гипертензия, декомпенсированные пороки сердца), при эпилепсии с низким порогом судорожной готовности, при поражении шейных позвонков, не допускающем запрокидывания головы, при аневризме аорты. Временными или относительными противопоказаниями служат острые воспалительные заболевания слизистой оболочки полости рта, глотки, гортани, кровотечения из глотки и гортани.
Большое значение для эффективного выполнения прямой ларингоскопии имеет индивидуальный подбор соответствующей модели ларингоскопа (Джексона, Ундрица, Брюнингса, Мезрина, Зимонта и др.), что определяется многими критериями – целью вмешательства (диагностическое или оперативное), положением больного, в котором предполагается его проводить, возрастом, анатомическими особенностями челюстно-лицевой и шейной областей и характером заболевания. Исследование проводят натощак, за исключением экстренных случаев. У детей раннего возраста прямую ларингоскопию проводят без анестезии, у детей младшего возраста – под наркозом, старшего возраста – под наркозом либо под местной анестезией с соответствующей премедикацией, как и у взрослых. Для местной анестезии могут быть применены различные анестетики аппликационного действия в сочетании с седативными и противосудорожными препаратами. Для понижения общей чувствительности, мышечного напряжения и слюноотделения обследуемому за 1 ч до процедуры дают одну таблетку фенобарбитала (0,1 г) и одну таблетку сибазона (0,005 г). За 30–40 мин подкожно вводят 0,5–1,0 мл 1% раствора промедола и 0,5–1 мл 0,1 % раствора атропина сульфата. За 10–15 мин до процедуры проводят аппликационную анестезию (2 мл 2% раствора дикаина или 1 мл 10 % раствора кокаина). За 30 мин до премедикации во избежание анафилактического шока внутримышечно вводят 1–5 мл 1 % раствора димедрола или 1–2 мл 2,5 % раствора дипразина (пипольфена).
Положение обследуемого при прямой ларингоскопии может быть различным и определяется в основном состоянием пациента. Ее можно выполнять в положении сидя, лежа на спине, реже – в положении на боку или на животе. Наиболее удобно для больного и врача положение лежа. Оно менее утомительно для больного, предотвращает затекание слюны в трахею и бронхи, а при наличии инородного тела предотвращает его проникновение в более глубокие отделы НДП. Исследование проводят с соблюдением правил асептики.
Процедура прямой ларингоскопии (рис. 19.5) состоит из трех этапов:
• первый этап – продвижение шпателя к надгортаннику;
• второй этап – проведение его через край надгортанника в направлении ко входу в гортань;
• третий этап – продвижение его по задней поверхности надгортанника к голосовым складкам.
Первый этап может быть проведен в трех вариантах: а) при высунутом языке, который удерживает марлевой салфеткой либо помощник врача, либо сам обследуемый; б) при обычном положении языка в полости рта; в) при введении шпателя со стороны угла рта. При всех вариантах верхнюю губу отодвигают кверху. Первый этап завершается отдавливанием корня языка книзу и проведением шпателя к краю надгортанника.
На втором этапе конец шпателя слегка приподнимают и заводят его за край надгортанника и продвигают на 1 см; после этого конец шпателя опускают вниз, накрывая надгортанник. При этом шпатель давит на верхние резцы (это давление не должно быть чрезмерным). Правильность направления продвижения шпателя подтверждается появлением в поле зрения кзади от черпаловидных хрящей отходящих от них под углом белесоватых голосовых складок.
При подходе к третьему этапу голову больного отклоняют кзади еще больше. Язык, если его удерживали, отпускают. Обследующий усиливает давление шпателя на корень языка и надгортанник (см. третью позицию – направление стрелок) и, придерживаясь средней линии, располагает шпатель отвесно (при положении обследуемого сидя) или соответственно продольной оси гортани (при положении обследуемого лежа). И в том и в другом случае конец шпателя направляют к средней части дыхательной щели. При этом в поле зрения попадает сначала задняя стенка гортани, затем преддверные и голосовые складки, желудочки гортани. Для лучшего обзора передних отделов гортани следует несколько отжать корень языка книзу.
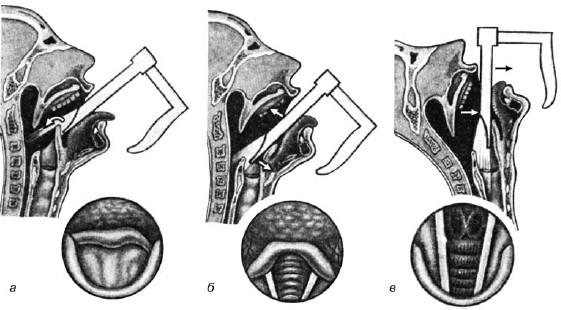
Рис. 19.5. Этапы прямой ларингоскопии и соответствующая им эндоскопическая картина: а – первый этап; б – второй этап; в – третий этап; в кружках приведена эндоскопическая картина, соответствующая каждому этапу; стрелками указаны направления давления на ткани гортани соответствующих частей ларингоскопа
Особым видом прямой ларингоскопии является так называемая подвесная ларингоскопия, предложенная Киллианом (рис. 19.6, а), и опорная ларингоскопия (б), примером которой может служить методика Зейферта (Seiffert). В настоящее время принцип Зейферта применяется, когда давление на корень языка (главное условие проведения шпателя в гортань) обеспечивается противодавлением рычага, опирающегося на специальную металлическую стойку или на грудь обследуемого (рис. 19.7).
Главным преимуществом способа Зейферта является освобождение обеих рук врача, что особенно важно при длительных и сложных эндоларингеальных хирургических вмешательствах.
Современные зарубежные ларингоскопы для подвесной и опорной ларингоскопии представляют собой сложно устроенные комплексы, в состав которых входят шпатели различных размеров и наборы различного хирургического инструментария, специально приспособленного для эндоларингеального вмешательства. Эти комплексы снабжены техническими средствами для инжекционной вентиляции легких, инжекционного наркоза и специальной видеотехникой, позволяющей производить хирургические вмешательства с использованием операционного микроскопа и телевизионного экрана.
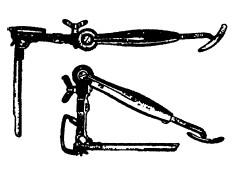
Рис. 19.6. Устройства для подвесной и опорной прямой ларингоскопии: а – подвесной аутоскоп Зейферта; б – хирургический ларингоскоп с устройством для опорной ларингоскопии (по О. Клейнзассеру)
Показания к прямой ларингоскопии многочисленны, и их количество непрерывно растет. Этот способ широко используется в детской оториноларингологии, поскольку непрямая ларингоскопия у детей практически невыполнима. Для детей раннего возраста используют цельный ларингоскоп с несъемной рукояткой и неподвижным шпателем. Для подростков и взрослых применяют ларингоскопы со съемной рукояткой и выдвижной пластиной шпателя. Прямая ларингоскопия применяется при необходимости осмотра труднодоступных для обозрения при непрямой ларингоскопии отделов гортани – ее желудочков, комиссуры, передней стенки гортани между комиссурой и надгортанником, подскладочного пространства. Прямая ларингоскопия позволяет проводить различные эндоларингеальные диагностические манипуляции, а также введение в гортань и трахею интубационной трубки при наркозе или интубации при экстренной необходимости ИВЛ.
Прямая ларингоскопия противопоказана при резком стенотическом дыхании, тяжелых изменениях сердечно-сосудистой системы (выраженные ИБС и артериальная гипертензия, декомпенсированные пороки сердца), при эпилепсии с низким порогом судорожной готовности, при поражении шейных позвонков, не допускающем запрокидывания головы, при аневризме аорты. Временными или относительными противопоказаниями служат острые воспалительные заболевания слизистой оболочки полости рта, глотки, гортани, кровотечения из глотки и гортани.
Большое значение для эффективного выполнения прямой ларингоскопии имеет индивидуальный подбор соответствующей модели ларингоскопа (Джексона, Ундрица, Брюнингса, Мезрина, Зимонта и др.), что определяется многими критериями – целью вмешательства (диагностическое или оперативное), положением больного, в котором предполагается его проводить, возрастом, анатомическими особенностями челюстно-лицевой и шейной областей и характером заболевания. Исследование проводят натощак, за исключением экстренных случаев. У детей раннего возраста прямую ларингоскопию проводят без анестезии, у детей младшего возраста – под наркозом, старшего возраста – под наркозом либо под местной анестезией с соответствующей премедикацией, как и у взрослых. Для местной анестезии могут быть применены различные анестетики аппликационного действия в сочетании с седативными и противосудорожными препаратами. Для понижения общей чувствительности, мышечного напряжения и слюноотделения обследуемому за 1 ч до процедуры дают одну таблетку фенобарбитала (0,1 г) и одну таблетку сибазона (0,005 г). За 30–40 мин подкожно вводят 0,5–1,0 мл 1% раствора промедола и 0,5–1 мл 0,1 % раствора атропина сульфата. За 10–15 мин до процедуры проводят аппликационную анестезию (2 мл 2% раствора дикаина или 1 мл 10 % раствора кокаина). За 30 мин до премедикации во избежание анафилактического шока внутримышечно вводят 1–5 мл 1 % раствора димедрола или 1–2 мл 2,5 % раствора дипразина (пипольфена).
Положение обследуемого при прямой ларингоскопии может быть различным и определяется в основном состоянием пациента. Ее можно выполнять в положении сидя, лежа на спине, реже – в положении на боку или на животе. Наиболее удобно для больного и врача положение лежа. Оно менее утомительно для больного, предотвращает затекание слюны в трахею и бронхи, а при наличии инородного тела предотвращает его проникновение в более глубокие отделы НДП. Исследование проводят с соблюдением правил асептики.
Процедура прямой ларингоскопии (рис. 19.5) состоит из трех этапов:
• первый этап – продвижение шпателя к надгортаннику;
• второй этап – проведение его через край надгортанника в направлении ко входу в гортань;
• третий этап – продвижение его по задней поверхности надгортанника к голосовым складкам.
Первый этап может быть проведен в трех вариантах: а) при высунутом языке, который удерживает марлевой салфеткой либо помощник врача, либо сам обследуемый; б) при обычном положении языка в полости рта; в) при введении шпателя со стороны угла рта. При всех вариантах верхнюю губу отодвигают кверху. Первый этап завершается отдавливанием корня языка книзу и проведением шпателя к краю надгортанника.
На втором этапе конец шпателя слегка приподнимают и заводят его за край надгортанника и продвигают на 1 см; после этого конец шпателя опускают вниз, накрывая надгортанник. При этом шпатель давит на верхние резцы (это давление не должно быть чрезмерным). Правильность направления продвижения шпателя подтверждается появлением в поле зрения кзади от черпаловидных хрящей отходящих от них под углом белесоватых голосовых складок.
При подходе к третьему этапу голову больного отклоняют кзади еще больше. Язык, если его удерживали, отпускают. Обследующий усиливает давление шпателя на корень языка и надгортанник (см. третью позицию – направление стрелок) и, придерживаясь средней линии, располагает шпатель отвесно (при положении обследуемого сидя) или соответственно продольной оси гортани (при положении обследуемого лежа). И в том и в другом случае конец шпателя направляют к средней части дыхательной щели. При этом в поле зрения попадает сначала задняя стенка гортани, затем преддверные и голосовые складки, желудочки гортани. Для лучшего обзора передних отделов гортани следует несколько отжать корень языка книзу.

Рис. 19.5. Этапы прямой ларингоскопии и соответствующая им эндоскопическая картина: а – первый этап; б – второй этап; в – третий этап; в кружках приведена эндоскопическая картина, соответствующая каждому этапу; стрелками указаны направления давления на ткани гортани соответствующих частей ларингоскопа
Особым видом прямой ларингоскопии является так называемая подвесная ларингоскопия, предложенная Киллианом (рис. 19.6, а), и опорная ларингоскопия (б), примером которой может служить методика Зейферта (Seiffert). В настоящее время принцип Зейферта применяется, когда давление на корень языка (главное условие проведения шпателя в гортань) обеспечивается противодавлением рычага, опирающегося на специальную металлическую стойку или на грудь обследуемого (рис. 19.7).
Главным преимуществом способа Зейферта является освобождение обеих рук врача, что особенно важно при длительных и сложных эндоларингеальных хирургических вмешательствах.
Современные зарубежные ларингоскопы для подвесной и опорной ларингоскопии представляют собой сложно устроенные комплексы, в состав которых входят шпатели различных размеров и наборы различного хирургического инструментария, специально приспособленного для эндоларингеального вмешательства. Эти комплексы снабжены техническими средствами для инжекционной вентиляции легких, инжекционного наркоза и специальной видеотехникой, позволяющей производить хирургические вмешательства с использованием операционного микроскопа и телевизионного экрана.


Рис. 19.6. Устройства для подвесной и опорной прямой ларингоскопии: а – подвесной аутоскоп Зейферта; б – хирургический ларингоскоп с устройством для опорной ларингоскопии (по О. Клейнзассеру)
Микроларингоскопия
Для визуального исследования гортани широко используется метод микроларингоскопии, позволяющий точно распознавать и дифференцировать различные эндофарингеальные патологические процессы, а также проводить микрохирургические вмешательства.
Для микроларингоскопии применяют различные ларингоскопы. Так, рутинным методом диагностики в настоящее время является так называемая луповая ларингоскопия, при которой используют телеларингофарингоскоп с цилиндрическими линзами, обеспечивающими не только отличное освещение гортани и гортаноглотки, но и слегка увеличенное изображение (рис. 19.8).
Более удобен для осмотра труднодоступных участков гортани волоконно-оптический ринофаринголарингоскоп (рис. 19.9, а). Этот инструмент применяют, в частности, при функциональных расстройствах гортани. Специальные дополнительные окуляры на операционном микроскопе, особенно при использовании секционной оптики (б), позволяют параллельно наблюдать за ходом операции и документировать ее ход с помощью видеокамеры (в) или фотоаппарата, снабженного автоматическим экспонометром (рис. 19.10). Освещение гортани осуществляется только галогеновой лампой («холодным» светом) операционного микроскопа либо с помощью управляемого микрокомпьютером импульсного осветительного прибора.
Показаниями к микроларингоскопии служат затруднения в диагностике предопухолевых состояний гортани и необходимость взятия биопсии, а также хирургического устранения дефектов, нарушающих голосовую функцию. Микроларингоскопия, и тем более прямая ларингоскопия, противопоказаны больным с тяжелыми нарушениями сердечной деятельности и кровообращения (брадиаритмия, постинфарктное состояние), при которых каждый наркоз связан с повышенным риском. Микроларингоскопия практически невыполнима при значительных патологических изменениях в области шейного отдела позвоночника, контрактуре или тризме жевательной мускулатуры, препятствующих открыванию рта и введению ларингоскопа в гортань.
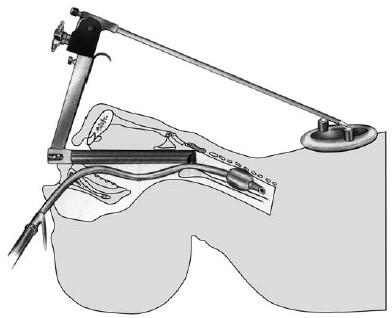
Рис. 19.7. Схематическое изображение прямой опорной ларингоскопии, проводимой под общей анестезией (по Клейнзассеру О., 2000)

Рис. 19.8. Телеларингофарингоскоп
Микроларингоскопия требует проведения эндотрахеального наркоза с использованием интубационного катетера малого калибра. Струйная вентиляция легких показана лишь в особо стесненных анатомических условиях.
Методика проведения предусматривает этапы, включающие ряд позиций (рис. 19.11, а, б; рис. 19.12, 19.13, а, б).

Рис. 19.9. Современные оптические приборы для микроларингоскопии: а – волоконно-оптический ринофаринголарингоскоп; б – секционная оптика для наблюдения на расстоянии; в – эндоскопическая видеокамера с изменяемой величиной изображения
Придание больному правильного положения (см. рис. 19.11, а). О. Клейнзассер рекомендует способ укладки пациента лежа на спине на горизонтальном столе; не следует применять препятствующие движению головы чашеобразные подголовники, а голова не должна свисать. После интубации и вставления защитных накладок для зубов наклоняют голову полностью релаксированного пациента как можно дальше в дорсальном направлении (б). Только убедившись в том, что губы и язык пациента не ущемлены, вводят ларингоскоп коническим концом вперед вплоть до голосовой щели (см. рис. 19.12), следуя интубационному катетеру. Интубационный катетер должен находиться дорсальнее ларингоскопа, в задней комиссуре, при манипуляциях в области этой комиссуры он должен находиться в передней комиссуре. Ларингоскоп следует продвигать осторожно, избегая рычажных движений. При оптимальной установке ларингоскопа обеспечивается неограниченный обзор голосовых складок от передней комиссуры до голосовых отростков черпаловидных хрящей. При установке ларингоскопа с нагрудной опорой (рис. 19.13, а) следует избегать чрезмерного давления ларингоскопа на гортань. Чтобы добиться лучшего обзора ее полости, следует попросить ассистента оттеснить гортань кзади. Для детального осмотра боковой поверхности гортани можно таким же способом сместить ее в сторону. При особо трудном доступе, например при длинных зубах, выраженной верхней прогнатии, ригидности затылочных мышц, ларингоскоп вводят в гортань слегка наискось от угла рта, поворачивая наклоненную в дорсальном направлении голову пациента влево или вправо, продвигая ларингоскоп между языком и миндалиной.

Рис. 19.10. Установка для фотографического документирования изображения при микроларингоскопии
После фиксации ларингоскопа в желаемой позиции извлекают световод и устанавливают операционный микроскоп в рабочее положение (б). После отсасывания слизи осматривают полость гортани в различных увеличениях. До начала оперативного вмешательства проводят фотодокументирование выявленных патологических изменений через операционный микроскоп (см. цветную вклейку, рис. 4).
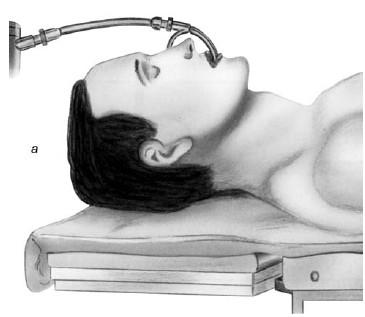
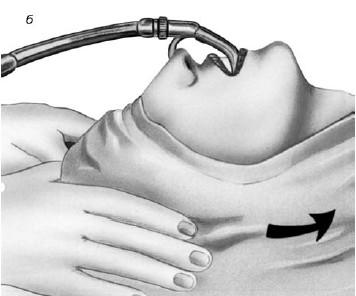
Рис. 19.11. Начальные этапы проведения микроларингоскопии (по Клейнзассеру О., 2000): а – правильное положение пациента; б – наклон головы кзади для введения ларингоскопа
Для микроларингоскопии применяют различные ларингоскопы. Так, рутинным методом диагностики в настоящее время является так называемая луповая ларингоскопия, при которой используют телеларингофарингоскоп с цилиндрическими линзами, обеспечивающими не только отличное освещение гортани и гортаноглотки, но и слегка увеличенное изображение (рис. 19.8).
Более удобен для осмотра труднодоступных участков гортани волоконно-оптический ринофаринголарингоскоп (рис. 19.9, а). Этот инструмент применяют, в частности, при функциональных расстройствах гортани. Специальные дополнительные окуляры на операционном микроскопе, особенно при использовании секционной оптики (б), позволяют параллельно наблюдать за ходом операции и документировать ее ход с помощью видеокамеры (в) или фотоаппарата, снабженного автоматическим экспонометром (рис. 19.10). Освещение гортани осуществляется только галогеновой лампой («холодным» светом) операционного микроскопа либо с помощью управляемого микрокомпьютером импульсного осветительного прибора.
Показаниями к микроларингоскопии служат затруднения в диагностике предопухолевых состояний гортани и необходимость взятия биопсии, а также хирургического устранения дефектов, нарушающих голосовую функцию. Микроларингоскопия, и тем более прямая ларингоскопия, противопоказаны больным с тяжелыми нарушениями сердечной деятельности и кровообращения (брадиаритмия, постинфарктное состояние), при которых каждый наркоз связан с повышенным риском. Микроларингоскопия практически невыполнима при значительных патологических изменениях в области шейного отдела позвоночника, контрактуре или тризме жевательной мускулатуры, препятствующих открыванию рта и введению ларингоскопа в гортань.

Рис. 19.7. Схематическое изображение прямой опорной ларингоскопии, проводимой под общей анестезией (по Клейнзассеру О., 2000)

Рис. 19.8. Телеларингофарингоскоп
Микроларингоскопия требует проведения эндотрахеального наркоза с использованием интубационного катетера малого калибра. Струйная вентиляция легких показана лишь в особо стесненных анатомических условиях.
Методика проведения предусматривает этапы, включающие ряд позиций (рис. 19.11, а, б; рис. 19.12, 19.13, а, б).

Рис. 19.9. Современные оптические приборы для микроларингоскопии: а – волоконно-оптический ринофаринголарингоскоп; б – секционная оптика для наблюдения на расстоянии; в – эндоскопическая видеокамера с изменяемой величиной изображения
Придание больному правильного положения (см. рис. 19.11, а). О. Клейнзассер рекомендует способ укладки пациента лежа на спине на горизонтальном столе; не следует применять препятствующие движению головы чашеобразные подголовники, а голова не должна свисать. После интубации и вставления защитных накладок для зубов наклоняют голову полностью релаксированного пациента как можно дальше в дорсальном направлении (б). Только убедившись в том, что губы и язык пациента не ущемлены, вводят ларингоскоп коническим концом вперед вплоть до голосовой щели (см. рис. 19.12), следуя интубационному катетеру. Интубационный катетер должен находиться дорсальнее ларингоскопа, в задней комиссуре, при манипуляциях в области этой комиссуры он должен находиться в передней комиссуре. Ларингоскоп следует продвигать осторожно, избегая рычажных движений. При оптимальной установке ларингоскопа обеспечивается неограниченный обзор голосовых складок от передней комиссуры до голосовых отростков черпаловидных хрящей. При установке ларингоскопа с нагрудной опорой (рис. 19.13, а) следует избегать чрезмерного давления ларингоскопа на гортань. Чтобы добиться лучшего обзора ее полости, следует попросить ассистента оттеснить гортань кзади. Для детального осмотра боковой поверхности гортани можно таким же способом сместить ее в сторону. При особо трудном доступе, например при длинных зубах, выраженной верхней прогнатии, ригидности затылочных мышц, ларингоскоп вводят в гортань слегка наискось от угла рта, поворачивая наклоненную в дорсальном направлении голову пациента влево или вправо, продвигая ларингоскоп между языком и миндалиной.

Рис. 19.10. Установка для фотографического документирования изображения при микроларингоскопии
После фиксации ларингоскопа в желаемой позиции извлекают световод и устанавливают операционный микроскоп в рабочее положение (б). После отсасывания слизи осматривают полость гортани в различных увеличениях. До начала оперативного вмешательства проводят фотодокументирование выявленных патологических изменений через операционный микроскоп (см. цветную вклейку, рис. 4).


Рис. 19.11. Начальные этапы проведения микроларингоскопии (по Клейнзассеру О., 2000): а – правильное положение пациента; б – наклон головы кзади для введения ларингоскопа
Видеомикроларингоскопия
Метод получил широкое распространение в последние годы как наиболее качественный в диагностике различных эндоларингеальных заболеваний и микрохирургии гортани. Впервые микрохирургия гортани с применением видеомикроларингоскопии была введена в практику в 1989 г. Принцип метода заключается в применении миниатюрной видеокамеры, позволяющей визуализировать под разными углами зрения на экране монитора эндоскопическую картину гортани и проводить хирургическое вмешательство, руководствуясь картинкой, получаемой на экране в значительно увеличенном виде, что при известных навыках существенно облегчает проведение манипуляций и повышает эффективность операции. При этом обеспечиваются лучшие условия для осмотра передней комиссуры гортани и ее вестибулярного отдела (см. цветную вклейку, рис. 5), создается возможность прекрасного обзора этого полого органа даже у лиц, у которых осмотр затруднен из-за короткой шеи, тучности, детского возраста и других причин.
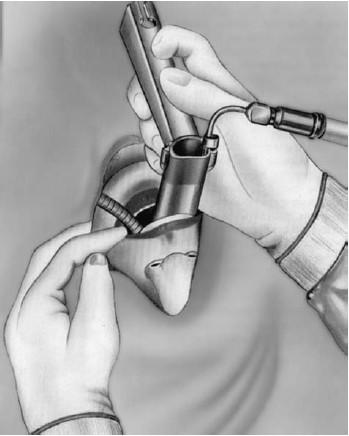
Рис. 19.12. Введение в гортань ларингоскопа (по Клейнзассеру О., 2000)

Рис. 19.12. Введение в гортань ларингоскопа (по Клейнзассеру О., 2000)
Рентгенологическое исследование гортани
Гортань – полый орган, поэтому при ее рентгенологическом исследовании нет необходимости в контрастировании, однако в некоторых случаях этот способ может служить методом выбора. При обзорном и томографическом исследовании применяют прямую и боковую проекции. Поскольку при прямой проекции наложение позвоночника на хрящи гортани практически полностью их затеняет, при этой проекции применяют рентгенотомографию, которая уводит за плоскость изображения тень позвоночника, сохраняя в фокусе лишь рентгеноконтрастные элементы гортани (рис. 19.14).
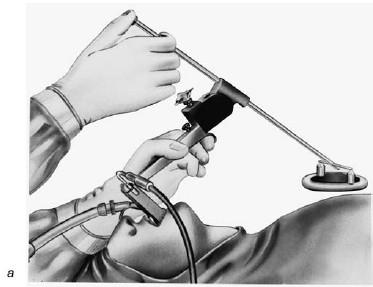
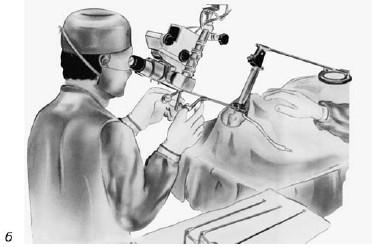
Рис. 19.13. Установка ларингоскопа с нагрудной опорой (а); использование операционного микроскопа (б) (по Клейнзассеру О., 2000)
С помощью томографии получают четкие рентгенограммы фронтальных срезов гортани, при этом становится возможным выявление в ней пролиферативных и инфильтративных процессов. При функциональной рентгенографии (во время фонации и глубокого вдоха) оценивают симметричность двигательной функции.
На рис. 19.15 приведены схемы опознавательных признаков гортани лица мужского пола 50 лет в боковой и прямой проекциях.
На боковой проекции (рис. 19.15, а) видно, что передняя стенка начинается контуром корня языка (1), переходящего в углубление валекул (2). Интенсивная тень подъязычной кости состоит из тела (4) и больших рожков (3), располагающихся на уровне III шейного позвонка. Задняя поверхность валекул ограничена язычной поверхностью надгортанника и переходит книзу и кпереди в контур его гортанной поверхности (6). Между последней и передним контуром шеи располагается преднадгортанное пространство (5). Полого идущая кзади и книзу от верхушки надгортанника линия является тенью черпало-надгортанных складок (7). Овальной формы просветление принадлежит желудочкам гортани (9). Оно ограничено сверху тенью складки преддверия (8), а снизу – тенью голосовой складки (10). Между передними краями щитовидного и перстневидного хрящей видна линия конической связки (11). Верхний и задний контуры перстневидного хряща обозначены слабыми линиями, ограничивающими пространство (12). Хорошо контурируется просвет трахеи (13). Позади просвета – желудочков гортани – иногда видны кальцификаты черпаловидных хрящей (14).
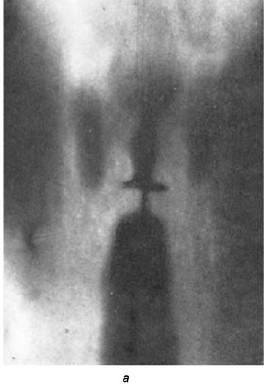
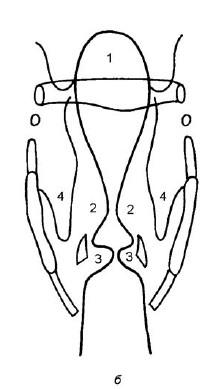
Рис. 19.14. Рентгенотомографическое изображение гортани в прямой проекции (а) и схема опознавательных элементов (б): 1 – надгортанник; 2 – складки преддверия; 3 – голосовые складки; 4 – грушевидные синусы
На прямой проекции (рис. 19.15, срез проведен на глубине 2 см от передней поверхности шеи) выявляются боковые стенки гортани, разграниченные воздушным столбом. Тень надгортанника (1), контуры валекул (2), срезы рожков подъязычной кости (3), тени черпалонадгортанных складок (4). Плотные выступы в просвете гортани (5 и 7) отражают соответственно складки преддверия и голосовые складки, между которыми проецируются желудочки гортани (6). (8) и (9) обозначают попавшие в разрез соответственно пластинки щитовидного кряща и симметричные части дужки перстневидного хряща. Просвет трахеи (10), грушевидные синусы (11).
В боковой проекции отчетливо видны надгортанник, щитовидный и перстневидный хрящи, хуже визуализируется область черпаловидных хрящей. Для улучшения обозримости гортани и отдаления задней стенки ее от тел шейных позвонков обследуемому в момент экспозиции предлагают закрыть нос и сильно подуть в него (наподобие опыта Вальсальвы). Раздувание надгортанного пространства и гортаноглотки приводит к более отчетливому проявлению краев надгортанника, области черпаловидных хрящей и желудочков гортани.
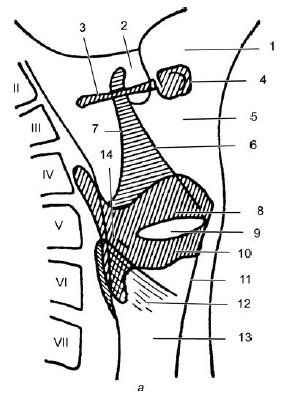
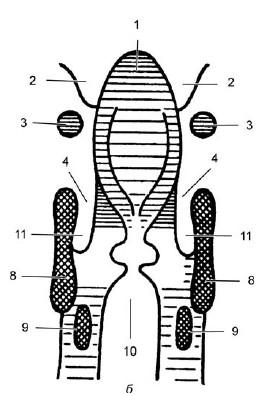
Рис. 19.15. Схематическое изображение опознавательных признаков гортани в боковой (а) и прямой (б) проекциях (по Земцову Г. В., 1958). Объяснения в тексте
При анализе результатов рентгенографического исследования гортани следует учитывать возраст больного и степень кальцификации хрящей гортани, островки которой появляются, начиная с 18-20-летнего возраста. Наиболее подвержен этому процессу щитовидный хрящ. Порядок последовательного появления участков кальцификации этого хряща указан на рис. 19.16.
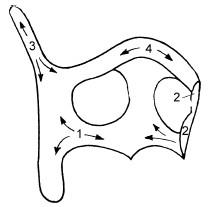
Рис. 19.16. Схема основных зон кальцификации щитовидного хряща в порядке их возникновения:
1 – основание; 2 – правая пластинка (в разрезе); 3 – верхний рог; 4 – угол щитовидного хряща (адамово яблоко)
Кальцификация перстневидного хряща начинается с верхнего края пластинки. Очаги кальцификации с возрастом увеличиваются, приобретая непредсказуемые индивидуальные формы. Раньше и интенсивнее кальцификация хрящей гортани происходит у мужчин.
В некоторых случаях прибегают к контрастной рентгенографии гортани с помощью метода аэрозольного напыления рентгеноконтрастного вещества (рис. 19.17).


Рис. 19.13. Установка ларингоскопа с нагрудной опорой (а); использование операционного микроскопа (б) (по Клейнзассеру О., 2000)
С помощью томографии получают четкие рентгенограммы фронтальных срезов гортани, при этом становится возможным выявление в ней пролиферативных и инфильтративных процессов. При функциональной рентгенографии (во время фонации и глубокого вдоха) оценивают симметричность двигательной функции.
На рис. 19.15 приведены схемы опознавательных признаков гортани лица мужского пола 50 лет в боковой и прямой проекциях.
На боковой проекции (рис. 19.15, а) видно, что передняя стенка начинается контуром корня языка (1), переходящего в углубление валекул (2). Интенсивная тень подъязычной кости состоит из тела (4) и больших рожков (3), располагающихся на уровне III шейного позвонка. Задняя поверхность валекул ограничена язычной поверхностью надгортанника и переходит книзу и кпереди в контур его гортанной поверхности (6). Между последней и передним контуром шеи располагается преднадгортанное пространство (5). Полого идущая кзади и книзу от верхушки надгортанника линия является тенью черпало-надгортанных складок (7). Овальной формы просветление принадлежит желудочкам гортани (9). Оно ограничено сверху тенью складки преддверия (8), а снизу – тенью голосовой складки (10). Между передними краями щитовидного и перстневидного хрящей видна линия конической связки (11). Верхний и задний контуры перстневидного хряща обозначены слабыми линиями, ограничивающими пространство (12). Хорошо контурируется просвет трахеи (13). Позади просвета – желудочков гортани – иногда видны кальцификаты черпаловидных хрящей (14).


Рис. 19.14. Рентгенотомографическое изображение гортани в прямой проекции (а) и схема опознавательных элементов (б): 1 – надгортанник; 2 – складки преддверия; 3 – голосовые складки; 4 – грушевидные синусы
На прямой проекции (рис. 19.15, срез проведен на глубине 2 см от передней поверхности шеи) выявляются боковые стенки гортани, разграниченные воздушным столбом. Тень надгортанника (1), контуры валекул (2), срезы рожков подъязычной кости (3), тени черпалонадгортанных складок (4). Плотные выступы в просвете гортани (5 и 7) отражают соответственно складки преддверия и голосовые складки, между которыми проецируются желудочки гортани (6). (8) и (9) обозначают попавшие в разрез соответственно пластинки щитовидного кряща и симметричные части дужки перстневидного хряща. Просвет трахеи (10), грушевидные синусы (11).
В боковой проекции отчетливо видны надгортанник, щитовидный и перстневидный хрящи, хуже визуализируется область черпаловидных хрящей. Для улучшения обозримости гортани и отдаления задней стенки ее от тел шейных позвонков обследуемому в момент экспозиции предлагают закрыть нос и сильно подуть в него (наподобие опыта Вальсальвы). Раздувание надгортанного пространства и гортаноглотки приводит к более отчетливому проявлению краев надгортанника, области черпаловидных хрящей и желудочков гортани.


Рис. 19.15. Схематическое изображение опознавательных признаков гортани в боковой (а) и прямой (б) проекциях (по Земцову Г. В., 1958). Объяснения в тексте
При анализе результатов рентгенографического исследования гортани следует учитывать возраст больного и степень кальцификации хрящей гортани, островки которой появляются, начиная с 18-20-летнего возраста. Наиболее подвержен этому процессу щитовидный хрящ. Порядок последовательного появления участков кальцификации этого хряща указан на рис. 19.16.

Рис. 19.16. Схема основных зон кальцификации щитовидного хряща в порядке их возникновения:
1 – основание; 2 – правая пластинка (в разрезе); 3 – верхний рог; 4 – угол щитовидного хряща (адамово яблоко)
Кальцификация перстневидного хряща начинается с верхнего края пластинки. Очаги кальцификации с возрастом увеличиваются, приобретая непредсказуемые индивидуальные формы. Раньше и интенсивнее кальцификация хрящей гортани происходит у мужчин.
В некоторых случаях прибегают к контрастной рентгенографии гортани с помощью метода аэрозольного напыления рентгеноконтрастного вещества (рис. 19.17).
