Страница:
При проведении плановой трахеотомии предусматриваются следующие подготовительные мероприятия (по Супрунову В. К., 1963). Накануне больному назначают седативные препараты, на ночь – снотворное. За 20 мин до оперативного вмешательства проводят стандартную премедикацию с введением атропина и димедрола. Обычно больного укладывают на спину с запрокинутой головой и под спину на уровне лопаток подкладывают валик. Если у больного затруднено дыхание в результате обструкции гортани, такое положение усугубляет это затруднение, тогда указанное положение придают больному непосредственно перед инцизией. После обработки кожи спиртом по средней линии обратной стороной конца скальпеля наносят вертикальную царапину, обозначая линию будущего разреза.
Анестезию проводят впрыскиванием под кожу и в более глубокие ткани, ориентируясь по положению гортани и трахеи, 20–30 мл 0,5–1% раствора новокаина с добавлением по 1 капле на 1 мл новокаина раствора адреналина 1: 1000. Точки вкола и направления впрыскивания анестезирующего раствора показаны на рис. 20.1.
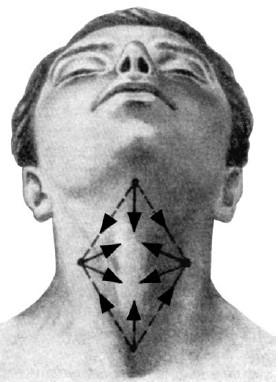
Рис. 20.1. Схема точек вкола и направлений инстилляции новокаина для инфильтрационной анестезии при трахеотомии. Стрелками показано направление продвижения иглы и введения анестезирующего раствора
Техника верхней трахеотомии. Хирург становится с правой стороны больного, помощник – с другой стороны, операционная медицинская сестра – за столиком для хирургического инструментария, справа от помощника. Хирург первым и третьим пальцами фиксирует гортань, а указательный палец ставит в промежуток между щитовидным и перстневидным хрящами. Этим достигается надежная фиксация дыхательного горла и удержание его в срединной плоскости. По намеченной заранее средней линии проводят разрез кожи; его начинают под выступом щитовидного хряща (pomum Adami seu proeminentia laryngea) и продолжают вниз на 4–6 см у взрослых и на 3–4 см у детей. Рассекают кожу с подкожной клетчаткой и апоневроз (рис. 20.2, 1); кровотечение из артерий и вен останавливают при помощи пережатия кровеостанавливающими пинцетами и перевязывают.
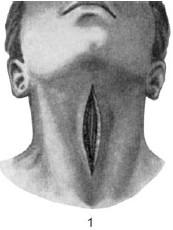
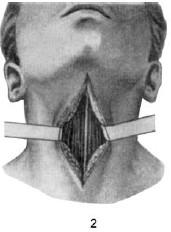
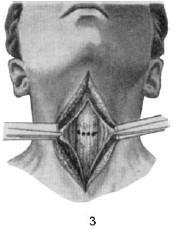
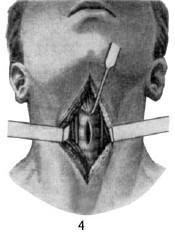
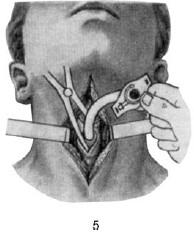
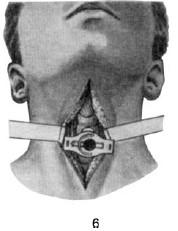
Рис. 20.2. Этапы операции при верхней трахеотомии:
1 – разрез кожи; 2 – обнажение шейных мышц и белой линии; 3 – поперечный разрез шейной фасции (пунктирная линия); 4 – вертикальный разрез трахеи; крючком трахея подтянута кверху и удерживается в неподвижном состоянии; 5 – первый темп введения трахеотомической трубки; 6 – заключительный этап операции – трахеотомическая трубка введена, ее щиток занял горизонтальное положение
Разрез мягких тканей передней поверхности шеи ведут таким образом, чтобы не поранить перешеек щитовидной железы и исходящий от него непостоянный пирамидальный отросток. При проведении верхней трахеотомии следует знать, что верхний край перешейка лежит на уровне I хряща трахеи, реже – II или III. У детей он расположен несколько выше, касаясь перстневидного хряща и прикрывая его. Перешеек прикрывает собой 2–3 верхних кольца трахеи, поэтому при выполнении верхней трахеотомии его высепаровывают и оттягивают тупым крючком книзу. Для проведения этого этапа операции следует учитывать, что перешеек спереди покрыт грудино-подъязычными мышцами, над которыми находится претрахеальная пластинка, далее – поверхностная пластинка шейной фасции и, наконец, кожа. По средней линии шеи соответственно промежутку между медиальными краями грудино-подъязычных мышц перешеек покрыт только сращениями с фасциальными листками и кожей. Для высепаровки перешейка и отодвигания его книзу с целью обнажения верхних колец трахеи правую и левую грудино-подъязычные мышцы раздвигают тупым путем, предварительно освободив их от фасциального ложа, затем рассекают волокна, связывающие перешеек с фасциальными листками и кожей. Обнаженные таким образом II и III кольца трахеи рассекают снизу вверх, вкалывая скальпель лезвием наружу, чтобы не поранить заднюю стенку трахеи, лишенную хряща (продольная трахеотомия). При продольном разрезе мягких тканей возможно поперечное вскрытие трахеи (продольно-поперечная трахеотомия по В. И. Воячеку), проводимое между II и III кольцами, при этом скальпель вкалывают в промежуток между ними, состоящий из плотной волокнистой ткани, сбоку лезвием кверху на глубину, позволяющую сразу же проникнуть в полость трахеи. Признаком этого является выход воздуха через разрез, сопровождающийся брызгами слизи и крови, а также кашлем. Это чрезвычайно ответственный этап, так как при некоторых воспалительных и инфекционных заболеваниях трахеи ее слизистая оболочка особенно легко отслаивается от надхрящницы, что может создать ложное впечатление о проникновении в просвет трахеи, влекущее за собой грубейшую ошибку – вставление трахеотомической трубки не в просвет трахеи, а между ее стенкой и отслоившейся слизистой оболочкой.
Для проведения операции трахеостомии в передней стенке трахеи на уровне II–IV колец выкраивают окошко и подшивают к нему края кожной раны. После вскрытия трахеи в ее просвет вставляют расширитель Труссо и под его защитой – трахеотомическую канюлю (см. рис. 20.2, 5). Правильная последовательность осуществления этого этапа операции изображена на рис. 20.3: сначала конец канюли вставляют в просвет трахеи сбоку; только после того, как конец канюли вошел в трахею, трахеотомическую трубку переводят в вертикальное положение, при этом щиток канюли занимает горизонтальное положение (см. рис. 20.2, 6).
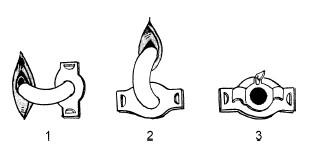
Рис. 20.3. Три этапа введения трахеотомической канюли (по Escat E., 1908):
1 – первый этап – конец канюли вводят сбоку, щиток находится в вертикальном положении; 2 – второй этап – канюлю с введенным в трахею концом разворачивают на 90° по часовой стрелке вниз и вращательным движением в сагиттальной плоскости вводят в просвет трахеи; 3 – третий этап – трахеотомическая канюля введена в полость трахеи
Выполняя верхнюю трахеотомию, надо избегать ранения перстневидного хряща, что может привести к хондроперихондриту этого хряща с последующим возникновением стойкого стеноза гортани. Кровоточащие сосуды, если позволяет состояние больного, лучше перевязать до вскрытия трахеи, в противном случае их следует оставлять под зажимами. Несоблюдение этого правила ведет к попаданию крови в трахею, что вызывает кашель, повышение внутригрудного и артериального давления и к усилению кровотечения.
Нижняя трахеотомия является операцией более сложной, чем верхняя, вследствие того, что трахея на этом уровне отклонена глубоко назад и оплетена густой сетью венозных сосудов. В 10–12 % случаев в этой области проходит аномальный сосуд a. thyreoidea ima (seu media, s. profunda) – самая нижняя и глубокая артерия, ранение которой вызывает сильное, трудноостанавливаемое кровотечение.
Разрез кожи проводят от нижнего края перстневидного хряща вниз по средней линии до яремной ямки. После рассечения кожи, подкожной клетчатки и апоневроза тупо проникают в глубину между грудино-подъязычными мышцами, расщепляют рыхлую соединительную ткань, лежащую на трахее, и обнажают трахею. Перед вскрытием трахеи проводят тщательный гемостаз. Острым однозубым крючком помощник вытягивает трахею кпереди и удерживает ее строго по средней линии, а хирург вскрывает ее продольным или поперечным разрезом, как было сказано ранее.
Особенности, трудности и осложнения, возникающие при трахеотомии. При выраженном стенозе гортани подкладывание валика под плечи больного и запрокидывание головы назад резко усиливает стеноз вплоть до асфиксии. В этих случаях трахеотомию проводят в сидячем положении: голову больного запрокидывают несколько кзади и в таком положении ее удерживает помощник, а оперирующий врач сидит на низком стуле перед больным. Все остальные действия проводятся, как было описано.
Иногда, если ассистент, захватив трахею вместе с мягкими тканями, смещает ее в сторону, возникает затруднение при отыскивании трахеи. Положение в этих случаях может стать угрожающим, особенно при выполнении срочной трахеотомии. Если трахею не удается отыскать в течение 1 мин, а больной находится в состоянии полной или почти полной дыхательной обструкции, то немедленно производят одно из следующих оперативных вмешательств: а) рассечение дужки перстневидного хряща вместе с конической связкой (lig. crico-thyreoideum media); б) рассечение щитовидного хряща (тиреотомия) или в) всей гортани (ларинготомия), а затем, когда дыхание больного восстановлено и проведены необходимые реанимационные мероприятия, проводят типичную трахеотомию, а рассеченные части гортани послойно ушивают.
Если при трахеотомии не удается обойти резко увеличенную щитовидную железу, ее перешеек пересекают между двумя предварительно наложенными кровеостанавливающими зажимами. Такое оперативное вмешательство на трахее называется средней или промежуточной трахеотомией.
В некоторых случаях, если позволяют морфологические изменения в гортани, перед трахеотомией проводят интубацию трахеи с ИВЛ и после некоторого улучшения состояния больного производят «трахеотомию на трубке», а затем уже трахеотомию в «комфортных» условиях.
Осложнения во время трахеотомии возникают обычно либо из-за позднего ее проведения (так называемая трахеотомия на «трупе», т. е. во время наступающей или наступившей клинической смерти), либо при острой сердечно-сосудистой недостаточности. В первом случае необходимо как можно быстрее вскрыть трахею, приступить к ИВЛ и необходимым реанимационным мероприятиям, во втором случае одновременно со срочным вскрытием трахеи и дачей кислорода проводят комплексную терапию для поддержания сердечной деятельности. К другим осложнениям и ошибкам можно отнести ранение задней стенки трахеи, крупного сосуда, отслойку слизистой оболочки и введение трубки между нею и кольцами трахеи, что резко усиливает асфиксию. В первом случае каких-либо действий не предпринимают, так как введенная канюля прикрывает повреждение, которое самопроизвольно закрывается путем заживления. В остальных случаях ошибки устраняют во время оперативного вмешательства.
Наиболее частыми осложнениями после трахеотомии являются подкожная эмфизема и аспирационная пневмония. Подкожная эмфизема возникает после плотного зашивания краев раны вокруг канюли, которая неплотно прилегает к отверстию в трахее из-за чего воздух частично проходит между канюлей и краем отверстия в клетчатку. Эмфизема при невнимательном осмотре больного (осмотр после трахеотомии проводят каждые 10–15 мин в течение ближайшего часа) может распространяться на большие поверхности тела (грудь, живот, спину), что обычно не грозит серьезными последствиями. В то же время распространение эмфиземы на средостение уже является серьезным осложнением, поскольку вызывает сдавление крупных сосудов, легких, перикарда.
Подкожная эмфизема обычно развивается сразу после наложения повязки и распознается по припуханию кожных покровов на передней стенке шеи и характерной крепитации при ощупывании этой припухлости. В этом случае необходимо снять повязку, частично ослабить швы, а новую повязку накладывать не туго.
Грозным осложнением трахеотомии является пневмоторакс, который возникает в результате разрыва париетальной или висцеральной плевры, легочных альвеол или бронхов. Это осложнение может возникнуть при некачественно проведенной трахеотомии, при которой возникает клапанный механизм – облегченный вдох и затрудненный выдох. Пневмоторакс[19], возникший в результате трахеотомии, можно считать как спонтанным, так и травматическим. Основными симптомами спонтанного пневмоторакса являются внезапная боль в груди, ощущение нехватки воздуха. Иногда возникает цианоз, тахикардия, в редких случаях возможно падение АД. При осмотре отмечают отставание половины грудной клетки при дыхании. У детей раннего возраста иногда выбухает пораженная половина грудной клетки (Гераськин В. И., 1989). На стороне поражения при пальпации отсутствует голосовое дрожание[20], определяется коробочный перкуторный звук, дыхательные шумы ослаблены или не прослушиваются. Окончательный диагноз устанавливают при рентгенологическом исследовании (скопление газа в плевральной полости и соответственно спадение легочной ткани). Для обезболивания вводят морфин, омнопон; проводят кислородную терапию. В случае прогрессирующего ухудшения состояния больного (нарастание одышки, цианоз, резкое падение АД и др.), обусловленного клапанным пневмотораксом, необходимо срочно выполнить плевральную пункцию. Ее проводят во втором межреберье по срединноключичной линии при помощи троакара, через который аспирируют находящийся в плевральной полости воздух. Таких больных госпитализируют в отделение торакальной хирургии, где им оказывают специализированную помощь.
Для предупреждения аспирационной пневмонии перед вскрытием трахеи осуществляют тщательный гемостаз. Из редких осложнений следует упомянуть кровотечение (с быстрым, в течение нескольких минут, смертельным исходом) из плечеголовного ствола (truncus brachio-cephalicus), поврежденного во время операции или позже пролежнем от трахеотомической канюли или в результате аррозионного расплавления стенки сосуда при инфекции.
Уход за трахеотомированным больным при отсутствии иной патологии, требующей специального пособия, не сложен. Периодически очищают внутреннюю трубку, вводят в нее протеолитические ферменты для разжижения высыхающего слизистого отделяемого, при необходимости – антибиотики в смеси с гидрокортизоном для уменьшения послеоперационного отека слизистой оболочки. В некоторых случаях при обильных выделениях из трахеи отсасывают их тонким резиновым катетером. Необходимость в смене наружной трубки возникает редко, главным образом в первые дни после операции. При смене наружной трубки больного укладывают так же, как во время операции, и перед введением трубки разводят рану крючками, а трахеотомическое отверстие – расширителем Труссо. Следует иметь в виду, что трахеотомическое отверстие без находящейся в нем канюли может быстро, за несколько минут закрыться, поэтому извлечение наружной трубки и ее замену на новую следует проводить практически немедленно, особенно это важно при нижней трахеотомии, когда трахеотомическое отверстие находится в глубокой ране.
По завершении трахеотомии накладывают специальную повязку, в заушины щитка трахеотомической канюли продевают две длинные марлевые завязки, которые образуют 4 конца, завязываемых вокруг шеи узлом с бантиком сбоку. Под щиток снизу подкладывают так называемые штанишки – несколько сложенных вместе марлевых салфеток с надрезом посредине и до половины, в который кладут трубку. Под верхние концы этой слоеной салфетки подкладывают сложенную в нескольких слоев вторую салфетку. Затем накладывают выше отверстия трахеотомической трубки повязку из марлевого бинта. После этого непосредственно под щиток подводят с вырезом для трубки фартучек из медицинской клеенки, чтобы выделения из нее не пропитывали повязку. Фартучек при помощи прикрепленных к его верхним концам завязок привязывают к шее так же, как и трахеотомическую канюлю.
Важен уход за кожей вокруг трахеостомы, которая даже при адекватных мероприятиях нередко подвергается мацерации и воспалению. Необходимо следить за тем, чтобы повязка всегда была сухой, а кожу до наложения повязки или при ее смене следует густо смазывать цинковой мазью в смеси с кортикостероидами и антибиотиками (при возникновении гнойничковых осложнений).
Ответственным этапом в лечении трахеотомированного больного является деканюляция – освобождение от трахеотомической канюли. Ее выполняют при наличии стойкого восстановления проходимости гортани и трахеи, что определяется способностью больного длительно и свободно дышать с закрытым наружным отверстием трубки или после ее удаления, а также при наличии звучного голоса и соответствующих данных ларингоскопической картины.
Как отмечали В. Ф. Ундриц (1950), А. И. Коломийченко (1958), при острых заболеваниях гортани и трахеи деканюляция часто может быть осуществлена по истечении нескольких часов или дней при условии надежного устранения препятствия, вызвавшего стеноз гортани (инородное тело или воспалительный отек). Лишь поражение глубоких тканей гортани и трахеи (длительная интубация и пребывание инородного тела, травма и нарушение опорного скелета гортани, перихондрит) препятствуют ранней деканюляции. Согласно А. И. Коломийченко, иногда, чаще у детей, деканюляция затруднена из-за наличия некоторых функциональных расстройств (спазмофилия и др.): ребенок сразу после деканюляции начинает задыхаться, протестовать против ставшего для него менее удобным пути прохождения воздуха. Этот установочный рефлекс удается подавить периодическими предварительными временными ограничениями дыхания через трубку, после которых ребенок воспринимает удаление последней с облегчением. При хронически протекающих процессах, обусловливающих стойкие изменения в гортани (опухоли, склеромные инфильтраты, папилломатоз, рубцовый стеноз, паралич и др.), деканюляция в ранние сроки невозможна, а в поздние сроки всегда более или менее затруднена.
Воспалительные осложнения острых неспецифических ларингитов
Абсцесс и флегмона гортани
Хондроперихондрит гортани
Анестезию проводят впрыскиванием под кожу и в более глубокие ткани, ориентируясь по положению гортани и трахеи, 20–30 мл 0,5–1% раствора новокаина с добавлением по 1 капле на 1 мл новокаина раствора адреналина 1: 1000. Точки вкола и направления впрыскивания анестезирующего раствора показаны на рис. 20.1.

Рис. 20.1. Схема точек вкола и направлений инстилляции новокаина для инфильтрационной анестезии при трахеотомии. Стрелками показано направление продвижения иглы и введения анестезирующего раствора
Техника верхней трахеотомии. Хирург становится с правой стороны больного, помощник – с другой стороны, операционная медицинская сестра – за столиком для хирургического инструментария, справа от помощника. Хирург первым и третьим пальцами фиксирует гортань, а указательный палец ставит в промежуток между щитовидным и перстневидным хрящами. Этим достигается надежная фиксация дыхательного горла и удержание его в срединной плоскости. По намеченной заранее средней линии проводят разрез кожи; его начинают под выступом щитовидного хряща (pomum Adami seu proeminentia laryngea) и продолжают вниз на 4–6 см у взрослых и на 3–4 см у детей. Рассекают кожу с подкожной клетчаткой и апоневроз (рис. 20.2, 1); кровотечение из артерий и вен останавливают при помощи пережатия кровеостанавливающими пинцетами и перевязывают.






Рис. 20.2. Этапы операции при верхней трахеотомии:
1 – разрез кожи; 2 – обнажение шейных мышц и белой линии; 3 – поперечный разрез шейной фасции (пунктирная линия); 4 – вертикальный разрез трахеи; крючком трахея подтянута кверху и удерживается в неподвижном состоянии; 5 – первый темп введения трахеотомической трубки; 6 – заключительный этап операции – трахеотомическая трубка введена, ее щиток занял горизонтальное положение
Разрез мягких тканей передней поверхности шеи ведут таким образом, чтобы не поранить перешеек щитовидной железы и исходящий от него непостоянный пирамидальный отросток. При проведении верхней трахеотомии следует знать, что верхний край перешейка лежит на уровне I хряща трахеи, реже – II или III. У детей он расположен несколько выше, касаясь перстневидного хряща и прикрывая его. Перешеек прикрывает собой 2–3 верхних кольца трахеи, поэтому при выполнении верхней трахеотомии его высепаровывают и оттягивают тупым крючком книзу. Для проведения этого этапа операции следует учитывать, что перешеек спереди покрыт грудино-подъязычными мышцами, над которыми находится претрахеальная пластинка, далее – поверхностная пластинка шейной фасции и, наконец, кожа. По средней линии шеи соответственно промежутку между медиальными краями грудино-подъязычных мышц перешеек покрыт только сращениями с фасциальными листками и кожей. Для высепаровки перешейка и отодвигания его книзу с целью обнажения верхних колец трахеи правую и левую грудино-подъязычные мышцы раздвигают тупым путем, предварительно освободив их от фасциального ложа, затем рассекают волокна, связывающие перешеек с фасциальными листками и кожей. Обнаженные таким образом II и III кольца трахеи рассекают снизу вверх, вкалывая скальпель лезвием наружу, чтобы не поранить заднюю стенку трахеи, лишенную хряща (продольная трахеотомия). При продольном разрезе мягких тканей возможно поперечное вскрытие трахеи (продольно-поперечная трахеотомия по В. И. Воячеку), проводимое между II и III кольцами, при этом скальпель вкалывают в промежуток между ними, состоящий из плотной волокнистой ткани, сбоку лезвием кверху на глубину, позволяющую сразу же проникнуть в полость трахеи. Признаком этого является выход воздуха через разрез, сопровождающийся брызгами слизи и крови, а также кашлем. Это чрезвычайно ответственный этап, так как при некоторых воспалительных и инфекционных заболеваниях трахеи ее слизистая оболочка особенно легко отслаивается от надхрящницы, что может создать ложное впечатление о проникновении в просвет трахеи, влекущее за собой грубейшую ошибку – вставление трахеотомической трубки не в просвет трахеи, а между ее стенкой и отслоившейся слизистой оболочкой.
Для проведения операции трахеостомии в передней стенке трахеи на уровне II–IV колец выкраивают окошко и подшивают к нему края кожной раны. После вскрытия трахеи в ее просвет вставляют расширитель Труссо и под его защитой – трахеотомическую канюлю (см. рис. 20.2, 5). Правильная последовательность осуществления этого этапа операции изображена на рис. 20.3: сначала конец канюли вставляют в просвет трахеи сбоку; только после того, как конец канюли вошел в трахею, трахеотомическую трубку переводят в вертикальное положение, при этом щиток канюли занимает горизонтальное положение (см. рис. 20.2, 6).

Рис. 20.3. Три этапа введения трахеотомической канюли (по Escat E., 1908):
1 – первый этап – конец канюли вводят сбоку, щиток находится в вертикальном положении; 2 – второй этап – канюлю с введенным в трахею концом разворачивают на 90° по часовой стрелке вниз и вращательным движением в сагиттальной плоскости вводят в просвет трахеи; 3 – третий этап – трахеотомическая канюля введена в полость трахеи
Выполняя верхнюю трахеотомию, надо избегать ранения перстневидного хряща, что может привести к хондроперихондриту этого хряща с последующим возникновением стойкого стеноза гортани. Кровоточащие сосуды, если позволяет состояние больного, лучше перевязать до вскрытия трахеи, в противном случае их следует оставлять под зажимами. Несоблюдение этого правила ведет к попаданию крови в трахею, что вызывает кашель, повышение внутригрудного и артериального давления и к усилению кровотечения.
Нижняя трахеотомия является операцией более сложной, чем верхняя, вследствие того, что трахея на этом уровне отклонена глубоко назад и оплетена густой сетью венозных сосудов. В 10–12 % случаев в этой области проходит аномальный сосуд a. thyreoidea ima (seu media, s. profunda) – самая нижняя и глубокая артерия, ранение которой вызывает сильное, трудноостанавливаемое кровотечение.
Разрез кожи проводят от нижнего края перстневидного хряща вниз по средней линии до яремной ямки. После рассечения кожи, подкожной клетчатки и апоневроза тупо проникают в глубину между грудино-подъязычными мышцами, расщепляют рыхлую соединительную ткань, лежащую на трахее, и обнажают трахею. Перед вскрытием трахеи проводят тщательный гемостаз. Острым однозубым крючком помощник вытягивает трахею кпереди и удерживает ее строго по средней линии, а хирург вскрывает ее продольным или поперечным разрезом, как было сказано ранее.
Особенности, трудности и осложнения, возникающие при трахеотомии. При выраженном стенозе гортани подкладывание валика под плечи больного и запрокидывание головы назад резко усиливает стеноз вплоть до асфиксии. В этих случаях трахеотомию проводят в сидячем положении: голову больного запрокидывают несколько кзади и в таком положении ее удерживает помощник, а оперирующий врач сидит на низком стуле перед больным. Все остальные действия проводятся, как было описано.
Иногда, если ассистент, захватив трахею вместе с мягкими тканями, смещает ее в сторону, возникает затруднение при отыскивании трахеи. Положение в этих случаях может стать угрожающим, особенно при выполнении срочной трахеотомии. Если трахею не удается отыскать в течение 1 мин, а больной находится в состоянии полной или почти полной дыхательной обструкции, то немедленно производят одно из следующих оперативных вмешательств: а) рассечение дужки перстневидного хряща вместе с конической связкой (lig. crico-thyreoideum media); б) рассечение щитовидного хряща (тиреотомия) или в) всей гортани (ларинготомия), а затем, когда дыхание больного восстановлено и проведены необходимые реанимационные мероприятия, проводят типичную трахеотомию, а рассеченные части гортани послойно ушивают.
Если при трахеотомии не удается обойти резко увеличенную щитовидную железу, ее перешеек пересекают между двумя предварительно наложенными кровеостанавливающими зажимами. Такое оперативное вмешательство на трахее называется средней или промежуточной трахеотомией.
В некоторых случаях, если позволяют морфологические изменения в гортани, перед трахеотомией проводят интубацию трахеи с ИВЛ и после некоторого улучшения состояния больного производят «трахеотомию на трубке», а затем уже трахеотомию в «комфортных» условиях.
Осложнения во время трахеотомии возникают обычно либо из-за позднего ее проведения (так называемая трахеотомия на «трупе», т. е. во время наступающей или наступившей клинической смерти), либо при острой сердечно-сосудистой недостаточности. В первом случае необходимо как можно быстрее вскрыть трахею, приступить к ИВЛ и необходимым реанимационным мероприятиям, во втором случае одновременно со срочным вскрытием трахеи и дачей кислорода проводят комплексную терапию для поддержания сердечной деятельности. К другим осложнениям и ошибкам можно отнести ранение задней стенки трахеи, крупного сосуда, отслойку слизистой оболочки и введение трубки между нею и кольцами трахеи, что резко усиливает асфиксию. В первом случае каких-либо действий не предпринимают, так как введенная канюля прикрывает повреждение, которое самопроизвольно закрывается путем заживления. В остальных случаях ошибки устраняют во время оперативного вмешательства.
Наиболее частыми осложнениями после трахеотомии являются подкожная эмфизема и аспирационная пневмония. Подкожная эмфизема возникает после плотного зашивания краев раны вокруг канюли, которая неплотно прилегает к отверстию в трахее из-за чего воздух частично проходит между канюлей и краем отверстия в клетчатку. Эмфизема при невнимательном осмотре больного (осмотр после трахеотомии проводят каждые 10–15 мин в течение ближайшего часа) может распространяться на большие поверхности тела (грудь, живот, спину), что обычно не грозит серьезными последствиями. В то же время распространение эмфиземы на средостение уже является серьезным осложнением, поскольку вызывает сдавление крупных сосудов, легких, перикарда.
Подкожная эмфизема обычно развивается сразу после наложения повязки и распознается по припуханию кожных покровов на передней стенке шеи и характерной крепитации при ощупывании этой припухлости. В этом случае необходимо снять повязку, частично ослабить швы, а новую повязку накладывать не туго.
Грозным осложнением трахеотомии является пневмоторакс, который возникает в результате разрыва париетальной или висцеральной плевры, легочных альвеол или бронхов. Это осложнение может возникнуть при некачественно проведенной трахеотомии, при которой возникает клапанный механизм – облегченный вдох и затрудненный выдох. Пневмоторакс[19], возникший в результате трахеотомии, можно считать как спонтанным, так и травматическим. Основными симптомами спонтанного пневмоторакса являются внезапная боль в груди, ощущение нехватки воздуха. Иногда возникает цианоз, тахикардия, в редких случаях возможно падение АД. При осмотре отмечают отставание половины грудной клетки при дыхании. У детей раннего возраста иногда выбухает пораженная половина грудной клетки (Гераськин В. И., 1989). На стороне поражения при пальпации отсутствует голосовое дрожание[20], определяется коробочный перкуторный звук, дыхательные шумы ослаблены или не прослушиваются. Окончательный диагноз устанавливают при рентгенологическом исследовании (скопление газа в плевральной полости и соответственно спадение легочной ткани). Для обезболивания вводят морфин, омнопон; проводят кислородную терапию. В случае прогрессирующего ухудшения состояния больного (нарастание одышки, цианоз, резкое падение АД и др.), обусловленного клапанным пневмотораксом, необходимо срочно выполнить плевральную пункцию. Ее проводят во втором межреберье по срединноключичной линии при помощи троакара, через который аспирируют находящийся в плевральной полости воздух. Таких больных госпитализируют в отделение торакальной хирургии, где им оказывают специализированную помощь.
Для предупреждения аспирационной пневмонии перед вскрытием трахеи осуществляют тщательный гемостаз. Из редких осложнений следует упомянуть кровотечение (с быстрым, в течение нескольких минут, смертельным исходом) из плечеголовного ствола (truncus brachio-cephalicus), поврежденного во время операции или позже пролежнем от трахеотомической канюли или в результате аррозионного расплавления стенки сосуда при инфекции.
Уход за трахеотомированным больным при отсутствии иной патологии, требующей специального пособия, не сложен. Периодически очищают внутреннюю трубку, вводят в нее протеолитические ферменты для разжижения высыхающего слизистого отделяемого, при необходимости – антибиотики в смеси с гидрокортизоном для уменьшения послеоперационного отека слизистой оболочки. В некоторых случаях при обильных выделениях из трахеи отсасывают их тонким резиновым катетером. Необходимость в смене наружной трубки возникает редко, главным образом в первые дни после операции. При смене наружной трубки больного укладывают так же, как во время операции, и перед введением трубки разводят рану крючками, а трахеотомическое отверстие – расширителем Труссо. Следует иметь в виду, что трахеотомическое отверстие без находящейся в нем канюли может быстро, за несколько минут закрыться, поэтому извлечение наружной трубки и ее замену на новую следует проводить практически немедленно, особенно это важно при нижней трахеотомии, когда трахеотомическое отверстие находится в глубокой ране.
По завершении трахеотомии накладывают специальную повязку, в заушины щитка трахеотомической канюли продевают две длинные марлевые завязки, которые образуют 4 конца, завязываемых вокруг шеи узлом с бантиком сбоку. Под щиток снизу подкладывают так называемые штанишки – несколько сложенных вместе марлевых салфеток с надрезом посредине и до половины, в который кладут трубку. Под верхние концы этой слоеной салфетки подкладывают сложенную в нескольких слоев вторую салфетку. Затем накладывают выше отверстия трахеотомической трубки повязку из марлевого бинта. После этого непосредственно под щиток подводят с вырезом для трубки фартучек из медицинской клеенки, чтобы выделения из нее не пропитывали повязку. Фартучек при помощи прикрепленных к его верхним концам завязок привязывают к шее так же, как и трахеотомическую канюлю.
Важен уход за кожей вокруг трахеостомы, которая даже при адекватных мероприятиях нередко подвергается мацерации и воспалению. Необходимо следить за тем, чтобы повязка всегда была сухой, а кожу до наложения повязки или при ее смене следует густо смазывать цинковой мазью в смеси с кортикостероидами и антибиотиками (при возникновении гнойничковых осложнений).
Ответственным этапом в лечении трахеотомированного больного является деканюляция – освобождение от трахеотомической канюли. Ее выполняют при наличии стойкого восстановления проходимости гортани и трахеи, что определяется способностью больного длительно и свободно дышать с закрытым наружным отверстием трубки или после ее удаления, а также при наличии звучного голоса и соответствующих данных ларингоскопической картины.
Как отмечали В. Ф. Ундриц (1950), А. И. Коломийченко (1958), при острых заболеваниях гортани и трахеи деканюляция часто может быть осуществлена по истечении нескольких часов или дней при условии надежного устранения препятствия, вызвавшего стеноз гортани (инородное тело или воспалительный отек). Лишь поражение глубоких тканей гортани и трахеи (длительная интубация и пребывание инородного тела, травма и нарушение опорного скелета гортани, перихондрит) препятствуют ранней деканюляции. Согласно А. И. Коломийченко, иногда, чаще у детей, деканюляция затруднена из-за наличия некоторых функциональных расстройств (спазмофилия и др.): ребенок сразу после деканюляции начинает задыхаться, протестовать против ставшего для него менее удобным пути прохождения воздуха. Этот установочный рефлекс удается подавить периодическими предварительными временными ограничениями дыхания через трубку, после которых ребенок воспринимает удаление последней с облегчением. При хронически протекающих процессах, обусловливающих стойкие изменения в гортани (опухоли, склеромные инфильтраты, папилломатоз, рубцовый стеноз, паралич и др.), деканюляция в ранние сроки невозможна, а в поздние сроки всегда более или менее затруднена.
Воспалительные осложнения острых неспецифических ларингитов
К этим осложнениям относятся абсцессы и флегмоны, хондроперихондриты и артриты гортани. Чаще эти заболевания возникают вторично, но могут возникать и первично при заносе инфекции из близлежащих очагов воспаления (острые и хронические) гематогенным и лимфогенным путем.
Абсцесс и флегмона гортани
Это наиболее опасные заболевания, которые, в свою очередь, чреваты серьезными немедленными или отставленными осложнениями.
Этиология. Абсцессы и флегмоны гортани чаще всего возникают как осложнение паратонзиллярного абсцесса или абсцесса язычной миндалины, а также при повреждении гортани инородным телом с последующим инфицированием возникающей раны. Иногда это осложнения тяжелого гриппозного ларингита (см. далее). В качестве патогенной флоры выступают стрептококк, пневмококк, стафилококк, а при гангренозных формах микробиота ассоциируется с анаэробами.
Симптомы и клиническое течение. Симптомы обычно те же, что и при воспалительном отеке, однако они значительно более выражены, развиваются молниеносно, особенно при гангренозных ларингитах, и уже через несколько часов воспалительный инфильтрат и отек гортани могут привести к удушью. Общее состояние быстро ухудшается, температура тела достигает 39–41 °C с сильными ознобами, свидетельствующими о прогрессировании септического процесса.
К особо тягостным ощущениям относятся невыносимые боли в области гортани, отдающие в ухо, височную и затылочную области, а также кашель, нестерпимая боль при котором иной раз доводит больного до состояния болевого шока, характеризующегося нарушением сердечной деятельности, общей сосудосуживающей реакцией и гипоксией, затуманенностью сознания.
В начале заболевания эндоскопическая картина весьма сходна с таковой при отечном ларингите, через 1–2 дня при нарастании общих явлений на слизистой оболочке гортани появляются желтоватые инфильтраты на фоне выраженной гиперемии окружающей слизистой оболочки. Одновременно нарастают отек и инфильтрация окружающих тканей с образованием гнойной фистулы (см. цветную вклейку, рис. 8, 2).
Чаще всего гнойник развивается в области валекул, язычной поверхности надгортанника, реже – на черпалонадгортанных складках в преддверии гортани. Одновременно значительно увеличиваются регионарные лимфоузлы, они становятся плотными, болезненными, но не спаяны с окружающими тканями. При особо объемных внутригортанных абсцессах и флегмонах прорвавшиеся гнойные массы могут попадать в трахею и НДП, вызывая их острое гнойное воспаление вплоть до абсцесса легкого. Несвоевременно проведенное лечение может усугубить гнойно-воспалительный процесс и вызвать хондроперихондрит гортани, поражение ее суставов, генерализованную флегмону с расплавлением хрящей и угрозой асфиксии и быстро наступающей смертью. Из других осложнений абсцесса и флегмоны гортани следует отметить шейный гнойный целлюлит, медиастинит, общий сепсис.
Диагностика обычно затруднений не вызывает и базируется на общем тяжелом состоянии, ларингоскопической картине, выраженном болевом синдроме. Наиболее часто возникающая ошибка при диагностике флегмоны и абсцесса гортани – это принятие их в начальной фазе за вульгарный отечный ларингит. Дифференциальный диагноз проводят практически со всеми заболеваниями, описанными в данной главе, и особенно с рожистым воспалением гортани.
Лечение должно быть ранним, на стадии воспалительного отека гортани, эволюция которого в направлении абсцесса или флегмоны всегда непредсказуема. Применяют массивные дозы антибиотиков в сочетании с сульфаниламидами, противоотечную и десенсибилизирующую терапию, микроларингохирургические вмешательства с целью вскрытия и отсасывания образовавшихся гнойников. При этом разрезы должны быть поверхностными, проникающими только в полость абсцесса, без нанесения повреждений надхрящнице, поскольку при этом весьма велик риск возникновения хондроперихондрита. Абсцесс гортани вскрывают в положении больного лежа с несколько опущенной головой (предупреждение затекания гноя в трахею), одновременно со вскрытием полости абсцесса или флегмоны отсасывают гнойные массы. Кашлевой рефлекс при этом способствует выбрасыванию их наружу.
Прогноз осторожный из-за возможности возникновения тяжелых осложнений.
Этиология. Абсцессы и флегмоны гортани чаще всего возникают как осложнение паратонзиллярного абсцесса или абсцесса язычной миндалины, а также при повреждении гортани инородным телом с последующим инфицированием возникающей раны. Иногда это осложнения тяжелого гриппозного ларингита (см. далее). В качестве патогенной флоры выступают стрептококк, пневмококк, стафилококк, а при гангренозных формах микробиота ассоциируется с анаэробами.
Симптомы и клиническое течение. Симптомы обычно те же, что и при воспалительном отеке, однако они значительно более выражены, развиваются молниеносно, особенно при гангренозных ларингитах, и уже через несколько часов воспалительный инфильтрат и отек гортани могут привести к удушью. Общее состояние быстро ухудшается, температура тела достигает 39–41 °C с сильными ознобами, свидетельствующими о прогрессировании септического процесса.
К особо тягостным ощущениям относятся невыносимые боли в области гортани, отдающие в ухо, височную и затылочную области, а также кашель, нестерпимая боль при котором иной раз доводит больного до состояния болевого шока, характеризующегося нарушением сердечной деятельности, общей сосудосуживающей реакцией и гипоксией, затуманенностью сознания.
В начале заболевания эндоскопическая картина весьма сходна с таковой при отечном ларингите, через 1–2 дня при нарастании общих явлений на слизистой оболочке гортани появляются желтоватые инфильтраты на фоне выраженной гиперемии окружающей слизистой оболочки. Одновременно нарастают отек и инфильтрация окружающих тканей с образованием гнойной фистулы (см. цветную вклейку, рис. 8, 2).
Чаще всего гнойник развивается в области валекул, язычной поверхности надгортанника, реже – на черпалонадгортанных складках в преддверии гортани. Одновременно значительно увеличиваются регионарные лимфоузлы, они становятся плотными, болезненными, но не спаяны с окружающими тканями. При особо объемных внутригортанных абсцессах и флегмонах прорвавшиеся гнойные массы могут попадать в трахею и НДП, вызывая их острое гнойное воспаление вплоть до абсцесса легкого. Несвоевременно проведенное лечение может усугубить гнойно-воспалительный процесс и вызвать хондроперихондрит гортани, поражение ее суставов, генерализованную флегмону с расплавлением хрящей и угрозой асфиксии и быстро наступающей смертью. Из других осложнений абсцесса и флегмоны гортани следует отметить шейный гнойный целлюлит, медиастинит, общий сепсис.
Диагностика обычно затруднений не вызывает и базируется на общем тяжелом состоянии, ларингоскопической картине, выраженном болевом синдроме. Наиболее часто возникающая ошибка при диагностике флегмоны и абсцесса гортани – это принятие их в начальной фазе за вульгарный отечный ларингит. Дифференциальный диагноз проводят практически со всеми заболеваниями, описанными в данной главе, и особенно с рожистым воспалением гортани.
Лечение должно быть ранним, на стадии воспалительного отека гортани, эволюция которого в направлении абсцесса или флегмоны всегда непредсказуема. Применяют массивные дозы антибиотиков в сочетании с сульфаниламидами, противоотечную и десенсибилизирующую терапию, микроларингохирургические вмешательства с целью вскрытия и отсасывания образовавшихся гнойников. При этом разрезы должны быть поверхностными, проникающими только в полость абсцесса, без нанесения повреждений надхрящнице, поскольку при этом весьма велик риск возникновения хондроперихондрита. Абсцесс гортани вскрывают в положении больного лежа с несколько опущенной головой (предупреждение затекания гноя в трахею), одновременно со вскрытием полости абсцесса или флегмоны отсасывают гнойные массы. Кашлевой рефлекс при этом способствует выбрасыванию их наружу.
Прогноз осторожный из-за возможности возникновения тяжелых осложнений.
Хондроперихондрит гортани
Хондроперихондрит гортани (chondro-perichondritis laryngis) – это воспаление надхрящницы и хрящей скелета гортани, либо вызванное заболеваниями, описанными ранее (гортанные ангины, подслизистый абсцесс гортани), либо возникшее в результате травмы гортани с нарушением целости слизистой оболочки и надхрящницы и вторичного инфицирования либо в результате изъязвления слизистой оболочки при сифилисе, туберкулезе и других инфекциях.
♦ травматические;
♦ возникшие вследствие латентной инфекции;
♦ метастатические как осложнения общих инфекций (сыпной и брюшной тиф, грипп, пневмония, послеродовый сепсис и др.).
• Вторичные хондроперихондриты гортани:
♦ осложнения банальных острых ларингитов;
♦ осложнения банальных хронических ларингитов;
♦ осложнения специфических заболеваний гортани.
Этиология. В качестве возбудителей фигурируют стрептококки, стафилококки, пневмококки и микроорганизмы специфических инфекций (туберкулезная палочка, бледная трепонема, вирусы гриппа и др.).
Патологическая анатомия и патогенез. Патологоанатомические изменения хрящей гортани определяются различной резистентностью к инфекции наружного и внутреннего слоев надхрящницы. Наружные слои более устойчивы к инфекции и реагируют на ее внедрение лишь некоторой инфильтрацией и пролиферацией клеток соединительной ткани, в то время как внутренние слои, обеспечивающие васкуляризацию и рост хрящей гортани, менее устойчивы к инфекции. При воспалении надхрящницы между этими слоями, с одной стороны, и хрящом возникает прослойка гноя, которая отделяет надхрящницу от хряща, что лишает его трофического и иммунозащитного влияния надхрящницы и, как следствие, ведет к некрозу хряща и секвестрации (хондрит). Таким образом, поражаются в основном гиалиновые хрящи, которые не снабжены сосудами, а питаются через сосудистую систему надхрящницы.
Классификация хондроперихондритов гортани:
• Первичные хондроперихондриты гортани:♦ травматические;
♦ возникшие вследствие латентной инфекции;
♦ метастатические как осложнения общих инфекций (сыпной и брюшной тиф, грипп, пневмония, послеродовый сепсис и др.).
• Вторичные хондроперихондриты гортани:
♦ осложнения банальных острых ларингитов;
♦ осложнения банальных хронических ларингитов;
♦ осложнения специфических заболеваний гортани.
Этиология. В качестве возбудителей фигурируют стрептококки, стафилококки, пневмококки и микроорганизмы специфических инфекций (туберкулезная палочка, бледная трепонема, вирусы гриппа и др.).
Патологическая анатомия и патогенез. Патологоанатомические изменения хрящей гортани определяются различной резистентностью к инфекции наружного и внутреннего слоев надхрящницы. Наружные слои более устойчивы к инфекции и реагируют на ее внедрение лишь некоторой инфильтрацией и пролиферацией клеток соединительной ткани, в то время как внутренние слои, обеспечивающие васкуляризацию и рост хрящей гортани, менее устойчивы к инфекции. При воспалении надхрящницы между этими слоями, с одной стороны, и хрящом возникает прослойка гноя, которая отделяет надхрящницу от хряща, что лишает его трофического и иммунозащитного влияния надхрящницы и, как следствие, ведет к некрозу хряща и секвестрации (хондрит). Таким образом, поражаются в основном гиалиновые хрящи, которые не снабжены сосудами, а питаются через сосудистую систему надхрящницы.
