Страница:
У детей оперативное удаление мембраны проводят только при явных признаках дыхательной недостаточности, являющейся препятствием для нормального физического развития организма и фактором риска в отношении возникновения острой асфиксии при простудных заболеваниях. Во всех других случаях оперативное лечение откладывают до полного развития гортани, т. е. до 20–22 лет. При полной или субтотальной диафрагме гортани жизнь новорожденного может быть спасена лишь немедленной перфорацией мембраны, которую можно произвести ларингоскопом диаметром 3 мм или, при соответствующих условиях, трахеотомией.
Врожденные кисты гортани
Ларингоцеле
Гортанный врожденный стридор
Ларингомаляция
Нервно-мышечные дисфункции гортани
Сенсорные дисфункции гортани
Врожденные кисты гортани
Они возникают значительно реже, чем кисты приобретенные, развивающиеся в постнатальном онтогенезе в результате заболеваний гортани (ретенционные, лимфогенные, посттравматические и др.). Иногда кисты интенсивно растут в период внутриутробного развития плода и достигают значительных размеров, в результате чего сразу после рождения ребенка возникает асфиксия и наступает смерть. В других случаях эти кисты развиваются более или менее медленно, вызывая расстройство дыхания или нарушение глотания при кормлении. Истинная киста – это полость, стенки которой включают практически все слои эпидермоидных образований: в ее полости имеется выстилка из многослойного плоского эпителия с разной степенью кератоза, слущенный эпителий и кристаллы холестерина. Под эпидермисом имеется соединительнотканный слой, а снаружи киста покрыта слизистой оболочкой гортани (см. цветную вклейку, рис. 26, 1 ).
Большинство врожденных кист проявляются нарушением функции гортани между 3-м и 15-м месяцами после рождения. Наиболее характерен гортанный стридор (см. далее). Дыхательные нарушения, обусловленные врожденными кистами гортани, нарастают постепенно, в то время как расстройства, возникающие вследствие пороков развития надгортанника, по мере консолидации связочного и хрящевого аппарата, укрепления внутригортанных мышц, постепенно уменьшаются.
Кисты, как правило, возникают в области входа в гортань, откуда они распространяются вниз, выполняя собой грушевидные синусы, желудочки гортани и межчерпаловидное пространство, пронизывая черпалонадгортанные складки. Нередко врожденные кисты локализуются на голосовой складке (см. цветную вклейку, рис. 26, 1 ).
Разновидностью врожденной кисты гортани является так называемая бороздка (узкая выемка на поверхности голосовой складки параллельно ее свободному краю (2). Эта киста обнаруживается лишь при стробоскопии, при которой она выявляется при фонации своей ригидностью и обособленным от истинной голосовой складки колебанием.
Диагноз и лечение устанавливают при прямой ларингоскопии, во время которой возможны пункция кисты, ее вскрытие (см. цветную вклейку, рис. 27), частичное удаление ее стенки и таким образом предотвращение асфиксии грудного ребенка. При больших кистах ее пункцию производят снаружи, через кожу, чем предотвращается инфицирование.
Большинство врожденных кист проявляются нарушением функции гортани между 3-м и 15-м месяцами после рождения. Наиболее характерен гортанный стридор (см. далее). Дыхательные нарушения, обусловленные врожденными кистами гортани, нарастают постепенно, в то время как расстройства, возникающие вследствие пороков развития надгортанника, по мере консолидации связочного и хрящевого аппарата, укрепления внутригортанных мышц, постепенно уменьшаются.
Кисты, как правило, возникают в области входа в гортань, откуда они распространяются вниз, выполняя собой грушевидные синусы, желудочки гортани и межчерпаловидное пространство, пронизывая черпалонадгортанные складки. Нередко врожденные кисты локализуются на голосовой складке (см. цветную вклейку, рис. 26, 1 ).
Разновидностью врожденной кисты гортани является так называемая бороздка (узкая выемка на поверхности голосовой складки параллельно ее свободному краю (2). Эта киста обнаруживается лишь при стробоскопии, при которой она выявляется при фонации своей ригидностью и обособленным от истинной голосовой складки колебанием.
Диагноз и лечение устанавливают при прямой ларингоскопии, во время которой возможны пункция кисты, ее вскрытие (см. цветную вклейку, рис. 27), частичное удаление ее стенки и таким образом предотвращение асфиксии грудного ребенка. При больших кистах ее пункцию производят снаружи, через кожу, чем предотвращается инфицирование.
Ларингоцеле
Ларингоцеле – кистовидная содержащая воздух опухоль, развивающаяся на уровне желудочков гортани при определенной предрасположенности к этому пороку. Встречается редко, преимущественно у мужчин в среднем возрасте. Первым описал хирург наполеоновской армии Larey, который наблюдал его у жителей Египта во время Египетской экспедиции Наполеона 1798–1801 гг. В. Л. Грубер[48] в 1857 г. доказал, что филогенетически ларингоцеле является аналогом так называемых воздушных мешков у антропоидных обезьян – орангутанов и горилл. Термин «ларингоцеле» был введен Р. Вирховым в 1867 г.
По локализации ларингоцеле делятся на внутренние, наружные и смешанные. Возникнув первоначально в области желудочков гортани, ларингоцеле распространяется в направлении преддверия гортани и в переднелатеральную область шеи. Мешковидная опухоль формируется благодаря грыжевидному выпячиванию слизистой оболочки желудочка гортани, которое проникает в толщу тканей либо через щель в щитоподъязычной мембране, либо путем расслоения ее в местах наименьшей ее прочности.
Этиология. По происхождению ларингоцеле делят на истинные (врожденные), обусловленные аномалией эмбрионального развития гортани, и симптоматические, т. е. приобретенные в результате возникновения в гортани каких-либо препятствий выдыхаемой воздушной струе (опухоль, гранулема, рубцовый стеноз и др.). В норме желудочки гортани не содержат воздуха, а их стенки плотно соприкасаются друг с другом. В определенных условиях, особенно при форсированном выдохе и недостаточном раскрытии дыхательной щели и сближении складок преддверия, выдыхаемый воздух проникает в желудочки гортани и под давлением их раскрывает, растягивая и истончая слизистую оболочку и подслизистый слой. Многократное повторение этого явления приводит к образованию ларингоцеле. Обычно такой механизм образования приобретенных ларингоцеле наблюдается у стеклодувов, трубачей, иногда и у певцов.
Согласно N. Costinescu (1964), дивертикулы гортани, из которых при соответствующих условиях могут образоваться ларингоцеле гортани, – явление далеко не редкое. Так, почти у всех детей на аутопсии обнаруживаются распространяющиеся вверх дивертикулы, а по данным Кордолевы (Kordoleva), у 25 % взрослых имеются дивертикулы гортани, достигающие области подъязычно-надгортанной мембраны, в то время как ни у кого из аутопсированных при жизни ларингоцеле не обнаруживались.
Диагноз устанавливают при ларингоскопии и осмотре передней поверхности шеи. Внутреннее ларингоцеле представляет собой припухлость, покрытую нормальной слизистой оболочкой, расположенную на уровне желудочка и черпало-надгортанной складки. Эта припухлость может занимать большую часть преддверия гортани, прикрывая голосовые складки и вызывая нарушения дыхания и голосообразования. Наружное ларингоцеле развивается медленно – в течение многих месяцев и даже лет. Располагается на переднебоковой поверхности шеи, на гортани или спереди от грудиноключично-сосцевидной мышцы. Оно имеет вид овальной припухлости, покрытой нормальной кожей. При пальпации опухоли симптом крепитации, как при подкожной эмфиземе, не выявляется; припухлость безболезненна, не спаяна с окружающими тканями, при надавливании на опухоль она уменьшается в размерах, при прекращении давления она быстро приобретает прежнюю форму, при натуживании увеличивается, наполнение ларингоцеле воздухом происходит бесшумно. При пальпации опухоли над верхним краем щитовидного хряща можно определить впадину, которая ведет к тому месту, в области которого ножка ларингоцеле пронизывает щитовидную мембрану. При перкуссии опухоли выявляется тимпанический звук. При фонации или глотании внутреннее ларингоцеле опорожняется бесшумно, в то время как выход воздуха из наружного ларингоцеле сопровождается характерным шумом, производимым воздушной струей. Этот шум может быть услышан на расстоянии или выслушиваться при помощи фонендоскопа.
При рентгенологическом исследовании ларингоцеле визуализируется как округлоовальное просветление разной плотности с одной или обеих сторон около гортани с четко очерченными границами либо только в области проекции желудочков гортани, либо распространяющееся кнаружи от большого рога щитовидного хряща и латеральнее последнего (рис. 20.16); при боковой проекции это просветление может распространяться до подъязычной кости, отодвигая кзади черпалонадгортанную складку, однако во всех случаях ларингоцеле сохраняет связь с желудочком гортани (рис. 20.17).
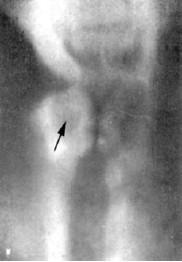
Рис. 20.16. Рентгенологическое изображение ларингоцеле овальной формы в прямой проекции, расположенного латеральнее правой пластинки щитовидного хряща
Случайное обнаружение ларингоцеле всегда должно настораживать врача в отношении вторичного происхождения этой аномалии в результате наличия опухоли в области желудочка гортани или иной гортанной локализации. Сочетание ларингоцеле и рака гортани – явление нередкое, описанное многими авторами (Lebogren – 15 %; Meda – 1 %; Leroux – 8 %; Rogeon – 7 %).
Дифференциальную диагностику проводят с кистами преддверия гортани, доброкачественными и злокачественными опухолями, инфекционными гранулемами и другими пороками развития гортани.
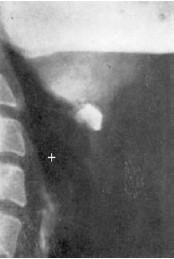
Рис. 20.17. Ларингоцеле, расположенное в гортаноглотке между подъязычной костью и щитовидным хрящом (боковая проекция)
Лечение заключается в иссечении из наружного доступа воздушного мешка, который легко отделяется от окружающих тканей, не будучи с ними спаянным. Некоторые авторы предлагают удалять ларингоцеле эндоларингеальным способом, который в значительной степени облегчен в связи с введением в широкую практику микроларингохирургической техники. Однако при эндоларингеальном способе не исключены рецидивы ларингоцеле. Для профилактики инфекционных осложнений в послеоперационном периоде назначают антибиотики и антигистаминные препараты.
По локализации ларингоцеле делятся на внутренние, наружные и смешанные. Возникнув первоначально в области желудочков гортани, ларингоцеле распространяется в направлении преддверия гортани и в переднелатеральную область шеи. Мешковидная опухоль формируется благодаря грыжевидному выпячиванию слизистой оболочки желудочка гортани, которое проникает в толщу тканей либо через щель в щитоподъязычной мембране, либо путем расслоения ее в местах наименьшей ее прочности.
Этиология. По происхождению ларингоцеле делят на истинные (врожденные), обусловленные аномалией эмбрионального развития гортани, и симптоматические, т. е. приобретенные в результате возникновения в гортани каких-либо препятствий выдыхаемой воздушной струе (опухоль, гранулема, рубцовый стеноз и др.). В норме желудочки гортани не содержат воздуха, а их стенки плотно соприкасаются друг с другом. В определенных условиях, особенно при форсированном выдохе и недостаточном раскрытии дыхательной щели и сближении складок преддверия, выдыхаемый воздух проникает в желудочки гортани и под давлением их раскрывает, растягивая и истончая слизистую оболочку и подслизистый слой. Многократное повторение этого явления приводит к образованию ларингоцеле. Обычно такой механизм образования приобретенных ларингоцеле наблюдается у стеклодувов, трубачей, иногда и у певцов.
Согласно N. Costinescu (1964), дивертикулы гортани, из которых при соответствующих условиях могут образоваться ларингоцеле гортани, – явление далеко не редкое. Так, почти у всех детей на аутопсии обнаруживаются распространяющиеся вверх дивертикулы, а по данным Кордолевы (Kordoleva), у 25 % взрослых имеются дивертикулы гортани, достигающие области подъязычно-надгортанной мембраны, в то время как ни у кого из аутопсированных при жизни ларингоцеле не обнаруживались.
Диагноз устанавливают при ларингоскопии и осмотре передней поверхности шеи. Внутреннее ларингоцеле представляет собой припухлость, покрытую нормальной слизистой оболочкой, расположенную на уровне желудочка и черпало-надгортанной складки. Эта припухлость может занимать большую часть преддверия гортани, прикрывая голосовые складки и вызывая нарушения дыхания и голосообразования. Наружное ларингоцеле развивается медленно – в течение многих месяцев и даже лет. Располагается на переднебоковой поверхности шеи, на гортани или спереди от грудиноключично-сосцевидной мышцы. Оно имеет вид овальной припухлости, покрытой нормальной кожей. При пальпации опухоли симптом крепитации, как при подкожной эмфиземе, не выявляется; припухлость безболезненна, не спаяна с окружающими тканями, при надавливании на опухоль она уменьшается в размерах, при прекращении давления она быстро приобретает прежнюю форму, при натуживании увеличивается, наполнение ларингоцеле воздухом происходит бесшумно. При пальпации опухоли над верхним краем щитовидного хряща можно определить впадину, которая ведет к тому месту, в области которого ножка ларингоцеле пронизывает щитовидную мембрану. При перкуссии опухоли выявляется тимпанический звук. При фонации или глотании внутреннее ларингоцеле опорожняется бесшумно, в то время как выход воздуха из наружного ларингоцеле сопровождается характерным шумом, производимым воздушной струей. Этот шум может быть услышан на расстоянии или выслушиваться при помощи фонендоскопа.
При рентгенологическом исследовании ларингоцеле визуализируется как округлоовальное просветление разной плотности с одной или обеих сторон около гортани с четко очерченными границами либо только в области проекции желудочков гортани, либо распространяющееся кнаружи от большого рога щитовидного хряща и латеральнее последнего (рис. 20.16); при боковой проекции это просветление может распространяться до подъязычной кости, отодвигая кзади черпалонадгортанную складку, однако во всех случаях ларингоцеле сохраняет связь с желудочком гортани (рис. 20.17).

Рис. 20.16. Рентгенологическое изображение ларингоцеле овальной формы в прямой проекции, расположенного латеральнее правой пластинки щитовидного хряща
Случайное обнаружение ларингоцеле всегда должно настораживать врача в отношении вторичного происхождения этой аномалии в результате наличия опухоли в области желудочка гортани или иной гортанной локализации. Сочетание ларингоцеле и рака гортани – явление нередкое, описанное многими авторами (Lebogren – 15 %; Meda – 1 %; Leroux – 8 %; Rogeon – 7 %).
Дифференциальную диагностику проводят с кистами преддверия гортани, доброкачественными и злокачественными опухолями, инфекционными гранулемами и другими пороками развития гортани.

Рис. 20.17. Ларингоцеле, расположенное в гортаноглотке между подъязычной костью и щитовидным хрящом (боковая проекция)
Лечение заключается в иссечении из наружного доступа воздушного мешка, который легко отделяется от окружающих тканей, не будучи с ними спаянным. Некоторые авторы предлагают удалять ларингоцеле эндоларингеальным способом, который в значительной степени облегчен в связи с введением в широкую практику микроларингохирургической техники. Однако при эндоларингеальном способе не исключены рецидивы ларингоцеле. Для профилактики инфекционных осложнений в послеоперационном периоде назначают антибиотики и антигистаминные препараты.
Гортанный врожденный стридор
Этот синдром появляется непосредственно после рождения или в первые недели жизни новорожденного, он характеризуется выраженным нарушением дыхательной функции гортани, сопровождающимся стридорозным звуком.
Причины врожденного стридора гортани: 1) сдавление трахеи гипертрофированной вилочковой или щитовидной железой либо сдавление бронха стволом аорты или легочными артериями; 2) пороки развития надгортанника, тканей преддверия гортани, щитовидного хряща или колец трахеи, кисты и диафрагмы гортани, макроглоссия, микрогнатия с дислокацией языка в сторону входа в гортань; 3) врожденный папилломатоз гортани; 4) паралич возвратных нервов и анкилоз перстнечерпаловидных суставов, возникающие в результате интранатальной травмы.
Стридор проявляется при так называемой ларингомаляции, при которой хрящи гортани представляют собой весьма мягкие и эластичные образования, что вызывает их втягивание в просвет гортани на вдохе под воздействием отрицательного давления. Особенно интенсивно западает в просвет гортани надгортанник, это вызывает обструкцию гортани и стридорозный звук на вдохе. Эти органические и функциональные нарушения при ларингомаляции наблюдаются у детей, больных рахитом, матери которых во время беременности не соблюдали режим питания, способствующий нормальному развитию плода (дефицит витаминов, кальция, фосфора и других микроэлементов, углеводов), или перенесли какое-либо заболевание, пагубно влияющее на развитие будущего ребенка. Гортанный врожденный стридор может быть обусловлен спазмофилией, также являющейся одним из проявлений рахита, т. е. нарушения кальциевого обмена.
Симптомы и клиническое течение. Основным проявлением стридора является характерный громкий звук, возникающий на вдохе в фальцетной тональности при прорыве воздуха через спазмированную гортань. На выдохе этот звук приобретает характер высокочастотного белого шума, похожего на тот, который используют при маскировке слуха. Стридор обнаруживается сразу после рождения или спустя несколько недель. Во сне его выраженность снижается, во время плача и крика ребенка – усиливается. Вдох более затруднителен, чем выдох. У таких детей звучность голоса вне приступа стридора не нарушена. При возникновении стридора происходит нарушение дыхания с появлением признаков асфиксии: цианоз, дезориентация в окружающей обстановке, неузнавание близких людей, вплоть до потери сознания, при котором, однако, спазм гортани проходит и состояние ребенка возвращается к нормальному. Приступы возникают периодически с разной частотой в течение 2–3 месяцев после рождения и, если их причиной служат функциональные нарушения, выраженность их постепенно снижается и к концу второго года жизни они полностью исчезают.
Диагностика незатруднительна, однако диагноз может быть окончательно установлен лишь после прямой ларингоскопии и трахеобронхоскопии, а в некоторых случаях – только после проведения тщательного рентгенологического обследования ребенка. Дифференциальная диагностика проводится с истинным и ложным крупом, вульгарным ларингитом, папилломатозом гортани, заглоточным абсцессом и другими объемными процессами в области гортани и шеи.
Лечение заключается в обеспечении ребенку нормальной в психическом отношении обстановки, полноценного питания, в проведении мер по нормализации витаминного и минерального обмена. Серьезное внимание уделяют профилактике острых респираторных заболеваний.
Прогноз благоприятный, за исключением случаев острого стеноза или резко выраженных структурных пороков гортани, при которых прогноз становится серьезным.
Причины врожденного стридора гортани: 1) сдавление трахеи гипертрофированной вилочковой или щитовидной железой либо сдавление бронха стволом аорты или легочными артериями; 2) пороки развития надгортанника, тканей преддверия гортани, щитовидного хряща или колец трахеи, кисты и диафрагмы гортани, макроглоссия, микрогнатия с дислокацией языка в сторону входа в гортань; 3) врожденный папилломатоз гортани; 4) паралич возвратных нервов и анкилоз перстнечерпаловидных суставов, возникающие в результате интранатальной травмы.
Стридор проявляется при так называемой ларингомаляции, при которой хрящи гортани представляют собой весьма мягкие и эластичные образования, что вызывает их втягивание в просвет гортани на вдохе под воздействием отрицательного давления. Особенно интенсивно западает в просвет гортани надгортанник, это вызывает обструкцию гортани и стридорозный звук на вдохе. Эти органические и функциональные нарушения при ларингомаляции наблюдаются у детей, больных рахитом, матери которых во время беременности не соблюдали режим питания, способствующий нормальному развитию плода (дефицит витаминов, кальция, фосфора и других микроэлементов, углеводов), или перенесли какое-либо заболевание, пагубно влияющее на развитие будущего ребенка. Гортанный врожденный стридор может быть обусловлен спазмофилией, также являющейся одним из проявлений рахита, т. е. нарушения кальциевого обмена.
Симптомы и клиническое течение. Основным проявлением стридора является характерный громкий звук, возникающий на вдохе в фальцетной тональности при прорыве воздуха через спазмированную гортань. На выдохе этот звук приобретает характер высокочастотного белого шума, похожего на тот, который используют при маскировке слуха. Стридор обнаруживается сразу после рождения или спустя несколько недель. Во сне его выраженность снижается, во время плача и крика ребенка – усиливается. Вдох более затруднителен, чем выдох. У таких детей звучность голоса вне приступа стридора не нарушена. При возникновении стридора происходит нарушение дыхания с появлением признаков асфиксии: цианоз, дезориентация в окружающей обстановке, неузнавание близких людей, вплоть до потери сознания, при котором, однако, спазм гортани проходит и состояние ребенка возвращается к нормальному. Приступы возникают периодически с разной частотой в течение 2–3 месяцев после рождения и, если их причиной служат функциональные нарушения, выраженность их постепенно снижается и к концу второго года жизни они полностью исчезают.
Диагностика незатруднительна, однако диагноз может быть окончательно установлен лишь после прямой ларингоскопии и трахеобронхоскопии, а в некоторых случаях – только после проведения тщательного рентгенологического обследования ребенка. Дифференциальная диагностика проводится с истинным и ложным крупом, вульгарным ларингитом, папилломатозом гортани, заглоточным абсцессом и другими объемными процессами в области гортани и шеи.
Лечение заключается в обеспечении ребенку нормальной в психическом отношении обстановки, полноценного питания, в проведении мер по нормализации витаминного и минерального обмена. Серьезное внимание уделяют профилактике острых респираторных заболеваний.
Прогноз благоприятный, за исключением случаев острого стеноза или резко выраженных структурных пороков гортани, при которых прогноз становится серьезным.
Ларингомаляция
Ларингомаляция – порок развития гортани, при котором происходит пролапс тканей преддверия в ее просвет во время вдоха, обусловленный их ненормальной податливостью или вследствие нервно-мышечной недостаточности гортани (Цветков Э. А., 1999; Степанова Ю. Е., 2003; Петруничев А. Ю., 2003, 2004).
Этиология. В литературе рассматривают две причины возникновения этого дефекта – генетически обусловленную ларингомаляцию и приобретенную. Первая причина, согласно мнению Мак-Кьюсика, обусловлена аутосомно-доминант-ным характером наследования, вторая – это следствие воздействия на плод во внутриутробном периоде неблагоприятных факторов, различных нервно-мышечных дисфункций желудка и пищевода (гастроэзофагальный рефлюкс) и др. Как отмечает А. Ю. Петруничев (2004), ряд авторов считают причиной возникновения ларингомаляции у взрослых увеличение потока воздуха, проходящего через гортань у спортсменов во время экстремальных физических нагрузок, либо нарушение иннервации мышечного аппарата гортани.
Симптомы и клиническое течение. Наиболее частым симптомом является инспираторный стридор. По данным А. Ю. Петруничева (2004), из 96 детей, направленных на кафедру ЛОР-болезней педиатрической академии для дифференциальной диагностики этого феномена, у 18 пациентов была обнаружена ларингомаляция. Другие проявления заболевания: одышка, особенно при физической нагрузке, гиподинамия, отставание в развитии, поперхивание, сонное апноэ, осложнения со стороны легких и сердца и даже синдром внезапной смерти ребенка. Часто ларингомаляция сочетается с врожденным гортанным стридором.
Обычно в связи с возрастным развитием гортани, в ходе которого уплотняется ее хрящевой скелет, укрепляются мышечный, связочный и фиброзный аппараты, признаки ларингомаляции исчезают к 2–3 годам жизни ребенка. Способствуют этому ранняя диагностика и проведение лечебно-реабилитационных мероприятий. Однако в их отсутствие восстановление структур гортани может задерживаться на достаточно длительные сроки. В этом случае наблюдаются отставание физического развития ребенка, частые простудные заболевания, усиливающие симптомы ларингомаляции, нарушения функции внешнего дыхания и другие аномалии, связанные с данной патологией, что в результате искажает нормальный образ жизни человека и приобретает не только медицинское, но и социальное значение.
Согласно исследованиям Э. А. Цветкова и А. Ю. Петруничева, клиническая и патогенетическая характеристика ларингомаляции определяется следующими постулатами:
1. Признаками ларингомаляции являются не только известные гортанные симптомы, но и гастроэзофагеальный рефлюкс и воронкообразная деформация грудной клетки ребенка.
2. Макроструктурные аномалии гортани при ларингомаляции могут сохраняться и у детей старшего возраста, и даже у взрослых, отрицательно воздействуя на функции гортани и организма в целом.
3. В развитии ларингомаляции определенную роль играют диспластические процессы соединительной ткани.
4. Не менее 25 % случаев ларингомаляции представлены семейными формами, что свидетельствует о наследственном характере этого заболевания.
Исследования, проведенные А. Ю. Петруничевым, позволили получить уникальные данные о динамике морфофункциональной компенсации ларингомаляции. Обследованные были разделены на пять групп.[49]
Первая группа: увеличение вертикального размера клиновидных хрящей, сочетающееся с истончением черпалонадгортанных складок (рис. 20.18, 1, 2).
Вторая группа: черпалонадгортанные складки истончены в верхних отделах и прикреплены высоко к надгортаннику. В этой же группе отмечен вариант, при котором черпалонадгортанные складки также истончены и выглядят «парусами», которые оттянуты за середину к боковым стенкам глотки (2).
Третья группа: надгортанник свернут и подтянут кзади короткими черпало-надгортанными складками (3).
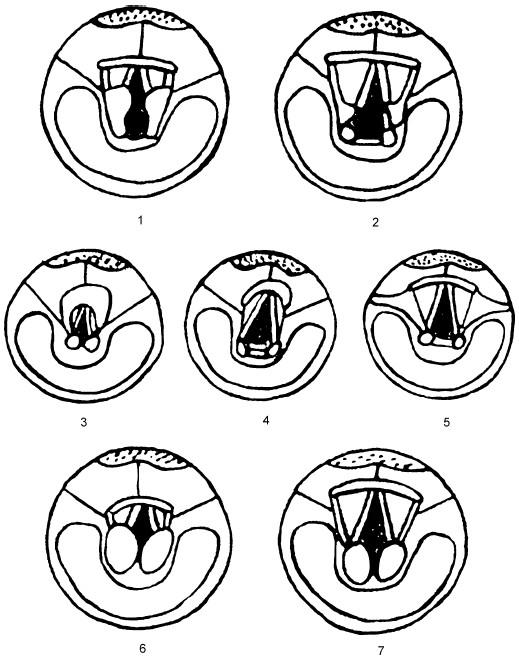
Рис. 20.18. Адаптированные схемы эндоскопических признаков анатомо-функциональной компенсации ларингомаляции у детей и взрослых (по Петруничеву А. Ю., 2004): 1 – изменение клиновидных хрящей при ларингомаляции у детей; 2 – изменения у взрослых; 3 – укорочение черпалонадгортанных складок у детей при ларингомаляции с деформацией надгортанника; 4, 5 – изменения у взрослых; 6 – избыток слизистой оболочки задних отделов преддверия гортани у ребенка с ларингомаляцией; 7 – изменения у взрослых
Четвертая группа: форма надгортанника обычная, но при фонации он свободно отклоняется вперед, ложась на корень языка. Его стебель значимо выступает при этом в просвет гортани, а черпалонадгортанные складки распластываются по его боковым поверхностям (рис. 20.19).
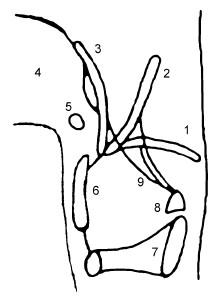
Рис. 20.19. Компенсация западения надгортанника при ларингомаляции (по Петруничеву А. Ю., 2004):
1 – западение надгортанника при ларингомаляции; 2 – нормальное положение надгортанника при дыхании; 3 – отклонение надгортанника вперед у взрослого при фонации (компенсация ларингомаляции); 4 – корень языка; 5 – подъязычная кость; 6 – щитовидный хрящ; 7 – перстневидный хрящ; 8 – черпаловидный хрящ; 9 – черпалонадгортанная складка
Пятая группа: избыток тканей задних отделов преддверия гортани (см. рис. 20.18, 6, 7).
Диагностика предусматривает системный подход к проблеме, разработку которого осуществил А. Ю. Петруничев (2004). Предлагаемый автором метод имеет универсальное значение, поскольку может быть применим для диагностики не только ларингомаляции, но и других пороков развития гортани. Этот метод включает: 1) учет жалоб, сбор данных анамнеза болезни и жизни ребенка, чаще всего получаемых от родителей ребенка; при анамнезе учитывают и возможность наследования заболевания; 2) проведение эндофиброларингоскопии через нос; 3) рентгенографию шеи (гортани) в боковой проекции; 4) проведение прямой опорной ларингоскопии под наркозом (по особым показаниям); 5) общее физическое обследование ребенка; 6) при необходимости, физикальное обследование родителей и других ближайших родственников ребенка на предмет установления факта наследования заболевания.
Формулировать диагнозы ларингомаляции А. Ю. Петруничев предлагает в соответствии с разработанной им классификацией (2004):
• по степени – легкая и тяжелая;
• по стадии – компенсации, субкомпенсации и декомпенсации;
• по клиническому течению – типичное и атипичное (тяжелое, бессимптомное, затяжное).
Прогноз при ларингомаляции благоприятный, но при выраженных формах, особенно при затяжных, может быть сомнительным как в отношении тяжелых респираторных осложнений, так и в отношении полноценной голосовой функции.
Лечение в основном такое же, как и при врожденном стридоре. При выраженных анатомических изменениях, существенно нарушающих дыхательную и голосообразовательную функцию гортани, показано хирургическое вмешательство, направленное на укрепление стенок преддверия гортани.
Этиология. В литературе рассматривают две причины возникновения этого дефекта – генетически обусловленную ларингомаляцию и приобретенную. Первая причина, согласно мнению Мак-Кьюсика, обусловлена аутосомно-доминант-ным характером наследования, вторая – это следствие воздействия на плод во внутриутробном периоде неблагоприятных факторов, различных нервно-мышечных дисфункций желудка и пищевода (гастроэзофагальный рефлюкс) и др. Как отмечает А. Ю. Петруничев (2004), ряд авторов считают причиной возникновения ларингомаляции у взрослых увеличение потока воздуха, проходящего через гортань у спортсменов во время экстремальных физических нагрузок, либо нарушение иннервации мышечного аппарата гортани.
Симптомы и клиническое течение. Наиболее частым симптомом является инспираторный стридор. По данным А. Ю. Петруничева (2004), из 96 детей, направленных на кафедру ЛОР-болезней педиатрической академии для дифференциальной диагностики этого феномена, у 18 пациентов была обнаружена ларингомаляция. Другие проявления заболевания: одышка, особенно при физической нагрузке, гиподинамия, отставание в развитии, поперхивание, сонное апноэ, осложнения со стороны легких и сердца и даже синдром внезапной смерти ребенка. Часто ларингомаляция сочетается с врожденным гортанным стридором.
Обычно в связи с возрастным развитием гортани, в ходе которого уплотняется ее хрящевой скелет, укрепляются мышечный, связочный и фиброзный аппараты, признаки ларингомаляции исчезают к 2–3 годам жизни ребенка. Способствуют этому ранняя диагностика и проведение лечебно-реабилитационных мероприятий. Однако в их отсутствие восстановление структур гортани может задерживаться на достаточно длительные сроки. В этом случае наблюдаются отставание физического развития ребенка, частые простудные заболевания, усиливающие симптомы ларингомаляции, нарушения функции внешнего дыхания и другие аномалии, связанные с данной патологией, что в результате искажает нормальный образ жизни человека и приобретает не только медицинское, но и социальное значение.
Согласно исследованиям Э. А. Цветкова и А. Ю. Петруничева, клиническая и патогенетическая характеристика ларингомаляции определяется следующими постулатами:
1. Признаками ларингомаляции являются не только известные гортанные симптомы, но и гастроэзофагеальный рефлюкс и воронкообразная деформация грудной клетки ребенка.
2. Макроструктурные аномалии гортани при ларингомаляции могут сохраняться и у детей старшего возраста, и даже у взрослых, отрицательно воздействуя на функции гортани и организма в целом.
3. В развитии ларингомаляции определенную роль играют диспластические процессы соединительной ткани.
4. Не менее 25 % случаев ларингомаляции представлены семейными формами, что свидетельствует о наследственном характере этого заболевания.
Исследования, проведенные А. Ю. Петруничевым, позволили получить уникальные данные о динамике морфофункциональной компенсации ларингомаляции. Обследованные были разделены на пять групп.[49]
Первая группа: увеличение вертикального размера клиновидных хрящей, сочетающееся с истончением черпалонадгортанных складок (рис. 20.18, 1, 2).
Вторая группа: черпалонадгортанные складки истончены в верхних отделах и прикреплены высоко к надгортаннику. В этой же группе отмечен вариант, при котором черпалонадгортанные складки также истончены и выглядят «парусами», которые оттянуты за середину к боковым стенкам глотки (2).
Третья группа: надгортанник свернут и подтянут кзади короткими черпало-надгортанными складками (3).

Рис. 20.18. Адаптированные схемы эндоскопических признаков анатомо-функциональной компенсации ларингомаляции у детей и взрослых (по Петруничеву А. Ю., 2004): 1 – изменение клиновидных хрящей при ларингомаляции у детей; 2 – изменения у взрослых; 3 – укорочение черпалонадгортанных складок у детей при ларингомаляции с деформацией надгортанника; 4, 5 – изменения у взрослых; 6 – избыток слизистой оболочки задних отделов преддверия гортани у ребенка с ларингомаляцией; 7 – изменения у взрослых
Четвертая группа: форма надгортанника обычная, но при фонации он свободно отклоняется вперед, ложась на корень языка. Его стебель значимо выступает при этом в просвет гортани, а черпалонадгортанные складки распластываются по его боковым поверхностям (рис. 20.19).

Рис. 20.19. Компенсация западения надгортанника при ларингомаляции (по Петруничеву А. Ю., 2004):
1 – западение надгортанника при ларингомаляции; 2 – нормальное положение надгортанника при дыхании; 3 – отклонение надгортанника вперед у взрослого при фонации (компенсация ларингомаляции); 4 – корень языка; 5 – подъязычная кость; 6 – щитовидный хрящ; 7 – перстневидный хрящ; 8 – черпаловидный хрящ; 9 – черпалонадгортанная складка
Пятая группа: избыток тканей задних отделов преддверия гортани (см. рис. 20.18, 6, 7).
Диагностика предусматривает системный подход к проблеме, разработку которого осуществил А. Ю. Петруничев (2004). Предлагаемый автором метод имеет универсальное значение, поскольку может быть применим для диагностики не только ларингомаляции, но и других пороков развития гортани. Этот метод включает: 1) учет жалоб, сбор данных анамнеза болезни и жизни ребенка, чаще всего получаемых от родителей ребенка; при анамнезе учитывают и возможность наследования заболевания; 2) проведение эндофиброларингоскопии через нос; 3) рентгенографию шеи (гортани) в боковой проекции; 4) проведение прямой опорной ларингоскопии под наркозом (по особым показаниям); 5) общее физическое обследование ребенка; 6) при необходимости, физикальное обследование родителей и других ближайших родственников ребенка на предмет установления факта наследования заболевания.
Формулировать диагнозы ларингомаляции А. Ю. Петруничев предлагает в соответствии с разработанной им классификацией (2004):
• по степени – легкая и тяжелая;
• по стадии – компенсации, субкомпенсации и декомпенсации;
• по клиническому течению – типичное и атипичное (тяжелое, бессимптомное, затяжное).
Прогноз при ларингомаляции благоприятный, но при выраженных формах, особенно при затяжных, может быть сомнительным как в отношении тяжелых респираторных осложнений, так и в отношении полноценной голосовой функции.
Лечение в основном такое же, как и при врожденном стридоре. При выраженных анатомических изменениях, существенно нарушающих дыхательную и голосообразовательную функцию гортани, показано хирургическое вмешательство, направленное на укрепление стенок преддверия гортани.
Нервно-мышечные дисфункции гортани
Гортань является функциональным центром ВДП, тонко реагирующим на незначительные нарушения ее иннервации, эндокринные дисфункции, различного рода психогенные факторы и профессиональные и бытовые вредности. В данном разделе мы остановимся на тех патологических состояниях гортани, при которых наиболее рельефно проявляются ее нервно-мышечные расстройства.
Сенсорные дисфункции гортани
К этим дисфункциям относятся гиперестезия, парестезия и гипестезия слизистой оболочки, которые могут возникать по самым разным причинам: местные воспалительные и неопластические процессы, эндокринные дисфункции, вторичные осложнения ряда общих инфекционных заболеваний, неврозы (в том числе истерия).
Гиперестезия и парестезия гортани в подавляющем большинстве случаев возникают при воспалительных заболеваниях слизистой оболочки и ее лимфоидного аппарата, а также при злокачественных и доброкачественных опухолях и кризах спинной сухотки. Как правило, такие изменения чувствительности слизистой оболочки сопровождаются аналогичными симптомами со стороны гортаноглотки и трахеи. Симптомом гиперестезии является повышенная чувствительность указанных анатомических образований к разнообразным факторам, в норме не вызывающим неприятных ощущений. Это боль, зуд, першение, вызываемые факторами, поступающими как извне (с вдыхаемым воздухом, напитками, пищей), так и изнутри, при попадании их через слизистую оболочку ВДП и пищеварительного тракта. К внешним факторам могут относиться сухой или влажный, горячий или холодный воздух, ничтожное содержание в нем частиц дыма или паров летучих веществ, ряд ароматических соединений. Раздражение этими веществами провоцирует мучительный сухой кашель. К эндогенным факторам, наряду с веществами, растворенными в лимфе крови, относится и слизь, выделяемая слизистыми железами ВДП и содержащая антигеноподобные вещества, поступившие в нее из крови и лимфы, что особенно характерно для приступов бронхиальной астмы.
Парестезии гортани характеризуются возникновением нетипичных, отличающихся от боли или зуда ощущений, появляющихся не только при воздействии внешних раздражителей, но и спонтанно в виде комка в горле, ощущения сдавления или, напротив, отсутствием ощущения прохождения воздуха по гортани. Чаще всего такие парестезии возникают у истероидных личностей или при некоторых психических заболеваниях. Дискомфорт, ощущение тугоподвижности и объективные затруднения при фонации, а также парестезии отмечаются при вторичном амилоидозе гортани[50], возникающем как осложнение туберкулеза легких, бронхоэктатической болезни и других хронических гнойных и специфических процессов в организме.
Гиперестезия и парестезия гортани в подавляющем большинстве случаев возникают при воспалительных заболеваниях слизистой оболочки и ее лимфоидного аппарата, а также при злокачественных и доброкачественных опухолях и кризах спинной сухотки. Как правило, такие изменения чувствительности слизистой оболочки сопровождаются аналогичными симптомами со стороны гортаноглотки и трахеи. Симптомом гиперестезии является повышенная чувствительность указанных анатомических образований к разнообразным факторам, в норме не вызывающим неприятных ощущений. Это боль, зуд, першение, вызываемые факторами, поступающими как извне (с вдыхаемым воздухом, напитками, пищей), так и изнутри, при попадании их через слизистую оболочку ВДП и пищеварительного тракта. К внешним факторам могут относиться сухой или влажный, горячий или холодный воздух, ничтожное содержание в нем частиц дыма или паров летучих веществ, ряд ароматических соединений. Раздражение этими веществами провоцирует мучительный сухой кашель. К эндогенным факторам, наряду с веществами, растворенными в лимфе крови, относится и слизь, выделяемая слизистыми железами ВДП и содержащая антигеноподобные вещества, поступившие в нее из крови и лимфы, что особенно характерно для приступов бронхиальной астмы.
Парестезии гортани характеризуются возникновением нетипичных, отличающихся от боли или зуда ощущений, появляющихся не только при воздействии внешних раздражителей, но и спонтанно в виде комка в горле, ощущения сдавления или, напротив, отсутствием ощущения прохождения воздуха по гортани. Чаще всего такие парестезии возникают у истероидных личностей или при некоторых психических заболеваниях. Дискомфорт, ощущение тугоподвижности и объективные затруднения при фонации, а также парестезии отмечаются при вторичном амилоидозе гортани[50], возникающем как осложнение туберкулеза легких, бронхоэктатической болезни и других хронических гнойных и специфических процессов в организме.
