Страница:
Последствия оставления инородных тел различны. Инородное тело может не вызвать никаких клинических проявлений и остаться не обнаруженным, но на это, естественно, ориентироваться нельзя. Значительно чаще инородные тела приводят к образованию спаек, воспалительных инфильтратов, абсцессов, они могут вызвать пролежни органов, кровотечение, непроходимость кишечника, перитонит. Исходы этих осложнений предсказать невозможно.
Непреднамеренно оставленные инородные тела можно разделить на 3 группы: 1) попавшие в организм до операции; 2) попавшие во время операции; 3) попавшие после операции. К первой группе относятся инородные тела, попавшие в результате самого патологического процесса или травмы. Это осколки снарядов и мин, пули, обломки других ранящих предметов, занесенные с ними пыжи, обрывки одежды пострадавшего и т. п. Попадает в брюшную полость и содержимое полых органов при их ранении или перфорации-плотные частицы пищи, фруктовые косточки, фекальные массы, конкременты желчных и мочевых путей, гельминты. Родившееся в брюнлгую полость плодное яйцо при трубном аборте, по сути дела, также является инородным телом. Оставление таких инородных тел имеет место в тех случаях, когда они не обнаруживаются в ходе операции. Обеспечение ассистентом возможности тщательного и методичного последовательного осмотра брюшной полости является единственным методом профилактики оставления необнаруженных инородных тел.
К инородным телам, попадающим в брюшную полость, внутренние органы и в ткани брюшной стенки после операции, относятся всевозможные виды дренажей и тампонов, введенных в ходе операции без должных мер предосторожности.
Условия, способствующие оставлению таких инородных тел (рис. 44):
- коротко обрезанные над уровнем кожи тампоны и дренажи;
- отсутствие фиксации или ненадежная фиксация этих предметов к коже;
- разрыв дренажей или тампонов под уровнем кожи. Для предупреждения этих осложнений ассистент должен
соблюдать следующие правила:
- длина наружной части тампонов и дренажей должна быть такой, чтобы их конец выступал над поверхностью кожи при максимальной амплитуде дыхательных экскурсий брюшной стеки и при максимально возможном вздутии живота, а также при любом изменении положения тела больного;
- все дренажи должны быть фиксированы к коже, что предупреждает не только их преждевременное выпадение или случайное извлечение наружу, но и ускользание внутрь; такая фиксация может быть произведена как с помощью специального шва, так и путем подвязывания к концам близлежащего кожного шва; привязывание дренажа должно быть прочным - нить должна слегка врезаться в стенку дренажа и немного суживать его просвет; в отдельных случаях для фиксации дренаж можно прошить;
- при вырезании в дренажной трубке боковых "окон" следует учитывать возможность их разрыва в этом слабом месте. Поперечник такого окна не должен превышать 1 /3 окружности трубки. Перед постановкой трубчатого дренажа, как и марлевого тампона, ассистент должен убедиться в его механической прочности и отсутствии скрытых надрывов. Аналогичные меры следует предпринимать и во время перевязок при смене дренажей и тампонов. Сказанное относится также к дренажам, оставляемым в просвете полых органов или их выводных протоков.
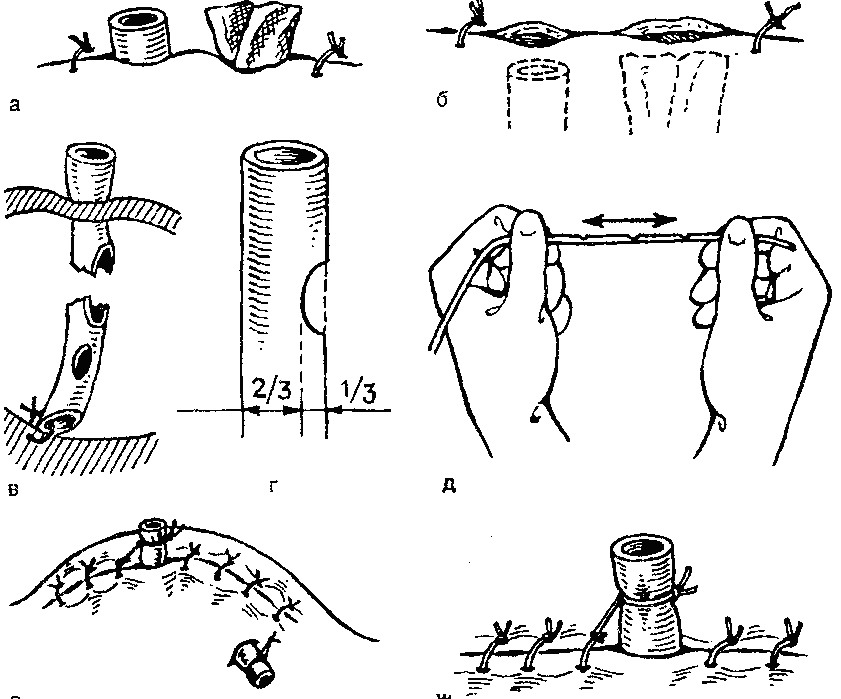 44. Некоторые причины оставления дренажей и тампонов в брюшной полости и меры предупреждения этих осложнений.
44. Некоторые причины оставления дренажей и тампонов в брюшной полости и меры предупреждения этих осложнений.
а, б - коротко обрезанные и не фиксированные к коже дренаж и тампон при глубоком входе или при парезе кишечника могут ускользнуть в брюшную полость; в -разрыв резиновой трубки под кожей при большом боковом окне; г - боковое окно не должно превышать 1/3 окружности трубки; д -перед установкой дренажа его надо проверить на прочность; е - дренажи и тампоны надо фиксировать к коже; ж - фиксация должна бытьнадежной.
Инородные тела, попавшие в брюшную полость в ходе операции, называют также забытыми инородными телами. Они тоже имеют различное происхождение.
В брюшную полость может попасть содержимое полых органов-конкременты, гельминты, пищевые массы и др. Для предотвращения оставления таких инородных тел ассистент должен отграничить вскрываемый полый орган большими салфетками так, чтобы его содержимое попадало только на марлю, после чего эти салфетки удаляют вместе с инородными телами, не допуская выпадения их в свободную брюшную полость. Для этого вначале приподнимают края салфетки, и ее содержимое оказывается как бы в мешке. Если конкременты из желчного пузыря или мочевыводящих путей извлекают пинцетом или щипцами, то их надо извлекать по одному; если ложкой, то под нее подкладывают салфетку. Упавшее в брюшную полость инородное тело должно быть немедленно найдено. Откладывать эти поиски нельзя, так как и инородное тело, и органы могут сместиться. Во время поисков упавшего инородного тела отверстие в органе, откуда могут выпадать другие инородные тела, должно быть надежно блокировано. Все извлеченные инородные тела должны быть удалены за пределы раны, чтобы исключить их обратное попадание. Ассистент должен самым внимательным образом следить за характером и числом извлекаемых из просвета внутренних органов инородных тел и за их своевременным удалением за пределы операционного поля. При этом он должен обеспечить хирургу хороший обзор и стабильную ситуацию в ране, не изменяя положения инструментов, салфеток, а осушая рану, не перемещать при этом инородные тела в сторону из поля зрения. Используя для осушения электроотсасыватель, ассистент должен иметь в виду, что инородные тела могут оказаться плотно прижатыми к его наконечнику (могут присосаться к нему), но при перенесении таким образом за пределы операционного поля либо при изменении степени разрежения в аппарате могут вновь упасть в брюшную полость. Для предупреждения такого осложнения при переносе инородного тела, фиксированного к наконечнику аспиратора, следует подложить под него салфетку.
Инородные тела хирургического происхождения. Практически все предметы, имеющие непосредственное отношение к выполнению операции, может постичь печальная судьба "забытого инородного тела". Сюда относятся как целые предметы, так и их части - обрезки нитей, перчаток, дренажей, обломки игл, инструментов. Пожалуй, нет ни одного хирургического инструмента, который когда-то кем-то не был бы оставлен в брюшной полости, начиная от игл и небольших зажимов и кончая такими, как лопатка Ревердена. Особенно легко "теряются" в брюшной полости обломки хирургических игл и сломавшиеся при операции бранши кровоостанавливающего зажима или иглодержателя. Любое повреждение инструмента должно быть немедленно замечено ассистентом и операционной сестрой, и поиски обломка должны быть предприняты незамедтительно.
Особую категорию инородных тел составляют предметы из марли и хирургическое белье. Условиями, способствующими оставлению целого инструмента в брюшной полости, являются перемещение органов, когда он оказывается прикрытым ими, либо укрытие его салфеткой или полотенцем. Оставлению матерчатых изделий способствует пропитывание их кровью или иными жидкостями, что придает им вид окружающих тканей и органов.
Любой инструмент или салфетки, прикрываемые широким зеркалом, могут сместиться, уйти в глубину брюшной полости (замок инструмента может и разомкнуться при этом незаметно) и оказаться в числе "забытых". Очень опасны в этом отношении тупферы - зажим расстегивается, и марлевый шарик или небольшая салфетка остаются в животе.
Одним из видов инородных тел хирургического происхождения, как упоминалось, являются кристаллы лекарственных веществ.
Меры профилактики оставления инородных тел хирургического происхождения общеизвестны. Они заключаются в обязательном подсчете инструментов, салфеток, полотенец перед зашиванием раны брюшной полости. За это несет ответственность вся бригада. Однако и эти меры не избавляют от несчастья, так как подсчет может оказаться ошибочным. Применяют также прошивание салфеток тонкой рент-геноконтрастной нитью, что в необходимых случаях облегчает их обнаружение. Существуют и другие правила, которые необходимо соблюдать ассистенту:
- помнить все инструменты, находящиеся в ране, их расположение, назначение, не прикрывать их марлей, полотенцем, зеркалом, не прятать и не перемещать и при первой возможности напоминать хирургу о необходимости избавиться от них; стремиться все инструменты держать на виду, не оставлять свободно лежащими крючки и зеркала; инструменты, оставляемые в глубине раны на продолжительный срок, помечать марлевой тесьмой, выведенной за пределы раны и фиксированной к белью;
- участвовать вместе с хирургом в подсчете инструментов и салфеток к концу операции;
- замечать повреждения инструментов, скрытые дефекты и надрывы дренажей и тампонов, развернувшиеся марлевые салфетки и шарики;
- использовать в тупфере только один шарик или одну салфетку;
- при использовании больших салфеток не закладывать их в рану полностью, наружные концы фиксировать зажимом; промокшую марлю заменять;
- не использовать при открытом животе малые салфетки и шарики без особой необходимости; брать их у операционной сестры строго по счету;
- помнить перечисленные выше причины оставления инородных тел.
Дополнительной мерой, предупреждающей оставление салфеток, является пришивание к ним длинной тесьмы с металлическим кольцом на конце. Это позволяет поместить в брюшную полость ьсю салфетку, выводя наружу только ее "хвост", что не ограничивает операционное поле и облегчает подсчет и обнаружение салфеток.
Инородные тела случайного происхождения -посторонние предметы. К этой группе инородных тел относятся предметы, которые не используют при операции, но которые принадлежат окружению операционного поля и операционной комнате. В брюшную полость попадают пробки из открываемых флаконов, стекло разбитого шприца, крышки от баночек с гемостатической губкой, стекло разбитой лампы, штукатурка с потолка, мухи и комары, пуговицы с рукавов халата хирурга и ассистента, очки членов хирургической бригады и т. п. Мерами профилактики попадания и оставления таких инородных тел служат общие меры организации и безопасности операционной комнаты и должная осторожность и внимание всего персонала. Ассистент же должен все замечать, в то время как все внимание хирурга сосредоточено только на операции. Общие причины оставления инородных тел:
- дефекты организационного обеспечения операции и работы оперблока;
- невнимательность и рассеянность членов хирургической бригады, несоблюдение ими перечисленных правил;
- спешка и суета при выполнении операции, нервозная психологическая обстановка;
- критические ситуации - кровотечение, остановка сердца, технические аварии (выключение осветителей) и др., вызывающие растерянность, панику, суету, утрату внимания и настороженности;
- несчастья в хирургии - обстоятельства, не относящиеся ни к одной из перечисленных причин.
За оставление инородных тел все члены бригады несут во всех случаях моральную и профессиональную ответственность, а в некоторых случаях (при тяжелых последствиях) - и юридическую.
4.12. НЕУСТАНОВЛЕННЫЙ ХАРАКТЕР ПАТОЛОГИЧЕСКОГО ПРОЦЕССА
4.13. ОПАСНОСТЬ ОПЕРАЦИИ ДЛЯ ХИРУРГИЧЕСКОЙ БРИГАДЫ
Глава 5. ОСОБЫЕ УСЛОВИЯ АССИСТИРОВАНИЯ
5.1. АССИСТИРОВАНИЕ И СТИЛЬ РАБОТЫ ХИРУРГА
Непреднамеренно оставленные инородные тела можно разделить на 3 группы: 1) попавшие в организм до операции; 2) попавшие во время операции; 3) попавшие после операции. К первой группе относятся инородные тела, попавшие в результате самого патологического процесса или травмы. Это осколки снарядов и мин, пули, обломки других ранящих предметов, занесенные с ними пыжи, обрывки одежды пострадавшего и т. п. Попадает в брюшную полость и содержимое полых органов при их ранении или перфорации-плотные частицы пищи, фруктовые косточки, фекальные массы, конкременты желчных и мочевых путей, гельминты. Родившееся в брюнлгую полость плодное яйцо при трубном аборте, по сути дела, также является инородным телом. Оставление таких инородных тел имеет место в тех случаях, когда они не обнаруживаются в ходе операции. Обеспечение ассистентом возможности тщательного и методичного последовательного осмотра брюшной полости является единственным методом профилактики оставления необнаруженных инородных тел.
К инородным телам, попадающим в брюшную полость, внутренние органы и в ткани брюшной стенки после операции, относятся всевозможные виды дренажей и тампонов, введенных в ходе операции без должных мер предосторожности.
Условия, способствующие оставлению таких инородных тел (рис. 44):
- коротко обрезанные над уровнем кожи тампоны и дренажи;
- отсутствие фиксации или ненадежная фиксация этих предметов к коже;
- разрыв дренажей или тампонов под уровнем кожи. Для предупреждения этих осложнений ассистент должен
соблюдать следующие правила:
- длина наружной части тампонов и дренажей должна быть такой, чтобы их конец выступал над поверхностью кожи при максимальной амплитуде дыхательных экскурсий брюшной стеки и при максимально возможном вздутии живота, а также при любом изменении положения тела больного;
- все дренажи должны быть фиксированы к коже, что предупреждает не только их преждевременное выпадение или случайное извлечение наружу, но и ускользание внутрь; такая фиксация может быть произведена как с помощью специального шва, так и путем подвязывания к концам близлежащего кожного шва; привязывание дренажа должно быть прочным - нить должна слегка врезаться в стенку дренажа и немного суживать его просвет; в отдельных случаях для фиксации дренаж можно прошить;
- при вырезании в дренажной трубке боковых "окон" следует учитывать возможность их разрыва в этом слабом месте. Поперечник такого окна не должен превышать 1 /3 окружности трубки. Перед постановкой трубчатого дренажа, как и марлевого тампона, ассистент должен убедиться в его механической прочности и отсутствии скрытых надрывов. Аналогичные меры следует предпринимать и во время перевязок при смене дренажей и тампонов. Сказанное относится также к дренажам, оставляемым в просвете полых органов или их выводных протоков.

а, б - коротко обрезанные и не фиксированные к коже дренаж и тампон при глубоком входе или при парезе кишечника могут ускользнуть в брюшную полость; в -разрыв резиновой трубки под кожей при большом боковом окне; г - боковое окно не должно превышать 1/3 окружности трубки; д -перед установкой дренажа его надо проверить на прочность; е - дренажи и тампоны надо фиксировать к коже; ж - фиксация должна бытьнадежной.
Инородные тела, попавшие в брюшную полость в ходе операции, называют также забытыми инородными телами. Они тоже имеют различное происхождение.
В брюшную полость может попасть содержимое полых органов-конкременты, гельминты, пищевые массы и др. Для предотвращения оставления таких инородных тел ассистент должен отграничить вскрываемый полый орган большими салфетками так, чтобы его содержимое попадало только на марлю, после чего эти салфетки удаляют вместе с инородными телами, не допуская выпадения их в свободную брюшную полость. Для этого вначале приподнимают края салфетки, и ее содержимое оказывается как бы в мешке. Если конкременты из желчного пузыря или мочевыводящих путей извлекают пинцетом или щипцами, то их надо извлекать по одному; если ложкой, то под нее подкладывают салфетку. Упавшее в брюшную полость инородное тело должно быть немедленно найдено. Откладывать эти поиски нельзя, так как и инородное тело, и органы могут сместиться. Во время поисков упавшего инородного тела отверстие в органе, откуда могут выпадать другие инородные тела, должно быть надежно блокировано. Все извлеченные инородные тела должны быть удалены за пределы раны, чтобы исключить их обратное попадание. Ассистент должен самым внимательным образом следить за характером и числом извлекаемых из просвета внутренних органов инородных тел и за их своевременным удалением за пределы операционного поля. При этом он должен обеспечить хирургу хороший обзор и стабильную ситуацию в ране, не изменяя положения инструментов, салфеток, а осушая рану, не перемещать при этом инородные тела в сторону из поля зрения. Используя для осушения электроотсасыватель, ассистент должен иметь в виду, что инородные тела могут оказаться плотно прижатыми к его наконечнику (могут присосаться к нему), но при перенесении таким образом за пределы операционного поля либо при изменении степени разрежения в аппарате могут вновь упасть в брюшную полость. Для предупреждения такого осложнения при переносе инородного тела, фиксированного к наконечнику аспиратора, следует подложить под него салфетку.
Инородные тела хирургического происхождения. Практически все предметы, имеющие непосредственное отношение к выполнению операции, может постичь печальная судьба "забытого инородного тела". Сюда относятся как целые предметы, так и их части - обрезки нитей, перчаток, дренажей, обломки игл, инструментов. Пожалуй, нет ни одного хирургического инструмента, который когда-то кем-то не был бы оставлен в брюшной полости, начиная от игл и небольших зажимов и кончая такими, как лопатка Ревердена. Особенно легко "теряются" в брюшной полости обломки хирургических игл и сломавшиеся при операции бранши кровоостанавливающего зажима или иглодержателя. Любое повреждение инструмента должно быть немедленно замечено ассистентом и операционной сестрой, и поиски обломка должны быть предприняты незамедтительно.
Особую категорию инородных тел составляют предметы из марли и хирургическое белье. Условиями, способствующими оставлению целого инструмента в брюшной полости, являются перемещение органов, когда он оказывается прикрытым ими, либо укрытие его салфеткой или полотенцем. Оставлению матерчатых изделий способствует пропитывание их кровью или иными жидкостями, что придает им вид окружающих тканей и органов.
Любой инструмент или салфетки, прикрываемые широким зеркалом, могут сместиться, уйти в глубину брюшной полости (замок инструмента может и разомкнуться при этом незаметно) и оказаться в числе "забытых". Очень опасны в этом отношении тупферы - зажим расстегивается, и марлевый шарик или небольшая салфетка остаются в животе.
Одним из видов инородных тел хирургического происхождения, как упоминалось, являются кристаллы лекарственных веществ.
Меры профилактики оставления инородных тел хирургического происхождения общеизвестны. Они заключаются в обязательном подсчете инструментов, салфеток, полотенец перед зашиванием раны брюшной полости. За это несет ответственность вся бригада. Однако и эти меры не избавляют от несчастья, так как подсчет может оказаться ошибочным. Применяют также прошивание салфеток тонкой рент-геноконтрастной нитью, что в необходимых случаях облегчает их обнаружение. Существуют и другие правила, которые необходимо соблюдать ассистенту:
- помнить все инструменты, находящиеся в ране, их расположение, назначение, не прикрывать их марлей, полотенцем, зеркалом, не прятать и не перемещать и при первой возможности напоминать хирургу о необходимости избавиться от них; стремиться все инструменты держать на виду, не оставлять свободно лежащими крючки и зеркала; инструменты, оставляемые в глубине раны на продолжительный срок, помечать марлевой тесьмой, выведенной за пределы раны и фиксированной к белью;
- участвовать вместе с хирургом в подсчете инструментов и салфеток к концу операции;
- замечать повреждения инструментов, скрытые дефекты и надрывы дренажей и тампонов, развернувшиеся марлевые салфетки и шарики;
- использовать в тупфере только один шарик или одну салфетку;
- при использовании больших салфеток не закладывать их в рану полностью, наружные концы фиксировать зажимом; промокшую марлю заменять;
- не использовать при открытом животе малые салфетки и шарики без особой необходимости; брать их у операционной сестры строго по счету;
- помнить перечисленные выше причины оставления инородных тел.
Дополнительной мерой, предупреждающей оставление салфеток, является пришивание к ним длинной тесьмы с металлическим кольцом на конце. Это позволяет поместить в брюшную полость ьсю салфетку, выводя наружу только ее "хвост", что не ограничивает операционное поле и облегчает подсчет и обнаружение салфеток.
Инородные тела случайного происхождения -посторонние предметы. К этой группе инородных тел относятся предметы, которые не используют при операции, но которые принадлежат окружению операционного поля и операционной комнате. В брюшную полость попадают пробки из открываемых флаконов, стекло разбитого шприца, крышки от баночек с гемостатической губкой, стекло разбитой лампы, штукатурка с потолка, мухи и комары, пуговицы с рукавов халата хирурга и ассистента, очки членов хирургической бригады и т. п. Мерами профилактики попадания и оставления таких инородных тел служат общие меры организации и безопасности операционной комнаты и должная осторожность и внимание всего персонала. Ассистент же должен все замечать, в то время как все внимание хирурга сосредоточено только на операции. Общие причины оставления инородных тел:
- дефекты организационного обеспечения операции и работы оперблока;
- невнимательность и рассеянность членов хирургической бригады, несоблюдение ими перечисленных правил;
- спешка и суета при выполнении операции, нервозная психологическая обстановка;
- критические ситуации - кровотечение, остановка сердца, технические аварии (выключение осветителей) и др., вызывающие растерянность, панику, суету, утрату внимания и настороженности;
- несчастья в хирургии - обстоятельства, не относящиеся ни к одной из перечисленных причин.
За оставление инородных тел все члены бригады несут во всех случаях моральную и профессиональную ответственность, а в некоторых случаях (при тяжелых последствиях) - и юридическую.
4.12. НЕУСТАНОВЛЕННЫЙ ХАРАКТЕР ПАТОЛОГИЧЕСКОГО ПРОЦЕССА
Подобного рода опасность в меньшей мере зависит от погрешностей оперативной техники, так как в основном относится к области ошибок клинической и операционной диагностики, однако именно в этом аспекте может быть связана с методикой выполнения диагностических мероприятий в ходе вмешательства.
Мера самой опасности нераспознанного характера патологического процесса также различна. В одних случаях лапаро-томия оказывается произведенной, по сути дела, напрасно, в других, при неустановленной причине найденных патологических изменений, удается справиться с их опасными для жизни последствиями и практическая цель операции оказывается достигнутой. Таким образом, следует рассматривать степень достигнутой точности операционного диагноза как имеющую клиническое (практическое) значение или представляющую чисто академический интерес. Однако иногда эти крайние
характеристики все же пересекаются, от чего зависит ответ на вопрос, надо ли во всех случаях "докапываться до сути", когда и где следует остановиться в стремлении уточнить диагноз. По-видимому, здесь применимы приведенные выше соображения о допустимом пределе операционного риска, который не должен превышать опасности заболевания. При этом следует руководствоваться реальной возможностью повлиять на судьбу больного, предприняв расширение объема операционного диагностического обследования с учетом его перспективности и меры опасности.
Неустановленный характер патологического процесса может иметь следующие варианты:
- не установлена причина найденных патологических изменений (не установлен этиологический диагноз); такая ситуация не является редкой; сюда можно отнести случаи так называемых криптогенных перитонитов, неустановленного первоисточника запущенного рака (первичной локализации), не-выявленный источник желудочного кровотечения и др.; вмешательство, предпринимаемое в таких ситуациях, обычно имеет паллиативный характер;
- не установлен характер найденного патологического процесса (не установлен патогенетический диагноз), например воспаление или опухоль; спонтанный разрыв органа или травма; стеатонекроз или петрификат; экссудат или транссудат и т. п.; такие ситуации чреваты опасностью вторичных тактических ошибок;
- не обнаружено патологических изменений, объясняющих дооперационную клиническую картину; в таких ситуациях истинный диагноз может выявиться после операции (пневмония при картине холецистита, почечная колика при картине аппендицита и др.); напрасная лапаротомия здесь может оказаться весьма опасной;
- обнаруженные изменения могут объяснить клиническую картину, но при этом остаются нераспознанными другие серьезные патологические изменения. Исход таких ошибок, зависящих от неполного операционного обследования брюшной полости, может быть катастрофическим. Примеры подобных ошибок чрезвычайно разнообразны. Сюда относятся невыяв-ленные множественные повреждения, ненайденные метастазы опухоли, необнаруженная опухоль печеночного угла при остром аппендиците, невыявленная перфорация гастродуоденальной язвы при наличии выпота в правой подвздошной ямке и изменениях червеобразного отростка вторичного характера и мн. др.
В ряде случаев характер патологического процесса может быть уточнен в процессе операции путем срочного гистологического исследования, операционных рентгенологических методов, при использовании так называемых провокационных методов операционной диагностики (например, пережатие печеночно-двенадцатиперстной связки для выявления источника желудочного кровотечения и др.). Иногда это уточнение может быть получено после операции (бактериологическое и бактериоскопическое исследование, результаты несрочной биопсии и т. д.).
Опасности нераспознанного характера патологического процесса, зависящие от техники выполнения операции, могут быть предотвращены при методичном скрупулезном обследовании брюшной полости. Обеспечение возможности такой ревизии - задача ассистента.
Кроме того, необходимо сопоставление клинической картины заболевания, анамнеза, а также механизма травмы с результатами операционной находки "на первый взгляд", что может послужить основанием для расширения объема ревизии и подключения дополнительных диагностических средств. Ассистент должен принимать носильное активное участие в таком обсуждении и оценке операционных находок. Я иногда приглашал в операционную для консультации патологоанатома.
Мера самой опасности нераспознанного характера патологического процесса также различна. В одних случаях лапаро-томия оказывается произведенной, по сути дела, напрасно, в других, при неустановленной причине найденных патологических изменений, удается справиться с их опасными для жизни последствиями и практическая цель операции оказывается достигнутой. Таким образом, следует рассматривать степень достигнутой точности операционного диагноза как имеющую клиническое (практическое) значение или представляющую чисто академический интерес. Однако иногда эти крайние
характеристики все же пересекаются, от чего зависит ответ на вопрос, надо ли во всех случаях "докапываться до сути", когда и где следует остановиться в стремлении уточнить диагноз. По-видимому, здесь применимы приведенные выше соображения о допустимом пределе операционного риска, который не должен превышать опасности заболевания. При этом следует руководствоваться реальной возможностью повлиять на судьбу больного, предприняв расширение объема операционного диагностического обследования с учетом его перспективности и меры опасности.
Неустановленный характер патологического процесса может иметь следующие варианты:
- не установлена причина найденных патологических изменений (не установлен этиологический диагноз); такая ситуация не является редкой; сюда можно отнести случаи так называемых криптогенных перитонитов, неустановленного первоисточника запущенного рака (первичной локализации), не-выявленный источник желудочного кровотечения и др.; вмешательство, предпринимаемое в таких ситуациях, обычно имеет паллиативный характер;
- не установлен характер найденного патологического процесса (не установлен патогенетический диагноз), например воспаление или опухоль; спонтанный разрыв органа или травма; стеатонекроз или петрификат; экссудат или транссудат и т. п.; такие ситуации чреваты опасностью вторичных тактических ошибок;
- не обнаружено патологических изменений, объясняющих дооперационную клиническую картину; в таких ситуациях истинный диагноз может выявиться после операции (пневмония при картине холецистита, почечная колика при картине аппендицита и др.); напрасная лапаротомия здесь может оказаться весьма опасной;
- обнаруженные изменения могут объяснить клиническую картину, но при этом остаются нераспознанными другие серьезные патологические изменения. Исход таких ошибок, зависящих от неполного операционного обследования брюшной полости, может быть катастрофическим. Примеры подобных ошибок чрезвычайно разнообразны. Сюда относятся невыяв-ленные множественные повреждения, ненайденные метастазы опухоли, необнаруженная опухоль печеночного угла при остром аппендиците, невыявленная перфорация гастродуоденальной язвы при наличии выпота в правой подвздошной ямке и изменениях червеобразного отростка вторичного характера и мн. др.
В ряде случаев характер патологического процесса может быть уточнен в процессе операции путем срочного гистологического исследования, операционных рентгенологических методов, при использовании так называемых провокационных методов операционной диагностики (например, пережатие печеночно-двенадцатиперстной связки для выявления источника желудочного кровотечения и др.). Иногда это уточнение может быть получено после операции (бактериологическое и бактериоскопическое исследование, результаты несрочной биопсии и т. д.).
Опасности нераспознанного характера патологического процесса, зависящие от техники выполнения операции, могут быть предотвращены при методичном скрупулезном обследовании брюшной полости. Обеспечение возможности такой ревизии - задача ассистента.
Кроме того, необходимо сопоставление клинической картины заболевания, анамнеза, а также механизма травмы с результатами операционной находки "на первый взгляд", что может послужить основанием для расширения объема ревизии и подключения дополнительных диагностических средств. Ассистент должен принимать носильное активное участие в таком обсуждении и оценке операционных находок. Я иногда приглашал в операционную для консультации патологоанатома.
4.13. ОПАСНОСТЬ ОПЕРАЦИИ ДЛЯ ХИРУРГИЧЕСКОЙ БРИГАДЫ
Специфическим видом опасности операции является ее опасность для членов хирургической бригады. Коротко о мерах обеспечения безопасности бригады упоминалось выше. Остановимся на этом подробнее.
Опасность травмы. Наиболее частый вид травмы - повреждение рук при проколе хирургической иглой, при использовании острых крючков. Реже наблюдаются порезы скальпелем. Могут возникнуть повреждения осколками стекла при разрушении стеклянного цилиндра шприца во время выполнения местной инфильтрационной анестезии, особенно в плотных рубцово-измененных тканях, где требуется приложить к поршню значительное усилие. Также несоразмерное усилие вынужденно прилагается к шприцу большой вместимости, оснащенному иглой малого калибра. К редким видам повреждений относятся ожоги при неправильном использовании электрока-утера.
Роль ассистента в сбережении от повреждений рук хирурга и своих собственных весьма значительна. Он должен помнить об этом постоянно. Используя потенциально травмирующие инструменты, ассистент должен передавать их хирургу при необходимости только рукояткой и все время следить за положением острых концов, особенно при перемене позиции такого инструмента в операционном поле.
В обстановке операции микротравма может остаться незамеченной. Признаком прокола перчатки и пальца служит появление небольшого скопления (пятна) крови под поверхностью перчатки, и ассистент должен своевременно обратить на это внимание.
Могут быть весьма серьезными травмы, возникающие при неисправности электроаппаратов, баллонов, анестезиологической аппаратуры и др., приводящие к взрывам и пожарам. Однако это уже относится к общей проблеме техники безопасности и здесь не рассматривается. Личная мера профилактики таких несчастных случаев, зависящая от хирургической бригады, - ношение только такой одежды, которая исключает опасное накопление электрических зарядов, т.е. отказ от синтетических, шелковых и шерстяных тканей. В операционной допустима одежда только из хлопчатобумажной ткани.
Термические поражения могут возникнуть также при использовании лазерного скальпеля и криогенной аппаратуры. Изучение техники безопасности при работе с такими нетрадиционными хирургическими инструментами является прямой обязанностью ассистента.
Опасность инфицирования. Инфицирование у членов хирургической бригады возникает вследствие не замеченных своевременно микротравм, а также при нарушении целости перчаток без повреждения кожи или при попадании на кожу или слизистые оболочки первично инфицированных жидкостей (гноя, кишечного содержимого и т. п.). Меры предупреждения и обнаружения микротравм кисти и пальцев хирургов являются в то же время и мерами профилактики инфицирования. Любая обнаруженная микротравма должна быть тотчас же обработана спиртовым раствором йода. При этом реальной опасностью является не только гнойный процесс (панариций), но и такие инфекции, как гепатит, сифилис, СПИД и др.
Попадание инфицированных жидкостей на кожу происходит чаще всего в области предплечья, проксимальнее верхнего края перчатки, а также в области груди и живота хирургов, если они не пользуются фартуком, при обилии гнойного экссудата или желчи, либо кишечного содержимого, изливающегося наружу из брюшной полости. Ассистент должен предупредить такое осложнение, обеспечив своевременную эвакуацию этого содержимого, и особенно предупредить возникновение его истечения под давлением при вскрытии брюшины. Общим правилом является также использование влагонепроницаемых фартуков, защищающих область груди и живота хирургов под стерильным халатом, а также предварительное осушение брюшной полости до погружения туда руки выше уровня перчатки. При наступившем инфицировании предплечья следует заменить халат и вновь обработать руки. Инфицированные жидкости могут также попасть на лицо и в глаза хирургов в виде брызг или струи, в том числе струи крови. Фонтанирующий сосуд должен быть незамедлительно прижат. Испачканные колпак и маска подлежат замене, а кожу лица и глаза операционная санитарка промывает и осушает. В глаза закапывают 15-30% раствор сульфацил-натрия.
Опасность облучения возникает при рентгенологических исследованиях. Для уменьшения этой опасности на время включения аппарата бригада выходит из операционной, однако это не всегда возможно. В таких случаях в операционной остается минимально необходимое число членов бригады. При часто повторяющихся исследованиях остающиеся в операционной должны меняться между собой, при этом следует также учитывать индивидуальную опасность облучения для членов бригады.
Опасность интоксикации ингаляционными анестетиками может быть уменьшена использованием специальных технических средств очистки воздуха операционной.
Опасность переутомления хирургической бригады. Не касаясь вопросов организации работы, в том числе организации ургентного дежурства, а также кондиционирования воздуха в операционной, освещения и других факторов, влияющих на работоспособность бригады, отмечу только те методы борьбы с переутомлением, которые зависят от самих членов бригады и могут быть использованы в процессе операции. Замечу при этом, что переутомление бригады пагубно сказывается не только на них, но и на качестве выполнения операции, а следовательно - на судьбе больного.
Как правило, серьезное переутомление наступает при операции продолжительностью больше 6 ч. В таких случаях может возникнуть необходимость в организации кратковременного перерыва в операции для непродолжительного отдыха и подкрепления сил бригады, а при операциях значительно большей продолжительности даже в замене бригады, если имеется такая возможность.
Практически при распространенных видах абдоминальных операций необходимости в этом не возникает. Иногда может оказаться целесообразным при наличии двух ассистентов (и профессиональной допустимости) поменять их местами, так как второй ассистент, обеспечивающий расширение раны зеркалами и испытывающий в большей мере статические нагрузки, устает быстрее.
Существенно снижает опасность переутомления благоприятная эмоционально-психологическая обстановка в операционной, что достигается выполнением элементарных деонтологи-ческих (и общечеловеческих) правил. Некоторые из них сформулированы в гл. 2. Способствуют раннему наступлению переутомления спешка и суета, нервозность, посторонние
разговоры, шум в операционном блоке, излишнее освещение вне зоны операционного поля и т. п.
Грамотная работа ассистента намного облегчает задачу хирурга и оберегает его от преждевременного переутомления.
Если же хирургу приходится преодолевать не только чисто хирургические трудности, но и трудности, связанные с плохим ассистированием, то переутомление у него наступает раньше.
Элементарные меры профилактики раннего переутомления:
- периодическое глубокое дыхание (вдох носом, выдох ртом), как способ предупреждения гипоксии;
- статическая гимнастика, заключающаяся в периодическом сокращении различных групп мышц, бездействующих во время длительной операции (мышцы спины, брюшного пресса, нижних конечностей);
- осторожная периодическая двигательная гимнастика - покрутить и покивать головой, расправить плечи, приподнять и опустить плечи, произвести несколько небольших по амплитуде разнообразных движений в пояснице, переступать с ноги на ногу, поболтать поочередно ногами, размять голеностопные суставы, пошевелить пальцами стоп и т. п.;
- при утомлении зрения, предупредив хирурга и получив от него разрешение, несколько раз крепко сжать веки (зажмуриться) и даже некоторое время постоять со слегка прикрытыми глазами;
- попросить обслуживающий персонал операционной осторожно помассировать межлопаточное пространство через одежду, соблюдая предосторожность (нарушение асептики);
- попросить положить в рот под маску кусок сахара.
Первым признаком начинающегося переутомления у ассистента является появившееся настойчивое желание, чтобы хирург быстрее закончил операцию, и впечатление, что операция идет слишком медленно.
Своевременное предупреждение всех опасностей хирургической операции во многом зависит от ассистента и возлагается на него.
Опасность травмы. Наиболее частый вид травмы - повреждение рук при проколе хирургической иглой, при использовании острых крючков. Реже наблюдаются порезы скальпелем. Могут возникнуть повреждения осколками стекла при разрушении стеклянного цилиндра шприца во время выполнения местной инфильтрационной анестезии, особенно в плотных рубцово-измененных тканях, где требуется приложить к поршню значительное усилие. Также несоразмерное усилие вынужденно прилагается к шприцу большой вместимости, оснащенному иглой малого калибра. К редким видам повреждений относятся ожоги при неправильном использовании электрока-утера.
Роль ассистента в сбережении от повреждений рук хирурга и своих собственных весьма значительна. Он должен помнить об этом постоянно. Используя потенциально травмирующие инструменты, ассистент должен передавать их хирургу при необходимости только рукояткой и все время следить за положением острых концов, особенно при перемене позиции такого инструмента в операционном поле.
В обстановке операции микротравма может остаться незамеченной. Признаком прокола перчатки и пальца служит появление небольшого скопления (пятна) крови под поверхностью перчатки, и ассистент должен своевременно обратить на это внимание.
Могут быть весьма серьезными травмы, возникающие при неисправности электроаппаратов, баллонов, анестезиологической аппаратуры и др., приводящие к взрывам и пожарам. Однако это уже относится к общей проблеме техники безопасности и здесь не рассматривается. Личная мера профилактики таких несчастных случаев, зависящая от хирургической бригады, - ношение только такой одежды, которая исключает опасное накопление электрических зарядов, т.е. отказ от синтетических, шелковых и шерстяных тканей. В операционной допустима одежда только из хлопчатобумажной ткани.
Термические поражения могут возникнуть также при использовании лазерного скальпеля и криогенной аппаратуры. Изучение техники безопасности при работе с такими нетрадиционными хирургическими инструментами является прямой обязанностью ассистента.
Опасность инфицирования. Инфицирование у членов хирургической бригады возникает вследствие не замеченных своевременно микротравм, а также при нарушении целости перчаток без повреждения кожи или при попадании на кожу или слизистые оболочки первично инфицированных жидкостей (гноя, кишечного содержимого и т. п.). Меры предупреждения и обнаружения микротравм кисти и пальцев хирургов являются в то же время и мерами профилактики инфицирования. Любая обнаруженная микротравма должна быть тотчас же обработана спиртовым раствором йода. При этом реальной опасностью является не только гнойный процесс (панариций), но и такие инфекции, как гепатит, сифилис, СПИД и др.
Попадание инфицированных жидкостей на кожу происходит чаще всего в области предплечья, проксимальнее верхнего края перчатки, а также в области груди и живота хирургов, если они не пользуются фартуком, при обилии гнойного экссудата или желчи, либо кишечного содержимого, изливающегося наружу из брюшной полости. Ассистент должен предупредить такое осложнение, обеспечив своевременную эвакуацию этого содержимого, и особенно предупредить возникновение его истечения под давлением при вскрытии брюшины. Общим правилом является также использование влагонепроницаемых фартуков, защищающих область груди и живота хирургов под стерильным халатом, а также предварительное осушение брюшной полости до погружения туда руки выше уровня перчатки. При наступившем инфицировании предплечья следует заменить халат и вновь обработать руки. Инфицированные жидкости могут также попасть на лицо и в глаза хирургов в виде брызг или струи, в том числе струи крови. Фонтанирующий сосуд должен быть незамедлительно прижат. Испачканные колпак и маска подлежат замене, а кожу лица и глаза операционная санитарка промывает и осушает. В глаза закапывают 15-30% раствор сульфацил-натрия.
Опасность облучения возникает при рентгенологических исследованиях. Для уменьшения этой опасности на время включения аппарата бригада выходит из операционной, однако это не всегда возможно. В таких случаях в операционной остается минимально необходимое число членов бригады. При часто повторяющихся исследованиях остающиеся в операционной должны меняться между собой, при этом следует также учитывать индивидуальную опасность облучения для членов бригады.
Опасность интоксикации ингаляционными анестетиками может быть уменьшена использованием специальных технических средств очистки воздуха операционной.
Опасность переутомления хирургической бригады. Не касаясь вопросов организации работы, в том числе организации ургентного дежурства, а также кондиционирования воздуха в операционной, освещения и других факторов, влияющих на работоспособность бригады, отмечу только те методы борьбы с переутомлением, которые зависят от самих членов бригады и могут быть использованы в процессе операции. Замечу при этом, что переутомление бригады пагубно сказывается не только на них, но и на качестве выполнения операции, а следовательно - на судьбе больного.
Как правило, серьезное переутомление наступает при операции продолжительностью больше 6 ч. В таких случаях может возникнуть необходимость в организации кратковременного перерыва в операции для непродолжительного отдыха и подкрепления сил бригады, а при операциях значительно большей продолжительности даже в замене бригады, если имеется такая возможность.
Практически при распространенных видах абдоминальных операций необходимости в этом не возникает. Иногда может оказаться целесообразным при наличии двух ассистентов (и профессиональной допустимости) поменять их местами, так как второй ассистент, обеспечивающий расширение раны зеркалами и испытывающий в большей мере статические нагрузки, устает быстрее.
Существенно снижает опасность переутомления благоприятная эмоционально-психологическая обстановка в операционной, что достигается выполнением элементарных деонтологи-ческих (и общечеловеческих) правил. Некоторые из них сформулированы в гл. 2. Способствуют раннему наступлению переутомления спешка и суета, нервозность, посторонние
разговоры, шум в операционном блоке, излишнее освещение вне зоны операционного поля и т. п.
Грамотная работа ассистента намного облегчает задачу хирурга и оберегает его от преждевременного переутомления.
Если же хирургу приходится преодолевать не только чисто хирургические трудности, но и трудности, связанные с плохим ассистированием, то переутомление у него наступает раньше.
Элементарные меры профилактики раннего переутомления:
- периодическое глубокое дыхание (вдох носом, выдох ртом), как способ предупреждения гипоксии;
- статическая гимнастика, заключающаяся в периодическом сокращении различных групп мышц, бездействующих во время длительной операции (мышцы спины, брюшного пресса, нижних конечностей);
- осторожная периодическая двигательная гимнастика - покрутить и покивать головой, расправить плечи, приподнять и опустить плечи, произвести несколько небольших по амплитуде разнообразных движений в пояснице, переступать с ноги на ногу, поболтать поочередно ногами, размять голеностопные суставы, пошевелить пальцами стоп и т. п.;
- при утомлении зрения, предупредив хирурга и получив от него разрешение, несколько раз крепко сжать веки (зажмуриться) и даже некоторое время постоять со слегка прикрытыми глазами;
- попросить обслуживающий персонал операционной осторожно помассировать межлопаточное пространство через одежду, соблюдая предосторожность (нарушение асептики);
- попросить положить в рот под маску кусок сахара.
Первым признаком начинающегося переутомления у ассистента является появившееся настойчивое желание, чтобы хирург быстрее закончил операцию, и впечатление, что операция идет слишком медленно.
Своевременное предупреждение всех опасностей хирургической операции во многом зависит от ассистента и возлагается на него.
Глава 5. ОСОБЫЕ УСЛОВИЯ АССИСТИРОВАНИЯ
В предыдущих главах рассматривались некие общие типовые правила ассистирования, ориентированные на стандартные ситуации. Между тем в хирургической практике нередко имеют место такие отклонения от стандарта, к которым должны быть готовы как оператор, так и ассистенты. Остановимся на них подробнее. Некоторые, как будет показано, в большей мере относятся к самому оператору, однако без них данное изложение было бы неполным.
5.1. АССИСТИРОВАНИЕ И СТИЛЬ РАБОТЫ ХИРУРГА
Что ни хирург -то разный стиль работы. Он зависит от темперамента, эмоционально-психологического склада, опыта, владения хирургической техникой, школы, личных установок, возраста, клинических и параклинических особенностей данной операции, настроения, утомления и целого ряда других факторов. Стиль работы каждого хирурга индивидуален и не всегда одинаков в различных ситуациях.
Тем не менее можно выделить 3 основные характеристики стиля работы хирурга, крайние варианты которых предъявляют специфические требования к работе ассистента. К ним относятся темп, методика и автономия. Из разнообразных комбинаций различных вариантов этих характеристик складывается конкретный индивидуальный стиль работы хирурга. Далее будем рассматривать по 3 основных варианта каждой из характеристик.
Тем не менее можно выделить 3 основные характеристики стиля работы хирурга, крайние варианты которых предъявляют специфические требования к работе ассистента. К ним относятся темп, методика и автономия. Из разнообразных комбинаций различных вариантов этих характеристик складывается конкретный индивидуальный стиль работы хирурга. Далее будем рассматривать по 3 основных варианта каждой из характеристик.
